Дифференциальная диагностика при серонегативных артритах
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК - 2013
Общая информация
М02 Реактивные артропатии;
М02.0 Артропатия, сопровождающая кишечный шунт;
М02.1 Постдизентерийная артропатия;
М02.2 Постиммунизационнаяартропатия;
М02.3 Болезнь Рейтера;
М02.8 Другие реактивные артропатии;
М02.9 Реактивная артропатия неуточнённая.
Сокращения используемые в протоколе:
АТ- антитела
АГ- антиген
ИФА - иммуноферментный анализ
ЗППП – заболевания передающиеся половым путем
ОКИ - острая кишечная инфекция
РеА – реактивный артрит
СОЭ -скорость оседания эритроцитов
СРБ – С-реактивный белок
Дата разработки протокола : 2012 год
Категория пациентов: больные с РеА
Пользователи протокола : врачи ревматологи, терапевты, врачи общей практики.
Указание на отсутствие конфликта интересов – отсутствуют.


Классификация
По этиологии выделяют две основных формы РеА:
- постэнтероколитическая – этиологическая роль в развитии данной формы РеА принадлежит Yersinia enterocolitica, Yersinia pseudotuberculosis, Salmonella enteritidis, S. Typhimurium, Campylobacter jejuni, Shigella flexnery.
- урогенитальная - этиологическим фактором в развитии данной формы РеА служит Chlamidiatrachomatis. Обсуждаются артритогенные свойства некоторых штаммов Chlamidia pneumoniae и Chlamidia psittaci. Этиологическая роль Neisseria gonorrhoeae, Ureapla smaurealiticum и Mycoplasma hominls в развитии РеА не доказана. Хламидийная инфекция является одной из наиболее распространенных. В Европе ее обнаруживают примерно у 30% сексуально активных людей. Этот микроорганизм идентифицируют у 35-69% больных РеА. Заболеваемость хламидиозом в три раза превышает заболеваемость гонореей. Отмечена четкая корреляция уровня инфицированности этим микроорганизмом с такими признаками, как возраст моложе 25 лет, рискованное сексуальное поведение со сменой партнеров, применение оральных контрацептивов.
По течению:
- острые (до 6 месяцев);
- затяжные (от 6 мес до 1 года);
- хронические (свыше 1 года);
По степени активности:
- низкая (I);
- средняя (II);
- высокая (III);
- ремиссия (0).
По степени функциональной недостаточности суставов (ФНС): аналогична другим спондилоартритам.
Диагностика
Классификационные критерии спондилоартритов:
Воспалительная боль в позвоночнике. Синовит. Семейный анамнез. Псориаз. Воспалительные заболевания кишечника. Альтернирующая боль в ягодицах. Энтезопатии.
Острая диарея. Уретрит (цервицит). Сакроилиит.
Диагноз может быть заподозрен при наличии как минимум одного из первых двух и одного из остальных признаков. Чувствительность составляет 87%, специфичность -87%.
Жалобы и анамнез: Артрит преимущественно суставов нижних конечностей, развивающийся обычно через месяц после перенесенной триггерной (кишечной или урогенитальной) инфекции, признаки которых к моменту развития артрита могут не выявляться. Могут быть стёртые и бессимптомные формы заболевания (особенно в случае урогенитального хламидиоза у женщин). Часто отмечается повышение температуры тела, чаще субфебрилитет, реже высокая лихорадка, общая слабость, снижение аппетита, иногда похудание.
Физикальное обследование:
Поражение суставов
| Признак | Реактивный артрит | Ревматоидный артрит | Другие спондилоартропатии |
| Поражение суставов | Асимметричный моно-олигоартрит суставов нижних конечностей | Артрит суставов кисти | Псориатический артрит –дистальный межфаланговый артрит кистей и стоп, анкилозирующий спондилит - сакроилеиит |
| Утренняя скованность | Не характерна | Выражена | Скованность в поясничной области |
| Предшествующяя артриту инфекции (диареи или уретрита) | Характерны |
Перечень основных диагностических мероприятий
До плановой госпитализации:
ОАК. ОАМ.
Биохимический анализ крови (креатинин, печеночные трансаминазы, общий и прямой билирубин, глюкоза, мочевая кислота, СРБ, ревмофактор, антистрептолизин, реакция Райта, Хедельсона). Микрореакция на RW.
Иммуноферментный анализ (ИФА) на ЗППП (хламидии, гонорею, трихомонады), при положительном результате требуется предварительная санация очага инфекции до госпитализации*.
ИФА на ВИЧ, вирусные гепатиты В и С.
Бактериологический анализ кала на патогенную флору, при положительном результате требуется предварительная санация очага инфекции до госпитализации**.
Флюорография
Рентгенографиясакроилеальных сочленений и тазобедренных суставов.
Консультации: осмотр уролога/гинеколога всем, по показаниям – консультация дерматовенеролога/инфекциониста, окулиста
Перечень дополнительных диагностических мероприятий:
1.Эхокардиограмма.
2.Ультразвуковое исследование органов брюшной полости, почек. 3.Фиброгастродуоденоскопия.
4.Рентгенография пораженных суставов.
5.Консультация окулиста, уролога/гинеколога, дерматовенеролога.
I. Перечень обследований перед плановой госпитализации
- ОАК
- ОАМ
- Микрореакция
- Кал на я/глист
- ЭКГ
- ФЛГ
- Сахар, белок, мочевина, билирубин
- СРБ, РФ, фибриноген, белковая фракция, креатинин, АСЛО, АЛТ, АСТ
- Реакция Райта – Хеддльсона
- УЗИ ОБП + почек
- ПЦР на ИППП (хламидии)
- R-графия ТБС с захватом илеосакральных областей
- Копрограмма, кал на диз. группу
- УЗИ простаты, мочевого пузыря
- СПИД
- ФГДС
- ЭхоКГ
- Консультация узких специалистов (окулист, уролог, дерматовенеролог)
- R-графия пораженных суставов – по показаниям
Дифференциальный диагноз
Проводится с инфекционными и постинфекционными артритами, другими заболеваниями из группы серонегативных спондилоартропатий - идиопатический анкилозирующий спондилоартрит (болезнь Бехтерева), ювенильный анкилозирующий спондилоартрит, псориатический артрит, артриты при хронических воспалительных заболеваниях кишечника (болезнь Крона, неспецифический язвенный колит, болезнь Уиппла), а также недифференцированный спондилоартрит и другие более редко встречающиеся заболевания.
Лечение
Цели лечения: устранение триггерной инфекции,излечение или достижение стойкой ремиссии РеА.
Тактика лечения:
Немедикаментозное лечение: При затяжном илихроническом течении РеА избегать факторов, которые потенциально могут провоцировать обострение болезни (интеркуррентные инфекции, стресс, курение и приёма алкоголя); сбалансированная диета, включающая продукты с высоким содержанием полиненасыщенных жирных кислот (рыбий жир, оливковое масло и др.), фрукты, овощи; обучение пациентов (изменение стереотипа двигательной активности и др.); лечебная физкультура (1-2 раза в неделю); физиотерапия: тепловые или холодовые процедуры, ультразвук, лазеротерапия (при умеренной активности РеА); санаторно-курортное лечение (в стадии ремиссии).
Медикаментозное лечение:
Антимикробная терапия: Лечение триггерной инфекции антибиотиками, чувствительными к соответствующим микроорганизмам, до эрадикации инфекции (около 4 недель). При выявлении хламидийной инфекции у больного РеА, необходимо обследование и лечение полового партнёра в течение 2 недель антибактериальными препаратами под микробиологическим контролем. Антибактериальную терапию хламидийного артрита проводят макролидами, тетрациклинами и фторхинолонами в оптимальных суточных дозах: азитромицин 0,5 -1,0 г, рокситромицин 0,3 г, кларитромицин 0,5 г. (макролиды);доксициклин 0,3 г. (тетрациклины); ципрофлоксацин 1,5 г, офлоксацин 0,6 г., ломефлоксацин 0,8 г., пефлоксацин 0,8 г. (фторхинолоны).
Нестероидные противовоспалительные препараты для подавления воспалительного процесса в суставах, энтезисах и позвоночнике. Выбор отдельных ЛС осуществляется в зависимости от индивидуальной эффективности и переносимости.
Рекомендуемые дозы НПВП: диклофенак 25 мг. 75 – 150 мг/сут в 2 приема; ибупрофен 1200 – 2400 мг/сут в 3-4 приема; индометацин 25 мг. 50 –200 мг/сут в 2-4 приема (макс. 200 мг); кетопрофен 100 – 400 мг/сут в 3-4 приема; этодолак 600 – 1200 мг/сут в 3 – 4 приема;ацеклофенак 200 мг в 2 приема; лорноксикам 8 – 16 мг в 2 приема; мелоксикам 7,5 –15 мг/сут в 1 прием; эторикоксиб 120 – 240 мг/сут в 1-2 приема.
Глюкокортикоиды: Локальная терапия ГК (бетаметазон): внутрисуставное введение в дозе 0,8-4 мг 1 раз в 3 нед., введение в область воспалённых энтезисов. В случае ярких, прогностически неблагоприятных системных проявлений (кардит, нефрит и др.) может быть эффективна кратковременная терапия ГК (преднизолон 5 мг, метилпреднизолон) для приёма внутрь не более 10 мг/сут. При конъюнктивите применяют глазные капли, содержащие ГК. В большинстве случаев иридоциклита достаточно локальной терапии ГК (дексаметазонкапли глазные 0,1%, мазь глазная) (инстилляции, субконъюнктивальные инъекции) в сочетании со средствами, расширяющими зрачок. При поражении других слизистых оболочек (стоматит, баланит, баланопостит) также применяют местную глюкокортикоидную терапию.
Сульфасалазин 500 мг применяется в дозе (2 г/сут) при затяжном или хроническом течении (отсутствие эффекта от симптоматической терапии в течение 3 мес. и более): снижает признаки воспаления периферических суставов; не влияет на прогрессирование артрита.
Метотрексат 2,5 мг, азатиоприн, применяют по тем же показаниям, как и сульфасалазин.
В случае при резистентных к терапии вариантах РеА используют генно- инженерную биологическую терапию: ингибиторы ФНО- инфликсимаб из расчета 5 мг/кг веса. Биологические агенты способствуют разрешению не только артрита периферических суставов и спондилита, но также энтезитов, дактилитов и острого переднего увеита.
Относительно безопасен у носителей вируса гепатита С.
Противопоказания: тяжёлые инфекционные заболевания (сепсис, септический артрит, пиелонефрит, остеомиелит, туберкулёзная и грибковая инфекции, ВИЧ, гепатиты В и С и др.), злокачественные новообразования; беременность и лактация.
Лечение проводится под контролем врача-ревматолога, имеющего опыт диагностики и лечения РеА; внутривенные инфузии в дозе 3 мг/кг, продолжительность инфузии — 2 ч., через 2 и 6 нед после первого введения назначаются дополнительные инфузии по 3 мг/кг каждая, затем введения повторяют каждые 8 нед.; повторное назначение инфликсимаба через 2—4 года после предшествующей инъекции может привести к развитию реакций гиперчувствительности замедленного типа.
Основные побочные эффекты: постинфузионные реакции, инфекции (в том числе туберкулез и оппортунические).
Перечень основных медикаментов:
Нестероидные противовоспалительные средства (диклофенак, кетопрофен, мелоксикам и др.).
Антибактериальные средства
1. Азитромицин 500 мг, таб
2. Доксициклин, 100 мг, таб
3. Ципрофлоксацина гидрохлорид 500мг, табл.
4. Цефтазидим 1г, флак
5. Цефтриаксон 1 г, флак
Глюкокортикоиды
1. Бетаметазон 1 мл, амп
2. Преднизолон, 5 мг, таб
3. Метилпреднизолон 4мг, табл.
4. Метилпреднизолон 250мг, фл.
5. Преднизолон, 30 мг, амп
Иммуносупрессивные лекарственные средства
1. Сульфасалазин 500 мг, табл
2. Метотрексат 2,5 мг, табл
3. Азатиоприн 50 мг, табл
Генно-инженерная биологическая терапия:
Инфликсимаб 5мг/кг веса
Голимумаб 50 мг
Перечень дополнительных медикаментов:
Гастропротекторы (омепразол 20 мг, капс)
Миоспазмолитики (толперизон 150 мг, табл)
Сосудистая терапия(пентоксифиллин 2%, 5 мл)
Перечень дополнительных медикаментов: Гастропротекторы(фамотидин 20 и 40 мг,омепразол 20 мг, капс);
Миоспазмолитики (толперизон 150 мг, табл); Сосудистая терапия(пентоксифиллин 2%, 5 мл).
Дальнейшее ведение. Наблюдение на амбулаторном этапе, диспансерный учет у ревматолога, терапевта. Возможен рецидив.
Профилактика
Общие гигиенические меры профилактики кишечных инфекций, а также предупреждение заражения урогенитальным хламидиозом с помощью презерватива. Эти меры профилактики особенно важны у пациентов, ранее перенесших РеА, а также у всех пациентов со спондилоартритами. В случае РеА, вызываемого хламидиями, необходимой мерой профилактики являются обследование на хламидиоз и, при необходимости, лечение половых партнёров.
Информация
Рецензенты:
Сейсенбаев А.Ш., д.м.н., профессор; заведующий модулем ревматологии Казахского Национального медицинского университета им. С.Д. Асфендиярова,
Машкунова О.В., доцент кафедры амбулаторно – поликлинической терапии Казахского Национального медицинского университета имени С.Д. Асфендиярова,
Габдуллина Г.Х., к.м.н., доцент кафедры амбулаторно-поликлинической терапии КазНМУ им. С.Д.Асфендиярова
Результаты внешнего рецензирования: оценка положительная, рекомендуется к использованию
Список разработчиков
1. Тогизбаев Г.А. – доктор медицинских наук, главный ревматолог МЗ РК.
2.Кушекбаева А.Е.,к.м.н.,доцент кафедры ревматологии АГИУВ
3. Исаева Б.Г. –профессор, заведующий кафедрой амбулаторно-поликлинической терапии КазНМУ им. С.Ж.Асфендиярова
4. Аубакирова Б.А., главный внештатный ревматолог г.Астана
Ревматоидный артрит – это системное аутоимунное заболевание, характеризующееся болями в суставах, их деформацией и нарушением функции. Подобные проявления есть у многих других суставных заболеваний. Чтобы различать все патологии и назначать правильное лечение, проводится дифференциальная диагностика ревматоидного артрита от артрозов.
Суть патологии
Ревматоидный артрит (РА) – это системная патология, при которой в первую очередь страдают суставы. Заболевание имеет аутоимунное происхождение. Могут поражаться как крупные, так и мелкие сочленения. Первыми проявлениями становятся боль и утренняя скованность. Постепенно костное сочленение изменяет форму, теряет свою функцию.
Отсутствие лечения быстро приводит к потере трудоспособности, человек становится инвалидом.
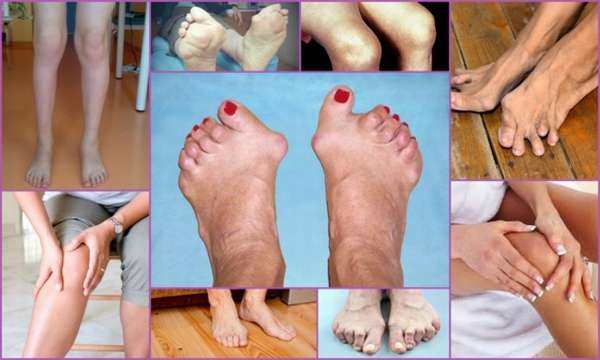
У ревматоидного артрита есть несколько диагностических критериев, на основании которых определяется диагноз и назначается лечение:
- Первоначальное поражение мелких сочленений,
- Обязательное воспаление фаланг пальцев,
- Длительность заболевания более 3 месяцев,
- Наличие утренней скованности продолжительностью не менее получаса,
- Образование вокруг фаланг ревматоидных узелков,
- Наличие в крови специфического ревматоидного фактора,
- Характерные изменения на рентгеновском снимке.
Для постановки диагноза необходимо наличие не менее четырех из перечисленных критериев. Суставной синдром при ревматоидном артрите может протекать по типу моно- или полиартрита. Подобная симптоматика имеется при некоторых других воспалительных заболеваниях. С целью разграничения патологий проводится дифференциальная диагностика, которая включает определение симптомов, проведение лабораторных и инструментальных исследований.
Схожие заболевания
Хронические воспалительные заболевания суставов имеют схожую симптоматику. Диф диагностика в первую очередь основывается на различиях в клинической картине.
Другое название этой болезни – анкилозирующий спондилоартрит. Она характеризуется поражением суставов позвоночника и крестцового сочленения. Первоначально страдает именно крестцово-копчиковое сочленение, поэтому болезнь следует отличать от поражения тазобедренного сустава при РА.
Болезнь Бехтерева характеризуется болями в пояснице и тазобедренных суставах. Постепенно развивается суставная контрактура, в результате которой тело человека приобретает сгорбленный вид. Заболевают в основном молодые мужчины. От ревматоидного артрита патология отличается отсутствием поражения мелких суставов, нет утренней скованности.
Псориатический артрит —, это одно из клинических проявлений псориаза. Первоначально поражаются крупные суставы по типу моно- или олигоартрита. Затем в воспалительный процесс вовлекаются межфаланговые сочленения.
- Первоначальное воспаление крупных, а не мелких сочленений,
- Наличие кожных проявлений псориаза,
- Поражение слизистых оболочек.
Трудность в дифференциальной диагностике заключается в том, что воспаление суставов может возникать при отсутствии специфических кожных признаков псориаза.
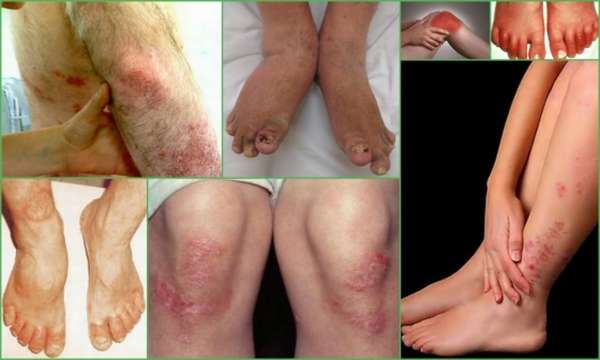
Это воспаление суставов, развивающееся на фоне хламидийной инфекции. Само воспаление имеет не инфекционный, а реактивный характер – возникает от действия антител к хламидиям. Обычно поражаются крупные суставы конечностей – тазобедренный, коленный, голеностопный.
Суставные боли возникают через 2-3 недели после проявлений хламидиоза. Суставной синдром держится в течение нескольких недель, затем проходит самостоятельно. Отличиями от РА являются:
- Связь с хламидийной инфекцией,
- Кратковременное воспаление,
- Отсутствие утренней скованности,
- Признаки воспаления уретры и конъюнктивы.
При болезни Рейтера часто возникают синовиты – воспаления сухожилий.
Это хроническое невоспалительное заболевание суставов, для которого характерно поражение хрящевой ткани. Заболевают обычно женщины среднего возраста, с избыточной массой тела. Может поражаться один крупный сустав, либо несколько мелких.
Отличия остеоартроза от РА – преобладание нарушения двигательной функции над болевыми ощущениями, наличие хруста при движениях.
Это острый инфекционный процесс, вызванный бета-гемолитическим стрептококком. Чаще развивается у детей и подростков. Воспалению подвергаются все крупные сочленения, патологический процесс носит мигрирующий характер. Отличием ревматизма от РА является острое течение, признаки поражения сердца, нервной системы.
Заболевание связано с нарушением обмена мочевой кислоты. Почки не могут выводить мочевину полностью, в результате этого ее соли откладываются в тканях. При подагре страдают обычно мелкие фаланги, особенно большого пальца стопы.
Болезнь характеризуется хроническим течением с периодами ремиссий и обострений. Отличиями от РА являются поражение одного сочленения, наличие специфических подагрических узелков (тофусов) на ушной раковине.
В данном случае обычно развивается односторонний артрит голеностопного сустава. Прослеживается связь с перенесенной травмой. Для посттравматического синдрома характерно кратковременное течение, поражение не только костных структур, но и мышечно-связочного аппарата. Дифференциальная диагностика с РА не вызывает затруднений.
Это патологический процесс, связанный со снижением прочности костной ткани. При остеопорозе поражаются не столько костные сочленения, сколько сами кости. Боли для этой патологии нехарактерны. Диагностика остеопороза основывается на повышении частоты переломов даже при незначительной нагрузке.
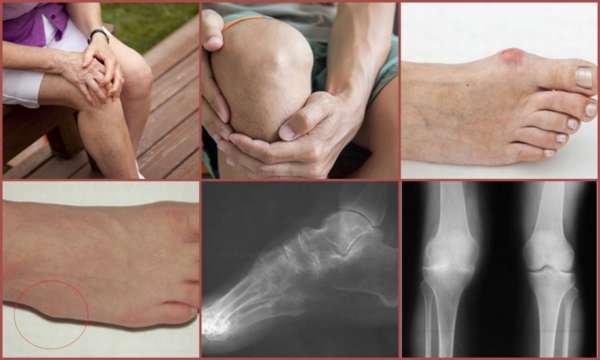
Методы диагностики
Кроме клинической картины, дифференциальный диагноз ревматоидного артрита проводится с помощью лабораторных и инструментальных методов обследования. Для ревматоидного артрита лабораторная диагностика выявляет следующие критерии:
- Наличие специфического ревматоидного фактора,
- Признаки воспаления,
- Значительный рост СОЭ.
Диагностика при других суставных патологиях:
- Болезнь Рейтера – выявление антител к хламидиям,
- Подагра – повышение уровня мочевой кислоты,
- Ревматизм – обнаружение антител к стрептококку,
- Остеопороз – снижение уровня кальция.
В 20% случаев при РА не выявляется специфического фактора. Такой вариант называется серонегативным, его следует учитывать при проведении дифференциальной диагностики.
Большое значение в диагностике имеет рентгенологическое обследование:
Другие патологии имеют неспецифические изменения при рентгенодиагностике.
Ревматоидный артрит —, болезнь, требующая проведения тщательной дифференциальной диагностики с другими суставными патологиями. От правильности постановки диагноза зависит эффективность лечения и прогноз для пациента.


Серонегативные спондилоартриты — группа воспалительных заболеваний, протекающих с поражением суставов и позвоночника и имеющих этиологическое, патогенетическое и клиническое сходство. Клиника серонегативных спондилоартритов может включать суставной синдром, хронические воспалительные заболевания кишечника, кожные проявления, поражения со стороны глаз, сердечно-сосудистой системы и почек. Диагностика серонегативных спондилоартритов основывается на принятых в ревматологии диагностических критериях, состоящих из клинических, рентгенологических, генетических признаков и оценки эффективности лечения. Основная терапия серонегативных спондилоартритов проводится нестероидными противовоспалительными препаратами.
Серонегативные спондилоартриты

Причины возникновения серонегативных спондилоартритов
Современная ревматология продолжает поиск и изучение причин развития серонегативных спондилоартритов. Прослеживается связь этих заболеваний с воздействием на организм инфекционных агентов, в первую очередь возбудителей кишечных и мочеполовых инфекций (дизентерии, сальмонеллеза, иерсиниоза, пищевых токсикоинфекций, хламидиоза и др.).
Наряду с этим у большинства пациентов обнаруживается генетически обусловленная предрасположенность к развитию одного из вариантов серонегативного спондилоартрита, подтверждаемая наличием антигена HLA-B27. Этот антиген имеет сходство с поверхностной антигенной структурой хламидий, клебсиелл, шигелл и др. микроорганизмов. Поэтому инфицирование этими бактериями приводит к выработке аутоантител с образованием циркулирующих иммунных комплексов, вызывающих аутоиммунный воспалительный процесс в тканях суставов и позвоночника с развитием серонегативного спондилоартрита.
Симптомы серонегативных спондилоартритов
Суставной синдром, как правило, носит клиническую картину, типичную для каждого из серонегативных спондилоартритов. Так при болезни Бехтерева наблюдаются двусторонний сакроилеит, боли в позвоночнике, типичное изменение осанки, нарушение подвижности позвоночника во всех направлениях. Псориатический артрит чаще проявляется воспалением дистальных межфаланговых суставов, а спондилоартрит развивается лишь у 5% пациентов. При реактивном артрите прослеживается связь с предшествующими ему инфекциями.
Поражение глаз является наиболее распространенным внесуставным синдромом серонегативных спондилоартритов. Оно проявляется передним увеитом, иритом, иридоциклитом и может осложняться развитием катаракты, дистрофии роговицы, глаукомы, поражений зрительного нерва, приводящих к снижению зрения и слепоте.
Поражения кожи при серонегативных спондилоартритах в зависимости от заболевания проявляется псориатическими бляшками или пустулами, элементами узловатой эритемы или могут вообще отсутствовать. Возможно псориазоподобное изменение ногтей, язвенное поражение слизистой ротовой полости, кератодермия.
Воспалительные заболевания кишечника выявляются примерно у 17% пациентов с серонегативными спондилоартритами. Они носят хронический характер и тесно коррелируют с активностью воспалительного процесса в суставах. Во многих случаях воспалительные процессы в кишечнике находятся в субклинической стадии и выявляются только в ходе инструментального обследования.
Поражение сердца при серонегативных спондилоартритах обычно не имеет связи с активностью артрита. Наблюдаются случаи, когда пациент обращается с кардиологическими жалобами, а суставные проявления серонегативного спондилоартрита выявляются в ходе обследования. Наиболее часто при серонегативных спондилоартритах наблюдается нарушение АВ-проводимости и аортит. Последний приводит к обратному току крови из аорты с развитием аортального порока сердца.
Поражения почек отмечаются у 4% больных с серонегативными спондилоартритами. Они проявляются нефротическим синдромом, микрогематурией, протеинурией и редко провоцируют возникновение почечной недостаточности.
Диагностика серонегативных спондилоартритов
Полиморфизм симптомов и наличие перехлестов клинических признаков между заболеваниями значительно затрудняют диагностику серонегативных спондилоартритов. Помимо ревматолога таких пациентов должны обследовать окулист, кардиолог, гастроэнтеролог, при необходимости — дерматолог и уролог.
При лабораторном исследовании крови пациентов с серонегативными спондилоартритами отмечаются неспецифические воспалительные признаки, повышенное содержание СРБ. Типичным признаком серонегативных спондилоартритов является отсутствие в крови пациентов АНФ и РФ.
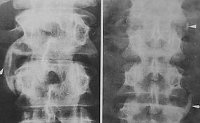
Проводится рентгенологическое исследование суставов, артроскопия, диагностическая пункция сустава с последующим исследованием синовиальной жидкости. Рентгенография позвоночника может выявить двусторонний сакроилеит, обызвествление связок позвоночного столба, паравертебральные оссификации.
Исследование сердечно-сосудистой системы включает ЭКГ, ритмокардиографию, Эхо-КГ, МРТ сердца, аортографию. В ходе диагностики серонегативных спондилоартритов обязательно проводится исследование кишечника: копрограмма, ирригоскопия, колоноскопия, рентгенография пассажа бария и т. п. При поражении почек в клиническом анализе мочи выявляют протеинурию и микрогематурию. В таких случаях проводят УЗИ и КТ почек, урографию.
Дифференциальный диагноз серонегативных спондилоартритов осуществляют с ревматизмом, ревматоидным артритом, палиндромным ревматизмом, гидроксиапатитной артропатией.
Диагностические критерии серонегативных спондилоартритов
А. Клинические проявления
- Боли в пояснице ночного характера и/или скованность в поясничной области по утрам (1 балл).
- Артрит одного или нескольких суставов с асимметричностью поражения (2 балла).
- Преходящие боли в ягодицах (2 балла).
- Утолщение пальцев стоп и кистей, придающее им сосискообразный вид (2 балла).
- Локальная болезненность в местах крепления связок (2 балла).
- Поражение глаз (2 балла).
- Развитие цервицита или уретрита, не связанных с гонореей, которое отмечалось в течение последнего месяца перед появлением симптомов артрита (1 балл).
- Диарея, которая наблюдалась в течение последнего месяца перед появлением симптомов артрита (1 балл).
- Наличие у пациента в настоящее время или по данным анамнеза псориаза и/или хронического энтероколита и/или баланита (2 балла).
Б. Рентгенологические критерии серонегативных спондилоартритов
- Выявление признаков сакроилеита одностороннего в 3-4 стадии или двустороннего во 2-4 стадии (3 балла).
В. Генетическая детерминированность серонегативных спондилоартритов
- Выявление у пациента HLA-B27 или наличие у его родственников таких заболеваний, как псориаз, увеит, синдром Рейтера, хронический энтероколит (2 балла).
Г. Эффективность лечения НПВС
- Уменьшение интенсивности болевого синдрома в течение 2-х суток от момента начала терапии (1 балл).
Лечение серонегативных спондилоартритов
Базовая терапия серонегативных спондилоартритов проводится препаратами из группы нестероидных противовоспалительных средств (НПВП), куда относятся: диклофенак, индометацин, фенилбутазон. По мнению многих авторов наиболее эффективным в отношении серонегативных спондилоартритов является диклофенак, сочетающий в себе выраженное противовоспалительное действие и относительно малую опасность побочных эффектов. Наиболее частым осложнением терапии НПВП являются поражения ЖКТ, зачастую носящие эрозивно-язвенный характер, что может послужить причиной развития прободной язвы желудка или желудочно-кишечного-кровотечения.
В современной ревматологии широко проводятся исследования по применению иммунологических препаратов в терапии серонегативных спондилоартритов. В настоящее время разрешен к применению инфликсимаб, представляющий собой антитела к одному из основных медиаторов воспалительного процесса. Ряд авторов указывает на эффективность в комплексном лечении серонегативных спондилоартритов иммуномодулятора четвертого поколения — имунофана.
Серонегативные спондилоартриты — группа воспалительных заболеваний, протекающих с поражением суставов и позвоночника и имеющих этиологическое, патогенетическое и клиническое сходство. Клиника серонегативных спондилоартритов может включать суставной синдром, хронические воспалительные заболевания кишечника, кожные проявления, поражения со стороны глаз, сердечно-сосудистой системы и почек. Диагностика серонегативных спондилоартритов основывается на принятых в ревматологии диагностических критериях, состоящих из клинических, рентгенологических, генетических признаков и оценки эффективности лечения. Основная терапия серонегативных спондилоартритов проводится нестероидными противовоспалительными препаратами.
- Причины возникновения серонегативных спондилоартритов
- Симптомы серонегативных спондилоартритов
- Диагностика серонегативных спондилоартритов
- Диагностические критерии серонегативных спондилоартритов
- Лечение серонегативных спондилоартритов
- Цены на лечение
Общие сведения

Причины возникновения серонегативных спондилоартритов
Современная ревматология продолжает поиск и изучение причин развития серонегативных спондилоартритов. Прослеживается связь этих заболеваний с воздействием на организм инфекционных агентов, в первую очередь возбудителей кишечных и мочеполовых инфекций (дизентерии, сальмонеллеза, иерсиниоза, пищевых токсикоинфекций, хламидиоза и др.).
Наряду с этим у большинства пациентов обнаруживается генетически обусловленная предрасположенность к развитию одного из вариантов серонегативного спондилоартрита, подтверждаемая наличием антигена HLA-B27. Этот антиген имеет сходство с поверхностной антигенной структурой хламидий, клебсиелл, шигелл и др. микроорганизмов. Поэтому инфицирование этими бактериями приводит к выработке аутоантител с образованием циркулирующих иммунных комплексов, вызывающих аутоиммунный воспалительный процесс в тканях суставов и позвоночника с развитием серонегативного спондилоартрита.
Симптомы серонегативных спондилоартритов
- Суставной синдром, как правило, носит клиническую картину, типичную для каждого из серонегативных спондилоартритов. Так при болезни Бехтерева наблюдаются двусторонний сакроилеит, боли в позвоночнике, типичное изменение осанки, нарушение подвижности позвоночника во всех направлениях. Псориатический артрит чаще проявляется воспалением дистальных межфаланговых суставов, а спондилоартрит развивается лишь у 5% пациентов. При реактивном артрите прослеживается связь с предшествующими ему инфекциями.
- Поражение глаз является наиболее распространенным внесуставным синдромом серонегативных спондилоартритов. Оно проявляется передним увеитом, иритом, иридоциклитом и может осложняться развитием катаракты, дистрофии роговицы, глаукомы, поражений зрительного нерва, приводящих к снижению зрения и слепоте.
- Поражения кожи при серонегативных спондилоартритах в зависимости от заболевания проявляется псориатическими бляшками или пустулами, элементами узловатой эритемы или могут вообще отсутствовать. Возможно псориазоподобное изменение ногтей, язвенное поражение слизистой ротовой полости, кератодермия.
- Воспалительные заболевания кишечника выявляются примерно у 17% пациентов с серонегативными спондилоартритами. Они носят хронический характер и тесно коррелируют с активностью воспалительного процесса в суставах. Во многих случаях воспалительные процессы в кишечнике находятся в субклинической стадии и выявляются только в ходе инструментального обследования.
- Поражение сердца при серонегативных спондилоартритах обычно не имеет связи с активностью артрита. Наблюдаются случаи, когда пациент обращается с кардиологическими жалобами, а суставные проявления серонегативного спондилоартрита выявляются в ходе обследования. Наиболее часто при серонегативных спондилоартритах наблюдается нарушение АВ-проводимости и аортит. Последний приводит к обратному току крови из аорты с развитием аортального порока сердца.
- Поражения почек отмечаются у 4% больных с серонегативными спондилоартритами. Они проявляются нефротическим синдромом, микрогематурией, протеинурией и редко провоцируют возникновение почечной недостаточности.
Диагностика серонегативных спондилоартритов
Полиморфизм симптомов и наличие перехлестов клинических признаков между заболеваниями значительно затрудняют диагностику серонегативных спондилоартритов. Помимо ревматолога таких пациентов должны обследовать окулист, кардиолог, гастроэнтеролог, при необходимости — дерматолог и уролог.
При лабораторном исследовании крови пациентов с серонегативными спондилоартритами отмечаются неспецифические воспалительные признаки, повышенное содержание СРБ. Типичным признаком серонегативных спондилоартритов является отсутствие в крови пациентов АНФ и РФ.
Проводится рентгенологическое исследование суставов, артроскопия, диагностическая пункция сустава с последующим исследованием синовиальной жидкости. Рентгенография позвоночника может выявить двусторонний сакроилеит, обызвествление связок позвоночного столба, паравертебральные оссификации.
Исследование сердечно-сосудистой системы включает ЭКГ, ритмокардиографию, Эхо-КГ, МРТ сердца, аортографию. В ходе диагностики серонегативных спондилоартритов обязательно проводится исследование кишечника: копрограмма, ирригоскопия, колоноскопия, рентгенография пассажа бария и т. п. При поражении почек в клиническом анализе мочи выявляют протеинурию и микрогематурию. В таких случаях проводят УЗИ и КТ почек, урографию.
Диагностические критерии серонегативных спондилоартритов
А. Клинические проявления:
- Боли в пояснице ночного характера и/или скованность в поясничной области по утрам (1 балл).
- Артрит одного или нескольких суставов с асимметричностью поражения (2 балла).
- Преходящие боли в ягодицах (2 балла).
- Утолщение пальцев стоп и кистей, придающее им сосискообразный вид (2 балла).
- Локальная болезненность в местах крепления связок (2 балла).
- Поражение глаз (2 балла).
- Развитие цервицита или уретрита, не связанных с гонореей, которое отмечалось в течение последнего месяца перед появлением симптомов артрита (1 балл).
- Диарея, которая наблюдалась в течение последнего месяца перед появлением симптомов артрита (1 балл).
- Наличие у пациента в настоящее время или по данным анамнеза псориаза и/или хронического энтероколита и/или баланита (2 балла).
Б. Рентгенологические критерии серонегативных спондилоартритов:
- Выявление признаков сакроилеита одностороннего в 3-4 стадии или двустороннего во 2-4 стадии (3 балла).
В. Генетическая детерминированность серонегативных спондилоартритов:
- Выявление у пациента HLA-B27 или наличие у его родственников таких заболеваний, как псориаз, увеит, синдром Рейтера, хронический энтероколит (2 балла).
Г. Эффективность лечения НПВС:
- Уменьшение интенсивности болевого синдрома в течение 2-х суток от момента начала терапии (1 балл).
Лечение серонегативных спондилоартритов
Базовая терапия серонегативных спондилоартритов проводится препаратами из группы нестероидных противовоспалительных средств (НПВП), куда относятся: диклофенак, индометацин, фенилбутазон. По мнению многих авторов наиболее эффективным в отношении серонегативных спондилоартритов является диклофенак, сочетающий в себе выраженное противовоспалительное действие и относительно малую опасность побочных эффектов. Наиболее частым осложнением терапии НПВП являются поражения ЖКТ, зачастую носящие эрозивно-язвенный характер, что может послужить причиной развития прободной язвы желудка или желудочно-кишечного-кровотечения.
В современной ревматологии широко проводятся исследования по применению иммунологических препаратов в терапии серонегативных спондилоартритов. В настоящее время разрешен к применению инфликсимаб, представляющий собой антитела к одному из основных медиаторов воспалительного процесса. Ряд авторов указывает на эффективность в комплексном лечении серонегативных спондилоартритов иммуномодулятора четвертого поколения — имунофана.
Читайте также:


