Диарея после операции при грыже

Остеохондроз и кишечник – как влияет это коварное заболевание на пищеварительный тракт и может ли оно становится причиной развития соматических патологий, таких как колит, болезнь Крона, синдром раздраженного кишечника и т.д. Поговорим об этом в предлагаемой вашему вниманию статье.
Тесным образом между собой связаны поясничный остеохондроз и кишечник, поскольку в этом отделе позвоночника выходят корешковые нервы, отвечающие за иннервацию данного отдела пищеварительного тракта. За функционирование тонкого и толстого кишечника отвечают последний грудной (Т12) и первые два поясничных (L1-L2) корешковых нервов. Но это не означает, что только при поражении данных межпозвоночных дисков может наблюдаться нарушение работы кишечника.
Дело в том, что все корешковые нервы образуют пояснично-крестцовое нервное сплетение. Из его толщи выходят ветви, которые иннервируют слизистую, мышечную и серозную оболочки. Поэтому при развитии пояснично-крестцового остеохондроза на уровне L5-S1 могут возникать самые разнообразные нарушения работы пищеварительного тракта.
Наиболее часто при остеохондрозе поясничного отдела кишечник функционирует неправильно: происходит сбой в алгоритме перистальтики. Начинают скапливаться кишечные газы. Они расширяют внутренний просвет кишки, что в еще больше степени снижает интенсивность перистальтики. В ответ на это начинается спастическое сокращение мышечного слоя кишечника. Возникает острый болевой синдром, который провоцирует диарею. Это состояние называется синдром раздражённого кишечника. Опытные гастроэнтерологи связывают его возникновение напрямую с поражением межпозвоночных дисков в пояснично-крестцовом отделе позвоночника.
О том, какие еще нарушения в работе кишечника могут возникать при поясничном остеохондрозе и как они проявляются, можно прочитать в предлагаемом материале.
Влияет ли остеохондроз на кишечник
Для того, чтобы ответить на вопрос о том, влияет ли остеохондроз на кишечник, необходимо ознакомиться с физиологией этого отдела пищеварительного тракта. Итак, кишечник подразделяется на три условных отдела:
- тонкий – обеспечивает переработку поступивших пищевых веществ и их всасывание в кровь (здесь также вырабатываются некоторые клетки иммунной системы);
- толстый – отвечает за всасывание воды, здесь также вырабатывается витамин К, отвечающий за анаэробное дыхание полезной микрофлоры и участвующий в формировании системы свертываемости крови;
- прямая кишка – здесь происходит формирование каловых масс и их эвакуация через прямой проход.
Кишечник сформирован тремя базовыми слоями: слизистая оболочка, мышечный слой, создающий поступательные движения перистальтики и серозная оболочка, которая окружена брыжейкой.
Функционирование кишечника регулируется вегетативной нервной системой. Основное управление осуществляется через пояснично-крестцовое нервное сплетение:
- во все слои кишечника поступают нервные импульсы, которые запускают моторику и перистальтику;
- в слизистую оболочку поступает нервный импульс, запускающий процесс всасывания расщепленной на молекулы пищи;
- в толстый кишечник поступает сигнал о необходимости всасывания жидкости;
- при наполнении прямой кишки в головной мозг поступает нервный импульс, который запускает осознанную реакцию опорожнения кишечника (человек в большинстве случаев в состоянии управлять этим процессом).
Остеохондроз влияет на кишечник на той стадии развития, когда на корешковые нервы, их ответвления или нервные сплетения начинает оказываться компрессионная нагрузка.
При нормальном состоянии позвоночника межпозвоночные диски надежно защищают корешковые нервы, отходящие от спинного мозга через фораминальные отверстия в телах позвонков. Если развиваются дегенеративные дистрофические изменения в хрящевых тканях, то происходит следующее:
- хрящевая ткань фиброзного кольца межпозвоночного диска обезвоживается и начинает забирать влагу из студенистого тела пульпозного ядра;
- оно утрачивает свою массу и перестает поддерживать нормальную высоту межпозвоночного диска;
- диск выходит за пределы тел позвонков, которые он разделяет;
- начинает оказывать давление на корешковые нервы;
- запускается вторичная реакция воспаления с целью компенсировать недостаточную амортизацию;
- мышцы чрезмерно напрягаются;
- происходит сдавливание пояснично-крестцового нервного сплетения и развивается плексопатия.
Все эти патологические процессы приводят к тому, что нарушается работоспособность тонкого и толстого кишечника. Это чревато болями, вздутием, метеоризмом, нарушением всасывания питательных веществ. С течением времени может сформироваться неспецифический язвенный колит. На ранней стадии у всех пациентов с поясничным остеохондрозом случаются приступы раздраженного кишечника.
Может ли от остеохондроза болеть кишечник
Ответ на вопрос о том, может ли от остеохондроза болеть кишечник, утвердительный. Болевой синдром развивается по разным причинам:
- иррадиирущая боль, отраженная от воспаленных паравертебральных мягких тканей;
- чрезмерное напряжение мышц брюшного пресса, таким образом организм пытается снизить нагрузку на мышечный каркас спины;
- нарушение иннервации и вторичный спазм мышечной стенки кишки;
- снижение уровня перистальтики и вздутие кишечника за счет скопления кишечных газов;
- спастический или атонический запор;
- тенезмы при диарее.
Если болит кишечник при остеохондрозе, то необходимо проводить его тщательное обследование. Важно сделать ректороманоскопию – данное обследваоние позволит исключить язвенное поражение слизистой оболочки кишечника, полипы, рост злокачественных опухолей. Иногда болевые ощущения в кишечнике связаны с паразитами. Все эти патологии следует исключать, поскольку при них лечение остеохондроза не поможет избавиться от неприятных ощущений.
Расстройство кишечника при остеохондрозе
Остеохондроз на кишечник влияет следующим образом: возникают вздутие и метеоризм на фоне нарушения процесса иннервации. Продвижение пищевого комка происходит благодаря определённой моторике. Это перистальтика кишечника благодаря сокращениям его мышечной стенки. С помощью перистальтики кишечник перемещает пищевой комок по всей своей протяжённости, забирая из него питательные вещества и жидкость. После полной обработки остатки пищевого комка (балластные вещества) попадают в просвет толстой кишки. Там из них забирается остаточная жидкость и начинается формирование каловых масс.
При остеохондрозе расстройство кишечника начинается с того, что нервный импульс, поступающий к мышечной стенке кишечника, расщепляется или не доходит в полной мере. В результате этого перистальтика уменьшается, сбивается и полностью останавливается. Что происходит с пищевым комком? Он начинает разлагаться в полости тонкой кишки. Выделяется большое количество сероводорода и других видов газа. Они растягивают внутреннюю полость кишечника. Это парализует мышечную стенку. Она не может сократиться даже при прохождении нервного импульса из структур головного мозга.
Все это провоцирует атонический тип запора, после которого начинается длительная диарея. Это расстройство кишечника при остеохондрозе приводит к тому, что организм не получает питательных веществ, а также подвергается систематическому поступлению в кровь отравляющих ядов и токсинов, выделяемых разлагающейся пищей.
Запор при остеохондрозе поясничного отдела позвоночника
Если понять механизм, который описан выше, то ответ на вопрос о том, могут ли быть запоры при остеохондрозе станет очевидным. Встречаются два вида запора при остеохондрозе позвоночника:
- атонический развивается при нарушении иннервации мышечной стенки кишечника;
- спастический сопровождает синдром раздраженного кишечника при поражении пояснично-крестцового нервного сплетения.
Длительный запор при остеохондрозе поясничного отдела позвоночника может свидетельствовать о грыжевом сдавливании спинного мозга или развитии стеноза спинномозгового канала. Оба патологических состояния провоцируют паралич кишечника. Если не будет оказана своевременная медицинская помощь, то пациент может погибнуть.
Если появился запор при грыже позвоночника, нужно как можно быстрее обратиться за помощью к неврологу. Этот доктор сможет поставить точный диагноз и в случае такой необходимости отправит пациента на экстренную хирургическую операцию.
Не рекомендуем затягивать лечение до такого состояния. Если у вас присутствует остеохондроз и запоры, то поверьте, самостоятельно все это не пройдет. По мере развития дегенеративных дистрофических изменений в позвоночном столбе состояние кишечника будет только ухудшаться. Ваш организм не будет получать достаточного количества нутриентов, витаминов, микроэлементов и т.д. Начнется процесс обезвоживания. Это спровоцирует вторичные соматические заболевания. Произойдет снижение иммунитета. Организм не сможет в таком состоянии эффективно восстанавливать структуру позвоночного столба. Останется надежда только на хирургическую операцию.
Как только у вас появились первые признаки неправильной работы кишечника (чередование запоров и поноса, вздутие живота, ослабленная перистальтика, метеоризм) сразу же обратитесь на прием к гастроэнтерологу. Если патологических изменений в кишечнике не выявлено, значит эти состояния провоцируются дегенеративными дистрофическими процессами в хрящевой ткани межпозвоночных дисков.
Может ли быть понос при остеохондрозе
Попробуем популярно ответить на вопрос о том, может ли быть понос при остеохондрозе, и с чем связано это патологическое состояние. Остеохондроз вызывает диарею в следующих случаях:
- нарушается иннервация слизистой оболочки, в результате чего прекращается усвоение жидкости, что провоцирует появление жидкого стула;
- нарушается иннервация мышечного слоя, в результате чего останавливается перистальтика, пища загнивает, включается защитная реакция принудительной эвакуации пищи из кишечника;
- нарушается микрофлора, развивается условно-патогенная, это провоцирует понос.
Понос при остеохондрозе поясницы обычно возникает после длительного запора. Это проявления так называемого синдрома раздраженного кишечника. Он появляется у пациентов, страдающих дегенеративными дистрофическими изменения в межпозвоночных дисках. Полная парализация кишечника возможна также при синдроме конского хвоста, плексопатии пояснично-крестцового нервного сплетения и т.д.
Если у вас появился понос от остеохондроза, немедленно обратитесь к врачу. Лечить подобные состояния противодиарейными препаратами нельзя. Они только усугубят ваше состояние, окончательно парализуют перистальтику кишечника. Аналогичным образом не рекомендует принимать слабительные средства при развитии синдрома раздраженного кишечника на фоне поясничного остеохондроза. Откажитесь также от приема спазмолитиков. Они провоцируют снижение перистальтики и могут спровоцировать паралич кишечника.
Лечение диареи и запора при остеохондрозе может осуществлять только врач невролог или вертебролог.
Имеются противопоказания, необходима консультация специалиста.
Общие предпосылки поноса опосля операции

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Перед резекцией кишечного тракта проводят мероприятия по его очищению с помощью слабительных средств, клизмы, гидроколонотерапии. Необходимость освобождения от фекальных масс вызвана риском инфицирования, отягощений. Диарея опосля операции возникает при несоблюдении дозы продуктов, усиливающих перельстатику кишечного тракта.
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Диарея не считается отягощением, ежели она умеренная и непродолжительная (не наиболее 3-х дней). В каловых массах не должны находиться сторонние примеси в виде слизи, прожилок крови.
Диарею (народное название — понос — патологическое состояние, при котором у больного наблюдается учащённая (более 3 раз в сутки) дефекация, при этом стул становится водянистым, имеет объём более 200 мл и) вызывает приём бактерицидных фармацевтических средств опосля операции. При затянутом периоде нарушенной дефекации, доктор оценивает опасности, пересматривает назначенную терапию, понижая дозу или отменяя продукт, плохо влияющий на микрофлору кишечного тракта.
Пациент может поступить в стационар с нарушенной перистальтикой при дисбактериозе, воспалении поджелудочной железы, колитах.
Понос, продолжающийся наиболее 3-х дней или с кровяными вкраплениями, является поводом для обследования нездорового, выявления обстоятельств отягощений.
Для чего подходяща операция (действие или их совокупность для достижения какой-либо цели) при грыже
Операция по удалению грыжи животика назначается всем без исключения, ведь никакой способ безоперационного исцеления не сумеет привести к закрытию недостатка брюшной стены. Оперировать нездорового принципиально с целью возвращения органов на свое место с следующим ушиванием грыжевых ворот, которые могут закрываться своими тканями пациента или сетчатым имплантом.
Гимнастика, диета, бандаж и лечущее средства — это уже мера опосля удаления грыжи (заболевание, при котором происходит выхождение (выпячивание) внутренних органов из полости, занимаемой ими в норме, через нормально существующее или патологически сформированное отверстие в), когда происходит восстановление организма.
Даже нужная физическая перегрузка не будет содействовать устранению грыжи, а напротив может стать фактором ущемления органов. ЛФК назначат уже опосля операции по удалению образования для укрепления мускул с целью профилактики рецидива. Что касается бандажа, он также вредит при грыже, но он подходящ как удерживающее средство для предупреждения выхода под кожу еще большей части органа.
Особый пояс не вылечивает, он помогает до и опосля операции понизить перегрузку на мускулы животика. Диетическое питание принципиально в хоть какой период болезни, ведь от свойства товаров и частоты приема еды зависит состояние ЖКТ, а это впрямую влияет на симптоматику грыжи. Принципиально предупредить вздутие животика, запоры и диарею, все те явления, которые увеличивают давление снутри брюшной полости и сказываются на самочувствии.
Лишь опосля удаления грыжи животика понижается риск отягощений со стороны желудка и кишечного тракта, ведь находясь в грыжевом мешке, эти органы (Орган — обособленная совокупность различных типов клеток и тканей, выполняющая определённую функцию в пределах живого организма) могут в хоть какой момент ущемиться, что приведет к их отмиранию с необходимостью срочного иссечения пораженных тканей.
Предпосылки возникновения грыжи
Диафрагма – тонкая мускула, которая служит разграничителем меж грудной и брюшной полостью у человека. Она имеет особое отверстие, через которое проходит и особенной связкой крепится пищевой тракт. При обычных критериях область кардии пищевого тракта – желудочно-пищеводный переход – размещается в брюшной полости. Грыжа пищеводного отверстия диафрагмы (ГПОД) – хиатальная грыжа возникает из-за роста этого отверстия или ослабления связки. В итоге пищевой тракт, часть желудка (полый мышечный орган, часть пищеварительного тракта, лежит между пищеводом и двенадцатиперстной кишкой), а в самых томных вариантах и часть кишечного тракта, устремляются в грудную полость.
По причине конструктивного нарушения положения органов пищеварения нездоровой начинает испытывать противные симптомы:
- чрезвычайно мощную, изнуряющую изжогу опосля еды, время от времени лишающую человека работоспособности;
- боль за грудиной, растущую при наклонах, в положении лежа, из-за физических перегрузок;
- трудность с проглатыванием еды, боль во время глотания, чувство кома в гортани;
- нередкую отрыжку;
- глас садится или становится сиплым.
Наличие небольшой нефиксированной грыжи пищевого тракта традиционно находится случаем, в ходе иного обследования, рентгенографии, к примеру. Ежели грыжа незначимая, то ее вылечивают терапевтическими способами – лечущее средствами, диетой, конфигурацией вида жизни, избавляясь от противных симптомов, тем самым облегчая состояние пациента.
При огромных размерах грыжи, в вариантах ее фиксации, опасности защемления, кровотечения из сдавленного органа без срочного хирургического вмешательства не обойтись. Отказ от хоть какого из видов исцеления ведет не лишь к ухудшению свойства жизни нездорового, но и к развитию суровых отягощений. Это может быть рефлюкс-эзофагит, рак пищевого тракта или желудка, вплоть до летального финала.
Как проявляется грыжа в паху
Основное проявление паховой грыжи – припухлость в области паха, у парней растут одно или два яйца, у дам – изменяется форма огромных половых губ. Выпуклость может быть безболезненным, что во многом зависит от вида жизни, проф деятельности и общего состояния организма. У спортсменов выше риск отягощений с выраженной симптоматикой, при сидячей работе опасность меньше, но постоянно есть.
Проявлениями грыжи могут быть последующие симптомы:
- покраснение в области паха без признаков воспаления;
- дискомфорт во время движения;
- больные чувства внизу животика;
- диспепсические симптомы, диарея, тошнота и рвота;
- чувство жжения в области выпуклости.
Подтверждается паховая грыжа методом УЗИ, но даже во время осмотра без доп исследований доктор может диагностировать болезнь. Ультразвуковая диагностика и остальные способы необходимы для осмотра содержимого грыжевого мешка, оценки степени тяжести. Без УЗИ нельзя провести операцию, исследование проводится до и опосля удаления недостатка.
Главные предпосылки боли при грыже в паху – ущемление и сопутствующие болезни кишечного тракта. Осложненное болезнь проявляется общими симптомами. Кроме боли (неприятное или мучительное ощущение, переживание физического или эмоционального страдания), есть слабость, недомогание, увеличивается температура. Ущемление может стать предпосылкой некроза внутренних органов, кровотечения, инфецирования крови и почти всех остальных томных последствий.
Почему возникает боль при грыже:
- завышенное содержание газов в кишечном тракте;
- высочайшее внутрибрюшное давление;
- резкое поднятие тяжести;
- нередкие запоры, вздутие животика;
- случайная травма;
- приобретенный кашель.
При ущемлении будут тревожить последующие проявления:
- боль в области паха и внизу животика;
- выпуклость возрастает, уплотняется;
- возникает тошнота, пореже рвота;
- грыжа не вправляется на место и не миниатюризируется в положении лежа;
- задержка стула и мочеиспускания.
Ущемление может сопровождаться кровотечением, тогда возникает рвота с кровью. Без суровых нарушений боль равномерно стихает, но общее недомогание остается. Через несколько часов с момента броской симптоматики отмечается бледнота кожи, онемение.
Стихание проявлений – это не улучшение состояния, а новейший шаг болезни, начинается разрушение стены кишечного тракта по причине недостающего кровообращения.
Оглавление
Является ли размер грыжи пищевого тракта определяющим в выборе – делать операцию или нет
При каких размерах показано оперативное исцеление
Как делают операцию при грыже пищевого тракта
Операция по Toupet
Операция по методике Hill при ГПОД
Операция по Черноусову А.Ф.
Способ Nissen (Ниссена)
Эндоскопические операции при аксиальных грыжах пищевого тракта (устаревший термин для обозначения транспортной дороги, улучшенной грунтовой дороги, а также вообще большая наезженная дорога (большак), соединяющая важные населенные пункты (в отличие от)
Какие последствия опосля операции на грыже пищевого тракта
Ранешний послеоперационный период
Что можно кушать сходу опосля операции
Реабилитация опосля операции ГПОД
Упражнения в реабилитационный период
Для лечения суставов наши читатели успешно используют Сусталайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Питание опосля операции по поводу ГПОД
Операция при ГПОД: за и против
При аксиальной ГПОД 1 степени и в большая части вариантов 2 степени (В математике Возведение в степень Декартова степень Корень n-й степени Степень множества Степень многочлена Степень дифференциального уравнения Степень отображения Степень точки — в геометрии) операция не делается. Нездоровому предписывается особенный образ жизни, диета, медикаментозная терапия, употребляются способы народной медицины. При аксиальной грыже 3 степени операция показана. Ее делают, в основном в плановом порядке, опосля кропотливой подготовки.
Виды грыж пищеводного отверстия
Разновидности выделяют по изюминкам анатомического строения.
Самый всераспространенный, обретенный вид грыжи пищевого тракта диафрагмы. При этом наблюдается вольное проникновение брюшной части пищевого тракта, сфинктера и фундального отдела желудка в полость груди через отверстие пищевого тракта, которое патологически расширено. Когда пациент меняет положение тела они ворачиваются на место. Целостность мембраны не нарушается, грыжевой мешок отсутствует.
Симптомы скользящей грыжи не наблюдаются. Но при приращённых размерах грыжи возвращение в верное анатомическое положение не происходит. Образование становится фиксированным за счет сформированных спаек в мешке грыжи и присасывания грудной полости. Укороченный пищевой тракт также препятствует возвращению.
Аксиальные грыжи делятся на несколько подвидов:
- пищеводные;
- кардио-фундальные;
- субтотально или тотально-желудочные.
Ежели возникает рефлюкс содержимого желудка в пищевой тракт, то назначается операция, в обычных формах исцеление не требуется.
Врожденная, развивается у эмбриона из отростка брюшины заднего средостения, который становится грыжевым мешком. Местонахождение грыжи – меньше диафрагмы. Отданный вид встречается изредка. Сзаду нередко в него заходит часть желудка. Потому у пациентов до развития грыжи уже имеется грыжевой мешок. Дистальный отдел не изменен.
Параэзофагеальные грыжи прогрессируют стремительно, предпосылкой является высочайшее внутрибрюшное давление, содействующее проталкиванию желудка в грудную клеточку. Грыжи требуют оперативного исцеления, независяще от симптомов (один из отдельных признаков, частое проявление какого-либо заболевания, патологического состояния или нарушения какого-либо процесса жизнедеятельности).
Бывают 2-ух типов: фундальные и антральные. Поддается смещению дно и крупная кривизна желудка, кардия и терминальный отдел пищевого тракта остаются постоянными. Место проникания грыжи распространяется в грудной отдел пищевого тракта, который миниатюризируется в длину. Маленький грудной желудок нередко является следствием рубцовых конфигураций.
По размеру органов, просачивающихся в грудную полость из брюшного отдела (Отдел — таксономический ранг в ботанике, микологии и бактериологии, аналогичный типу в зоологии), различают степени хиатальной грыжи:
- I степень характеризуется переходом абдоминального отдела пищевого тракта в грудную полость, размещение кардия – занимает уровень диафрагмы, приметно поднятие желудка по диафрагме.
- II степень различается большей площадью выхода желудка в область пищеводного отверстия.
- ІІІ степень наблюдаются большие выходы дна, тела и даже антрального отдела желудка.
- IV степень – самая суровая грыжа, характеризуется выпадением остальных органов брюшной полости.
Оперативное вмешательство в желудочно-кишечный тракт, в частности удаление аппендицита, толстого или тонкого кишечника приводит к возникновению побочных явлений, а иногда, осложнений. Одним из таких негативных спутников является понос после операции. Нормализация функций кишечника процесс длительный, требующий комплексной терапии, соблюдения профилактических мер.

- Общие причины поноса после операции
- Понос и температура
- После операции аппендицита
- После операции на кишечнике
- Что делать
- Лекарственные препараты
- Профилактика
Общие причины поноса после операции
Перед резекцией кишечника проводят мероприятия по его очищению с помощью слабительных средств, клизмы, гидроколонотерапии. Необходимость освобождения от фекальных масс вызвана риском инфицирования, осложнений. Диарея после операции возникает при несоблюдении дозировки препаратов, усиливающих перельстатику кишечника.
Диарея не считается осложнением, если она умеренная и непродолжительная (не более трёх дней). В каловых массах не должны присутствовать посторонние примеси в виде слизи, прожилок крови.
Диарею вызывает приём антибактериальных лекарств после операции. При затянутом периоде нарушенной дефекации, врач оценивает риски, пересматривает назначенную терапию, уменьшая дозу или отменяя препарат, негативно влияющий на микрофлору кишечника.
Пациент может поступить в стационар с нарушенной перистальтикой при дисбактериозе, воспалении поджелудочной железы, колитах.
Понос, длящийся более трёх дней или с кровяными вкраплениями, является поводом для обследования больного, выявления причин осложнений.
Понос и температура
Если послеоперационный период сопровождается диареей, повышенной температурой первые дни, это говорит об ответной реакции организма на оперативное вмешательство.
Гипертермия появляется при заживлении раневой поверхности, установке дренажа, нормализуется самостоятельно после устранения причин.
Повышенная температура, понос сопровождают больного до операции и после при гнойном аппендиците, воспалённом кишечнике. В этом случае назначаются антибиотики. Болезненные признаки возникают как ответ иммунных клеток на анестетики, вызывающие интоксикацию организма.

Разного вида инфекции попадают в организм в процессе оперативного вмешательства, если не достигнута стерильность операционного поля или недостаточно хорошо очищен кишечник. Начинается воспаление, нагноение раны. Врач назначает комплексное обследование для установления вида осложнения. Пересматривается лечение, в отдельных случаях требуется повторная операция.
Ослабленная иммунная защита повышает риск заражения инфекционными заболеваниями, сопровождающимися поносом и температурой.
Причины осложнений вызываются:
- госпитальной инфекцией,
- ошибками врачей,
- неправильным питанием,
- обострением сопутствующих заболеваний из-за ослабления иммунной защиты,
- травматичностью операции,
- дефектами швов, дренированием,
- неадекватной послеоперационной терапии.
На продолжительность температуры влияет способ оперативного вмешательства. При классическом разрезе, рана заживает дольше, чем проколы при лапароскопии, соответственно болезненная симптоматика протекает более длительный период.
После операции аппендицита
Воспаление червеобразного отростка слепой кишки не всегда выявляют на начальной стадии. Симптоматика сходна с признаками при выпячивании кишечника возле аппендикса, воспалении придатков, правой почки. Сильная боль справа сигнализирует о панкреатите, грыже, непроходимости, колите. В любом случае обращаются к врачу для ранней диагностики заболевания. При затягивании визита к хирургу, возникают серьёзные осложнения в виде перитонита.
Возникновение поноса после операции аппендицита обусловлено влиянием наркоза, остаточным воспалением слизистой, назначенной антибактериальной терапией. Чаще, причина кроется в сильной интоксикации организма при воспалении брюшины.
Каловые массы не приобретают нужную консистенцию из-за недостатка пищевых ферментов, скопление изменённых тканей в брюшине.
Понос продолжается при огрехах диетотерапии. Нарушенная кишечная микрофлора требует достаточного количества пребиотиков для нормализации процесса пищеварения.
После операции на кишечнике
Последствия зависят от вида оперативного вмешательства. При резекции более половины тонкого кишечника, возникает синдром короткой кишки.
Нарушается всасываемость питательных веществ, в организме появляется недостаток витаминов и минералов. Один из симптомов этого синдрома — трудноизлечимый понос после операции на кишечнике, приводящий к потере веса.
В таком состояние важно поддерживать достаточный объём жидкости, применять препараты, задерживающие моторику.
При других видах операций жидкий стул — причина очищения организма при отравлении анестетиками, распада повреждённых тканей.
Диарея, длящаяся дольше трёх дней, вызывается инфицированием раны и брюшины, требует принятия срочных мер.

Что делать
Умеренный понос допускается как возможная реакция организма на вмешательство, нарушение целостности тканей, последствие очищения кишечника. Что делать при продолжительном жидком стуле с посторонними вкраплениями, знает только лечащий врач.
Так как причина, приводящая к послеоперационным осложнениям не одна, больной проходит комплексное обследование организма. По результатам назначаются антибиотики, лекарства, нормализующие перельстатику кишечника, ферменты для лучшей усвояемости пищи. Важную роль при реабилитации играет диетическое питание.
Больной находится под постоянным наблюдением врача. Через 2 недели лечения, если понос не прекращается, делают повторное, более углублённое обследование. При необходимости план терапии подвергается корректировке.
При возникновении пареза (непроходимости) кишечника его быстро купируют.
Послеоперационный уход включает своевременные стерильные перевязки, раннее вставание, лечебную физкультуру. Чтобы избежать инфицирования, нагноения ран, проводят физиотерапию (УФО).
Проблему вздутия живота и поноса решают с помощью сорбентов.
Наиболее опасным симптомом являются сгустки крови в каловых массах. Возникшее кровотечение приводит к повторному оперативному вмешательству.
Лекарственные препараты
В восстановительный период задача врача и пациента — привести моторику кишечника в нормальное состояние. Добиться нормального всасывания и усвоения питательных веществ.
При медикаментозном лечении диареи применяются ферменты, лекарства, регулирующие моторику, пробиотики.
К противодиарейным препаратам, влияющим на перестальтику кишечника, относятся,
- Иммодиум,
- Лаперамид,
- Лофлатил.

Восполняет потерянную жидкость, баланс электролитов при жидком стуле солевой раствор Регидрон.
Если причина поноса — интоксикация, назначаются энтеросорбенты, помогающие выводу токсинов:
- Диосмектит,
- Энтеросгель,
- Смекта.
При нарушении пищеварения принимают следующие препараты, содержащие ферменты протеаза, липаза, амилаза:
- Креон,
- Мезим,
- Панкреатин.
Если длительный понос, вызван попаданием инфекции в рану и брюшину, назначается противомикробная терапия. Применяют противогрибковые препараты, антисептики, сульфаниламиды, фторхинолоны. Выбор группы лекарств зависит от вида инфекции, а конкретный препарат от клинической картины.
Для восстановления микрофлоры подходят пробиотики Энтерол, Линекс, Бифиформ, Пробифор.
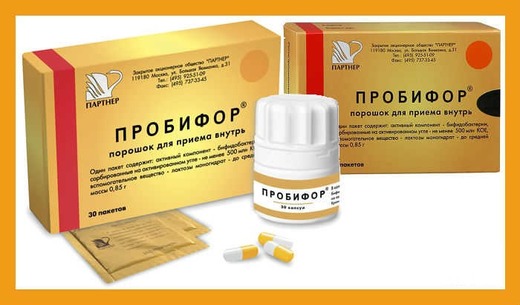
Профилактика
Избежать возникновения осложнений после оперативного вмешательства помогают следующие предупредительные меры:
- Применение антибактериальных средств.
- Своевременное выявление очагов инфекции.
- Ранняя диагностика,
- Качественный шовный материал.
- Борьба с госпитальными инфекциями.
- Хирургическая санация, повышение профессиональной подготовки врачей.
Предупредить или остановить диарею в постоперационный период поможет правильное питание. Диетотерапия — важное условие для восстановления работы кишечника. В течение месяца после резекции кишечника питаться необходимо:
- в определённые часы,
- дробно, маленькими порциями,
- перетёртой, мягкой пищей,

Готовят блюда на пару, отваривают или тушат. Нельзя употреблять еду жареную, копченую. Недопустимы жирные продукты, свежие овощи, вызывающие вздутие живота, метеоризм. Противопоказаны сладкие кондитерские изделия, заводские консервы, домашние заготовки. Усиливают перельстатику кишечника молоко, лук, чеснок, горчица, острые приправы, алкоголь.
К запрещённым продуктам относится:
- капуста,
- кислые фрукты и ягоды,
- газированные сладкие напитки,
- колбаса,
- грибы,
- шоколад, мороженое,
- сдобная выпечка,
- помидоры, бобовые.
Правильного питания в стационаре недостаточно. После выписки диетотерапию продолжают дома.

Рекомендуются молочнокислые продукты, способствующие восстановлению нарушенной микрофлоры кишечника, вегетарианские бульоны, овощное пюре, жидкие каши.
По мере восстановления в рацион добавляют мясо кролика, курицы, индейки. Не вызовет раздражения морская рыба нежирных сортов.
Длительная диарея приводит к обезвоживанию организма, выводу полезных веществ. Важно соблюдать питьевой режим(2–2,5 л), отдавая предпочтение чистой воде, солевым растворам, отварам шиповника, ромашки.
Суть диеты заключается в употреблении легко усваиваемых продуктов, не раздражающих слизистую прооперированного органа, постепенном включении в рацион привычных продуктов.
Читайте также:


