Деформирующий спондилез шоп что это
- Все
- А
- Б
- В
- Г
- Д
- И
- К
- Л
- М
- Н
- О
- П
- Р
- С
- Т
- Ф
- Х
- Ц
- Э
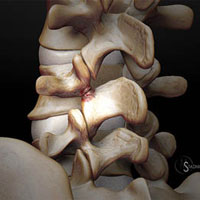
Тем не менее, старение организма процесс сугубо индивидуальный. Подобно тому, как некоторые люди начинают седеть раньше, также и развитие спондилеза у кого – то проявляется раньше. В самом деле, некоторые люди могут не испытывать вообще болевых проявлений. Все зависит от того, как часть позвоночника подверглась дегенерации, и как эти изменения оказывают влияние на спинной мозг или спинномозговые корешки.
Деформирующий спондилез может развиваться во всех отделах позвоночника (в шейном грудном и поясничном) и, в зависимости от локализации дегенеративных изменений при спондилезе, будет соответствующая симптоматика. Спондилез (деформирующий спондилез) нередко называют остеоартритом или остеоартрозом позвоночника.
Деформирующий спондилез является дегенеративным процессом, который идет параллельно с остеохондрозом и происходят дегенеративные изменения в следующих структурах позвоночника.
Межпозвонковые диски. С возрастом у людей происходят определенные биохимические изменения, влияющие на ткани всего организма. Происходят изменения также в структуре межпозвоночных дисков (в фиброзном кольце, в студенистом ядре). Фиброзное кольцо состоит из 60 или более концентрических полос коллагенового волокна. Пульпозное ядро представляет собой является желеобразное вещество внутри межпозвоночного диска, окруженное фиброзным кольцом. Ядро состоит из воды,коллагеновых волокон и протеогликанов. Дегенеративные инволюционные изменения могут ослабить эти структуры, в результате чего фиброзное кольцо изнашивается или рвется. Содержание воды в ядре с возрастом уменьшается, что оказывает влияние на амортизационные свойства межпозвонкового диска. Результатом структурных изменений при дегенерации диска может быть уменьшение высоты межпозвонкового диска и увеличение риска грыжи диска.
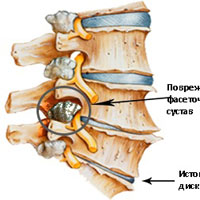
Фасеточные суставы (или зигапофизеальные суставы). Каждое тело позвонка имеет четыре фасеточных сустава, которые работают как шарниры. Это позволяет позвоночнику сгибаться, разгибаться и поворачиваться. Как и другие суставы, фасеточные суставы покрыты хрящевой тканью. Хрящевая ткань представляет собой особый вид соединительной ткани, которая обеспечена смазкой и хорошей скользящей поверхностью. При дегенеративных изменениях в фасеточных суставах происходит исчезновение хрящевой ткани и формирование остеофитов. Эти изменения могут привести к гипертрофии суставов (остеоартриту, остеоартрозу).
Кости и связки. Остеофиты могут образовываться вблизи конца пластин позвонков, что может приводить к нарушению кровоснабжения позвонка. Кроме того, концевые пластины могут уплотняться из-за склеротических явлений; утолщению или уплотнению костей под торцевыми пластинами. Связки представляют собой полосы фиброзной ткани, связывающих позвонки и они защищают позвоночник от избыточных движений, например гиперэкстензии. Дегенеративные изменения приводят к тому, что связки теряют свою прочность.Изменения, например, желтой связки могут привести к уплотнению и утолщению связки, что в свою очередь может привести к воздействию на твердые мозговые оболочки.
Симптомы при спондилезе различных отделов
Спондилез шейного отдела. Сложная анатомическая структура шейного отдела позвоночника и широкий диапазон движения делают этот отдел позвоночника очень подверженным нарушениям, связанными с дегенеративными изменениями. Боли в шее при спондилезе в этом отделе являются распространенным явлением. Боль может иррадиировать в плечо или вниз по руке. Когда остеофиты вызывают компрессию нервных корешков, иннервирующих конечности, кроме боли может также появиться слабость в верхних конечностях. В редких случаях, костные шпоры(остеофиты), которые образуются в передней части шейного отдела позвоночника, могут привести к затруднению при глотании (дисфагии).
При локализации спондилеза в грудном отделе позвоночника боль, обусловленная дегенеративными изменениями (спондилезом), часто появляется при сгибании туловища вперед и гиперэкстензии. Флексия вызывает фасеточно обусловленную боль.
Спондилез поясничного отдела позвоночника часто встречается у людей старше 40 лет. Наиболее частыми жалобами бывают боль в пояснице и утренняя скованность. Изменения, как правило, имеют место в нескольких двигательных сегментах. На поясничный отдел позвоночника приходится воздействие большей часть веса тела. Поэтому, когда дегенеративные изменения нарушают структурную целостность, симптомы, включая боль, могут сопровождать любую физическую деятельность. Движение стимулирует болевые волокна в фиброзном кольце и суставах. Сидение в течение длительного периода времени может привести к болям и другим симптомам из-за давления на поясничные позвонки. Повторяющиеся движения, такие как поднятие тяжестей и наклон туловища могут увеличить болевые проявления.
Симптомы спондилеза могут варьировать от легких до тяжелых и приобрести хронический характер или даже привести к инвалидизации. Они могут включать:
- Шейный отдел
- Боль, которая появляется и исчезает
- Боль, которая распространяется в плечи, руки, кисти, пальцы
- Утренняя скованность в шее или плече или ограничение диапазона движений после пробуждения
- Болезненность в шее или плече или онемение
- Слабость или покалывание в шее, плечах, руках, кисти, пальцах
- Головная боль в затылочной области
- Нарушение равновесия
- Трудности с глотанием
- Грудной отдел позвоночника
- Боль в верхней и средней части спины
- Боль появляется при сгибании и выпрямлении туловища
- Утренняя скованность в спине после пробуждения
- Поясничный отдел позвоночника
- Боль, которая появляется и исчезает
- Утренняя скованность в пояснице после вставания с кровати
- Боль, которая уменьшается при отдыхе или после тренировки
- Болезненность в пояснице или онемение
- Ишиалгия (от умеренной до интенсивной боли в ногах)
- Слабость, онемение или покалывание в нижней части спины, ногах или стопах
- Нарушение ходьбы
- Нарушение функции кишечника или мочевого пузыря (это симптомы возникают достаточно редко, но возможны при компрессии конского хвоста).
Причины деформирующего спондилеза
Старение организма является основной причиной спондилеза. Тело подвергается ежедневным нагрузкам в течение многих лет и в течение времени происходят изменения различных структур позвоночника. До появления симптоматики, такой как боли и скованность, происходит дегенерация структур позвоночника. Спондилез представляет собой каскадный процесс : одни анатомические изменения приводят к другим, что приводит к изменениям в структуре позвоночника. Эти изменения в совокупности и вызывают спондилез и соответствующую симптоматику.
Как правило, в первую очередь дегенеративные изменения начинаются в межпозвонковых дисках. По этой причине, у пациентов со спондилезом часто также имеется остеохондроз. Последствия этих дегенеративных изменений в позвоночнике тесно связаны между собой.
Изменения начинаются в дисках, но, в конечном счете, процесс старения оказывает влияние и на другие составные части двигательных сегментов позвоночника. С течением времени, коллаген, из которого состоит фиброзное кольцо, начинает изменяться. Кроме того, уменьшается содержание воды в диске. Эти изменения уменьшают амортизационные функции диска и возможность абсорбции векторов нагрузки. При дегенерации диск становится тоньше и плотнее, что приводит уже к изменениям в суставах, которые берут часть нагрузки диска на себя, обеспечивая стабилизацию позвоночника. При истончении диска хрящи суставов начинают быстрее изнашиваться, увеличивается мобильность позвоночника, и возникают условия для раздражения нервных корешков, располагающихся рядом. Эта гипермобильность, в свою очередь, вызывает компенсационную реакцию организма в виде избыточного разрастания костной ткани в области суставов (остеофитов). Остеофиты при достаточном увеличении могут оказывать компрессионное воздействие на корешки спинного мозга и вызывать соответствующую клиническую картину. Остеофиты также могут вызвать стеноз спинномозгового канала. Как правило, причиной стеноза спинномозгового канала является не остеохондроз, а спондилез.
В развитии спондилеза в определенной степени играет роль генетическая детерминированность. Также определенное влияние оказывают вредные привычки, например, такие как курение.
Диагностика
Не всегда легко определить, что именно спондилез является причиной болевого синдрома в спине потому, что спондилез может развиваться постепенно, как результат старения организма, а также болевой синдром может быть обусловлен другим дегенеративным состоянием, таким как остеохондроз. Прежде всего, врача-невролога интересуют ответы на следующие вопросы:
- Начало болевых проявлений
- Вид деятельности, предшествовавший появлению болей
- Какие мероприятия проводились для снятия боли
- Наличие иррадиации болей
- Факторы, усиливающие боль или уменьшающие боль
Врач невролог также проведет физикальный осмотр и изучит неврологический статус пациента (осанка, объем движений в позвоночнике, наличие мышечного спазма). Кроме того врачу-неврологу необходимо осмотреть также суставы (тазобедренные суставы, крестцово-подвздошные суставы), так как суставы могут быть также источником болей в спине. Во время неврологического обследования врач- невролог проверит сухожильные рефлексы, мышечную силу, наличие нарушений чувствительности.
Для верификации диагноза необходимы также инструментальные методы, такие как рентгенография, МРТ или КТ, которые позволяют визуализировать изменения в позвоночнике. Рентгенография хорошо отражает изменения в костных тканях и позволяет визуализировать наличие костных разрастаний (остеофитов). Но для более точного диагноза предпочтительнее такие методы, как КТ или МРТ, которые визуализируют также мягкие ткани (связки, диски, нервы). В некоторых случаях возможно применение сцинтиграфии, особенно если необходимо дифференцировать онкологические процессы или инфекционные (воспалительные) очаги.
При наличии повреждения нервных волокон врач может назначить ЭНМГ, которое позволяет определить степень нарушения проводимости по нервному волокну и определить как степень повреждения, так и уровень повреждения. На основании совокупности клинических данных и результатов инструментальных методов обследование врач-невролог может поставить клинический диагноз спондилеза и определить необходимую тактику лечения.
Лечение
В большинстве случаев течение спондилеза достаточно медленное и не требует практически никакого лечения. При активном течении спондилеза требуется лечение, которое может быть как консервативным, так и в некоторых случаях оперативным. Наиболее часто при спондилезе требуется консервативное лечение. Для лечения спондилеза применяются различные методы лечения.
Иглорефлексотерапия. Этот метод лечения позволяет уменьшить боли в спине и шее. Иглы, которые вводятся в определенные точки, могут также стимулироваться как механически, так и с помощью электрических импульсов. Кроме того, иглоукалывание увеличивает выработку собственных обезболивающих (эндорфинов).
Постельный режим. В тяжелых случаях при выраженном болевом синдроме может потребоваться постельный режим в течение не более 1-3 дней. Длительный постельный режим увеличивает риск развития таких осложнений, как тромбоз глубоких вен и гипотрофия мышц спины.
Тракционная терапия. В большинстве случаев, вытяжение позвоночника требуется редко или используется для облегчения симптомов, связанных со спондилезом.
Мануальная терапия. Манипуляции мануального терапевта с использованием различных техник позволяют увеличить мобильность двигательных сегментов, снять мышечные блоки.
Медикаментозное лечение. Препараты для лечения спондилеза в основном используются для снятия болевых проявлений. Это такие препараты, как НПВС.Кроме того, могут быть использованы миорелаксанты, если есть признаки мышечного спазма. Для релаксации спазма мышц могут также быть использованы транквилизаторы, которые позволяют также улучшить сон. Опиоды применяются при лечении болевого синдрома только эпизодически, при сильных болевых проявлениях. Любое медикаментозное лечение должно проводиться только по назначению лечащего врача, так как почти все препараты обладают рядом побочных действий и имеют определенные противопоказания.
Эпидуральная инъекции стероидов иногда применяются при болевых синдромах и позволяют снять болевые проявления, особенно когда есть отек и воспаление в области спинномозговых корешков. Как правило, стероид вводится в сочетании с местным анестетиком. Действие таких инъекций обычно ограничивается 2-3 днями, но это позволяет снять патологический процесс и подключить другие методы лечения.
Инъекции в фасеточные суставы также применяются при лечении спондилеза и улучшают подвижность фасеточных суставов, уменьшают болевые проявления, обусловленные артрозом фасеточных суставов.
ЛФК. Этот метод лечения является одним из наиболее эффективных методов лечения спондилеза. Дозированные физические нагрузки позволяют восстановить нормальный мышечный корсет, уменьшить болевые проявления, увеличить стабильность позвоночника, улучшить состояние связочного аппарата и приостановить прогрессирование дегенеративных процессов в позвоночнике. Как правило, ЛФК назначается после купирования острого болевого синдрома.
Физиотерапия. Современные методы физиотерапии (например, ХИЛТ – терапия, УВТ терапия, электростимуляция, криотерапия) позволяют не только уменьшить болевые проявления, но и воздействовать в определенной степени на развитие дегенеративных процессов в позвоночнике.
Корсетирование. Применение корсетов при спондилезе возможно на непродолжительный промежуток времени, так как длительное использование корсета может привести к атрофии мышц спины.
Изменение образа жизни. Снижение веса и поддержание здорового образа жизни со сбалансированным питанием, регулярными физическим нагрузками, отказом от курения могут помочь при лечении спондилеза в любом возрасте.
Лишь в небольшом проценте случаев при спондилезе требуется оперативное лечение. Хирургические методы лечения в основном необходимы при наличии стойкой, резистентной к консервативному лечению неврологической симптоматики (слабость в конечностях, нарушения функции мочевого пузыря, кишечники или другие проявления компрессионного воздействия на спинной мозг и корешки). Оперативное лечение заключается в декомпрессии нервных структур (например, удаление остеофитов оказывающих компрессионное воздействие на нервные структуры). В зависимости от объема операции, возможно проведение спондилодеза для стабилизации позвонков. В настоящее широко применяются малоинвазивные методы хирургического лечения, что позволяет быстрее восстановить функцию позвоночника и нормализовать качество жизни.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Спондилез – частое заболевание у молодых и пожилых людей, а шейный спондилез – самый распространенный его вид. После определенного возраста практически каждый человек страдает от спондилеза шейного отдела позвоночника той или иной степени выраженности.
Содержание

Общие сведения о заболевании
Спондилез шейного отдела – дистрофически-дегенеративное заболевание. Это значит, что его причиной является нарушение местного питания хрящевой ткани позвоночника.
Недостаточность местного кровообращения ведет к ухудшению состояния хрящей.
Часто на фоне нарушенной трофики наблюдается оссификация, или окостеневание межпозвоночных дисков. Это ведет к снижению подвижности и вызывает болевой синдром.

Как образуется спондилез
Причина высокой распространенности шейного спондилеза – особое анатомическое строение шеи. Она обладает высокой подвижностью, но при этом в ней намного меньше мышц, чем возле других участков позвоночного столба.
При работе и даже отдыхе, который связан с долгим удерживанием шеи в нефизиологичном состоянии, ткани шеи перенапрягаются. Процесс затрагивает мышечный и связочный аппарат, а результатом становится перегрузка межпозвоночных дисков.
Далее происходит уменьшение жесткости фиброзного кольца хряща, а его центральная часть выступает в район продольной связки позвоночника. Последствием становится процесс окостенения в этой области. Следующим этапом является появление на боковых поверхностях позвонков, так называемых остеофитов.
Остеофит – это патологический нарост, который образуется на костной ткани.
Без лечения, по мере ухудшения заболевания, формируются патологические изменения.
Межпозвоночные диски теряют свою высоту, нарушается объем движений шейного отдела позвоночного столба. Из-за дегенеративных процессов и уменьшения высоты хряща, может произойти ущемление нервных окончаний. Такой процесс сопровождается нарастанием симптомов, характерных для шейной неврологической патологии.
Причины
Чаще всего шейному спондилезу способствуют возраст и следующие из него нарушения метаболизма и местной трофики. Причиной болезни могут быть и травмы шеи, как единичные, так и множественные.
Дисфункция эндокринной системы и хронические воспалительные заболевания повышают риск развития нарушения трофики и последующего спондилеза.
В группу риска по развитию болезни входят люди с патологиями осанки и искривлением позвоночника. Эти факторы способствуют неравномерной и неправильной нагрузке на шейный отдел. Шейный спондилез – патология, в первую очередь, офисных работников и людей, занятых в сфере интеллектуальной работы.
Симптоматика
Если шейный спондилез имеет ограниченный характер и высота диска не пострадала, симптомов может не наблюдаться. Когда болезнь прогрессирует, возникают болевые ощущения. Чаще всего это тупые боли, которые долго не проходят и имеют ноющий характер. Обычно на этом этапе, люди стараются уменьшить нагрузку на шею – например, поворачиваются всем корпусом, оставляя шейную область неподвижной.

Нарушение нормальной анатомии шеи ведет к постоянному перенапряжению мышц.
Спазмированные мышцы, в свою очередь, препятствуют нормальному движению позвоночника и сами являются причиной боли.
Кроме этого, анатомические нарушения могут стать предпосылкой воспаления нервных корешков. Развивается радикулит. Еще одно последствие – сужение позвоночного канала, которое называют стенозом. При этом начинает страдать мышечная и кожная чувствительность области шеи и воротниковой зоны. Часто отмечаются чувство слабости, снижение чувствительности рук и иррадиация боли в спину.
Уменьшение диаметра сосудов и сужение позвоночного канала может привести к формированию синдрома позвоночной артерии. Это сложное сочетание симптомов, причиной которых является нарушение артериального кровотока в области позвоночника.
На ранней стадии синдром позвоночной артерии проявляется в виде головной боли и головокружений, преходящих нарушений зрения. Синдром с течением времени прогрессирует в ишемическую стадию. Она проявляется приступами острого нарушения кровообращения, или транзиторными ишемическими атаками.
Отмечаются нарушения координации, приступы рвоты, острое и сильное головокружение. Часто эти признаки начинаются после резких движений в области шеи. При восстановлении положения, симптомы нарушения мозгового кровообращения могут полностью пройти.
Подробнее про синдром позвоночной артерии расскажет это видео –
Стадии спондилеза
Течение болезни разделяют на три стадии
На первом этапе болезни формируются небольшие остеофиты, они не выходят за пределы позвонков. Симптомы на этой стадии выражены слабо или отсутствуют вовсе.
Вторая стадия чаще приводит к обращению за медицинской помощью. Остеофиты начинают разрастаться, что приводит к усилению болей и заметному нарушению подвижности шеи. Шейные боли в этот период носят периодический характер, чаще всего им способствуют холод и физическая нагрузка.
Третья стадия спондилеза проявляется выраженными деформирующими явлениями.
Боли становятся постоянными, плохо снимаются обезболивающими препаратами. Остеофиты начинают срастаться между собой, что приводит к грубому снижению подвижности.
Важно! Без лечения может сформироваться полная неподвижность.
Диагностика
Для постановки диагноза, врачу требуются как осмотр пациента и проверка рефлексов. Назначают дополнительные исследования. Основной метод диагностики – рентген шейного отдела позвоночника. Он позволяет обнаружить шейные оссификаты и их локализацию.
Одной из вариаций рентгена является миелография, исследование с применением контрастного вещества. В позвоночный столб вводится йодсодержащий препарат, после этого делаются снимки в нужных проекциях.
Для получения развернутой информации, врач может задействовать компьютерную томографию или МРТ. Метод МРТ обладает дополнительным преимуществом – кроме костной ткани, дает возможность изучить состояние мышц и связок. Сегодня, из-за повышения доступности МРТ и ее безопасности, миелографию используют все реже.
Методы лечения
Терапией заболевания занимаются неврологи, ортопеды и вертебрологи – специалисты по патологиям позвоночного столба. Третья стадия недуга может потребовать хирургического вмешательства. Используются медикаментозные методики, физиотерапия, массаж, ЛФК.
Лекарственная терапия – один из наиболее частых способов лечения шейного спондилеза.
Используются следующие группы препаратов:
- НПВС – снижают боль, уменьшают воспаление и выраженность отека тканей;
- Миорелаксанты – препараты, которые уменьшают спазм шейных мышц, снижается боль и улучшается подвижность;
- Витаминные препараты – укрепляют организм, улучшают трофику тканей. Витамины группы B, тиамин и пиридоксин, способствуют восстановлению нервной ткани.
- Лекарства для улучшения микроциркуляции – способствуют улучшению местного кровоснабжения, благотворно влияют на мелкие сосуды.
Помните! Любые лекарственные препараты, независимо от длительности их применения имеют побочные эффекты.
Физиотерапия – эффективный метод борьбы с болезнью.
Наиболее часто врачами используется:
- Импульсная терапия – вариант электротерапии, при котором нервные окончания стимулируются импульсами тока низкой частоты;
- Диадинамотерапия – лечение волновым током;
- Интерференцтерапия – воздействие разночастотных электронных импульсов;
- СМТ – физиотерапевтическая процедура с прогревающим эффектом, заключается в воздействии синусоидальных модулированных токов;
- Лазеротерапия – улучшение местного кровоснабжения посредством воздействия лазерного излучения;
- Ударно-волновая терапия – лечение с помощью акустической волны;
- Облучение УФ – в коже вырабатывается витамин D, который способствует лучшему усвоению кальция;
- УВЧ-терапия – воздействие высокочастотным электромагнитным полем.
Физиотерапия способствует снижению симптомов, улучшению подвижности и снижает скорость развития патологии.
Прогревание – один из самых простых способов уменьшить мышечное напряжение и боли. В домашних условиях прогревание шейной области проще всего реализовать воздействием горячего душа. Более сложная процедура – прогревание по Болотову.
Оно проводится только в медицинских клиниках и представляет собой прогревание в специальных соляных ваннах.
Важно! В период обострения, ванны применять нельзя. Это может ухудшить состояние.

Иглоукалывание снимает болевые ощущения и эффективно расслабляет мышцы шейного корсета. Стимулирующее воздействие способствует усилению микроциркуляции.
Лечебная физкультура – одна из основ лечения любых болезней позвоночника. Ликвидация гиподинамии шеи не дает кальцинатам разрастаться и срастаться друг с другом. Благодаря этому увеличивается подвижность в области шеи. Кроме лечебного эффекта, улучшается качество жизни.
Базовый комплекс упражнения выглядит следующий образом:
- Ладони кладут на затылок и давят так, чтобы подбородок коснулся груди. Мышцы шеи при этом должны быть максимально напряжены для сопротивления;
- Подъем рук в стороны и их опускание с максимальным сведением лопаток;
- Махи ногами вперед и назад без прогиба спины, по 10 штук для каждой ноги;
- Приседания, при которых спину не следует прогибать, а ноги надо расставить на ширину плеч;
- Приподнимание верхней половины туловища с фиксацией в области поясницы на 10 секунд, из положения лежа.
Помните! ЛФК при синдроме позвоночной артерии требует повышенного внимания.
Массирование при спондилезе шейного отдела позвоночника помогает убрать мышечное напряжение и улучшить кровообращение. Оказывает отвлекающее действие, что способствует снижению шейной боли.

Самомассаж при спондилезе шейного отдела позвоночника требует обязательной предварительной консультации с врачом.
Наилучший эффект оказывает лечебный массаж, который проводят профессионалы.
Массирование начинается с прогревающих, поглаживающих движений. Дальнейшие действия массажиста учитывают выраженность болезни и анатомическое строение шейного отдела позвоночника. Может быть назначен как общий массаж воротниковой зоны, так и точечный.
Тренажер Древмасс
Одна из базовых причин болезней позвоночного столба – пренебрежение своим здоровьем. Уделите всего 5 – 10 мин времени в день занятиям, и, Вы почувствуете разницу!
Древмасс не просто симптоматическое воздействие, это по-настоящему лечебный роликовый тренажер.
Как работает тренажер и почему его рекомендуют врачи?
Роликовая система позволяет воздействовать на большие площади и делает массаж бережным и аккуратным.
- Восстановление и улучшение кровообращения;
- Формирование правильного мышечного каркаса;
- Аккуратное вытяжение позвоночника;
- Сочетание преимуществ массажа, мануальной терапии и лечебной физкультуры.
За счет обширной стимуляции нервных окончаний разных отделов и улучшения местного кровообращения, он поможет не только предотвратить болезнь, но и вылечить ее.
Деревянный роликовый тренажер Древмасс – прекрасный способ профилактики шейного спондилеза. Множество людей уже опробовали на себе его лечебное и профилактическое действие. Огромным преимуществом тренажера Древмасс являются его небольшой размер и компактность. Тренажер можно брать с собой куда угодно – он не займет много места. Это позволит не прерывать лечение шеи.
Берегите свою шею – используйте тренажер Древмасс!

Тренажер сделан из твердых пород дерева, прослужит много лет и не сломается, в отличие от пластиковых массажеров.
Древмасс – универсальный тренажер, а значит, может пригодиться и в будущем. Его могут использовать все члены семьи, это возможность профилактики не только шейного спондилеза, но и других нарушений трофики позвоночника.

Общие сведения
Деформирующий спондилез относится к хроническим дегенеративно-дистрофическим заболеваниям позвоночника, для которого характерно формирование и разрастание костных отростков (краевых остеофитов/спондилофитов) и разрушение фиброзных тканей, а в ряде случаев, когда остеофиты сильно разрастаются, сращивание позвонков с их полной неподвижностью.
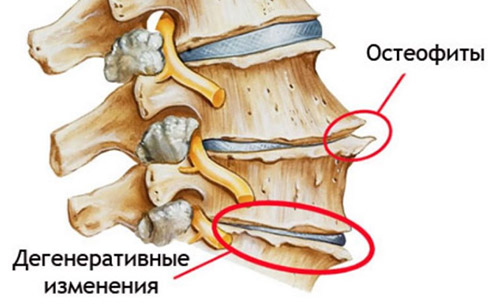
Дегенеративно-дистрофические изменения позвоночного столба
Заболевание представляет собой проявление крайней степени изношенности структур позвоночника, возникающее как следствие первичных дистрофических изменений межпозвонкового диска и фиброзного кольца. Практически никогда спондилез не является самостоятельным заболеванием, а развивается на фоне уже имеющейся патологии позвоночника (остеохондроз, сколиоз, лордоз, патологический кифоз) или некоторых системных болезней. По сути, это заболевание является заключительной стадией остеохондроза.
Спондилез, хотя и не является обязательным признаком старения, тем не менее, это частый спутник лиц зрелого и особенно пожилого возраста (65-70 лет). Спондилезом после 45 лет страдают около 20-35% населения, преимущественно мужчины. Заболевание развивается чаще у лиц, ведущих неактивный образ жизни (водители, офисные сотрудники) и лиц, не уделяющих осанке должного внимания, что в конечном итоге провоцирует сужение позвоночных каналов, сдавливание нервных окончаний и приводит к ограничению подвижности в соответствующем отделе позвоночника. Так, спондилогенные дорсалгии (боли в позвоночнике) встречаются у 70–80% взрослой популяции и часто приводят к временной утрате трудоспособности.
Локализации дегенеративных изменений при деформирующем спондилезе может быть во всех отделах позвоночника (шейном/грудном/поясничном), что и определяет конкретную симптоматику заболевания.
Патогенез
Остеофиты возникают и формируются в результате дистрофических изменений в межпозвоночном диске (в фиброзном кольце/пульпозном ядре хряща), потерявшего возможность выполнять свойственные ему физиологические функции. Возрастные биохимические изменения приводят к потере влаги и протеогликанов тканями межпозвонковых дисков, ослаблению коллагеновых волокон, что приводит к изнашиванию/разрыву фиброзного кольца и негативно влияет на амортизационные возможности межпозвонкового диска. Как следствие, происходит уменьшение высоты (сплющивание) межпозвонкового диска. Параллельно в фасеточных суставах тела позвонка происходит исчезновение хрящевой ткани, теряют свою прочность связки и объектом постоянно возрастающей травматизации становятся участки тел смежных позвонков, прилежащие к диску.
В свою очередь остеофиты способствуют сужению межпозвоночного канала, повреждению близлежащих нервных отростков, сухожилий и сосудов в результате чего нарушаются кровоснабжение/иннервация регионарных мышц, а деформированный межпозвоночный диск сдавливает спинномозговые корешки, а в ряде случаев и непосредственно спинной мозг.
Классификация
Выделяют несколько видов деформирующего спондилеза:
- Статический – возникает в результате преждевременного изнашивания дисков на почве нарушения осевой нагрузки (при сколиозе, кифозе). Дегенеративные изменения поражают передние, боковые или задние отделы тел позвонков.
- Реактивный деформирующий спондилез – формируется при вовлечении структур позвоночника в воспалительный процесс.
- Спонтанный деформирующий спондилез – возникает вследствие возрастных биохимических изменений в структурах межпозвонковых дисков.
По локализации выделяют: шейный, грудного отдела и поясничный деформирующий спондилез позвоночника.
По стадии деформации выделяют:
- 1 стадия – костные разрастания за плоскость площадки тела позвонка еще не выступают. Симптоматика слабая или отсутствует.
- 2 стадия – костные разрастания выступают за пределы межпозвонкового диска. Симптоматика регулярная, усиливается при/после физических нагрузок.
- 3 стадия – формирование мощной костной скобы из тел двух/нескольких позвонков, блокирующей двигательную функцию. Присутствует сильно выраженное мышечное напряжение при частичной/полной неподвижности различных отделов позвоночника.
По течению выделяют:
- медленно прогрессирующий спондилез;
- умеренно прогрессирующий, для которого характерны периодические обострения;
- быстро прогрессирующий с образованием в течение короткого времени анкилоза, охватывающего несколько сегментов позвоночника;
- молниеносный — характерно острое резкое начало и неблагоприятное течение.
Причины
- Возрастные биохимические изменения в тканях межпозвонкового диска.
- Микро/макротравмы позвоночного столба, обусловленные подъёмом тяжестей, резкими движениями.
- Заболевания позвоночника (остеохондроз).
- Нарушение обмена веществ/эндокринные нарушения с избыточным отложением в организме известковых солей.
- Наследственная предрасположенность.
- Генерализованные/локальные воспалительные процессы в организме (ревматоидный артрит, туберкулез).
- Нарушения/аномалии тропизма межпозвонковых суставов.
- Аномалии развития позвоночника, сопровождаемые нестабильностью/гипермобильностью позвоночно-двигательных сегментов.
- Искривление позвоночника и формирование неправильного двигательного мышечного стереотипа, приводящего к повышенной механической нагрузке на структуры межпозвонкового сегмента (плоскостопие, ожирение).
- Низкая двигательная активность.
Симптомы спондилеза
Симптоматика спондилеза определяется степенью деформации структур межпозвоночного диска, вовлеченностью в патологический процесс близлежащих нервных отростков (при сдавливании спинномозговых корешков), сухожилий и сосудов, приводящих к нарушению кровоснабжения/иннервации регионарных мышц. У пациентов с дегенеративными поражениями позвоночника кроме болевого синдрома, выделяют две группы основных синдромов:
- Рефлекторные синдромы, обусловленные раздражением рецепторов, расположенных в тканях позвоночника, имеющих мощную сенсорную иннервацию и приводящие к возникновению трофических изменений в мышечной ткани и зон гипертонуса. Выраженное и стойкое повышение мышечного тонуса вызывает локальные изменения в мышечной ткани, нарушения осанки, тем самым способствуя поддержанию болевого синдрома.
- Компрессионные синдромы. В их основе — радикулопатии (вертеброгенное сдавление корешков, сосудов или спинного мозга) фрагментами разрушенного межпозвонкового диска и отек прилегающих тканей. Как правило, в клинической симптоматике при спондилогенной дорсалгии, кроме болевого синдрома, преобладают компрессионные или рефлекторные синдромы.
Боль иногда иррадиирует в плечо, реже вниз по руке. При компрессии нервных корешков шейного отдела позвоночника, иннервирующих конечности, появляется слабость в руках. По мере прогрессирования заболевания симптомы шейного спондилеза приобретают более выраженный характер — появляются головные боли в сочетании с болями в руке или с парестезиями в пальцах одной/обеих рук или с болями в области сердца. Реже, проявляется плече-лопаточным периартрозом или черепно-мозговыми проявлениями, обусловленные изменением функции отделов мозга (гипоталамической/диэнцефальной области мозга) в виде частых головокружений, шума в ушах, сердцебиения, кратковременных обмороков.
Боль, как правило, не имеет четкой локализации, но чаще появляется в затылочной части, отдает в нижнюю челюсть, глаз, а также распространяется на плечи. Как правило, появляется в первой половине дня, что обусловлено застоем крови в позвоночных артериях. Важной характеристикой головных болей является наличие офтальмологической симптоматики (искры/звездочки/туман перед глазами), что объясняется наличием центра зрения в затылочной доле мозга. Боль в шейном отделе вызывает скованность движений и напряжение мышц шеи и верхней части спины. Если ограничение подвижности вызвано уже сформировавшейся костной скобой, оно присутствует постоянно, что приводит к снижению трудоспособности.
При появлении сосудистых нарушений, обусловленных сдавлением в межпозвоночных отверстиях артерий и вен, страдает венозноый отток от головы, что приводит к венозному застою в черепе и формированию гипертензионной симптоматики (повышению внутричерепного давления), что проявляется распирающей головной болью, усиливающейся при наклонах/поворотах головы и глазных яблок. На высоте болевого синдрома может появляться тошнота и рвота. Длительность приступа варьирует в пределах 2-5 часов.
Поражаются сегменты позвоночного столба грудного отдела. Ведущим является болевой синдром с локализацией в грудном отделе позвоночника, часто между лопатками. Боль постоянная ноющего характера, усиливается при наклонах/поворотах тела, особенно остро ощущается после длительного покоя, в первой половине дня, при кашле/чихании, поднятие рук вверх, при глубоком вдохе/выдохе. Однако, характер боли может меняться и быть острой, приступообразной, псевдо-стенокардической (боли в области сердца).
Поражаются сегменты позвоночного столба поясничного отдела. Деформирующий спондилез поясничного отдела позвоночника проявляется болью, которая локализуется в поясничном отделе. Как вариант, процесс часто распространяется еще и на копчиковую область и тогда развивается деформирующий спондилез пояснично-крестцового отдела позвоночника, при котором болевой синдром затрагивает и крестцовую область позвоночного столба. Боль ноющего характера, постоянная, усиливающая при ходьбе, стоянии и ослабевающая при положении тела в позе эмбриона, что обусловлено уменьшением раздражения остеофитами передней связки.
В ряде случаев спондилез пояснично-крестцового отдела позвоночника проявляется иррадиацией боли в ягодицы, подвздошную область, верхние отделы бедер и распространяться по задней поверхности ноги. Иногда боль иррадиирует в область грудной клетки. На этом фоне развивается скованность поясничного отдела, что ограничивает движения и сказывается на качестве жизни. В случае формирования массивных скоб двигательная активность чрезвычайно ограничена.
При компрессии нервных корешков появляется нарушение чувствительности, проявляющееся покалыванием, ощущением онемения области поясницы и ягодиц, нижних конечностей, реже появляется мышечная слабость. В случаях острого ущемления нерва появляются острые боли в пояснице, сочетающиеся с выраженной слабостью мышц в нижних конечностях, онемением паховой/седалищной области, снижение рефлексов, нарушения функции мочевого пузыря.
Еще одним из проявлений поясничного спондилёза может быть стеноз позвоночного канала. Что это такое? Стеноз позвоночного канала — это патологическое состояние, при котором сужается просвет позвоночного канала в различных направлениях (рисунок ниже).
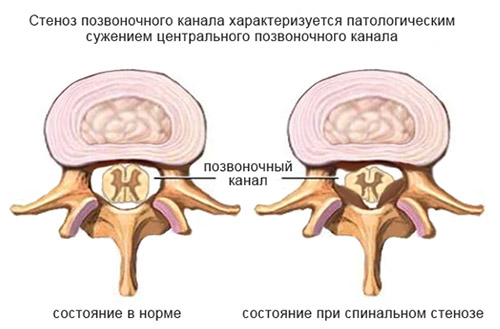
Стеноз позвоночного канала
Соответственно, суженый канал оказывает давление на структуры внутри него, что проявляется характерной симптоматикой: перемежающей хромотой, жжением, покалыванием, снижением тонуса мышц ног, болью при ходьбе, снижением чувствительности конечностей. На поздних стадиях — недержание мочи/кала, парезы, судороги при физической активности.
Анализы и диагностика
Диагноз ставится на основании характерных жалоб пациента, физикального обследования и данных инструментального обследования (рентгенологического обследования, компьютерной/магнитно-резонансной томографии), что позволяет выявить остеофиты, оценить степень стеноза позвоночника, изменение высоты дисковых сегментов.
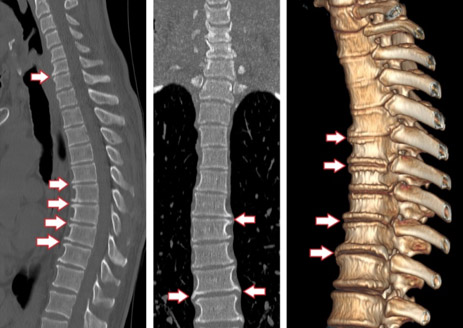
КТ грудного отдела позвоночника
Лечение спондилеза
До настоящего времени эффективных методов, способных устранить дегенеративно-дистрофические изменения в тканях позвоночного столба и восстановить их нормальную физиологическую структуру не существует. Соответственно, лечение направлено на замедление/приостановку динамики дегенеративно-дистрофических изменений, купирование симптоматики и восстановление двигательной активности позвоночного столба. Используются преимущественно консервативные методы лечения, а при их неэффективности и резком снижении двигательной функции позвоночника проводится нейрохирургическое лечение.
Лечение спондилеза шейного отдела позвоночника, как и лечение спондилеза пояснично-крестцового отдела позвоночника принципиально не отличаются и направлено на:
- Купирование болевого синдрома.
- Активизацию/восполнение кровоснабжения в поврежденных тканях позвоночника.
- Улучшение состояния структуры межпозвоночной хрящевой ткани, уменьшение деформационных изменений. Снижение трения костных структур в межпозвоночной зоне.
- Укрепление мышечного корсета (мышечно-связочных структур) позвоночного столба.
Лечение проводится амбулаторно. Пациенту рекомендуют ограничение физической нагрузки, щадящий двигательный режим с исключением длительного нахождения в вынужденном, в том числе и в лежачем положении.
Незначительные боли могут купироваться блокированием триггерных точек/болезненных мышечных групп введением лекарственных препаратов-анальгетиков (Анальгин, Парацетамол, Метамизол и др.) или смеси лекарственных средств, включающих анестетик (чаще Лидокаин или Бупивакаин) и незначительную дозу кортикостероидов (Гидрокортизон, Метилпреднизолон).
Для купирования более выраженного болевого синдрома назначаются препараты из группы НПВС в средних/высоких суточных терапевтических дозах, в/м, внутрь или в/в, в зависимости от реакции пациента и выраженности болевого синдрома. Наиболее часто назначаются Диклофенак, Дексалгин, Кетопрофен, Кетанов, обладающих выраженным анальгетическим/противовоспалительным действием. При умеренном болевом синдроме можно назначать Ибупрофен, Индометацин, Мовалис, Нимесулид.
С целью купирования умеренно выраженных болей широко используются трансдермальные формы НПВП (мази, гели, кремы) с многократным их нанесением (5-6 раз в сутки). Для повышения эффективности купирования вертеброгенных болевых синдромов наряду с анальгетиками и НПВП назначаются миорелаксанты (Флупиртин, Тизанидин).
Для улучшения общей гемодинамики и микроциркуляции в области патологического процесса можно назначать ангиопротекторы/антиагреганты (Пентоксифиллин, Продектин, Актовегин и др.). Для нормализации метаболизма нервной ткани назначаются витамины группы В, никотиновая кислота.
Интенсивная, длительно продолжающаяся боль является стрессовым фактором и зачастую способствует развитию к невротических/депрессивных состояний, поэтому, в некоторых случаях введение обезболивающих средств нужно сочетать с назначением психотропных средств. Это могут быть легкие растительного происхождения седативные препаратов (сборы седативных трав валериана, пустырник, мелисса и др.), реже — проведение коротких курсов транквилизаторов (Диазепам, Алпразолам, Оксазепам), а в тяжелых случаях — назначение трициклических антидепрессантов в небольших дозах (Пароксетин, Доксепин, Амитриптилин, Тианептин и др.).
Для стабилизации состояния хрящевой ткани показано назначение препаратов, содержащих хондроитина сульфат и глюкозамин, которые являются естественными компоненты межклеточного хрящевого вещества и при длительном их приеме способны замедлять прогрессирование патологического процесса (Алфлутоп, Хондроксид, препарат АРТРА и др.).
Важным методом лечения спондилеза являются специальная гимнастика и массаж. Однако приступать к упражнениям можно лишь после полного устранения болевого синдрома. Упражнения разработаны для спондилеза всех отделов позвоночника в виде лечебно-физкультурных комплексов (ЛФК), которые поводятся под руководством врача ЛФК. Регулярное их выполнение позволяет значительно улучшить кровообращение мышц и структур позвоночника, а также сформировать мышечный корсет, что снижает нагрузку непосредственно на позвоночник. Кроме того, специализированная гимнастика позволяет постепенно выработать правильные стереотипы движений, что снижает вероятность перегрузок пораженного сегмента позвоночника. Однако, необходимо учитывать, что при спондилезе противопоказана мануальная терапия, вытяжение позвоночника и даже интенсивный массаж.
Читайте также:


