Что верно в отношении острого ревматизма
"Ревматизм лижет суставы, плевру и даже мозговые оболочки, но больно кусает сердце". Такое краткое, но верное определение этому заболеванию в свое время дал французский врач Ласег. Несмотря на годы, это выражение остается правдивым и сегодня.
Что такое ревматизм

Системность поражения при острой ревматической лихорадке
Острая ревматическая лихорадка или ревматизм является системным заболеванием, развивающимся как осложнение перенесенной респираторной инфекции — тонзиллита, фарингита, и других форм, возбудителем которых является бета-гемолитический стрептококк А. Патологический процесс затрагивает соединительную ткань и имеет системный характер поражения. Ревматизм поражает преимущественно сердечно-сосудистую систему, суставы, головной мозг и кожные покровы.
Причины и распространенность

Классификация

Поражение клапанов при ревматизме
Итак, согласно классификации, выделяют два клинических варианта: острая ревматическая лихорадка (ОРЛ) и повторная ревматическая лихорадка. В зависимости от симптомов и признаков ревматизма выделяют основные:
- кардит (сердечно-сосудистая система),
- полиартрит (суставы),
- хорея (нервная система),
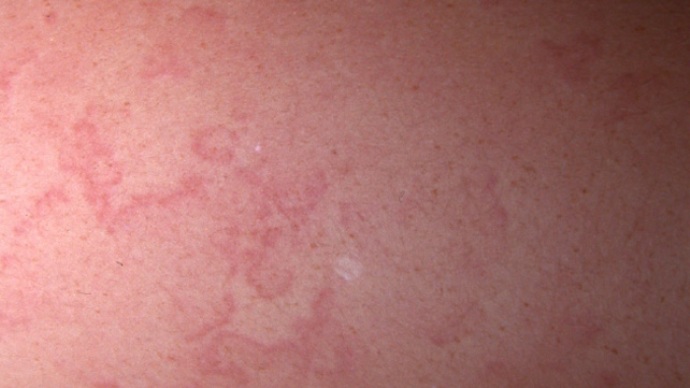
- кольцевидная эритема,
- подкожные узелки (кожные покровы).

Также рассматриваются и дополнительные проявления:
- Лихорадка
- Артралгии (боли в суставах)
- Абдоминальный синдром (боль в животе)
- Серозиты (воспаление серозных оболочек)
В зависимости от активности выделяют две формы ревматизма: активную и неактивную. К сожалению, в последнее время наибольшую распространенность получила вялотекущая форма без признаков сердечной недостаточности и сомнительными данными лабораторных тестов. Острая ревматическая лихорадка может завершиться двумя вариантами. В первом пациент получает выздоровление, согласно второму варианту формируется хроническая ревматическая болезнь сердца с пороком сердца или без него.
Клиническая картина

Одышка при незначительной физической нагрузке
Первые симптомы ревматизма появляются спустя 1-3 недели после перенесенной инфекции верхних дыхательных путей. Если пациент повторно болеет острой ревматической лихорадкой, период развития клинических проявлений сокращается. Ввиду многообразия клинических проявлений целесообразно их разделить по системам.
- Ревмокардит или ревматизм сердца по-старому является ведущим синдромом в клинической картине острой ревматической лихорадки. В патологический процесс вовлекаются клапаны сердца — чаще митральный, реже — аортальный. Основными жалобами пациента являются одышка при незначительной физической нагрузке, ноющая боль в области сердца, сердцебиение и ощущение перебоев в работе сердца.
- Полиартрит или ревматизм суставов распространен так же, как и ревмокардит. Артрит при острой ревматической лихорадке отличается миграцией воспаления без деформации суставов после стихания воспалительного процесса. Чаще поражается несколько суставов, реже один сустав. Пациенты предъявляют жалобы на интенсивные боли в крупных суставах — коленных, голеностопных, локтевых, запястных, плечевых. Они могут быть отечными и горячими на ощупь. В течение одной недели указанные симптомы проходят бесследно, не оставляя после себя деформации опорно-двигательного аппарата.
- Ревматическая хорея характеризуется поражением нервной системы. Она не так часто встречается как перечисленные выше формы. Чаще наблюдается у девочек или девушек. Основными проявлениями хореи являются непроизвольные сокращения мышц, мышечная слабость, неустойчивость походки, раздражительность, лабильность настроения, плаксивость. Может нарушаться почерк, речь, ходьба. Проявления хореи исчезают во сне.

Диагностика

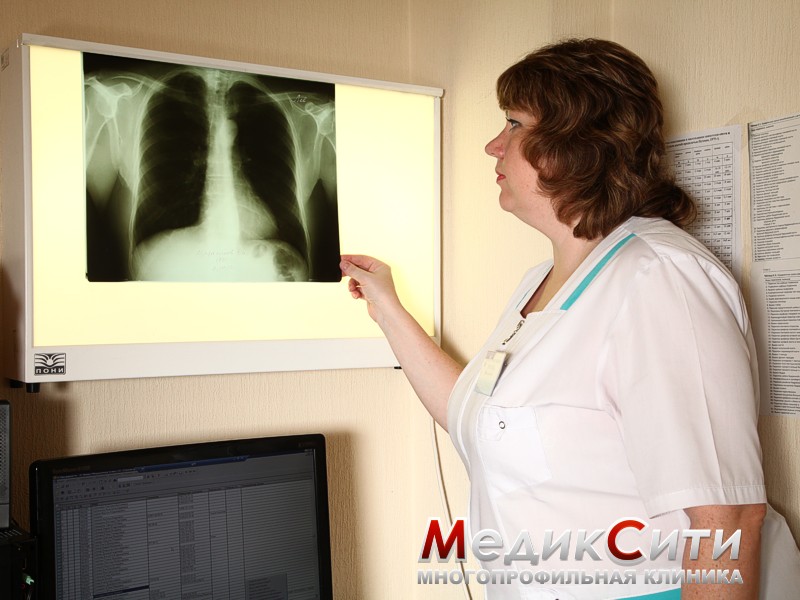
ЭхоКГ (УЗИ сердца)
Инструментальные критерии:
- ЭКГ-диагностика — удлинение интервала P-R больше 0,2 с;
- ЭхоКГ (УЗИ сердца) — митральная или аортальная регургитация (обратный заброс крови по причине неполного смыкания пораженного клапана).
Для постановки диагноза острой ревматической лихорадки также важно установить наличие с предшествующей инфекцией верхних дыхательных путей. Это может быть сделано при помощи мазка из зева, который засевают на питательную среду. Положительный ответ свидетельствует о перенесенной стрептококковой инфекции. Лабораторное определение повышенных титров противострептококковых антител — антистрептолизина О.
Лечение

Лечение ревматизма комплексное. Терапия направлена на эрадикацию (искоренение) стрептококка из организма, прерывание звеньев патологического процесса, купирование симптомов и реабилитационные мероприятия.
В первые недели важно соблюдать постельный режим, обогащать рацион белковой пищей — не менее 1 грамма на 1 кг массы тела. Важно максимально снизить нагрузку на сердечно-сосудистую систему — ограничить количество употребляемой поваренной соли.
Эрадикация стрептококковой инфекции заключается в применении препаратов пенициллина, либо других антибактериальных средств при непереносимости первого. Если имеются кариозные зубы, хронический тонзиллит, очень важно проведение санации инфекционного очага. Важное место- в лечении ревматизма занимает патогенетическая терапия — прерывание звеньев патологического процесса.

Глюкокортикоидные и нестероидные противовоспалительные препараты
В клинической практике могут применяться глюкокортикоидные и нестероидные противовоспалительные препараты. Не менее важным является поддержание метаболизма в соединительной ткани — назначаются препараты калия и магния, рибоксина и др. При вовлечении в процесс нервной системы с эффективностью применяются препараты, оказывающие стабилизирующее влияние на нервную систему — нейролептики и психостимуляторы, противосудорожные препараты.
При имеющейся хронической ревматической болезни сердца с сердечной недостаточностью применяются мочегонные, блокаторы кальциевых каналов, бета-адреноблокаторы, сердечные гликозиды. Реабилитационные мероприятие после основного лечения включают лечебную физкультуру, санаторно-курортное лечение, направленные на восстановление нарушенных функций организма.
Эта акция - для наших друзей в Фейсбуке, Твиттере, ВКонтакте, Ютуб и Инстаграм! Если вы являетесь другом или подписчиком страницы клиники.
Врач-ревматолог, терапевт, нефролог
Кандидат медицинских наук
Так называемый ревматизм или острая ревматическая лихорадка (по новой терминологии) - это системное воспалительное заболевание соединительной ткани, при котором патологический процесс имеет тропность к оболочкам сердца и суставам.
Ревматизм – это заболевание преимущественно детей в возрасте от 6 до 15 лет, причем страдает в данной возрастной группе только 1 ребенок из 1000.
Первичный ревматизм у взрослых пациентов наблюдается реже. По статистике, женщины в 2 - 3 раза чаще страдают от этой болезни, чем мужчины.
Ревматизм обычно начинается спустя некоторое время после стрептококковой инфекции носоглотки, а через несколько лет может превратиться в хроническое, неизлечимое заболевание. К счастью, только 1-3% пациентов, перенесших инфекцию, становятся жертвами ревматизма.


Причины ревматизма
Почему одни люди заболевают ревматизмом, а другие при тех же самых условиях нет? Больше шансов получить ревматизм у людей, часто болеющих лор-заболеваниями. В группе риска те, чьи родственники имеют данное заболевание, и те, у кого в крови обнаружился B-клеточный маркер D8/17.
Итак, факторы риска:
- стрептококковая инфекция (ангина, скарлатина, фарингит);
- дефекты иммунной системы, наличие аутоиммунитета;
- генетическая предрасположенность к заболеванию.
Клиническая картина ревматизма
- кардиальная форма (сердечный ревматизм), когда поражаются все оболочки сердца (панкардит), миокард (миокардит), эндокард (эндокардит);
- суставная форма (ревматизм суставов);
- кожная форма;
- легочная форма (плеврит);
- ревматическая хорея (пляска святого Витта).
Симптомы ревматизма
Ревматизм имеет самые разнообразные проявления: поражение сердца, суставов, нервной и дыхательной системы. Через 2-3 недели после заболевания ангиной или фарингитом появляются первые признаки ревматизма: лихорадка, слабость, усталость, головная боль. У некоторых людей острый ревматизм начинается через 1-2 дня после переохлаждения, даже без связи с инфекцией.
Уже в начале заболевания начинаются боли в сердце, усиленное сердцебиение, одышка даже в состоянии покоя.
При суставном ревматизме ног и рук появляются боли в коленных, локтевых, лучезапястных, плечевых суставах. Суставы отекают, активные движения в них ограничиваются. Как правило, после приема нестероидных противовоспалительных препаратов боли при ревматизме быстро проходят.
При кожном ревматизме повышается проницаемость сосудов. Поэтому на нижних конечностях появляются кожные высыпания.
Достаточно редкое проявление болезни. Основные симптомы: температура тела держится выше 38 градусов, сильные боли в области грудной клетки, сухой кашель, одышка, при аускультации можно услышать плевральный шум. Чаще заболевание ограничивается достаточно легкой формой плеврита.

Эхокардиография с допплеровским анализом
Иногда ревматизм может спровоцировать поражение мозговых оболочек, подкоркового слоя и мозгового вещества. Одно из проявлений заболевания – пляска Святого Витта. При этом осложнении происходит судорожное, непроизвольное сокращение мышц лица, туловища рук и ног. При резком сокращении голосовой щели может произойти удушье, что очень опасно для жизни человека.
Этот вид осложнения характерен для детей и подростков. Сопровождается повышенной температурой тела, тошнотой, рвотой, болью в животе в виде схваток.
Ревматизм нельзя пускать на самотек или лечить, полагаясь на советы друзей и родственников, пусть даже знакомых с этим недугом. Потеря времени приводит к прогрессированию болезни и опасным осложнениям при ревматизме.Существует угроза развития мерцательной аритмии, миокардиосклероза. Возможно поражение легких, почек. А самое опасное – это тромбоэмболия (блокирование тромбом легочной артерии), которая может внезапно оборвать жизнь больного.
Диагностика ревматизма
При диагностике заболевания применяют следующие методы:
- ЭКГ;
- УЗИ сердца;
- рентгенологическое исследование (помогает увидеть изменение размера и формы сердца);
- общий анализ крови (может показать уровень СОЭ, анемию и др.);
- иммунологический анализ крови (появление С-реактивного белка, наличие стрептококковой инфекции).

Общий анализ крови

Иммунологический анализ крови

Диагностика ревматизма в МедикСити
Лечение ревматизма
При лечении ревматизма используют различные виды терапии:
- назначение антибиотиков пенициллинового ряда помогает уничтожить стрептококк;
- применение нестероидных противовоспалительных препаратов (вольтарен, индометацин) уменьшает активность воспалительного процесса;
- назначение глюкокортикоидов (преднизолон) помогает предупредить воспаление сердца;
- назначение рибоксина, кокарбоксилазы (способствует улучшению обмена веществ в сердце).
Профилактика ревматизма
В зависимости от той цели, которую вы хотите достичь, может быть первичная и вторичная профилактика ревматизма.
В первичную входит возможность предупреждения болезни, и этот вариант касается людей, входящих в группу риска: ослабленных детей, пациентов с нарушенным иммунитетом и генетической предрасположенностью. Рекомендуются здоровый образ жизни - закаливание, правильное питание, занятия на свежем воздухе.
Вторичная профилактика предназначается для людей, уже перенесших ревматизм. Необходимо постоянно контролировать состояние своего здоровья и выполнять все предписания врача. Только так можно избежать осложнений при хроническом ревматизме.



Люди много веков назад уловили связь между тяжелыми простудами, ангинами и последующим возникновением проблем с суставами и общим недомоганием. Однако научное изучение ревматизма началось только с конца XIX века. Сегодня уже ясно – это поражение всей соединительной ткани, которая имеется в организме, и воспаление связано с нашим собственным иммунитетом.
Считается, что острая ревматическая лихорадка наиболее часто бывает у детей школьного возраста, хотя возможен ревматизм у взрослых. Обычно это лица 18 - 25 лет. Воспалительный процесс возникает в соединительной ткани, составляющей каркас внутренних органов, покрывающей суставные поверхности костей и формирующей клапаны сердца. Причиной болезни считают изменения в иммунной системе, которые запускает особый микроб – бета-гемолитический стрептококк А-группы. Причем ревматизм развивается не у всех, кто переболел стрептококковыми ангинами, скарлатиной или фарингитом, а только у части людей, имеющих наследственную предрасположенность.
При ангине токсины бактерий, а затем и антитела, которые организм вырабатывает в ответ на инфекцию, поражают волокна соединительной ткани в сердце, провоцируя воспаление внутренней оболочки сердца – эндокардит, или сердечной мышцы – миокардит. Кроме того, поражаются сердечные клапаны.
Помимо сердца, антитела, которые производит иммунная система, атакуют хрящи и связки в суставах, волокна соединительной ткани в сосудах, почках. Кроме этого, антитела повреждают и нервную систему. Такой процесс развивается, если у иммунной системы изначально есть дефект, то есть человек генетически предрасположен к ревматизму.

Симптомы ревматизма у взрослых
Ожидать первые признаки болезни можно через 2 - 3 недели после острой ангины, скарлатины или фарингита, которые вызваны стрептококком. Важно подчеркнуть, что симптомы ревматизма у взрослых начинаются не с поражений суставов или сердца, а с приступа лихорадки. На фоне общего нарушения самочувствия, слабости и разбитости температура повышается от 37 до 38,5 - 39 °С, сопровождается сильным ознобом и обильным потом.
Температура может держаться до 5 суток, и на фоне нее воспаляются суставы – они отекают, кожа над ними краснеет, возникает боль, которая не утихает даже в покое. Чаще всего повреждаются симметрично оба колена, либо голеностопные, плечевые или локтевые суставы. Но воспаление быстро переходит с одних суставов на другие – пару дней болят колени, затем локти, затем голеностопы. Причем после приема противовоспалительных препаратов боль и воспалительный процесс быстро исчезают. По мере снижения температуры утихает и артрит.
Некоторые пациенты отмечают на коже сыпь в виде розовых колец (эритема), которая не зудит и быстро проходит. В редких случаях в области затылка или воспаленных суставов могут возникать узелки под кожей, похожие на зернышки риса или горошины.

Ключевое проявление ревматизма – это серьезные поражения сердца (кардиты). От того, насколько сильно поражены оболочки сердца, клапаны и крупные сосуды, во многом зависит дальнейший прогноз для больного. Возможен:
-
эндокардит – воспаление внутренней выстилки сердца и клапанов;
миокардит – это поражение самой сердечной мышцы;
панкардит – когда в той или иной степени страдают все оболочки сердца.
Основные проявления – сердцебиение (тахикардия) и боль в области сердца, имеющая ноющий, щемящий или колющий характер. На фоне боли возникает одышка при малейшей нагрузке, аритмии (нарушения ритма). Почти у 1/4 больных, особенно при несвоевременном лечении, формируется порок сердца, так как воспалительный процесс разрушает сердечные клапаны.
По словам врача-невролога высшей категории Урюпинской ЦРБ Евгения Мосина, ревматизм затрагивает и нервную систему, у неврологов есть даже отдельный термин для описания болезни – нейро-ревматизм. Повреждения нервной системы возможны как в период ревматической лихорадки (из-за острых нарушений мозгового кровообращения, психозов или ревматического невроза), так и спустя некоторое время, из-за воспалительного процесса соединительнотканных элементов в нервной системе (миелиты, энцефалиты или невриты).
Самое частое неврологическое проявление ревматизма – это хорея (поражение подкорковых центров мозга, отвечающих за движения). Для этой патологии характерны подергивания рук и ног, имеющие хаотичный характер. Из-за сокращения мышц на лице возникает ощущение, что человек гримасничает, хотя он не контролирует эти действия. Может нарушаться внятность речи, страдает почерк, сложно держать в руках столовые приборы. В среднем, симптомы, как отмечает Евгений Юрьевич, сохраняются до трех месяцев.

НА ПОМОЩЬ ПРИДЕТ
Спецмазь Пчелиная идеально подойдет при боли в позвоночнике, травмах и повреждениях кожи. В его составе только натуральные и экологически чистые экстракты и масла лекарственных растений. Они быстро успокаивают, мазь хорошо разогревает, тем самым снимая все отеки и воспаления. Бальзамом можно растирать тело в области позвоночника и суставов, он предохраняет кожу от сухости и потери эластичности.
При ссадинах, царапинах и трещинках мазь оказывает бактерицидное действие за счет эфирного масла сибирской пихты в составе препарата.
Длительность острой ревматической лихорадки длится до 6 - 12 недель. В этот период процесс воспаления проходит последовательные стадии развития, от обратимых начальных изменений до тяжелых, фатальных осложнений.
Самое неприятное при ревматизме то, что после затухания процесса, в первые 4 - 5 лет ремиссии, возможны новые вспышки воспаления. Они связаны с повторными эпизодами микробных ангин и фарингитов.
Специфика течения ревматизма: острая и хроническая стадия
Ревматизм — опасная болезнь, встречающаяся у индивидов различных возрастных групп, но чаще всего недуг поражает несовершеннолетних. Опасность заболевания кроется в осложнениях, которые поражают суставы, область сердца, мягкие ткани. Раннее выявление недуга позволяет медицинским сотрудникам разработать эффективную схему лечения, снизить риски проявления негативных последствий, позволить пациентам вести привычную жизнь. Для эффективного исцеления важно учитывать специфику протекания ревматической лихорадки.
Специфика протекания острого ревматизма
Острое течение ревматизма характеризуется стремительным развитием заболевания. Острая ревматическая атака выделяется следующим комплексом симптомов:
- Ощущение ярко выраженной слабости (пациентам сложно подняться с постели, домашние обязанности выполняются с трудом, не хватает активности в выполнении профессиональных обязанностей).
- Обильное потоотделение. Больных особенно беспокоит повышенная потливость в период ночного сна.
- Резкое повышение температуры больного (зачастую градусник демонстрирует результаты около 40 градусов). Повышенная температура устойчиво держится на протяжении длительного временного периода.
- Болевые ощущения в сфере суставов (ощущение дискомфорта при движении конечностями, колющие боли в сфере суставов, возникновение припухлости, выраженное покраснение кожного покрова в области суставов). Опытный доктор легко определит характерные изменения суставов при ревматизме. Важный признак недуга — непостоянство болевых ощущений (в разные дни болят разные суставы).
- Появление подкожных бугорков небольшого размера (ревматических узелков). Данные образования не вызывают боли при нажатии, спустя определенное время способны исчезнуть самостоятельно.
- Возникновение розовых эритем на кожных покровах. У пациентов появляются круглые, четко очерченные кольца в области суставов. Эритемы не вызывают зуд, не беспокоят пациента.
- Отсутствие аппетита. Иногда возникает стойкое отвращение к приему пищи.
Острое течение ревматизма диагностируется медицинскими сотрудниками преимущественно у детей, подростков. Большинство несовершеннолетних пациентов около полумесяца назад переносили заболевания стрептококковой природы. Поскольку возбудителем ревматической лихорадки признан стрептококк, для профилактики проявления ревматизма обязательно стоит привести ребенка к доктору после ангины, фарингита, скарлатины.
Внимание! У несовершеннолетних симптоматика ревматизма обычно выражена ярче, чем у взрослых больных. Обязательно обратите внимание на подозрительные симптомы, проконсультируйтесь с медицинскими сотрудниками при подозрениях на развитие ревматизма. Забудьте о самостоятельном лечении, не полагайтесь всецело на средства народной медицины! Малыш считается окончательно выздоровевшим только после подтверждения данного факта доктором.
Комплекс подозрительных симптомов указывает на вероятность развития недуга в острой стадии. Точно выявить заболевание только по внешним признакам нельзя. Для постановки верного медицинского диагноза доктор назначает дополнительные обследования:
- общие анализы крови, мочи;
- биохимические исследования крови (выявление С-реактивного белка, АСЛ-О);
- дополнительные процедуры (электрокардиограмма, фонограмма, мазки из зева, УЗИ сердца).
Длительность острой фазы обычно составляет около трех месяцев, в некоторых ситуациях данный период продлевается до полугода. При отсутствии эффективной схемы лечения заболевание быстро приобретает хронический характер.
Характерные особенности хронического ревматизма
Пациентам важно помнить — ревматическое заболевание не проходит самостоятельно. После первичной атаки обязательно наступит рецидив — недуг у больного приобретает хронический характер. Отличия хронического недуга от острой атаки выражаются следующими особенностями:
- Симптоматика при хронических формах недуга выражена значительно слабее, чем в ситуации острой фазы. У больных часто выявляются небольшие изменения температуры, легкая слабость. Пациентам легко списать проявление подозрительных симптомов на перенесенные стрессы, нагрузку в сфере профессиональной деятельности. Некоторые проявления игнорируются больными, не замечаются близкими.
- Заболевание на этапе хронического недуга проявляется новыми симптомами: нарушение ритма сердца, проявление беспричинной одышки, непроизвольное движение конечностями. Данные проявления указывают на обширное развитие воспаления, охватывающее новые сферы организма.
- Зачастую к внешней симптоматике присоединяются нарушения психологической природы (больные становятся плаксивыми, раздражительными). Особенно характерны данные симптомы для несовершеннолетних.
- Недуг характеризуется волнообразными приступами: через некоторый временной промежуток синдромы исчезают, затем вспыхивают снова. В некоторых ситуациях симптомы, беспокоящие пациента, не исчезают окончательно. Данный вариант называется медицинскими сотрудниками вялотекущим ревматическим заболеванием.
- Стадия хронического ревматизма более опасна. В данной ситуации заболевание приводит к различным осложнениям. При отсутствии эффективного врачебного вмешательства легко стать инвалидом (например, приобрести порок сердца). Наиболее тяжелые ситуации приводят к летальному исходу.
- Лечение хронического течения ревматической атаки по сравнению с острой атакой значительно более сложное. Пациенту придется потратить больше сил, процесс исцеления становится дороже.
- Снижение шансов на полное исцеление пациента, страдающего хроническими атаками, по сравнению с острой фазой. Запущенный недуг сложнее вылечить без последствий. В данных ситуациях значительно увеличиваются временные затраты, количество принимаемых медицинских препаратов.
Не стоит отчаиваться в ситуации обнаружения хронического ревматизма. Современные медицинские средства позволяют купировать недуг, минимизировать риски повторных приступов, реабилитировать подорванное здоровье. Главное — строго исполнять назначения медицинских сотрудников.
Варианты осложнений ревматического процесса
Перенесенная ревматическая атака зачастую приводит к разнообразным осложнениям. Среди негативных последствий перенесенного недуга выделяются следующие поражения области сердца:
- Нарушения деятельности клапанов сердца (часто у пациентов развивается стеноз). При ревматизме чаще поражается митральный клапан. Наиболее редко проблемы диагностируются в сфере трехстворчатого клапана. Возможно повреждение аорты, приводящее к возникновению аортальной недостаточности.
- Сердечная недостаточность развивается как следствие поражения миокарда. Данное осложнение вызывает нарушения кровообращения, приводящие к кардиогенному шоку, яркому гипертоническому кризу.
- Формирование тромбов угрожает развитием тромбоэмболии (ситуация закупорки сосуда оторванным тромбом).
- Развитие воспаления внутренней оболочки сердца опасно для жизни пациента. Ревматический эндокардит требует незамедлительного лечения, угрожая развитием порока сердца.
- Нарушение ритма сердцебиения (развитие мерцательной аритмии) повышает угрозу возникновения инфаркта.
- Порок сердца — наиболее тяжелое последствие ревматического недуга. Может приводить к инвалидности, наступлению летального исхода.
Пациенты ревматологических отделений обязательно консультируются у кардиолога. При необходимости назначается лечение поражений сердца. В некоторых ситуациях допустимо хирургическое вмешательство. После излечения ревматического заболевания пациенты находятся под контролем кардиолога длительное время для исключения риска проявления осложнений.
Помните! Ноющие сердечные боли, внезапные ощущения тяжести в области сердца, ощущение сдавленности — повод для срочного посещения медицинских учреждений. Затруднения в сфере дыхания, утрата сознания, острые боли — основания для незамедлительного вызова скорой помощи. До приезда медицинских сотрудников рекомендуется оказать больному первую помощь (обеспечить поток свежего воздуха, уложить в удобную позу, расстегнуть тесную одежду).
Ревматическая атака — сложный, системный недуг. Особенности ревматического процесса обуславливают важность своевременного лечения для снижения риска поражения сердца. Течение заболевания бывает острым и хроническим. Легче вылечить острую атаку. Хроническое течение ревматического процесса требует более длительного излечения. Не стоит переживать — современная медицина предоставляет возможности полного выздоровления в большинстве ситуаций.
Читайте также: