Что такое травматический остеомиелит
Травматический остеомиелит – это гнойный воспалительный процесс, затрагивающий все части костной ткани. Он развивается в результате механических повреждений. Обычно возникновение патологии объясняется проникновением в рану золотистого стафилококка. Это происходит во время получения травм, хирургического вмешательства и наложения повязок. Болезнь может иметь как острый, так и хронический характер.
Какие повреждения способствуют развитию недуга?
Травматический остеомиелит является одним из самых серьезных последствий травм.
Однако не всякое воздействие приводит к его возникновению. Недуг развивается в результате повреждений костной ткани, которые имеют открытый характер. Он также наблюдается после операций. Хотя хирургические вмешательства редко способствуют возникновению болезни. Травматический остеомиелит после подобных процедур развивается только в трех процентах случаев. Вероятность появления патологии одинакова для индивидов любой половой принадлежности и возрастной категории.
Факторы, повышающие риск возникновения болезни
К обстоятельствам, которые увеличивают шансы на развитие травматического остеомиелита, относятся:
- Наличие тяжелых травм костей с повреждением большого количества мягких тканей.
- Плохая или слишком поздняя обработка и дезинфекция поверхности ран.
- Ослабленная иммунная система.
- Злоупотребление алкогольными напитками, наркотическая зависимость.
- Наличие у пациента серповидноклеточной анемии.
- Истощение вследствие тяжелых недугов, лучевой терапии, процедур гемодиализа.
Как развивается патологический процесс?
Травматический остеомиелит возникает вследствие воздействия микроорганизмов. Возбудителями недуга чаще всего являются: синегнойная палочка, протей, анаэробные бактерии, стрептококки и стафилококки.
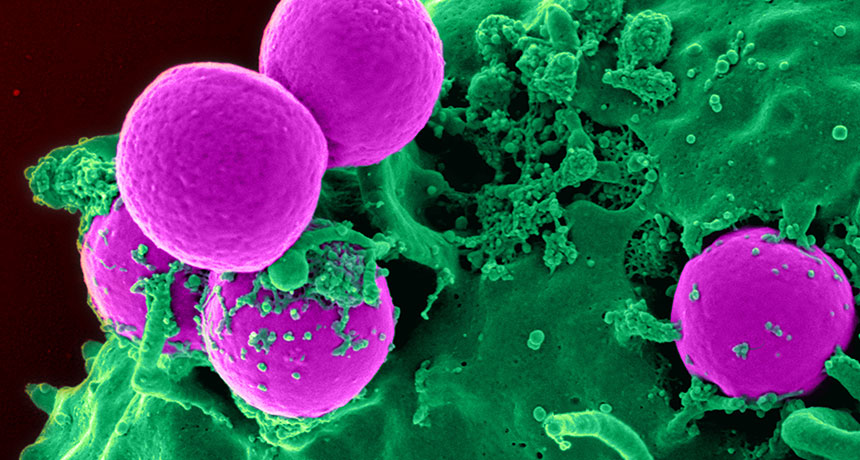
Иногда инфекция развивается в результате влияния нескольких видов микробов. Они могут проникнуть в организм контактным способом или через кровь. Точные причины появления патологии пока не известны. Однако есть несколько гипотез. О них рассказывается в следующем разделе.
Теории, объясняющие причины развития инфекции
Некоторые ученые полагают, что главным фактором возникновения болезни являются особенности сосудов, находящихся в костной ткани. К ним относится широкая и петлеобразная сеть капилляров, замедленная циркуляция крови.
Другие специалисты объясняют причину данного недуга немного по-другому. Они считают, что травматический остеомиелит появляется вследствие закупорки сосудов костной ткани из-за деятельности микробов. По мнению этих ученых, именно возбудители патологии провоцируют некрозы и воспаление в области пораженного участка.
Существует еще одна гипотеза. Она заключается в том, что в организме пациентов присутствует инфекция латентного характера, которая обостряется под влиянием внешних факторов (длительного пребывания на холоде, механических повреждений).
И, наконец, есть теория, которую называют нервно-рефлекторной. По мнению ученых, которые разработали такую гипотезу, болезнь развивается из-за спазма сосудов и недостаточного кровоснабжения тканей.
Все указанные утверждения являются лишь вероятными объяснениями происхождения недуга. Однако можно утверждать, что воспалительный процесс возникает на фоне воздействия многих факторов. Поэтому данные теории как бы дополняют друг друга.
Типы недуга
Существует несколько форм травматического остеомиелита. Классификация включает в себя такие разновидности:
- Острое воспаление. Оно подразделяется на токсический, местный (легкий) и тяжелый тип.
- Хроническая форма патологии. Иногда является следствием острого протекания недуга.
- Огнестрельная разновидность.
- Гематогенный тип.
- Вторичная форма.
Признаки инфекции
Специалисты уделяют много внимания внешним проявлениям травматического остеомиелита. Для диагностики и лечения они чрезвычайно важны. Симптоматика недуга ярко выражена. У пациента наблюдается резкий подъем температуры, чувство разбитости.
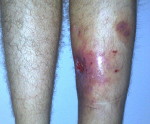
Пораженный участок имеет ярко-красный оттенок, сильно отекает, прикосновение к его поверхности провоцирует дискомфорт. Происходит истечение гноя из раны. Если осуществляется удаление жидкости из тканей, на месте повреждения образуется фистула, которая плохо заживает. Лабораторные анализы указывают на увеличение количества белых кровяных телец. У пациента также присутствуют признаки анемии.
Хронический тип патологии
Такая форма нередко является следствием уменьшения острого процесса воспаления в районе мягких тканей.
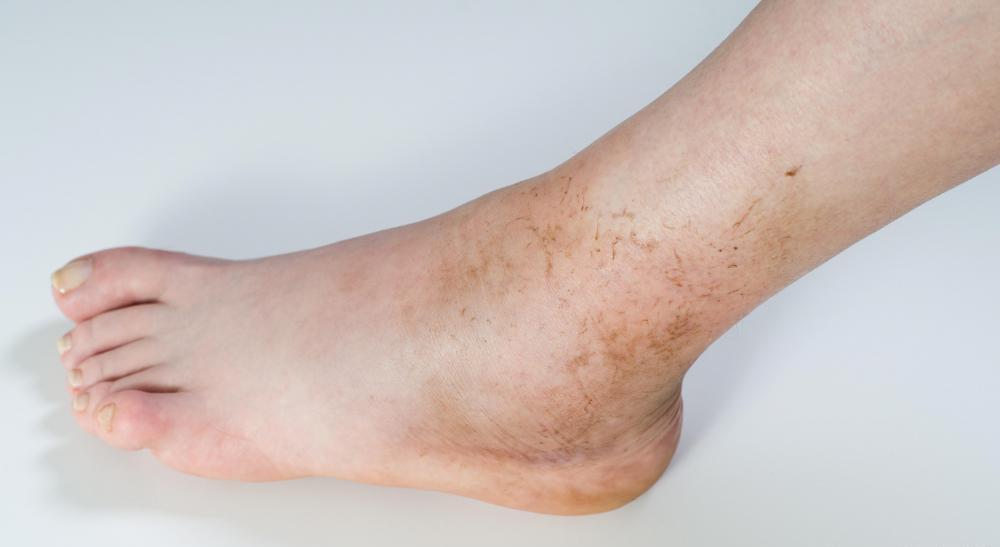
На поверхности кожных покровов или слизистых образуется фистула. Ее появление сопровождается истечением гноя. При хроническом травматическом остеомиелите возможно периодическое ухудшение состояния пациента. Оно характеризуется формированием нарывов в области пораженного участка.
Выявление патологии
Как определить наличие недуга? При травматическом остеомиелите диагностика осуществляется, прежде всего, на основании внешних признаков. Это объясняется тем, что на рентгеновском снимке характерные изменения можно заметить только через 30 суток после начала болезни. В процессе данного исследования обнаруживаются участки сужения каналов спинного мозга, очаги разрушения костной ткани и полости. Еще одним методом, при помощи которого выявляют патологию, является томография. При травматическом остеомиелите дифференциальная диагностика с различными новообразованиями очень важна. Для ее осуществления проводятся лабораторные анализы и осмотр пациента. В костной ткани у человека с данной патологией присутствует гной, в крови обнаруживается повышенное число лейкоцитов.
Припухлость и дискомфорт в области пораженного участка, красный оттенок кожных покровов также указывают на наличие недуга.
Методы терапии
При травматическом остеомиелите лечение включает в себя следующие медицинские мероприятия:
- Употребление антибиотиков ("Линкомицина", "Клафорана"). Подбор медикаментов осуществляется после определения типа микроба, который спровоцировал процесс воспаления.
- Процедуры, направленные на удаление токсинов из тканей и клеток тела. К подобным мероприятиям относится введение специальных растворов (например, "Гемодеза"), очистка крови при помощи лазера, сорбентов и ультрафиолетового излучения.
- Прием средств, улучшающих сопротивляемость организма ("Декариса", "Тималина").
- Употребление медикаментов, оказывающих противовоспалительное и обезболивающее действие ("Анальгина", "Аспирина").

Если нарушена работа миокарда, специалисты применяют препараты с мочегонным эффектом, гликозиды.
Хирургическое вмешательство
При остром типе патологии операцию проводят в исключительных случаях. С процессом воспаления обычно удается справиться на начальном этапе при помощи других методов. Однако если положительного эффекта от лечения не удается достичь на протяжении нескольких суток, необходимо хирургическое вмешательство. Оно заключается в осуществлении трепанации ткани пораженной кости и проведении дренирования для очистки пораженного участка от жидкости. После операции необходимо обрабатывать рану обеззараживающими средствами.
Если остеомиелит протекает в хронической форме, нужно поместить внутрь фистул специальные растворы, а также произвести иссечение. Затем удаляют пораженные участки костной ткани. На завершающем этапе хирургического вмешательства также осуществляют удаление жидкости (дренирование). Рану нужно периодически обрабатывать при помощи обеззараживающих средств.
Пораженной части тела обеспечивают полный покой. Пациенту необходимо употреблять антибиотики. Дальнейшая терапия заключается в осуществлении физиопроцедур (лечение при помощи электромагнитных полей, компрессов). Больным прописывают витаминные добавки, ЛФК.
Чтобы не допустить развитие патологии, следует своевременно и тщательно обеззараживать поверхность раны, обеспечивать покой пораженному участку тела. По необходимости накладывать чистые повязки.

Кроме того, нужно употреблять назначенные доктором препараты для борьбы с микробами.
К осложнениям, возникающим при переломах челюстей относят:
- травматический гайморит (верхнечелюстной синусит);
- замедленная консолидация отломков;
- сращение отломков в неправильном положении;
Относится к осложнениям, возникающим при переломах челюстей и встречается в 10-30 % случаев переломов челюстей. Наиболее часто развивается при переломах нижней челюсти.
Травматический остеомиелит развивается в случае:
- позднего оказания специализированной помощи больному с переломом челюсти и длительного инфицирования костной ткани;
- значительного скелетирования концов костных фрагментов, что ухудшает кровообращение и трофику тканей в зоне перелома;
- наличия зубов (корней) в щели перелома, а также расположенных рядом зубов с хроническими одонтогенными очагами инфекции;
- несвоевременного удаления зуба из щели перелома;
- недостаточно эффективной иммобилизации отломков челюстей или её отсутствия;
- снижения иммунологической реактивности организма и при наличии тяжёлых сопутствующих заболеваний;
- несоблюдения лечебного режима больным и неудовлетворительного гигиенического состояния полости рта;
- совокупности нескольких вышеперечисленных факторов. Выделяют три стадии травматического остеомиелита: острую, подострую и хроническую.
Острая стадия развивается через 3-4 дня от начала травмы. Состояние больного ухудшается, повышается температура тела, появляется потливость, слабость, усиливается боль в области перелома,
возникает неприятный запах изо рта. В околочелюстных тканях увеличивается посттравматический отёк. Затем образуется воспалительный инфильтрат с последующим формированием абсцесса или флегмоны. Открывание рта ограничено, определяется инфильтрат в тканях преддверия и собственно полости рта. Возможно формирование поднадкостничного гнойника. У ряда больных появляется симптом Венсана. Из зубодесневых карманов зубов, расположенных кпереди и кзади от щели перелома, выделяется гной.
Острая стадия травматического остеомиелита протекает менее бурно и с признаками менее выраженной интоксикации организма по сравнению с острой стадией одонтогенного остеомиелита, так как при открытом переломе воспалительный экссудат оттекает в полость рта, а не всасывается.
Диагностировать острую стадию можно не ранее чем через 4- 5 дней от начала его развития.
Таким образом, в первые дни заболевания отличить по клиническим признакам нагноение костной раны от острой стадии травматического остеомиелита не представляется возможным. Заподозрить её развитие можно в процессе адекватного лечения развившегося воспалительного процесса в ране в течение 4-5 дней и его неэффективности (недостаточной эффективности).
Лечение в острой стадии травматического остеомиелита предполагает вскрытие гнойников, удаление зуба из щели перелома, проведение антимикробной, дезинтоксикационной, десенсибилизирующей, общеукрепляющей и симптоматической терапии. Обязательна эффективная иммобилизация отломков челюсти.
Вследствие проводимого лечения воспалительные явления в ране стихают, улучшается самочувствие больного, нормализуются лабораторные показатели крови. Но окончательного выздоровления не наступает: послеоперационная рана полностью не эпителизируется, формируются свищи, через которые выделяется гной. Самопроизвольно свищи не закрываются. Заболевание переходит в подострую стадию.
В подострой стадии погибшая костная ткань начинает отграничиваться от здоровой с формированием секвестра. При зондировании тканей через свищевой ход можно обнаружить шероховатую поверхность мёртвой кости. Наряду с деструкцией костной ткани в
ней происходят репаративные процессы, направленные на образование костной мозоли, которая в данном случае выполняет и роль секвестральной капсулы (коробки). При пальпации можно определить утолщение нижней челюсти. Подострая стадия длится 7-10 дней.
В этот период необходимо предупреждать обострение воспалительного процесса, стимулировать защитные силы организма с целью ускорения формирования секвестров и оптимизации условий для образования костной мозоли: витаминотерапия, аутогеммотерапия, дробное переливание плазмы крови, общее УФО, УВЧтерапия, рациональное питание.
В хронической стадии отмечается припухание тканей в области нижней челюсти за счёт её утолщения по нижнему краю и наружной поверхности вследствие образовавшейся секвестральной коробки (костной мозоли). На коже часто определяются свищи с незначительным гнойным выделением. При зондировании через свищевой ход иногда определяется подвижный секвестр, поверхность которого шероховатая. В полости рта на фоне отёчной слизистой оболочки могут определяться свищевые ходы с выбухающими грануляциями, иногда прорезывающийся секвестр. Имеется тугоподвижность отломков. В случае отсутствия сращения отломков (нет секвестральной коробки, не образовалась энхондральная мозоль) подвижность отломков будет выраженной. На рентгенограммах нижней челюсти определяется деструкция костной ткани в зоне перелома в виде повышенной прозрачности костной ткани.
Осложнение при переломах челюстей - Хронический травматический остеомиелит
Рентгенограмма нижней челюсти, боковая проекция. Хронический травматический остеомиелит. Отмечается наличие секвестров в зоне перелома
В поздние сроки видна зона остеосклероза на концах отломков, контрастная тень различной величины и формы - секвестр. Нередко он может быть краевым. Между костными фрагментами прослеживается менее плотная тень костной мозоли (секвестральной капсулы).
В хронической стадии удаляют секвестр внеротовым, реже - внутриротовым доступом. Оптимальные сроки для секвестрэктомии - 3-4 нед после перелома, чаще 5-6 нед. Учитывая, что гнойно-некротический процесс в кости угнетает репаративный остеогенез и может быть причиной образования ложного сустава, желательно удалять секвестр в оптимальные сроки - сразу же, как он сформировался, иногда не дожидаясь образования прочной секвестральной коробки (костной мозоли). В случае недостаточной прочности секвестральной коробки костные фрагменты после удаления секвестра закрепляют (мини-пластинки или аппараты). Если образуется костный дефект более 2 см, его восполняют трансплантатом. Костную рану изолируют от полости рта, накладывая глухие швы на слизистую оболочку. Внутриротовым доступом удаляют небольшие секвестры.
Профилактика травматического остеомиелита.
- Ранняя иммобилизация костных отломков.
- Своевременное удаление зубов из щели перелома.
- Тщательная изоляция щели перелома от полости рта после её промывания антисептическими растворами, наложение глухих швов на разорванную слизистую оболочку.
- Проведение терапии, направленной на восстановление микроциркуляции в отломках (назначение антикоагулянтов; введение растворов, улучшающих реологические свойства крови, и др.).
- Раннее применение антибиотиков, чувствительных к костной ткани.
- Проведение общеукрепляющей терапии, направленной на создание оптимальных условий для репаративного остеогенеза.
- Тщательный уход за полостью рта, соблюдение гигиенических мероприятий.
Следующее осложнение при переломах челюстей - травматический гайморит (верхнечелюстной синусит)
Является осложнением перелома верхней челюсти или скуловой кости. Осложнение развивается, если при переломе указанных костей образуются мелкие костные осколки, которые смещаются в верхнечелюстную пазуху вместе с инородными телами, осколками зубов. При повреждении стенок пазухи её слизистая оболочка отслаивается и разрывается. Скелетированные участки пазухи покрываются грануляционной тканью, которая, созревая, превращается в рубцовую. Внутри её могут быть замурованы инородные тела. В пазухе развиваются полипы. Вколоченные в пазуху костные фрагменты могут срастаться. Покрываясь слизистой оболочкой, они образуют самостоятельные изолированные полости, которые могут нагнаиваться.
Больные жалуются на плохое самочувствие, быструю утомляемость, затруднённое носовое дыхание на стороне перелома, гнойное с неприятным запахом отделяемое из половины носа, головную боль и чувство тяжести в области верхней челюсти, усиливающееся при наклоне головы вперёд. Некоторые больные указывают на свищ с гнойным отделяемым во рту или в подглазничной (скуловой) области, периодическое припухание мягких тканей в области верхней челюсти.
При осмотре может быть выявлена деформация средней зоны лица, на коже определяются рубцы или свищи со скудным гнойным отделяемым в подглазничной (скуловой) области. При передней риноскопии отмечается гипертрофия носовых раковин, гиперемия слизистой оболочки носовых ходов и раковин. Под средней носовой раковиной может быть гной, выделяющийся из соустья пазухи.
В полости рта также могут быть свищи и рубцы, деформация альвеолярного отростка. На рентгенограммах придаточных пазух носа определяется неравномерное снижение прозрачности верхнечелюстной пазухи. Могут быть видны тени инороднъгх тел. Конфигурация пазухи на стороне поражения чаще изменена за счёт деформации её костных стенок, отдельные участки которых могут отсутствовать.
Лечение больных с хроническим травматическим верхнечелюстным синуситом только оперативное. Проводят радикальную
операцию гайморотомии с созданием искусственного соустья с нижним носовым ходом.
Профилактикой развития хронического травматического верхнечелюстного синусита является своевременная и радикальная хирургическая обработка раны в области костей средней зоны лица, ревизия верхнечелюстной пазухи, иссечение её нежизнеспособной слизистой оболочки, формирование искусственного соустья с нижним носовым ходом.
Замедленная консолидация отломков нижней челюсти
Отломки нижней челюсти срастаются в течение 4-5 нед. К концу 4-5 нед происходит минерализация первичных коллагеновых структур. Подвижность костных фрагментов изчезает. Консолидация отломков, однако, может запаздывать на 2-3 нед. Причиной этого может быть генетическая предрасположенность, которая реализуется при неблагоприятных условиях (М.Б. Швырков). К ним относятся: неэффективная иммобилизация отломков, неправильное их расположение (не устранено смещение), интерпозиция мягких тканей между отломками, трофические расстройства в отломках в связи с повреждением нижнего луночного нерва. Этому также будет способствовать авитамиоз, диабет, инфекционные заболевания и др.
Большое значение в развитии замедленной консолидации имеет низкое значение потенциальной остеоиндуктивной активности кости (Д.Д. Сумароков). Это зависит от недостаточной активности остеокластической резорбции в первой фазе репаративного остеогенеза. Она оказывается растянутой во времени, и концентрация морфогенетического белка (остеоиндуктивного фактора) не достигает концентрации, необходимой для неосложнённого остеогенеза. Со временем резорбция усиливается, продолжительность её увеличивается, и остеоиндуктор достигает пороговой концентрации, необходимой для неосложнённого остеогенеза. Однако остеогенез замедляется, стадийность его нарушается.
В условиях затянувшейся гипоксии метаболизм тканей смещается в сторону анаэробного гликолиза. Пополняется пул хондро- и фибробластов, а дифференцировка остеобластов замедляется. Синтезируется коллаген, бедный гидроксипролином и гидроксилизином. Оссификация замедляется. Зона между отломками длительное время (до 2-3 нед) остаётся аваскулярной, роста сосудов в ней нет.
Эндостальный остеогенез тормозится. Преобладает периостальный энхондральный остеогенез. Это обусловлено выраженной гипоксией тканей, в условиях которой перициты трансформируются в фибробласты, а вблизи немногочисленных сосудов, где гипоксия выражена меньше, - в хондробласты. Происходит энхондральное окостенение. К концу 6-й нед в образовавшейся костной мозоли ещё имеется хондроидная ткань, которая позже исчезает (Д.Д. Сумароков, М.Б. Швырков).
При замедленной консолидации к концу 3-й нед имеется небольшая припухлость мягких тканей в области перелома. Она обусловлена формирующейся периостальной хрящевой мозолью (энхондральный остеогенез). К концу 4-й нед сохраняется подвижность отломков. Если в дальнейшем в течение 2 мес сохраняется подвижность отломков, то необходимо отломки фиксировать методом остеосинтеза. Это является единственным способом предотвратить формирование ложного сустава. Уменьшение деформации лица и отсутствие подвижности костных отломков свидетельствует о резорбции хрящевой костной мозоли и образовании костного сращения отломков челюстей.
Профилактика и лечение этого осложнения - стимуляция защитных сил организма, медикаментозная оптимизация репаративного остеогенеза с учётом его стадийности.
Ложный сустав (псевдоартроз)
Ложный сустав может быть неблагоприятным исходом таких осложенений, возникающих при переломах челюстей, как замедленная консолидация или травматический остеомиелит. При этом осложнении нарушена целостность кости и имеется подвижность её фрагментов, что приводит к нарушению функци нижней челюсти.
Ложный сустав возникает при условии потери костной ткани не более 5 мм. При утрате костной ткани более 5 мм возникает дефект нижней челюсти.
Сформировавшийся ложный сустав представлен утолщёнными или истончёнными концами отломков, которые покрыты корковой замыкающей пластинкой.
Они соединены между собой фиброзной перемычкой или тяжем, а снаружи покрыты фиброзной капсулой.
Причинами формирования ложного сустава могут быть:
- поздняя и недостаточно эффективная иммобилизация отломков нижней челюсти;
- неправильное стояние костных фрагментов;
- внедрение мышцы между концами отломков;
- патологический перелом челюсти;
- развитие воспалительного процесса в области концов костных отломков;
- неадекватная общая терапия.
На фоне замедленной консолидации к концу 3-й нед образовавшаяся фиброзная ткань покрывает концы отломков и проникает в щель перелома. Через 4 нед вдоль капилляров, врастающих в уже имеющуюся хрящевую мозоль, начинает образовываться костная ткань. Остеогенез на концах отломков происходит быстрее в связи с тем, что ветвление капилляров в этой зоне более энергичное, чем врастание их внутрь костного отломка. На фоне образовавшейся компактной костной ткани несколько позже формируется замыкательная пластинка на концах отломков.
В основе формирования ложного сустава, как исхода травматического остеомиелита, лежит выраженная гипоксия тканей, что обусловливает преобладание фиброгенеза над остеогенезом.
При обследовании обнаруживается подвижность отломков. Лицо может быть деформировано, прикус нарушен. При открывании рта определяется самостоятельное смещение каждого из отломков. Симптом патологической подвижности отломков положительный.
На рентгенограмме видна замыкательная пластинка на концах костных фрагментов.
Лечение больных с ложным суставом оперативное. Иссекают рубцы и фиброзную спайку между отломками. Склерозированные концы костных фрагментов отсекают до обнажения кровоточащей зоны. Костный дефект восполняют трансплантатом, сопоставляют отломки под контролем прикуса и фиксируют их, используя методы хирургического остеосинтеза, показанные в конкретной клинической ситуации.
Консолидация отломков в неправильном положении
Причина сращения отломков в неправильном положении:
- неправильно выбранный метод иммобилизации;
- погрешности ведения больного или нарушение им лечебного режима;
- позднее обращение больного за помощью и несвоевременное её оказание.
Отломки нижней челюсти могут срастись, сместившись по вертикали или горизонтали. Возможна комбинация вариантов.
Больные жалуются на неправильный прикус, затруднённое пережёвывание пищи. При обследовании обнаруживается западение тканей на здоровой стороне, смещение подбородка в сторону перелома, припухлость на стороне перелома.
При пальпации определяется утолщённый участок кости, соответствующий расположению сместившихся и сросшихся отломков. Нарушение прикуса зависит от локализации перелома и характера смещения отломков.
При консолидации отломков верхней челюсти в неправильном положении возможны жалобы на диплопию, слезотечение, нарушение носового дыхания, потерю обоняния, тяжесть в области верхней челюсти, неправильное смыкание зубов. При обследовании больного можно отметить деформацию лица, иногда - опущение нижнего века и косоглазие, энофтальм, нарушение проходимости носослёзного канала. При пальпации определяются костные выступы, западения в средней зоне лица. Прикус нарушен.
На рентгенограмме определяется характер и выраженность смещения отломков.
Лечение больных в основном хирургическое. Однако если с момента травмы прошло не более 4-5 нед и имеется тугая подвижность отломков, возможна попытка восстановления правильного положения отломков с помощью вытяжения. Если с момента перелома прошло несколько месяцев, проводят кровавую репозицию отломков с последующей их иммобилизацией. Возможно использование компрессионно-дистракционного метода.
ЭКЗАМЕНАЦИОННЫЙ БИЛЕТ № 13.
Посттравматический остеомиелит – это гнойное воспаление всех элементов кости, возникшее в результате травмы. Как правило, вызывается золотистым стафилококком, попадающим в рану непосредственно в момент повреждения, во время операции или последующих перевязок. Обычно протекает хронически, но возможно и острое течение. Проявляется повышением температуры, лейкоцитозом, болями и признаками воспаления в области травмы. При хроническом течении образуются свищи. Диагноз выставляется с учетом клинических данных и результатов рентгенографии. Лечение – антибиотикотерапия, вскрытие и дренирование гнойных очагов.
МКБ-10


- Причины
- Патанатомия
- Классификация
- Симптомы посттравматического остеомиелита
- Диагностика
- Лечение посттравматического остеомиелита
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Посттравматический остеомиелит (от лат. osteon кость + myelos костный мозг + itis воспаление) – одно из самых серьезных осложнений, возникающих после открытых повреждений скелета и операций на костях. По различным данным в 15-49% случаев развивается после открытых переломов и в 3% случаев – после хирургических вмешательств. Может выявляться у лиц любого пола и возраста. Вероятность возникновения увеличивается при тяжелых повреждениях с разрушением костей и обширным повреждением мягких тканей, интенсивном микробном загрязнении, несвоевременной или неадекватной хирургической обработке, наличии сопутствующих травм и заболеваний, снижающих сопротивляемость организма и утяжеляющих общее состояние больного.

Причины
Причинами развития посттравматического остеомиелита при открытых переломах являются обширные поражения окружающих кость мягких тканей, интенсивное загрязнение раны, недостаточно радикальная или слишком поздняя первичная хирургическая обработка и отсутствие дренажа для оттока содержимого. Кроме того, вероятность нагноения возрастает в случаях, когда кость расположена близко к коже и плохо защищена мягкими тканями (например, передневнутренняя боковая поверхность большеберцовой кости).
Послеоперационный остеомиелит связан с инфицированием раны в процессе операции. Предполагается, что увеличение количества нагноений после хирургических вмешательств в последние годы обусловлено широким распространением остеосинтеза, а также появлением новых штаммов болезнетворных микроорганизмов, устойчивых к действию антибиотиков.
Факторами, увеличивающими риск развития остеомиелита после операций, являются:
- чрезмерная травматизация мягких тканей
- нестабильный или недостаточный остеосинтез
- коррозия металлоконструкций
- наличие очагов скрытой инфекции в организме пациента.
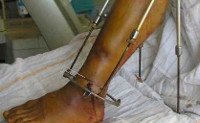
Разновидностью данной формы остеомиелита является спицевой остеомиелит – локальное нагноение кости при установке аппарата Илизарова или наложении
Патанатомия
Все виды посттравматического остеомиелита являются не местным процессом, а заболеванием всего организма, поскольку возникают под влиянием комбинации общих и местных факторов и вызывают поражение различных органов и систем, в том числе – расположенных далеко от гнойного очага. При остеомиелите воспаляются все элементы кости: костный мозг, надкостница и компактное вещество, а также окружающие мягкие ткани, однако первичное воспаление обусловлено попаданием патогенных микроорганизмов в костный мозг.
У больных с открытыми повреждениями костей при нагноении зона воспаления, как правило, ограничивается областью перелома, иногда развиваются краевые остеомиелиты. При обширных дефектах кожи и многооскольчатых переломах наблюдаются обширные гнойные процессы, захватывающие как всю кость, так и окружающие мягкие ткани. При посттравматическом остеомиелите воспаление локализуется в области хирургического вмешательства, гнойный процесс распространяется по ходу металлоконструкции (штифта, гвоздя, пластины).
Классификация
В современной травматологии и ортопедии выделяют следующие разновидности посттравматического остеомиелита:
- Собственно посттравматический – развивающийся при открытых переломах.
- Огнестрельный – возникающий после огнестрельных ранений.
- Посттравматический – развивающийся после операций.

Симптомы посттравматического остеомиелита
Для патологии характерно хроническое течение (хронический остеомиелит). Наблюдается повышение температуры, по анализам крови выявляется нарастающий лейкоцитоз. Область раны отечна, гиперемирована, болезненна, из раны выделяется гной. После вскрытия и дренирования воспалительные явления стихают, количество гнойного отделяемого уменьшается, в области послеоперационной раны формируется свищ без тенденции к самостоятельному заживлению. При остром варианте посттравматического остеомиелита отмечаются интенсивные боли, повышение температуры до фебрильных цифр, явления общей интоксикации, значительный отек, ускорение СОЭ, выраженный лейкоцитоз и нарастающая анемия.
Диагностика
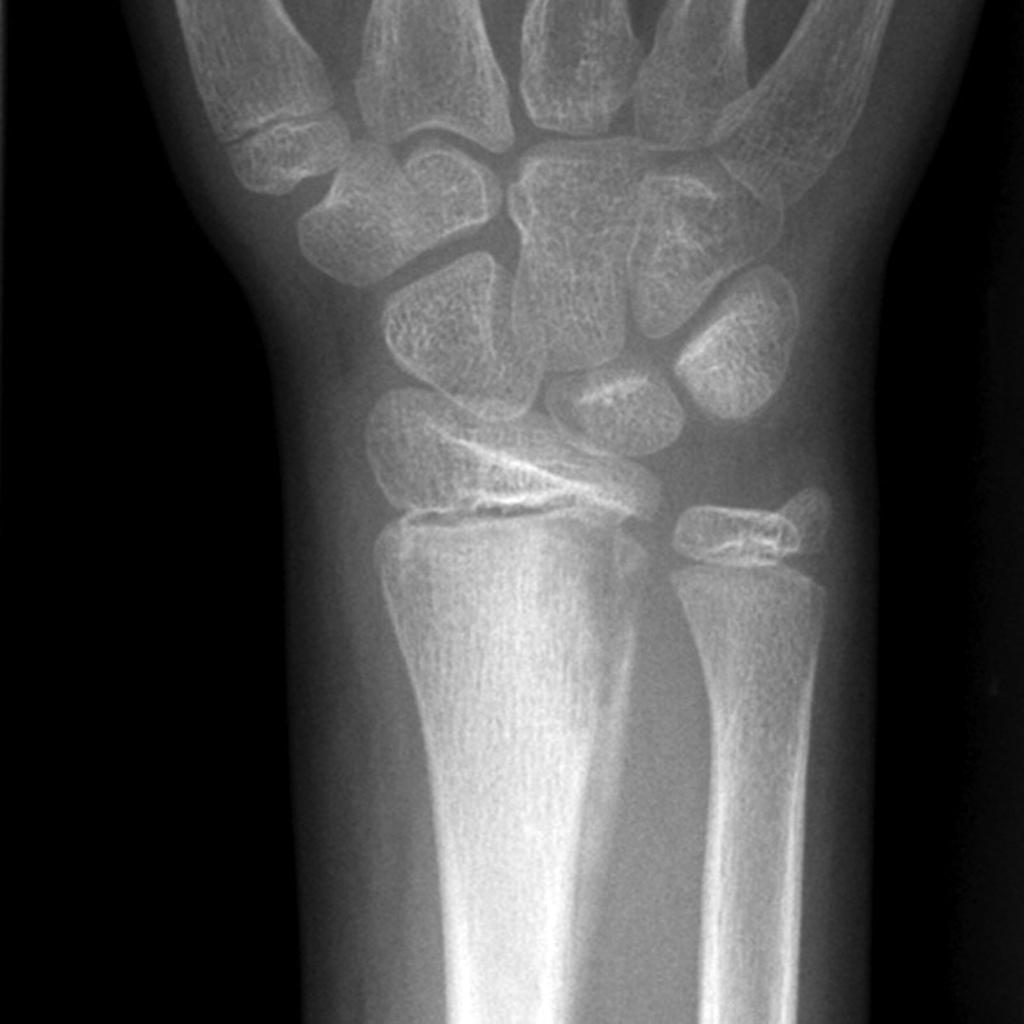
Диагноз выставляется врачом-травматологом на основании клинических симптомов. Первые рентгенологические признаки появляются лишь спустя месяц после начала заболевания. На снимках выявляется изъеденность концов костных отломков, секвестры и очаги деструкции, а также остеопороз вокруг металлоконструкций (при их наличии). При огнестрельном остеомиелите наблюдается сужение костномозгового канала, более выраженные периостальные наслоения и зона остеосклероза. Возможно наличие костных полостей. В окружающих мягких тканях иногда видны металлические осколки.

Лечение посттравматического остеомиелита
Основной задачей лечения является полная ликвидация гнойного очага и устранение воспаления. Основной метод лечения оперативный – вскрытие и дренирование. Вопрос об удалении металлоконструкций решается в индивидуальном порядке. При локализованных формах возможно сохранение остеосинтеза. При нагноении по ходу внутрикостных штифтов показано их удаление с последующим монтажом аппарата Илизарова. Во время хирургического вмешательства используют внутривенное или внутрикостное введение антибиотиков.
Для обеспечения устойчивого оттока устанавливают системы активного дренирования, производят постоянную аспирацию раневого отделяемого. Область нагноения орошают нитрофурановыми препаратами или антибиотиками. Все лечебные мероприятия осуществляют на фоне антибиотикотерапии, проводимой с учетом чувствительности возбудителя. При обширных очагах нагноения и выраженной общей интоксикации антибиотики вводят внутривенно или внутриартериально. Применяют иммобилизацию и УВЧ-терапию.
Прогноз и профилактика
Прогноз при посттравматическом остеомиелите зависит от тяжести поражения, своевременности и достаточной радикальности лечения, возраста больного, наличия сопутствующих травм и заболеваний и т. д. Исходом может стать костный дефект, ложный сустав, укорочение или угловая деформация конечности. Возможно образование длительно незаживающих свищей. Из-за подвижности фрагментов в области повреждения инфекция часто распространяется по кости, что затрудняет стабилизацию перелома и препятствует консолидации отломков.
Вероятность полного выздоровления уменьшается при застарелых формах посттравматического остеомиелита, что обусловлено нарушениями трофики, дистрофией кости и дефицитом полноценных мягких тканей в области гнойного очага. Профилактика заключается в предупреждении травм, ранней адекватной обработке ран и открытых переломов, обоснованном проведении хирургических вмешательств, соблюдении техники операций.
Читайте также:


