Что такое сестринский процесс при ревматизме
Ревматические заболевания поражают все группы населения: взрослых, детей, подростков. Болезнь протекает тяжело, часто приводит к серьезным осложнениям вплоть до инвалидности. Лечение ревматических атак обязательно проводится стационарно, поэтому уход медсестер – неотъемлемый компонент медицинской помощи.

Ревматизм: факторы риска
Ревматическая лихорадка известна со времен Гиппократа. Заболевание носит инфекционно-аллергический характер, то есть является атипичной реакцией организма на проникновение возбудителя – стрептококка группы А. Ответом на инфицирование становится воспаление соединительных тканей. Главная опасность состоит в изменениях сердечно-сосудистой системы, вызывающих поражения мышцы сердца. Самые тяжелые последствия — пороки сердца, приводящие к инвалидности.
Некоторые формы заболевания обладают неясной этиологией. Например, причины возникновения палиндромной формы болезни до сих пор неизвестны, поэтому лечение палиндромного ревматизма отличается от лечения других видов ревматических заболеваний.
Риск возникновения ревматических атак у женщин в 3 раза выше, чем у мужчин
Факторы риска появления ревматических заболеваний:
- возраст пациента до 15 лет (после этого рубежа риск первичной ревматической атаки значительно снижается);
- наследственная предрасположенность (если у родственников были случаи заболевания, риски возрастают);
- наличие перенесенных заболеваний, вызванных стрептококком (скарлатина, тонзиллит, фарингит);
- постоянное пребывание в помещениях с высокой влажностью;
- снижение защитных сил организма;
- частые переохлаждения.
Факторы риска не означают стопроцентного возникновения заболевания. Перенесенная острая ангина далеко не всегда приводит к воспалительным процессам в суставах, при хроническом тонзиллите шансы заболеть ревматическим заболеванием возрастают. Знание факторов риска поможет обратить внимание на подозрительные симптомы, предотвратив развитие коварной болезни.
Этапы сестринского процесса при лечении ревматических заболеваний

При диагнозе ревматизм сестринский уход станет основой выздоровления. Процесс борьбы с болезнью традиционно включает несколько этапов. Каждый этап тщательно выполняется персоналом для оказания эффективной помощи.
Сначала собирается информацию о больном. Результаты обязательно находят отражение в медицинской документации, являясь основой этапов дальнейшей работы.
Условия правильного сбора информации:
- стремление к объективности, то есть максимально честной оценке информации;
- привлечение широкого круга лиц (обследуемый, медицинский персонал, родственники пациента);
- использование профессиональных знаний (обязательно делать выводы на основе достоверных фактов);
- отсутствие стереотипов, предубеждений (например, равное отношение вне зависимости от половой принадлежности, цвета кожи, профессии).
Помимо опроса больного, медсестра собирает полный анамнез (перенесенные заболевания, особенности начала ревматизма, данные об особенностях здоровья). Анамнестические данные позволяют составить полный портрет испытуемого, дополнить схему лечения, исключить вредные составляющие (например, недопустимо применять лекарственные препараты, вызывающие аллергию в конкретном случае).
Наиболее объективная информация получается из больничной документации (амбулаторные карточки, заключение доктора). Сведения, полученные от испытуемых, обязательно проверяются работниками. Умышленное искажение фактов встречается редко. Однако зачастую больные преувеличивают или недооценивают определенную симптоматику. Так, человек рассказывает о невыносимой тяжести в груди, сбое ритма. По факту имеет место небольшое учащение пульса из-за волнения.
Сестринские обязанности включают осмотр подопечных:
- Визуальное осматривание кожного покрова.
- Измерение температуры.
- Анализ частоты пульса.
- Выявление наличия отеков.
- Взвешивание, измерение роста больных.
Результаты осмотра ежедневно заносятся в специальный протокол, позволяя проследить динамику болезни и внести коррективы в лечебный процесс. Отсутствие температуры длительный период времени – отмена жаропонижающих препаратов. Резкое снижение веса – назначение дополнительных анализов, контроль питания. Внезапная бледность кожных покровов – немедленный вызов доктора.
Умение собрать нужные сведения показывает квалификацию персонала клиники. Опытная медсестра легко собирает нужный материал, у выпускниц медучилищ задание вызывает значительные трудности.
Сестринский уход при ревматизме обязательно включает постановку сестринского диагноза, который отражает проблемы больных. Основание для диагноза — предварительно собранные данные (предыдущий этап).
Задача персонала – определить основные трудности больных. У пациентов ревматического отделения встречаются проблемы разной направленности:
- Физиологические (высокая температура, нарушения аппетита, нарушения биения сердца, боли в области груди, чувство слабости, болевые ощущения суставов).
- Психологические (тревожность из-за своей болезни, чувство вины по отношению к детям, боязнь передать потомкам генетическую склонность к ревматизму, беспокойство за дальнейшую жизнь, проблемы сна, нарушение внимания, снижение памяти).
- Социальные (отсутствие родственников, способных навестить).
- Семейные (ссоры из-за болезни, взаимные обвинения родителей заболевшего ревматизмом ребенка).
После получения первичной сестринской информации, медсестра градирует проблемы клиентов больницы по степени важности и по возможности разрешения в рамках ее компетенции. Например, сотрудник больницы дает успокоительный препарат для снижения тревоги после ссоры больного с женой, а не пытается помирить супругов.
Персонал клиники должен предугадывать, предотвращать возможные угрозы. Допустим, рвота у маленького ребенка легко оборачивается обезвоживанием. Предотвращая потерю жидкости, медсестра часто поит малыша.
Работникам больницы нужно помнить — у различных форм болезни имеются специфические признаки, вызывающие определенные проблемы:
- ревмокардит приносит боли в сердце, срывы ритма, проявление одышки при нагрузках;
- ревматический полиартрит характеризуют выраженная отечность суставов, сниженная способность движений, боли при пальпации;
- малая хорея выражается бесконтрольными движениями, сопровождаемыми общей слабости мышц.
Точное заключение по болезни позволяет сотрудникам больницы понимать ключевые пункты медицинской помощи. Диагнозы медсестер и врачей различаются. Главное отличие сестринского диагноза от врачебного — направленность на адаптацию пациента к имеющимся условиям. Доктор назначает лечение, медсестра помогает эффективно его реализовать, научиться жить максимально полноценно с учетом заболевания.

При диагнозе ревматизм сестринский процесс обязательно включает тщательный уход. Предварительно составляется подробный план ухода, учитывая индивидуальные характеристики пациента, особенности болезни.
Существуют общие положения ухода медсестрой для лечения ревматических заболеваний:
- Создание максимально комфортных условий (чистота палаты, регулярная вентиляция помещения, чистые постельные принадлежности, мягкий матрас). Окружающая обстановка должна полностью соответствовать разработанным, действующим стандартам.
- Обязательный контроль выполнения режимных требований. Медицинская сестра строго следит за режимом бодрствования пациентов, контролирует прием лекарств, прохождение медицинских процедур.
- Слежение за функционированием организма пациента. Ежедневно медсестры контролируют температуру больных, интересуются особенностями мочеиспускания, дефекации, иными физиологическими процессами. При необходимости вносятся коррекции – ставится клизма, предлагается таблетка, облегчающая боли.
- Ограничение жидкости при отеках. Больничный персонал следит за соответствием количества выпиваемой жидкости определенной норме (считаются все жидкие субстанции: вода, супы, чай, соки). После устранения отеков питьевые ограничения убираются.
- Проведение просветительной работы, разъяснение больным особенностей лечения, ухода, процедур.
- Выполнение назначений доктора. Медицинская сестра тщательно следит за соблюдением врачебных предписаний. Доктор запретил вставать – не позволяет больному двигаться по палате. Врач назначил уколы утром – вводит лекарство в установленное время.
- Создание благоприятной психологической атмосферы. Медсестра разговаривает доброжелательно, стремится поддержать, подбодрить. Особенно важно добиться хорошего эмоционального климата для лечения несовершеннолетних.
Оптимальным вариантом является тесное сотрудничество медицинских сестер с подопечными, страдающими от ревматических атак. Персонал разъясняет назначенные процедуры, врачебные требования, специфику ухода, конечную цель лечебных манипуляций. Активное участие в процессе лечения болезни дает эффективные результаты.
Сестринская помощь при ревматизме завершается после выписки больного. Высококвалифицированная медицинская сестра обязательно подводит итог работы, проводя анализ следующих аспектов труда:
- достижение целей (полностью, частично);
- насколько удовлетворенным остался пациент (его родственники, близкие);
- удачные моменты в работе;
- неудачи в процессе лечения;
- виды оказанной помощи;
- общая результативность работы.
Для получения более объективной оценки выписавшемуся больному, родственникам предлагается анонимно заполнить анкету для получения полной, правдивой информации. Проверенный способ — проведение обсуждений среди коллег. Метод подходит молодым медсестрам, нуждающимся в совете более опытных работников.
Уход медицинских сестер при детском ревматизме
В детско-юношеском возрасте случаи острых приступов болезни диагностируются чаще, чем в период зрелости. Поэтому сестринский процесс при ревматизме у детей – важная область реабилитации больных. Стационарный уход за больными детьми требует высокого профессионализма. Работают с несовершеннолетними крайне аккуратно, бережно.

Острое течение — отличительная черта детского течения болезни. Все симптомы проявляются ярко, позволяя быстро диагностировать заболевание, без задержек приступить к лечебному процессу, оказать необходимую помощь.
Малая хорея встречается преимущественно у несовершеннолетних, крайне редко диагностируется у взрослых пациентов.
Уход медсестры за детьми с ревматическими заболеваниями имеет специфические особенности:
- Основа работы – оптимизация эмоционального состояния больных детей. Маленькие пациенты часто отличаются плаксивостью, беспокойством, высоким уровнем тревожности. Задача медицинского ухода – создать максимально комфортные условия. Медсестра успокоит, посочувствует, проявит сопереживание. Особенно важно проследить за физиологическими процессами пациентов: сон, прием пищи, туалет. При нарушениях срочно принимаются меры по исправлению ситуации. Например, аппетит повысят соревнования в палате (кто быстрее съест обед).
- Медицинская сестра работает с больными детьми, родителями, родственниками: информирует взрослых о состоянии ребенка, особенностях лечения, перспективах, прогнозах. Важно контролировать содержимое передач из дома для исключения нарушения диетического питания. Дополнительно уделяется внимание настроению пациента после визита родственников. Поможет консультация близких родственников о поведении с больным малышом (например, улыбаться, сдерживать слезы).
- К любому несовершеннолетнему находится индивидуальный подход. Опытная медсестра умеет наладить контакт с маленьким пациентом. Ребенок доверяет медицинской сестре, выздоровление происходит быстрее, процедуры переносятся безболезненнее.
- Медсестры обращают внимание на малейшие изменения состояния маленького пациента. В детском возрасте болезнь развивается стремительно. Сотрудникам больницы важно как можно скорее оказать помощь. Например, из-за частой рвоты ребенок теряет жидкость крайне быстро, нуждаясь в срочном восполнении водного баланса — экстренно ставят капельницу.
- Медицинская сестра проводит мероприятия для лечения и профилактики проявлений ревматических болезней у детей: беседует с пациентами, объясняет родителям пути снижения риска рецидивов болезни, проявления ревматизма у других членов семьи.
Сестринский процесс в борьбе с ревматическими атаками включает четыре этапа: сбор данных, диагностику, уход, анализ работы. Опытный работник помогает больным приспособиться к заболеванию, научиться облегчать состояние, изучить основы профилактики рецидивов.
Этап.
Перед обследованием медицинская сестра беседует с пациентом и старается установить с ним доверительные отношения. Выясняется: паспортная часть, жалобы пациента, данные анамнеза заболевания, данные анамнеза жизни (условия жизни, работы, перенесенные заболевания и т.д.).
Проводится объективное обследование:
Осмотр: одышка, цианоз, бледность кожных покровов, высыпания на коже, изменения суставов, отеки. Пальпация: аритмия пульса, пальпация верхушечного толчка, отеков. Перкуссия и аускультация сердца.
Этап.
Сестринский диагноз:сердцебиение; одышка; слабость; боли в сердце, в суставах; перебои в работе сердца; повышенная потливость; головная боль; плохой сон и аппетит.
Потенциальные проблемы: формирование порока сердца, острая сердечная и хроническая сердечная недостаточность.
3 этап. Постановка целей и планирование сестринских вмешательств.
Сестринские вмешательства. Четкое выполнение назначений врача; контроль АД, ЧДД, пульса, температуры тела, массы тела и суточного диуреза; оказание доврачебной помощи при острой сосудистой и сердечной недостаточности; контроль переносимости противоревматической терапии; проведение ЛФК. Проводится проветривание, кварцевание и влажная уборка палат, уход за полостью рта кожей, слизистыми, половыми органами при физиологических отправлениях, своевременная смена нательного и постельного белья. При наличии болей в суставах: обеспечить покой и тепло конечностям, приподнять их на 20-30 градусов, использовать согревающие компрессы на конечности, выполнять назначенные физиотерапевтические процедуры. Также медицинская сестра проводит беседы о двигательном режиме в активную фазу ревматизма; о правилах приема лекарственных препаратов; о значении систематической бициллинопрофилактики.
4 этап. Реализация спланированных вмешательств.
Этап. Итоговая оценка эффективности.
1. Поставленные цели достигнуты частично выполнением запланированных вмешательств.
2. Цель достигнута полностью – медсестра под руководством врача корректирует вопросы ухода.
3. Возникли новые вопросы, осложнения: появившиеся проблемы требуют планирования и реализации новых сестринских вмешательств.
Профилактика.
Вторичная профилактика направлена на раннее выявление ревматизма с целью своевременного оздоровления пациентов и предупреждения повторения уже имевшейся ОРЛ. Она включает: 1) диспансеризацию больных ревматической болезнью: с целью санации очагов инфекции полости рта и носоглотки пациенты два раза в год в весенние и осенние месяцы проходят обследование и получают НПВС, осматриваются стоматологом и лор-врачом. 2) круглогодичную бициллинопрофилактику - регулярное введение бициллина-5 по 1,5 млн ЕД каждые 3 недели на протяжении 5 лет после перенесенной ОРЛ. Молодым женщинам, перенесшим ОРЛ, беременность рекомендуется через два года, допускается не ранее 6 мес. после ОРЛ.
Третичная профилактика направлена на поддержание жизнедеятельности больного ОРЛ, предупреждение таких осложнений заболевания, как острая и хроническая сердечная недостаточность, инфекционный эндокардит. Ревматический эндокардит зачастую дает толчок к развитию другого заболевания - бактериального эндокардита, который дает сегодня 70% летальность. Вот почему профилактика ревматизма так важна.
Миокардиты.
Миокардит– воспаление миокарда, развивающееся в результате инфекционных, аллергических или токсических воздействий.
Миокардиты бывают первичные и вторичные. Первичные вызывают различные возбудители (бактерии, вирусы, грибки, простейшие, гельминты). Реже наблюдается поражение мышцы сердца вследствие воздействия радиации, токсических веществ, травмы. Вторичные миокардиты развиваются при системных заболеваниях (системная красная волчанка, ревматоидный артрит), ревматизме, пневмониях.
Клиника миокардитов.Повышение температуры, продолжительные тупые ноющие или колющие боли в области сердца. Объективные признаки: цианоз, расширение границ сердца, систолический шум, глухость сердечных тонов, нарушения сердечного ритма; признаки сердечной недостаточности по левожелудочковому типу (одышка, набухание шейных вен, влажные хрипы над легкими) и по правожелудочковому типу (увеличение печени, отеки на ногах).
Осложнения миокардитов: острая сердечная недостаточность (сердечная астма, отек легких); нарушения ритма и проводимости сердечной мышцы.
Лабораторные исследования: Общий анализ крови: ускорение СОЭ, лейкоцитоз; биохимический анализ крови: увеличение уровня сиаловых кислот, фибриногена, положительный С-реактивный белок, диспротеинемия с увеличением глобулиновой фракции.
Инструментальные исследования: ЭКГ – изменения сегмента ST и зубца T; ЭхоКГ и рентгенография сердца - увеличение размеров сердца.
Лечение миокардитов. Диета Н (стол №10), постельный режим. Применяется этиотропное лечение при известной этиологии. Симптоматическая терапия включает коррекцию сердечно-сосудистой недостаточности, лечение аритмий, метаболическую терапию (панангин, предуктал и др.), санацию очагов инфекции.
Эндокардиты.
Инфекционный эндокардит - воспалительное заболевание, вызываемое различными патогенными микробными агентами, характеризующееся поражением эндокарда и клапанного аппарата сердца, а также сосудов и внутренних органов.
Различают первичные и вторичные эндокардиты. Первичные вызываются бактериями (стафилококк, стрептококк, грамотрицательные палочки, энтерококки и др.), грибками, простейшими и чаще развиваются при сепсисе различной этиологии (гинекологическом, урологическом, травматическом), вследствие больничной инфекции (при применении сосудистых катетеров). Вторичные развиваются на фоне ранее измененных клапанов в результате заболеваний: ревматизма, сифилиса, врожденных пороков сердца, после протезирования клапанов.
Клиника. Гектическая лихорадка с ознобами и проливными потами; “землистый” цвет кожи; геморрагический синдром: носовые, желудочно-кишечные кровотечения, геморрагические высыпания на коже, слизистой рта, нёба, на конъюнктиве; увеличение лимфоузлов. Со стороны внутренних органов: увеличение печени и селезенки; поражение почек. Тромбоэмболический синдром с развитием инфарктов в различных органах.
Осложнения: порок аортального или митрального клапана, сердечно-сосудистая недостаточность, аритмии; абсцесс селезенки, миокарда, печени.
Лабораторные исследования:Общий анализ крови: анемия, тромбоцитопения, лейкоцитоз, ускорение СОЭ; общий анализ мочи: протеинурия, гематурия, бактериурия. Биохимический анализ крови: увеличение фибриногена, положительный С-реактивный белок, диспротеинемия и др.; бактериологический анализ крови: характерна бактериемия (для посева производят забор крови из 3-х вен с интервалом в 15 минут по 10 мл). Инструментальные исследования: ЭКГ - изменения сегмента ST и зубца T, снижение амплитуды зубцов; ЭхоКГ - вегетации на клапанах сердца.
Лечение инфекционного эндокардита. Обязательно стационарное. Постельный режим, диета в зависимости от поражения внутренних органов. Основной вид лечения - антибактериальная терапия, которая начинается после забора крови для бакпосева. Применяются в сочетании антибиотики разных групп; при выявлении грибковой этиологии применяется амфотерицин В. Симптоматическое лечение: дезинтоксикационная терапия; лечение осложнений: сердечной, почечной недостаточности, нарушений ритма, эмболий (инфарктов); применение иммунотерапии (противостафилококковый гамма-глобулин и др.); санация очагов инфекции. Оперативное лечение пороков сердца – протезирование клапанов.
Профилактика инфекционного эндокардита. Профилактика инфекционного эндокардита проводится в группе высокого риска: при врожденных и приобретенных пороках сердца, у больных с протезированными клапанами. Профилактически применяются антибиотики (ампициллин, амоксициллин) при различных оперативных вмешательствах: эстракция зуба, тонзиллэктомия, бронхоскопия, эндоскопия с биопсией, гинекологические и урологические инструментальные обследования, до и после оперативных вмешательств.
Перикардиты.
Перикардит– воспалительное заболевание околосердечной сумки (перикарда), являющееся чаще всего осложнением различных заболеваний.
Бывают первичные и вторичные перикардиты. Вторичные осложняют различные заболевания (пневмонии, онкологические заболевания, ревматизм, туберкулез, почечную недостаточность, операции на сердце и травмы сердца).
По характеру экссудата различают перикардиты фибринозные, серозные, геморрагические, гнойные и гнилостные.
Клинические формы перикардитов:
Клиника. При сухом перикардите основные жалобы больных: боль в области сердца острого, режущего характера, различной интенсивности, усиливающаяся при движениях туловища, облегчается в положении сидя и при наклоне вперед, иррадиирует в левую надключичную область, шею, плечи. Также наблюдается повышение температуры тела; общая слабость, утомляемость; боли в мышцах; одышка. При объективном обследовании выявляется главный диагностический признак — шум трения перикарда.
При экссудативном перикардите больные отмечают: уменьшение болей, наблюдавшихся при предшествующем сухом перикардите. Беспокоит тяжесть в области сердца, одышка, ослабевающая в положении сидя с наклоном туловища вперед; сухой кашель; повышение температуры, потливость. Объективные симптомы: цианоз, набухание шейных вен (за счет сдавления верхней полой вены); вынужденное положение сидя с наклоном вперед; при перкуссии отмечается увеличение границ сердца; при аускультации тоны сердца глухие, шум трения перикарда исчезает. Осложнения экссудативного перикардита: тампонада сердца (распознается по признакам значительного снижения сердечного выброса: цианозу, значительному набуханию шейных вен, падению систолического АД, тахикардии). Сердечно-сосудистая недостаточность. Нарушения ритма.
При адгезивном (констриктивном) перикардите жалобы на слабость, повышенную утомляемость, тяжесть в правом подреберье за счет застоя крови в печени, одышку, отеки. В более выраженных случаях наблюдаются увеличение размеров живота (за счет асцита), увеличение печени,набухание шейных вен. При аускультации тоны сердца глухие. Характерна тахикардия, усиливающаяся при минимальной физической нагрузке. Осложнения констриктивного перикардита: сердечно-сосудистая недостаточность.
Лабораторные данные: общий анализ крови – лейкоцитоз, ускорение СОЭ; биохимический анализ крови – повышение фибриногена и сиаловых кислот, диспротеинемия. Инструментальные исследования: ЭКГ - снижение вольтажа зубцов, подъем сегмента ST в различных отведениях. Эхокардиография; рентгенография грудной клетки – при экссудативном перикардите сердце округлой формы, при констриктивном - утолщение перикарда
Лечение перикардита. Лечение проводится в стационаре. Постельный режим, диетический стол Н (№10). Проводится этиотропное лечение. Применяются нестероидные противовоспалительные препараты, при тяжелых формах назначаются глюкокортикостероиды (иногда цитостатики), проводится коррекция гемодинамики, кислотно-щелочного равновесия и электролитных нарушений, назначается метаболическая терапия. Неотложные мероприятия - перикардиоцентез при тампонаде сердца. Лечение констриктивного перикардита хирургическое (перикардэктомия).
На сайте вы узнаете все о сестринском деле, уходе, манипуляциях
Сестринский процесс при ревматизме
Сестринский процесс при ревматизме
Терминология
- Болезнь Сокольского-Буйо
- Ревматизм, ревматическая атака
- Острая ревматическая лихорадка, ревматическая болезнь сердца (МКБ-10)
Определение
- ревматическая лихорадка– постинфекционное осложнение А-стрептококкового тонзиллита/фарингита у предрасположенных лиц с развитием аутоиммунного ответа на эпитопы (антигены) стрептококка группы А и перекрестной реактивности со сходными эпитопами тканей человека (сердце, суставы, ЦНС)
Патогенез
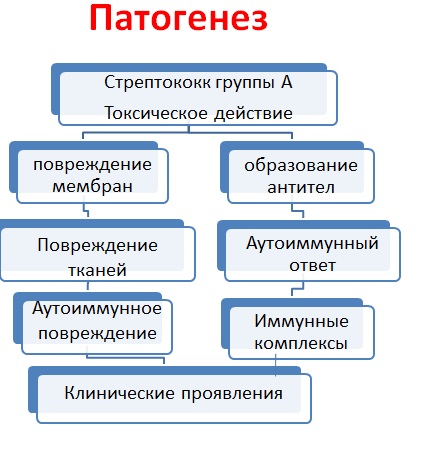
Фазы воспаления цикл развития 3 — 4 месяца
- Мукоидное набухание*
- Фибриноидное набухание
- Формирование Ашофф-талалаевских гранулём
- Склероз
Факторы риска
Распространенность
- В развивающихся странах – часто ( до 100-150/100тыс. населения)
- В развитых странах – реже (5/100тыс)
- В России в первой половине 20 в. была высокой, во второй – снизилась (применение антибиотиков?)
Классификация
| Клиничес-кие варианты | Клинические проявления | Исход | Стадии недостаточности кровообращения | ||
| Основные | Дополни-тельные | ||||
| По Василенко- Стражеско | NYHA | ||||
| Острая ревматичес-кая лихорадкаПровторная ревматичес-кая лихорадка | КардитАртрит | ||||
Диагностические критерии ревматической лихорадки
| Большие критерии | Малые критерии | Подтверждение А-стрептокковой инфекции |
| КардитМигрирующий полиартрит |
ЛАБОРАТОРНЫЕ — острофазовые тесты:
–Миокардит: расширение сердца, нарушения ритма + СН
–Эндокардит (вальвулит)-развитие порока сердца (появление шума)
–Перикардит (реже) Шум трения + боли
- Артрит при ревматизме
- Полиартрит ( продолжительность – около месяца)
–Поражение крупных суставов
*На фоне терапии вовлечения новых суставов не наблюдается
- Малая хорея(синонимы: хорея Сиденгама, пляска святого Витта)
- Характерна для детей и подростков (в основном – девочек)-до 20 лет
- Возникает позднее полиартрита (через 1 -7мес после стрептококковой инфекции)
- Симптомы:
- Ревматические узелки
–Проходят в течение 1-2 недель
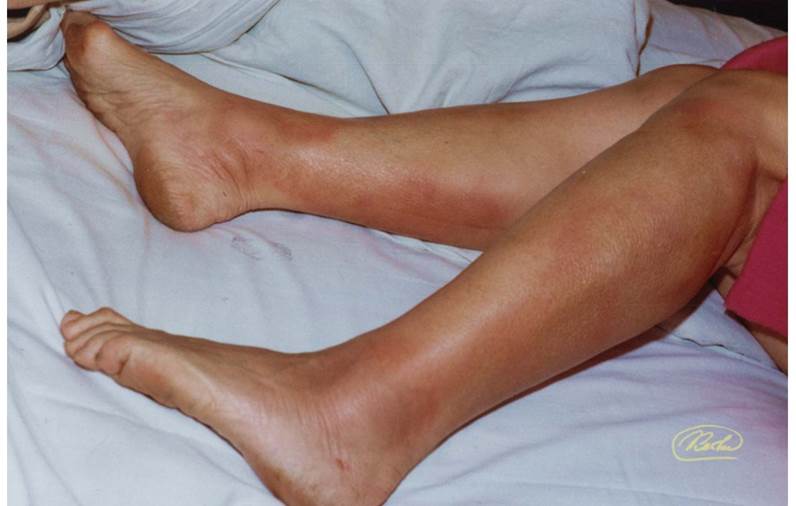
- Кольцевидная эритема
–На туловище, конечностях, шее
–Не бывает на лице
–Быстро меняется, исчезает
- Узловатая эритема – не является специфичным проявлением ревматизма!
Другие возможные поражения при ревматизме
( обусловленные преимущественно васкулитом)
- Плеврит
- Легочный васкулит (пневмонит)
- Гепатит
- Гломерулонефрит
- Иридоциклит, кератит
- Тиреоидит (редко)
Лабораторная и инструментальная диагностика
- Неспецифические воспалительные изменения
–Нейтрофильный лейкоцитоз со сдвигом влево
- Изменения на ЭКГ
- ЭхоКГ (расширение полостей, изменения клапанов, нарушение сократимости, перикардиальный выпот)
- Атриовентрикулярная блокада
1 степени
Лечение
- Постельный режим (не менее 3 нед)
- Дета, богатая белками и витаминами (ограничение соли и углеводов)
- Антибиотики (пенициллины)
- НПВС (аспирин, диклофенак)-4-6 нед
- При хорее-противосудорожные
- Преднизолон (при тяжелом течении)
Профилактика
- Санация очагов инфекции
- Бициллинопрофилактика 1 раз в месяц:
–бензатин бензилпенициллин G (Экстенциллин) 2,4 млн ЕД в/м 1 раз в 3-4 недели
–Бициллин-1 1,2-2,4 млн ЕД 1раз в неделю
(При непереносимости – эритромицин 250 мгх2р/д)
–Не менее 10 лет от последней атаки или до 25 лет (если нет порока)
–Пожизненно (если есть порок сердца)
Инфекционный эндокардит
Синонимы: бактериальный эндокардит, септический эндокардит
Внутрисосудистая микробная инфекция, локализующаяся на эндокарде сердечно-сосудистых структур, преимущественно клапанов сердца, либо внутрисердечных инородных материалах, располагающихся на пути тока крови
Классификация
- По течению
- По предшествующему состоянию поврежденных структур сердца
–На естественных клапанах
- Первичный (на интактных клапанах)
- Вторичный (на поврежденных клапанах)
–На протезах клапанов
- Ранний (до 1 года после операции)
- поздний
- Особые формы
–нозокомиальный (позднее 72 часов либо после инвазивных вмешательств в течение 6 мес)
По локализации:
- Инфекционный эндокардит с поражением митрального клапана
- Инфекционный эндокардит с поражением аортального клапана
- Инфекционный эндокардит с поражением трехстворчатого клапана
- Инфекционный эндокардит с поражением пульмонального клапана
- Пристеночный инфекционный эндокардит
Этиология
- Стрептококки
- Стафиллококки
- Энтерококки
- Грамотрицательные бактерии группы НАСЕК (Haemophylus, Actinobacillus, Cardiobacterium, Ekinella, Kingella)
- Другие грамотрицательные бактерии
- Грибы
- С отрицательной гемокультурой
- Полимикробная ассоциация (у наркоманов)
Факторы риска
- Очаговая инфекция
- Инвазивные вмешательства
- Иммунодефицит
- Инъекционная наркомания
- Протезы клапанов сердца
- Повреждения клапанов:
–Пороки (врожденные и приобретенные)
Клинические проявления
- Системные признаки воспаления
–Лабораторные признаки воспаления
- Поражения эндокарда (клапанов)
- Поражения кожи
–Геморрагическая сыпь (васкулит)
- Поражение внутренних органов
–Спленомегалия, инфаркты селезенки
–Гломерулонефрит, инфаркт почки
–ОНМК, менингит, абсцесс мозга
- Геморрагическая сыпь (петехии)

- Петехиальнаясыпь
- Диагностика
- ЭхоКГ
- Посевы крови на стерильность
–До начала антибактериальной терапии
–Не менее 3- 4-х проб крови
–При необходимости – хранить в термостате при 370С
Лечение
- Антибактериальная терапия
–Парэнтерально, как правило, не менее 2-х препаратов
–Не менее 4-6 недель
–С учетом чувствительности
- Иммунотропные
–Глюкокортикостероиды (по показаниям)
- Хирургическое лечение (иссечение и протезирование пораженных клапанов)
Читайте также:


