Что такое парезы мышц симптомы
Причины и симптомы парезов
Парез представляет собой частичный паралич. Другими словами, его можно охарактеризовать как определенная невозможность выполнения различных действий и движений из-за серьезных поражений немаловажной центральной и периферической нервных систем.
Данное заболевание специалисты условно делят на две большие группы. Первая - органические, когда существует возможность точно выяснить, почему конкретный нервный импульс не всегда доходит до мышцы. Вторая группа - функциональные, которые диагностируются опасными повреждениями коры головного мозга.
Основными типами пареза являются парез нерва, парез конечностей, парез гортани и дистальный парез. Опасный парез нерва - это зачастую частичное ограничений действий мускулатуры тела человека, которая происходит вследствие конкретной его части, когда мышцы перестают выполнять привычные человеческие функции. Связано это серьезное расстройство главным образом с нарушениями нервной системы.
Другой тип - парез конечностей обычно спровоцирован опасным кровоизлиянием в мозг. Он считается довольно распространенным заболеванием среди населения многих стран. Как минимум несколько миллионов людей сильно страдают от такой частичной потери важной функциональности конечностей. При этом если обездвижена только одна конечность, то диагностируют монопарез. Парапарез - это такой недуг, когда поражены две руки или обе ноги. При тетрапарезах плохо двигаются и нижние и верхние конечности.
Парез гортани - это неполный паралич обширной гортанной полости. Можно разделить этот вид на три маленьких подвида. Миопатический парез провоцируется различными воспалительными процессами, которые возможны в мышцах, а также всевозможными патологиями нервов, обычно проводящих путей и даже центров мозговой активности. К ним причисляют ларингит и туберкулез.
Невропатический парез возникает из-за различных изменений центральной и периферической нервных систем. Такие серьезные изменения в ЦНС всегда происходят из-за истерий, а в периферической - из-за блуждающего нерва. Данные серьезные патологии нередко связаны и с травмами и с другими воспалениями шейном или в грудном отделах.
Дистальный парез рук делает невозможным выполнение многообразных непринужденных движений. Он разделен на две подгруппы - центральный и периферический. При таком виде заболевания пациент не может просто сжать руку в кулак. Более того, нередко вместе с таким элементарным сжатием происходит и разгибание в лучезапястном суставе больного человека.
Основными причинами дистального пареза можно отметить родовую травму в немаловажной области плечевого сплетения. Другими причинами являются кровоизлияния, инсульты, опухоли, длительные мигрени, типичный рассеянный склероз, значительные поражения полушарий верхнего шейного отдела спинного мозга и головного мозга, а также и другие травмы.
Причины возникновения парезов гортани кроются в полиэтиологической патологии. нередко данный вид заболевания развивается и на фоне других инфекционных заболеваний. Нередко парезы гортани могут диагностироваться при таких воспалительных заболеваниях, как ларинготрахеит, брюшной тиф. сифилис, ботулизм и сирингомиелия.
Причины пареза лицевого нерва заключаются в наличии таких недугов, как герпес, грипп, краснуха, аденовирусы, ЦМВ и ветряная оспа. Однако полностью не доказана связь этих заболеваний с парезом лицевого нерва.в большинстве случаев парезов конечностей причинами могут быть различные травмы и несчастные случаи.
Прогрессивное возрастание тонуса мышц можно отнести к главным симптомам данного заболевания. Также можно отметить серьезное нарушение рефлексов и гиперрефлексию. При этом клиническая картина типичных парезов гортани основана из различных нарушений голоса, а также нарушений дыхания. Можно отметить её основные проявления - снижение звучности голоса, потеря тембра голоса, шепотная речь, охриплость, сиплость и дребезжание голоса. Помимо этого немаловажным симптомом является утомляемость при незначительных голосовых нагрузках.
При парезах конечностей наблюдается не только повышение тонуса мышц, но и существенное нарушение рефлексов, а также отмечается гиперрефлексия. При парезах лицевого нерва ощущается сильная болезненность и довольно неприятные ощущения. Асимметричность или частичная неподвижность лица являются главными признаками этого вида заболевания. При этом пациенту сложно просто улыбнуться и он испытывает колоссальные трудности при обычном разговоре.
При парезах гортани заметны серьезные нарушения дыхания, поскольку воздуху трудно поступать в дыхательные пути пациента. В некоторых больных случается опасная асфиксия. Типичный миопатический парез гортани с опасным двусторонним поражением проявляется значительными нарушениями фонации При нейропатическом парезе гортани зачастую отмечаются слабости вначале мышцы, а также расширяющаяся голосовая щель, раздражительность, нарушения сна и утомляемость присущи всем видам пареза.

При диагностике парезов обычно требуется участие таких специалистов, как психоневрологи, отоларингологи, нейрохирурги, психиатры и пульмонологи. При диагностировании такого заболевания немаловажную роль играет тщательный сбор анамнеза, и также выявление склонности каждого конкретного пациента к типичным психогенным реакциям.
В большинстве случаев современное обследование пациентов с парезами гортани всегда осуществляется с микроларингоскопии. Также проводится обязательная рентгенография и КТ гортани. Затем необходима оценка нейро-мышечной передачи и сократительной способности мышц. Диагностика пареза лицевого нерва практически всегда специфична и вопросов не возникает, анализ сопутствующих травм даёт необходимую точность. Можно провести рентгенологическое исследование для подтверждения диагноза.
При диагностике конечностей всегда специалисты учитывают распространение имеющейся мышечной слабости и её локализацию.
Обычно первичным проявлением пареза всегда считается определенный дискомфорт в мышцах. При отсутствии необходимого лечения не исключено, что такое серьезное заболевание как парез перерастет в полный паралич. В большинстве случаев в местах образования частичной обездвиженности пациенты ощущают сильную боль. При этом, если недуг сопровождается и другими острыми заболеваниями, то его развитие происходит довольно быстро, исходя из чего и назначают лечение.
Основное лечение обычно заключается в первоначальном выявлении и дальнейшем устранении главной причины возникновения заболевания. Нередко различные патологии перерастают в парезы. При инсультах всегда эффективна особая восстановительная терапия. При повреждениях и других травмах специалисты проводят неизбежное сшивание периферических нервов. Если обнаружены опухоли или иные новообразования, которые оказывают значительное давление на нервы, то назначаются операции по их обязательному удалению.
Помимо прочего нередко показаны специальные курсы массажей, которые призваны помочь в поддержке мышц в тонусе, поскольку от постоянного частичного обездвижения они могут быть атрофированы. При лечении различных видов пареза немаловажное значение имеет сила воли каждого пациента и его решительность. Больной должен желать выздороветь, чтобы активизировать внутренние силы организма.
Основной профилактикой парезов является нормирование нагрузки после восстановления функций мышц. Также рекомендуется избегать переохлаждения. При парезах гортани необходимо исключить длительное пребывание человека в запыленных помещениях. Чтобы полностью исключить рецидивы, необходимо беречься особенно в первое время от различных инфекционных заболеваний и различных неврозов.

Эксперт-редактор: Мочалов Павел Александрович | д. м. н. терапевт
Образование: Московский медицинский институт им. И. М. Сеченова, специальность - "Лечебное дело" в 1991 году, в 1993 году "Профессиональные болезни", в 1996 году "Терапия".
Парез является частичным параличом, при котором у больного отсутствует возможность выполнять различные действия и движения, что обусловлено серьезными поражениями центральной или периферической нервной системы.
Диагностика парезов в клинике неврологии Юсуповской больницы является комплексной, с привлечением специалистов различных областей медицины: психоневрологов, отоларингологов, нейрохирургов, психиатров, пульмонологов.

Основные виды
Условно парезы можно разделить на две основные группы. Первую составляют органические парезы, когда можно точно определить причину не достижения конкретным нервным импульсом мышцы. Вторую группу составляют парезы функциональные, которые могут диагностироваться при опасных повреждениях коры головного мозга.
Среди основных типов парезов можно выделить следующие: парез нерва, парез нижних и верхних конечностей, парез гортани, дистальный парез (например, дистальный парез ноги при грыже диска).
Парез нерва характеризуется частичным ограничением действий мышечной системы больного, что обусловлено нарушением деятельности нервной системы.
Парез верхних и нижних конечностей чаще всего возникает вследствие кровоизлияния в головной мозг. При обездвиженности только одной конечности (например, парез правой руки, парез левой руки, парез правой ноги, парез левой ноги) диагностируется монопарез. Довольно распространенным является парез руки после инсульта. При поражении обеих рук или ног диагностируют парапарез (парез рук, парез ног, парез тазовых конечностей).
Парез гортани является частичным параличом обширной гортанной полости. Он может быть:
- миопатическим - возникновение пареза провоцируют воспалительные процессы в мышцах больного, а также различные патологии нервов, центров мозговой активности и проводящих путей;
- невропатическим – развитие заболевания вызывают изменения центральной или периферической нервной системы.
Дистальный парез конечностей может быть центральным и периферическим.
Причины возникновения
К основным причинам развития парезов относят:
- родовые травмы (чаще всего возникновение дистального пареза связано с родовой травмой в области плечевого сплетения);
- кровоизлияние;
- инсульт головного мозга;
- типичный рассеянный склероз;
- длительная мигрень;
- другие нарушения в спинном или головном мозге.
Иногда парезы развиваются у пациентов с ларинготрахеитом, брюшным тифом, сифилисом, ботулизмом и сирингомиелией.
Вялый парез нижних конечностей (например, периферический парез нижних конечностей) может возникнуть вследствие различных заболеваний. Он проявляется снижением силы в одной или нескольких мышцах.
Симптомы
У пациентов с парезами нижних конечностей наблюдаются следующие симптомы:
Диагностика
Немаловажная роль в диагностике парезов принадлежит тщательному сбору анамнеза и определению того, насколько склонен пациент к возникновению типичных психогенных реакций.
Для современного обследования пациентов с парезом гортани в Юсуповской больнице применяется микроларингоскопия. Кроме того, дополнительно назначается проведение рентгенографии и компьютерной томографии гортани. Специалисты клиники оценивают нейромышечную передачу и сократительную способность мышц. Для подтверждения диагноза может быть назначено проведение рентгенологического исследования.
При диагностике парезов конечностей учитывается степень распространения и локализация имеющейся мышечной слабости.
Лечение
Как правило, первично парез проявляется дискомфортом в определенной группе мышц. Отсутствие адекватного лечения грозит перерастанием данного состояния в полный паралич. Чаще всего пациенты жалуются на ощущение сильной боли в области, где образовалась частичная обездвиженность.
Основными этапами лечения являются: первоначальное выявление причины возникновения пареза и последующее её устранение. Пациентам после инсультов необходимо проведение особой восстановительной терапии. При перенесенных травмах и других повреждениях специалистам нередко приходится прибегать к сшиванию периферических нервов.
При обнаружении опухолей и иных новообразований, сдавливающих нервы, необходимо проведение оперативного вмешательства, направленного на их удаление.
Кроме того, пациентам Юсуповской больницы назначается проведение специальных курсов массажа, способствующих поддержанию мышц в тонусе, так как постоянное частичное обездвижение может привести к их атрофии.
В первую очередь специалисты Юсуповской больницы проводят терапевтические мероприятия по устранению первопричины заболевания. Лечение пареза нижних конечностей всегда является комплексным. Оно предполагает проведение медикаментозной терапии, лечебной гимнастики, массажа (в том числе механического), HAL-терапии (гимнастических упражнений с применением роботизированных комплексов).
По показаниям при парезах в Юсуповской больнице проводится этиопатогенетическая терапия, направленная на устранение причины заболевания и предупреждение его дальнейшего развития. Пациентам назначается курс антибактериальной, противовоспалительной, противоотечной и дезинтоксикационной терапии. При необходимости выполняется вправление вывиха, репозиция костей при переломах, накладывается фиксирующая повязка и т.д.
Лечение пареза гортани, как и всех других видов парезов, начинают с устранения основного заболевания, которое привело к развитию данной патологии. Основным методом лечения является медикаментозная терапия, которая назначается в индивидуальном порядке, в зависимости от этиологических факторов: прием препаратов антибактериального или противовирусного действия, витаминов группы В, биогенных стимуляторов, стимуляторов мышечной активности, психотропных средств, сосудистых препаратов и ноотропов.
При данном виде пареза в Юсуповской больнице проводится следующее лечение:
- медикаментозная терапия: прием антихолинэстеразных препаратов, витаминов группы В, десенсибилизирующих средств, НПВС, анальгетиков, седативных, снотворных средств;
- физиотерапия;
- лечебный массаж;
- лечебная физкультура;
- хирургическое лечение (в случае отсутствия положительных результатов от вышеперечисленных методов в течение1-2 месяца).
Высококвалифицированные специалисты Центра реабилитации Юсуповской больницы обладают огромным опытом лечения парезов любой локализации. Для каждого пациента разрабатывается индивидуальная тактика лечения, направленная на максимально быстрое восстановление. Для проведения медикаментозной терапии в Юсуповской больнице используются только самые новые лекарственные препараты, которые успели на практике доказать свою высокую эффективность и отсутствие побочных действий. Пациентам предоставляются уютные палаты, оборудованные всем необходимым для комфортного пребывания в клинике.


Описание
Парез – снижение мышечной силы.
Данное состояние является следствием различных заболеваний и не зависит от принадлежности к определенному полу, поэтому можно сказать, что с одинаковой частотой встречается как среди женщин, так и среди мужчин. Возрастные рамки также различны и зависят от причины возникновения пареза. Снижение мышечной силы приводит к снижению трудоспособности, невозможности самостоятельно обходиться в быту, поэтому развитие пареза является серьезной социальной проблемой и требует своевременного оказания медицинской помощи.
Исходя из того, в какой области тела проявляется парез, принято выделять следующие виды:
- монопарез – симптомы проявляются только на одной руке или ноге;
- парапарез – признаки пареза присутствуют на обеих частях тела, которые располагаются симметрично по отношению друг к другу. При парезе рук его называют верхним, при парезе ног – нижним;
- гемипарез – парез поражает одну половину тела;
- тетрапарез – поражаются все конечности.
В зависимости от уровня повреждения нервной системы выделяют два вида пареза:
- Центральный (повреждение локализуется на уровне головного и спинного мозга);
- Периферический (повреждению подвергаются периферические нервы).
Основные причины центральных парезов:
- инсульт;
- черепно-мозговые травмы;
- травмы спинного мозга;
- опухоли головного и спинного мозга;
- межпозвоночные грыжи;
- рассеянный склероз;
- боковой амиотрофический склероз (БАС);
- детский церебральный паралич.
Среди причин периферического пареза выделяют следующие:
Симптомы
При центральном парезе наблюдается снижение мышечной силы, которое имеет различную степень выраженности. У некоторых возникает быстрая утомляемость, которая наступает после интенсивной физической нагрузки. В этом случае человек отмечает появление усталости после тяжелого рабочего дня или занятий спорт. Существует и другой вариант проявления центрального пареза, когда происходит практически полная утрата движений. В этом случае значительно снижается качество жизни, даже выполнение каких-либо действий в быту даются человеку с трудом или требует посторонней помощи. Также отмечается повышение тонуса пораженных мышц, усиливаются нормальные рефлексы и появляются патологические, которые в норме у человека не должны присутствовать. Из-за повышения мышечного тонуса и ограничения двигательной активности возникают контрактуры. Это означает возникновение ограничения движений в суставе, в результате чего конечность не может быть полностью согнута или разогнута в месте появления контрактуры.
Периферический парез возникает при непосредственном повреждении нерва. При этом расстройство развивается в одной группе мышц, которые иннервируются поврежденным нервом. Поэтому зачастую мышечная слабость проявляется в виде монопареза, то есть затрагивает одну ногу или руку. В отличие от центрального пареза, при периферическом наблюдается снижение мышечного тонуса, ослабление рефлексов, появляются непроизвольные подергивания мышц, развивается атрофия мышц.
Диагностика
Диагностика начинается с опроса пациента. Уточняется локализация возникновения слабости, возможные предшествующие причины, способствующие появлению пареза. Важно узнать, есть ли в семье люди с подобными симптомами, также уточнить место работы, а именно наличие профессиональных вредностей. После беседы врач переходит к неврологическому осмотру, в ходе которого оценивается мышечная сила по 5-балльной шкале:
- 5 баллов – парез отсутствует, мышечная сила полностью сохранена;
- 4 балла – легкий парез;
- 3 балла – умеренный парез;
- 2 балла – выраженный парез;
- 1 балл – резко выраженный парез;
- 0 баллов – паралич.
Неврологический осмотр направлен на дифференциальную диагностику между центральным и периферическим парезами. Для этого осуществляется проверка объема активных и пассивных движений, рефлексов, проверка мышечного тонуса, выявление атрофий, фасцикулярных и фибриллярных подергиваний. После общего осмотра назначаются лабораторные и инструментальные методы исследования. Для обнаружения признаков отравления назначается токсикологический анализ крови. Общий анализ крови позволяет выявить признаки воспаление, при этот будет наблюдаться повышение уровня лейкоцитов и СОЭ.
Хорошей информативностью обладает ЭНМГ (электронейромиография). Данный метод исследования позволяет оценить электрическую активность мышц, скорость проведения нервного импульса по двигательным и чувствительным волокнам периферических нервов, число функционирующих двигательных единиц. ЭЭГ (электроэнцефалография) позволяет оценить электрическую активность разных участков головного мозга. Это немаловажно, так как данный показатель изменяется при различных заболевания ЦНС. КТ и МРТ спинного и головного мозга помогают в визуализации различных патологических состояний, например, опухолей, кровоизлияний и тому подобное. МРА (магниторезонансная ангиография), как наиболее точный и безопасный метод исследований сосудов головного мозга, позволяет не только увидеть кровеносные сосуды мозга, изучить их анатомические особенности, но также дает возможность выявить функциональные дефекты на достаточно ранней стадии.
Лечение
Для успешного лечения необходимо предварительно установить причину, вызвавшую развитие пареза. При обнаружении опухоли, гематомы требуется хирургическое лечение. В случае инфекционного поражения головного или спинного мозга назначаются антибактериальные препараты, которые подбираются с учетом чувствительности микроорганизма, являющегося причиной развития инфекции. Также используются лекарственные средства, способствующие улучшению мозгового кровообращения и обмена веществ. Кроме того, назначаются препараты для улучшения нервной проводимости, так как именно нервные импульсы генерируют работу мышечной ткани.
С профилактической целью рекомендуется вести здоровый образ жизни, а именно отказаться от вредных привычек (курения, употребления спиртных напитков), разработать рациональное питание, не забывать о дозированных физических нагрузках, соблюдать режим дня и ночи (сон должен ежедневно составлять приблизительно 7,5 часов). Важно контролировать уровень артериального давления, не забывать о приеме препаратов, способствующих снижению давления, своевременно лечить инфекционные заболевания. В случае появления соответствующих симптомов следует немедленно обратиться к врачу и ни в коем разе не откладывать поход к специалисту, так как раннее начало лечения способствуют улучшению прогноза заболевания.
Лекарства
В лечении пареза используются нейропротекторы – препараты, способствующие защите нервных волокон. С данной целью назначаются витамины группы В (В1, В6, В12), которые или используются по отдельности, или в комбинации. Примером такого комбинированного препарата является Мильгамма. Данное лекарственное средство способно восстанавливать обмен веществ внутри клеток, что позволяет замедлить процесс разрушения миелина (оболочки нервного волокна), а также оказывает влияние на регенерацию миелина. Рекомендуется назначать в 2 этапа. На первом этапе используется инъекционная форма препарата, на втором совершается переход на таблетки.
Для улучшения мозгового кровообращения используется винпоцетин. Его действие достигается за счет расширения церебральных сосудов. Кроме того, препарат оказывает антиагрегантное и антигипоксическое действия. Некоторые специалисты считают данное лекарственное средство устаревшим и лишенным эффективности, но, тем не менее, он используется и по сей день.
При нейроинфекции используются антибиотики, если имеется бактериальная этиология заболевания. Выбор антибактериального препарата производится на основании анализа чувствительности микроорганизма, являющегося причиной развития инфекции, к тем или иным группах антибиотиков. Зачастую лечение начинается до получения результатов анализа, при этом используются антибиотики широкого спектра действия. Например, могут назначаться цефалоспорины.
Важно понимать, что такое явление, как парез, может быть проявлением различных заболеваний, поэтому занимается лечением квалифицированный врач, который способен подобрать необходимое лечение с учетом каждого индивидуального случая.
Народные средства
Парез не означает полную утрату двигательной активности, поэтому важно длительно заниматься лечебной гимнастикой и физкультурой, постепенно увеличивая нагрузку. Курс лечебной гимнастики подбирается лечащим врачом и проводится в условиях медицинского учреждения. Это необходимо для того, чтобы каждый раз пациент находился под наблюдением специально обученного человека, который может оценить правильность техники выполнения упражнений, а также проследить динамику лечения. Кроме того, важно заниматься собой и дома, чтобы улучшить и ускорить ожидаемый эффект от лечения. Постепенное увеличение нагрузки впоследствии должно дополняться движениями с сопротивлением. Это поможет в увеличении объема и силы мышц.
Лечебная гимнастика должна комбинироваться с сеансами массажа, который улучшает питание тканей, способствует формированию нервных импульсов, а также предотвращает развитие атрофии мышц. На массаж можно записаться к специалисту, но учитывая, что данная терапия длительная, существует возможность обучения техники массажа родственников, чтобы они могли постоянно заниматься на дому.
При периферических парезах хорошим эффектом обладают физиотерапевтические процедуры. Они помогают улучшить кровообращение, стимулируют обменные процессы и трофику, способствуют восстановлению утраченной функции. Из физиотерапии в данном случае используются:
- диадинамические токи;
- электрофорез;
- магнитотерапия.
В настоящее время большие обороты набирает иглоукалывание (акупунктура). Это один из методов нетрадиционной медицины, который до сих пор имеет массу критических взглядов со стороны различных специалистов, однако, несмотря на это, спрос на данную процедуру прогрессивно растет.
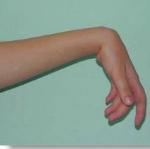
Слабость мышц – это объективный симптом, выражающийся в снижении силы скелетной мускулатуры, или субъективное ощущение, описываемое как повышенная утомляемость. Причины подобного явления крайне разнообразны и обычно включают структурные повреждения на любом из уровней передачи сигнала по нервным путям, поражение мионевральных синапсов, мышечных волокон. Диагностика осуществляется средствами нейровизуализации, нейрофизиологическими процедурами, лабораторными методами. Лечение предполагает консервативную и хирургическую коррекцию.
Слабость мышц (парез)
Мышечная слабость и быстрая утомляемость мышц – это одни из наиболее распространенных симптомов, с которыми обращаются за неврологической медицинской помощью. Существуют объективные и субъективные критерии, позволяющие определить наличие патологического состояния. Говоря о слабости, обычно имеют в виду снижение мускульной силы, но пациенты часто жалуются на общую утомляемость или затруднение движений в определенных участках тела.
Слабость может присутствовать в отдельных мышцах, затрагивать многие группы или все тело. Она возникает внезапно или нарастает постепенно, отмечается периодически или сохраняется постоянно. В паретических конечностях изменяется мышечный тонус, оживляются или ослабляются рефлексы. В зависимости от происхождения и локализации патологического очага клиническая картина дополняется другими симптомами.
Классификация
Слабость в мышцах обусловлена широким кругом патологий. Она бывает общей (распространенной) или локальной. Первая подразумевает состояние повышенной утомляемости при сохранении мускульной силы. Во втором случае констатируют нарушение путей проведения нервного импульса от ЦНС до определенных мышц. При этом для топической диагностики важно понимать уровень поражения:
- Центральный двигательный нейрон: моторная зона коры, кортикоспинальный и кортикобульбарный тракты.
- Периферический мотонейрон: передние рога спинного мозга, корешки, нервы.
- Нервно-мышечный синапс.
- Мышцы.
Если задействуются центральный или периферический мотонейроны, констатируют парезы со снижением мышечной силы. По степени выраженности они бывают легкими, умеренными, глубокими или принимают характер паралича (полного отсутствия движений). Традиционно парезы систематизируют с учетом локализации поражения и клинических особенностей. В неврологии общепринята следующая классификация:
- Центральные (спастические). За счет устранения тормозного влияния коры на спинной мозг происходит повышение мышечного тонуса и рефлексов, возникают патологические знаки и синкинезии.
- Периферические (вялые). Поражение периферического мотонейрона ведет к разрыву рефлекторной дуги, что сопровождается гипотонией и гипорефлексией, при осмотре заметны мышечные атрофии, фасцикулярные подергивания.
- Смешанные. Сочетание спастического пареза ниже уровня поражения из-за прерывания кортикоспинального тракта и периферического, обусловленного патологическим процессом в области передних канатиков спинного мозга.
Отдельно выделяют психогенные парезы, которые возникают без органических причин при полной сохранности проводящих путей головного и спинного мозга. Их развитие связано с нарушением функций высшей нервной деятельности. Существенное значение для диагностики имеет вовлечение в процесс отдельных конечностей, поэтому в клинике нервных болезней различают несколько видов парезов:
- Монопарез. Слабость наблюдается в одной конечности.
- Бипарез. Подразделяется на гемипарез, при котором страдают рука и нога с одной стороны, и парапарез с вовлечением симметричных конечностей – верхних или нижних.
- Трипарез. Мышечная сила снижена в трех конечностях (сочетание геми- и парапареза).
- Тетрапарез. Двигательные нарушения охватывают и руки, и ноги.

Почему возникает слабость мышц
Рассматривая происхождение слабости скелетных мышц, стоит разделить понятие пареза, связанного с повреждением нервных путей, и симптомов, обусловленных дефектами синаптической передачи, поражением мускулатуры. Часто речь идет о блокаде или усиленном разрушении ацетилхолина, первичной или вторичной патологии мышц, рефлекторных синдромах. Среди наиболее известных причин слабости выделяют следующие:
- Миастения.
- Миастенические синдромы:Ламберта-Итона, связанный с медленным закрытием ионных каналов, семейная инфантильная миастения.
- Наследственные пароксизмальные миоплегии: гипер-, гипо- и нормокалиемическая, синдром Андерсена-Тавила.
- Инфекции:ботулизм, клещевой энцефалит.
- Эндокринная патология: гипер- и гипотиреоз, синдром Конна, болезнь Аддисона.
- Миопатии: воспалительные (острый миозит, полимиозит, дерматомиозит), метаболические (включая болезни накопления), митохондриальные.
- Мышечные дистрофии: прогрессирующие (Дюшенна, Беккера, Эмери-Дрейфуса), непрогрессирующие (миотубулярная миопатия).
- Заболевания опорно-двигательного аппарата:артрозы, тендиниты, травмы.
- Сосудистая патология: облитерирующий эндартериит, варикоз нижних конечностей, болезнь Такаясу.
- Отравления: фосфорорганическими соединениями, окисью углерода, цианидами, ароматическими углеводородами (толуолом, бензолом), растениями (болиголовом), никотином, кокаином.
- Прием медикаментов: D-пеницилламина, антибиотиков, противоопухолевых средств, статинов, кортизона, колхицина, хлорохина.
Слабость в мышцах всего тела провоцируется различными системными заболеваниями, интоксикациями. Ее отмечают при острых и хронических инфекциях, аутоиммунной патологии, злокачественных опухолях. Низкая двигательная активность у пожилых людей, при иммобилизации, длительном постельном режиме – частые причины распространенной слабости конечностей.
Мимические мышцы иннервируются лицевым нервом (VII пара). Любая патология, нарушающая проведение импульса по двигательным волокнам – от кортикоядерного пути до периферического отдела – способна вызвать слабость мускулатуры. Также стоит учитывать непосредственное поражение самих мышц. В списке вероятных патологий присутствуют следующие состояния:
- Неврит лицевого нерва (паралич Белла).
- Лицелопаточно-плечевая миодистрофия Ландузи-Дежерина.
- Дегенеративные заболевания:прогрессирующий бульбарный паралич, сирингобульбия.
- Опухоли: основания черепа (синдром Гарсена), мостомозжечкового угла, височной кости и среднего уха.
- Кровоизлияния и инфаркты области варолиева моста.
- Врожденные аномалии:мальформация Киари, синдром Клиппеля-Фейля.
- Инфекции: герпетический ганглионит коленчатого узла (синдром Рамсея-Ханта), полиоэнцефалит, болезнь Лайма, сифилис.
- Менингиты: бактериальный, туберкулезный, грибковый.
- Системная патология: саркоидоз, узелковый периартериит, болезнь Бехчета.
- Последствие травм, операций на лице, установки кохлеарного импланта.
- Действие химиопрепаратов.
Лицевой нерв часто повреждается при воспалительных процессах в области уха и околоушной слюнной железы. Компрессия или разрыв его волокон наблюдаются при ЧМТ с переломом основания черепа. Риск пареза лицевого нерва возрастает у пожилых людей, при длительном стаже курения, наличии сопутствующей патологии (сахарного диабета, артериальной гипертензии).
Верхний или первый нейрон двигательного пути начинается в моторной коре прецентральной извилины, идет в составе пирамидного тракта через внутреннюю капсулу и ствол, оканчиваясь в передних рогах спинного мозга. Там импульс передается на второй мотонейрон, аксоны которого составляют корешки и периферические нервы. Повреждение указанных структур на любом протяжении сопровождается парезом, что характерно для различных патологий нервной системы:
- Инсульты: геморрагический, ишемический, субарахноидальное кровоизлияние.
- Опухоли и черепно-мозговые травмы.
- Демиелинизирующие заболевания: лейкодистрофии, рассеянный склероз, оптикомиелит Девика.
- Болезни мотонейрона:боковой амиотрофический склероз, спиноцеребеллярная и бульбоспинальная атрофия.
- Детский церебральный паралич.
- Нейродегенеративные процессы:болезнь Вильсона-Коновалова, Штрюмпеля, Рефсума.
- Миелопатии: сдавление, ишемия спинного мозга, поперечный миелит.
- Поражение периферических нервов:полиневропатии (метаболические, токсические, наследственные), туннельные синдромы, плексопатии.
- Острые полирадикулоневриты: дифтерийный, синдром Гийена-Барре, восходящий паралич Ландри.
- Инфекции:полиомиелит, менингококковый менингоэнцефалит, бешенство.
- Вертеброгенная патология: межпозвонковые грыжи, остеохондроз, сколиоз.
- Интоксикации: нервнопаралитическими ядами, солями тяжелых металлов (таллий, свинец, мышьяк).
Нарушение спинномозговой проводимости часто обусловлено позвоночно-спинномозговыми травмами, которые влекут за собой компрессию, ишемическое повреждение, отек нервной ткани. Встречаются и прямые ранения – огнестрельные, костными осколками при переломах. Обычно таким повреждениям подвержен шейный отдел, грудной и поясничный затрагиваются гораздо реже. При сотрясении мозговой ткани изменения носят транзиторный характер, в остальных случаях они более стойкие.
Частой причиной сдавления спинного мозга становятся метастатические опухоли (при раке легкого, молочной железы или простаты), реже констатируют лимфому, миеломную болезнь, эпидуральные гематомы. При появлении слабости в руках или ногах исключают туберкулезный спондилит, ревматоидный артрит с подвывихом атлантоаксиального сустава, спинальные сосудистые мальформации.
Диагностика
При проведении клинического обследования отличают истинную слабость в мышцах при снижении силы от повышенной утомляемости как субъективного признака. В анамнезе выясняют сведения о интенсивности и темпах развития симптома, наличии дополнительных признаков. В ходе неврологического осмотра врач определяет мышечную силу (в баллах), объем активных и пассивных движений, рефлексы. Для выяснения причины слабости мышц назначаются дополнительные исследования:
- Анализ крови. При подозрении на инфекции гемограмма дает представление о лейкоцитарной формуле, СОЭ. Биохимический анализ позволяет выявить электролитные и гормональные нарушения, наличие антител к возбудителю. Токсикологическая экспертиза показывает содержание в крови отравляющих веществ.
- Люмбальную пункцию. Спинномозговую жидкость берут на исследование для исключения субарахноидальных кровоизлияний, инфекционно-воспалительных заболеваний мозга и оболочек. Давление ликвора оценивают при объемных процессах (опухолях, абсцессах, гематомах).
- Рентгенографию.Рентгенография позвоночника – первое исследование, назначаемое при спинальных травмах. На стандартных снимках не видны переломы зубовидного отростка или нижнего шейного сегмента, что требует назначения специальных рентгенограмм и использования других визуализирующих методик.
- Томографию. При поражении ЦНС основным методом нейровизуализации считают МРТ. Метод обладает высокой информативностью при патологии задней черепной ямки, воспалении мозговых оболочек, миелопатии. КТ головного мозга больше подходит пациентам с переломами основания черепа, в остром периоде инсульта.
- Миелографию. Представляет собой рентгеноконтрастное исследование центрального канала спинного мозга. Процедуру проводят при грыжах межпозвонковых дисков, спинальных повреждениях, опухолях. Методика показывает любые препятствия для нормальной ликвородинамики.
- Электронейромиографию. Поражение нервных стволов и волокон требует функционального исследования с анализом проводимости импульса к мускулатуре, позволяет оценить скорость прохождения сигнала, локализацию повреждения, способность мышц к сокращению.
Если слабость мышц сопровождается системными нарушениями, в план обследования включают УЗИ почек и надпочечников, щитовидной и паращитовидных желез. При сосудистых нарушениях делают УЗДС, ангиографию. Поиск злокачественной опухоли может потребовать проведения радиоизотопной сцинтиграфии. Учитывая многообразие причин, врачу-неврологу приходится осуществлять тщательную дифференциальную диагностику с привлечением смежных специалистов.

Лечение парезов
Резко возникшая выраженная локальная или общая слабость мышц является поводом для обращения за врачебной помощью. При острых состояниях, связанных с прямой угрозой для жизни, необходимы ургентные мероприятия. Подозрение на черепно-мозговые и спинальные травмы требует иммобилизации шейного отдела головодержателем или воротником, пациенты с вероятным повреждением позвоночника транспортируются на жестких носилках.
При серьезных повреждениях с парезом дыхательных мышц, геморрагическом инсульте необходимы реанимационные мероприятия – ИВЛ с интубацией, непрямой массаж сердца. На догоспитальном этапе стабилизируют АД, осуществляют борьбу с отеком мозга, купируют рвоту и судороги. Недифференцированное лечение инсульта предполагает использование нейропротекторов.
Снижение силы в мышцах требует комплексного решения, направленного на устранение причины моторной дисфункции, восстановление утраченных способностей. Основу консервативной стратегии составляет медикаментозная терапия, подбираемая в соответствии с клинической целесообразностью. Учитывая причины и механизмы развития слабости, могут назначаться следующие препараты:
- Нейропротекторы. Используются при инсультах (ишемическом, геморрагическом), последствиях ЧМТ, миелопатиях. Основные направления нейропротекции представлены антиоксидантной защитой, торможением местного воспаления (антагонисты цитокинов), улучшением трофики (ноотропы, препараты холина, карнитина), кровообращения (нимодипин, винпоцетин).
- Иммуносупрессоры. Лечение миастении проводится иммунодепрессантами (азатиоприном, циклоспорином), иммуноглобулинами. Для подавления аутоиммунных реакций у пациентов с рассеянным склерозом применяют интерфероны, моноклональные антитела, глюкокортикоиды. Последние используются и в качестве заместительной терапии болезни Аддисона, при отеке мозга, корешковом синдроме.
- Противомикробные. Терапия нейроинфекций бактериального происхождения требует назначения антибиотиков. При клещевом энцефалите показаны специфические иммуноглобулины, ботулизм лечат введением антитоксической сыворотки. В дополнение к этиотропной терапии при острых инфекциях назначают дезинтоксикационные средства.
Коррекция обменно-метаболических нарушений требуется при эндокринной патологии, некоторых миопатиях, полинейропатиях. Активно используют витамины группы B, НПВС, ингибиторы холинэстеразы. Схема лечения сосудистой патологии включает вазоактивные средства (пентоксифиллин), венотоники, антиагреганты. Отравления лечат активной детоксикацией, в том числе с использованием экстракорпоральных методов.
На этапе реабилитации особую роль играет немедикаментозная коррекция. Восстановлению силы мышц и объема движений способствуют массаж, ЛФК. Лечебно-активизирующие режимы зависят от состояния пациента и сроков, прошедших после церебрального повреждения. В комплексном лечении парезов применяют кинезиотерапию, физиопроцедуры, ортопедическую коррекцию.
Для устранения структурных дефектов, ставших причиной пареза, часто требуется оперативное вмешательство. При ишемическом инсульте рекомендованы техники реперфузии: селективный тромболизис, шунтирование, эндартерэктомия. Геморрагии удаляют пункционно-аспирационным, стереотаксическим, микрохирургическим методами. При сдавлении спинномозговых корешков, некоторых нейропатиях, туннельных синдромах необходимы декомпрессионные операции.
При неэффективности консервативной терапии миастении рекомендуют провести удаление вилочковой железы (тимэктомию), что позволяет уменьшить аутоиммунную агрессию. При посттравматических и послеоперационных парезах лицевого нерва выполняют реконструктивные вмешательства (сшивание, аутопластику) и пластические операции (подтяжку, перемещение мышц), улучшающие эстетический результат.
Терапия многих заболеваний, проявляющихся слабостью мышц, продолжает совершенствоваться. В клинических испытаниях показана эффективность генной терапии инсультов, спинальной мышечной атрофии. Есть данные о результативности лечения миастении ритуксимабом, при рассеянном склерозе предлагают использовать низкие дозы налтрексона. В процессе восстановления моторной функции многообещающе выглядит трансплантация мезенхимальных стволовых клеток.
Читайте также:


