Что такое остеосинтез большеберцовой кости

Остеосинтез — хирургическая операция по соединению и фиксации костных отломков, образованных при переломах. Цель остеосинтеза – создание оптимальных условий для анатомически правильного сращения костной ткани. Радикальная хирургия показана в том случае, когда консервативное лечение признается неэффективным. Заключение о нецелесообразности терапевтического курса выносится на основании диагностического исследования, либо после неудачного применения традиционных методик по сращению переломов.
Для соединения фрагментов костно-суставного аппарата применяются каркасные конструкции, либо отдельные фиксирующие элементы. Выбор типа фиксатора зависит от характера, масштаба и места локализации травмы.
Область применения остеосинтеза
В настоящее время в хирургической ортопедии успешно применяются хорошо отработанные и проверенные временем методики остеосинтеза при травмах следующих отделов:
- Надплечье; плечевой сустав плечо; предплечье;
- Локтевой сустав;
- Кости таза;
- Тазобедренный сустав;
- Голень и голеностопный сустав;
- Бедро;
- Кисть;
- Стопа.
Остеосинтез костей и суставов предусматривает восстановление природной целостности скелетной системы (сопоставление отломков), закрепление фрагментов , создание условий для максимально быстрой реабилитации.
Показания к назначению остеосинтеза

Абсолютными показаниями к проведению остеосинтеза являются свежие переломы, которые, согласно накопленным статистическим данным, и в силу особенностей строения костно-мышечной системы, не могут срастись без применения хирургии. Это, в первую очередь, переломы шейки бедра, надколенника, лучевой кости, локтевого сустава, ключицы, осложненные значительным смещением отломков, образованием гематом и разрывом сосудистой связки.
Относительными показаниями к остеосинтезу являются жесткие требования к срокам реабилитации. Срочные операции назначают профессиональным спортсменам, военным, востребованным специалистам, также пациентам, страдающим от боли, вызванной неправильно сросшимися переломами (болевой синдром вызывает ущемление нервных окончаний).
Виды остеосинтеза
Все виды хирургии по восстановлению анатомии сустава путем сопоставления и фиксации костных фрагментов проводятся по двум методикам – погружной или наружный остеосинтез
Наружный остеосинтез. Методика компрессионно-дистракционного воздействия не предполагает обнажения участка перелома. В качестве фиксаторов используются спицы направляющего аппарата, (техника доктора Илизарова), проводимые через травмированные костные структуры (направление фиксирующей конструкции должно быть перпендикулярным по отношению к костной оси).
Погружной остеосинтез – операция, при которой фиксирующий элемент вводится непосредственно в область перелома. Конструктивное устройство фиксатора выбирается с учетом клинической картины травмы. В хирургии применяют три метода проведения погружного остеосинтеза: накостный, чрескостный, внутрикостный.
Техника наружного чрескостного остеосинтеза

Остеосинтез с использованием направляющего аппарата позволяет зафиксировать костные отломки, сохранив при этом естественную подвижность суставной связки в травмированной области. Такой подход создает благоприятные условия для регенерации костно-хрящевой ткани. Чрескостный остеосинтез показан при переломах большеберцовой кости, открытых переломах голени, плечевой кости.
Направляющий аппарат ( тип конструкции Илизарова, Гудушаури, Акулича, Ткаченко) , состоящий из фиксирующих стержней, двух колец и перекрещенных спиц, компонуют заранее, изучив характер расположения отломков по рентгенограмме.
С технической точки зрения правильная установка аппарата, в котором используются разные типы спиц, является сложной задачей для травматолога, поскольку при проведении операции требуется математическая точность движений понимание инженерной конструкции устройства, умение принимать оперативные решения по ходу операции.
Эффективность грамотно выполненного чрескостного остеосинтеза исключительно высока (период восстановления занимает 2-3 недели), при этом не требуется специальная предоперационная подготовка пациента. Противопоказаний для проведения операции с использованием наружного фиксирующего аппарата, практически, не существует. Методику чрескостного остеосинтеза применяют в каждом случае, если ее использование является целесообразным.
Техника накостного (погружного) остеосинтеза
Накостный остеосинтез, когда фиксаторы устанавливаются с внешней стороны кости, применяют при неосложненных переломах со смещением (оскольчатые, лоскутообразные, поперечные, околосуставные формы). В качестве фиксирующих элементов используются металлические пластины, соединяемые с костной тканью винтами. Дополнительными фиксаторами, которые хирург может использовать для упрочнения стыковки отломков, являются следующие детали:
![]()
Проволока- Уголки,
- Кольца,
- Полукольца
- Ленты.
Конструкционные элементы изготавливаются из металлов и сплавов (титан, нержавеющая сталь, композитные составы).
Техника внутрикостного (погружного остеосинтеза)
На практике применяется две техники проведения внутрикостного (интрамедуллярного) остеосинтеза – это операции закрытого и открытого типа. Закрытая хирургия выполняется в два этапа – вначале сопоставляются костные отломки с применением направляющего аппарата, затем в костномозговой канал вводят полый металлический стержень. Фиксирующий элемент, продвигаемый с помощью проводникового устройства в кость через небольшой разрез, устанавливается под рентгеновским контролем. В конце операции проводник извлекается, накладываются швы.
При открытом способе область перелома обнажается, и отломки сопоставляются с помощью хирургического инструмента, без применения специальной аппаратуры. Эта техника является более простой и надежной, но, в то же время, как любая полостная операция, сопровождается потерей крови, нарушением целостности мягких тканей, риском развития инфекционных осложнений.

Блокируемый интрамедуллярный синтез (БИОС) применяется при диафизарных переломах (переломы трубчатых костей в средней части). Названием методики связано с тем, что металлический стержень-фиксатор блокируется в медуллярном канале винтовыми элементами.
При переломах шейки бедра доказана высокая эффективность остеосинтеза в молодом возрасте, когда костная ткань хорошо снабжается кровью. Техника не применяется при лечении пациентов преклонного возраста, у которых, даже при относительно неплохих показателях здоровья, наблюдаются дистрофические изменения в суставно-костном аппарате. Хрупкие кости не выдерживают тяжести металлических конструкций, в результате чего возникают дополнительные травмы.
После проведения внутрикостной операции на бедре гипсовая повязка не накладывается.
При внутрикостном остеосинтезе костей области предплечья, лодыжки и голени применяется иммобилизационная шина.
Наиболее уязвима к перелому диафиза бедренная кость (в молодом возрасте травма чаще всего встречается у профессиональных спортсменов и поклонников экстремального вождения автомобиля). Для скрепления отломков бедренной кости используют разнообразные по конструкции элементы (в зависимости от характера травмы и ее масштаба) – трехлопастные гвозди, винты с пружинным механизмом, U-образные конструкции.
Противопоказаниями к применению БИОС являются:
- Артроз 3-4 степени с выраженными дегенеративными изменениями;
- Артриты в стадии обострения;
- Гнойные инфекции;
- Заболевания органов кроветворения;
- Невозможность установки фиксатора ( ширина медуллярного канала менее 3мм);
- Детский возраст.
Остеосинтез шейки бедренной кости без осколочных смещений проводят закрытым способом. Для повышения стабилизации скелетной системы фиксирующий элемент вводится в тазобедренный сустав с последующим закреплением в стенке вертлужной впадины.

Устойчивость интрамедуллярного остеосинтеза зависит от характера перелома и типа выбранного хирургом фиксаторов. Наиболее эффективная фиксация обеспечивается при переломах с ровными и косыми линиями. Использование чрезмерно тонкого стержня может привести к деформации и поломке конструкции, что является прямой необходимостью к проведению вторичного остеосинтеза.
Технические осложнения после операций (проще говоря, ошибки врача) не часто встречаются в хирургической практике. Это связано с широким внедрением высокоточной контролирующей аппаратуры и инновационных технологий Детально отработанные техники остеосинтеза и большой опыт, накопленный в ортопедической хирургии, позволяют предусмотреть все возможные негативные моменты, которые могут возникнуть в ходе операции, или в реабилитационном периоде.
Техника проведения чрескостного (погружного) остеосинтеза
Фиксирующие элементы (болты или винтовые элементы) проводятся в кость в области перелома в поперечном или наклонно-поперечном направлении. Данная техника остеосинтеза применяется при винтообразных переломах (то есть когда линия разлома костей напоминает спираль). Для прочной фиксации отломков используют винты такого размера, чтобы соединительный элемент чуть выступал за пределы диаметра кости. Шляпка шурупа или винта плотно прижимает костные фрагменты друг к другу, обеспечивая умеренное компрессионное воздействие.

В области травмированных участков просверливаются отверстия, сквозь которые протягивают проволочные стержни, используемые для фиксации костных фрагментов в местах соприкосновения. Фиксаторы прочно стягиваются и закрепляются. После появления признаков сращения перелома проволоку удаляют, чтобы предотвратить атрофию костных тканей, сдавливаемых металлом (как правило, повторная операция проводится через 3 месяца после операции остеосинтеза).
Техника применения костного шва показана при переломах мыщелка плеча, надколенника и локтевого отростка.
Очень важно провести в кратчайшие сроки первичный остеосинтез при переломах в области локтя и колена. Консервативное лечение крайне редко бывает эффективным, и, к тому же, приводит к ограничению подвижности сустава на сгибание-разгибание.
Хирург выбирает методику фиксации отломков на основании данных рентгеновских снимков. При простом переломе (с одним фрагментом, и без смещения) применяют технику остеосинтеза по Веберу – кость фиксируется двумя титановыми спицами и проволокой. Если образовалась несколько осколков, и произошло их смещение, то используют металлические (титановые или стальные) пластины с винтами.
Применение остеосинтеза в челюстно-лицевой хирургии

Остеосинтез с успехом применяется в челюстно-лицевой хирургии. Цель операции – устранение врожденных или приобретенных аномалий черепа. Для устранения деформаций нижней челюсти, образованных в результате травм или неправильного развития жевательного аппарата, используется компрессионно-дистракционный способ. Компрессия создается с помощью ортодонтичсеких конструкций, фиксируемых в ротовой полости. Фиксаторы создают равномерное давление на костные отломки, обеспечивая плотное краевое примыкание. В хирургической стоматологии нередко применяют комбинацию различных конструкций для восстановления анатомической формы челюсти.
Осложнения после остеосинтеза
Неприятные последствия после малоинвазивных форм хирургии наблюдаются крайне редко. При проведении открытых операций могут развиться следующие осложнения:
- Инфицирование мягких тканей;
- Остеомиелит;
- Внутреннее кровоизлияние;
- Артрит;
- Эмболия.
После операции назначаются антибиотики и антикоагулянты в профилактических целях, обезболивающие – по показаниям ( на третий день препараты выписывают с учетом жалоб пациентов).
Реабилитация после остеосинтеза

Время реабилитации после остеосинтеза зависит от нескольких факторов:
- Сложности травмы;
- Места локализации травмы
- Вида примененной техники остеосинтеза;
- Возраста;
- Состояния здоровья.
Восстановительная программа разрабатывается индивидуально для каждого пациента, и включает несколько направлений: лечебная физкультура, УВЧ, электрофорез, лечебные ванны, грязевая терапия (бальнеология).
После операций на локтевом суставе пациенты в течение двух-трех дней испытывают сильную боль, но, несмотря на этот неприятный факт, необходимо проводить разработку руки. В первые дни упражнения проводит врач, осуществляя вращательные движения, сгибание-разгибание, вытяжение конечности. В дальнейшем пациент выполняет все пункты физкультурной программы самостоятельно.
Для разработки колена, тазобедренного сустава применяются специальные тренажеры, с помощью которых постепенно увеличивается нагрузка на суставный аппарат, укрепляются мышцы и связки. В обязательном порядке назначается лечебный массаж.
После погружного остеосинтеза бедра, локтя, надколенника, голени период восстановления занимает от 3 до 6 месяцев, после применения чрескостной наружной методики – 1-2 месяца.
Беседа с врачом

Если операция по остеосинтезу является плановой, пациент должен получить максимум сведений о предстоящем лечебно-восстановительном курсе. Эти знания помогут правильно подготовиться к периоду пребывания в клинике и к прохождению реабилитационной программы.
Специалист обязан подробно, последовательно, и в доступной форме осветить все важные моменты Пациент имеет право узнать, чем отличаются друг от друга фиксаторы, применяемые при остеосинтезе, и почему хирург выбрал именно этот тип конструкции. Вопросы должны быть тематическими и четко сформулированными .
Помните, что работа хирурга является исключительно сложной, ответственной, непрерывно связанной со стрессовыми ситуациями. Старайтесь выполнять все предписания лечащего врача, и не пренебрегайте ни одной рекомендацией. Это и есть главная основа быстрого восстановления после сложной травмы.
Стоимость операции
Стоимость операции по остеосинтезу зависит от тяжести травмы и, соответственно, от сложности примененных медицинских технологий. Другими факторами, влияющими на цену врачебной помощи, являются: стоимость фиксирующей конструкции и лекарственных препаратов, уровень обслуживания перед (и после) операции. Так, например, остеосинтез ключицы или локтевого сустава в разных медицинских учреждениях может стоить от 35 до 80 тыс. рублей, операция на большеберцовой кости – от 90 до 200 тысяч рублей.
Помните, что металлоконструкции после сращения перелома должны быть удалены – для этого проводится повторная хирургия, за которую придется платить, правда, на порядок меньше (от 6 до 35 тысяч рублей).
Бесплатные операции проводятся по квоте. Это вполне реальная возможность для пациентов, которые могут ждать от 6 месяцев до года. Травматолог выписывает направление на дополнительное обследование и прохождение медицинской комиссии (по месту жительства).
Отзывы пациентов об остеосинтезе, в основном, положительные. Конструкции не причиняют дискомфорта и боли – возможно лишь незначительное ограничение подвижности в области установки трансплантата.
Видео: интрамедуллярный остеосинтез перелома правой бедренной кости
Видео: остеосинтез надколенника спицами и проволочной петлей по Веберу
Остеосинтез — это хирургический метод сращивания кости при тяжелых оскольчатых переломах. В ходе операции врач соединяет и прочно фиксирует между собой обломки при помощи специального металлического крепежа.
При остеосинтезе костная ткань восстанавливается быстрее и более правильно анатомически. Но после операции необходимо пройти полноценный курс реабилитации. Это позволит быстрее восстановить кровообращение и питание поврежденного участка, вернуть ему привычный объем движений.
Через 10 месяцев врач может удалить крепежные элементы с прооперированного участка. К этому времени костная ткань полностью восстанавливается, а суставы функционируют достаточно хорошо. Спустя еще две недели пациент может выполнять привычные физические нагрузки и жить обычной жизнью.
Суть остеосинтеза: что это за процедура
При остеосинтезе костные обломки фиксируются специальной металлоконструкцией. Это необходимо для того, чтобы поврежденная кость срослась быстро, правильно и надежно.
Самое главное для успешного заживления перелома — сохранить кровоснабжение обломков кости. При травме кровоток уже нарушен, а любая хирургическая операция только усугубляет положение. Остеосинтез позволяет сохранить кровоток, обеспечивает хорошую фиксацию, и при этом не является травматичной процедурой. В некоторых случаях его можно проводить, не делая дополнительных разрезов вдоль линии перелома.
При операции используют два метода фиксации:
- Шинирование. При наложении шины именно на нее ложится основная силовая нагрузка, а обломки кости уже не могут сохранять подвижность. В качестве шины используют импланты — пластины или штифты, а также аппараты внеочаговой фиксации. Когда это необходимо, врач устанавливает фиксатор, который допускает скольжение обломков кости вдоль импланта (интрамедулярный штифт) или зафиксирует их в определенном положении. При производстве имплантов используют нержавеющую сталь, титановые сплавы, аутокость и гомокость, а также полимерные рассасывающиеся материалы. При осевой нагрузке жесткость металлических имплантов такая же, как у костной ткани, но при сгибании и скручивании имплант может деформироваться.
- Компрессия. Компрессионные пластины стягиваются при помощи специальных шурупов перпендикулярно поверхности излома. При этом методе используют аппараты внеочаговой фиксации и стягивающие петли. Так костные осколки фиксируются в состояние плотного контакта, но без излишнего натяжения.
Область применения остеосинтеза
Метод остеосинтеза хорошо зарекомендовал себя при травмах следующих участков тела:
- зоны надплечья, плечевого сустава, плеча и предплечья;
- локтевого сустава;
- тазовых костей;
- ключицы;
- тазобедренного сустава;
- голени и голеностопа;
- бедра;
- кисти;
- стопы.
Показания к остеосинтезу
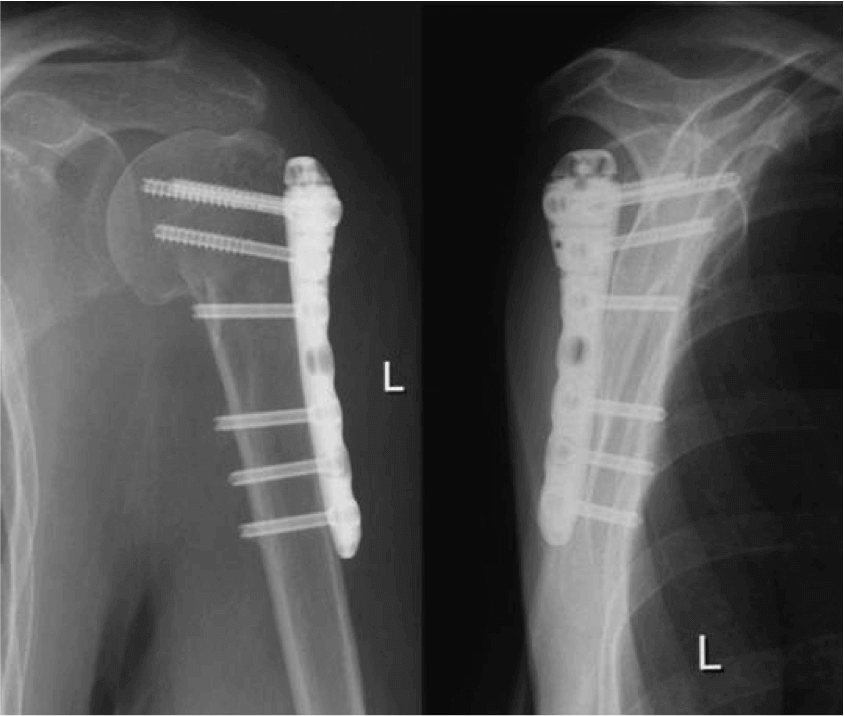
Неосложненные переломы не требуют проведения остеосинтеза, ведь костная ткань хорошо восстанавливается и при консервативном клиническом лечении под наблюдением специалиста.
Показания к проведению операции могут быть абсолютными — в том случае, когда остеосинтез необходим, чтобы сохранить здоровье и качество жизни пациента, и относительными.
Абсолютными показаниями являются переломы:
- локтевого отростка, с травмой сустава и суставной сумки;
- надколенника;
- шейки бедра со смещением осколков;
- пяточного сустава;
- голеностопа;
- стопы;
- берцовой и большеберцовой кости;
- ключицы.
Остеосинтез будет показан при травмах, которые невозможно вылечить консервативными методами и если врачам сложно устранить смещение костных осколков. Абсолютными показаниями являются переломы, при которых травмированы сосудистые связки, есть угроза повреждения тканей, нервных окончаний или сосудов.
Врач может использовать остеосинтез, если при консервативном лечении произошло неправильное срастание перелома или образовался ложный сустав.
Относительные показания для остеосинтеза:
- желание пациента сократить сроки выздоровления. Чаще всего это необходимо профессиональным спортсменам или военнослужащим;
- незначительное количество костных обломков;
- сильный болевой синдром при неправильном срастании перелома;
- ущемление нервов в ходе срастания перелома;
- переломы, заживление которых происходит долго и тяжело.
Противопоказания к проведению остеосинтеза:
- состояние шока;
- политравма (большое число повреждений);
- воспалительные заболевания травмированного участка тела;
- остеомиелит;
- заболевания костей – туберкулез, онкологическое поражение (также вторичные метастазы кости);
- флегмоны и абсцессы в месте предстоящей операции;
- тяжелое поражение нервной системы, органов дыхания, хронические заболевания других органов и систем;
- артрит суставов в области операции;
- онкологические заболевания крови;
- возраст пациента старше 70–75 лет.
Виды остеосинтеза
В зависимости от времени, прошедшего с момента травмы до операции, остеосинтез делится на 2 типа:
По видам доступа к травмированной кости операция может быть:
- Малоинвазивной — когда крепежные элементы можно ввести через небольшие разрезы. Так пациент легче перенесет операцию, а реабилитационный период сократится.
- Открытой. В этом случае на месте перелома делают операционный разрез.
По месту, куда накладывается крепеж, остеосинтез бывает:
- Наружный.
- Дистракционно-компрессионный. В этом случае на место перелома врач устанавливает аппарат с наружной фиксацией.
Ультразвуковой. В этом случае при остеосинтезе используют аппараты УЗ. Это гарантирует быструю фиксацию костей благодаря заполнению поврежденных каналов кости биополимерным конгломератом.

При погружном методе остеосинтеза применяются следующие техники проведения операции:
- интрамедуллярная, когда крепежная спица или шифт устанавливается в спинномозговой канал;
- накостная, когда пластины крепятся к кости снаружи;
- чрескостная, когда крепеж охватывает кость в месте перелома;
- пересадка костной ткани, когда в качестве фиксатора используется кость пациента.
Устаревший метод остеосинтеза — операция по Веберу, когда обломки кости врач фиксирует металлическими спицами и проволокой.
Какая именно операция будет проведена пациенту, решает врач. Решающее значение будут иметь данные томографии или рентгеновского снимка места травмы.
Челюстно-лицевой остеосинтез
В челюстно-лицевой хирургии при помощи остеометаллосинтеза можно устранить:
- врожденные дефекты лица или челюсти;
- последствия травм, переломов костей черепа;
- деформации костей.
Также можно изменить форму челюсти. Для этого должны быть изготовлены специальные ортодонтические конструкции. Затем врач установит их на проблемные зоны по методике краевого прилегания.
Остеосинтез при помощи ультразвука
При ультразвуковом остеосинтезе костные участки склеивают между собой при помощи ультразвука. Метод основан на явлении адгезии – межмолекулярном взаимодействии в поверхностном слое тканей. За счет адгезии происходит сцепление разнородных поверхностей тел.
При этом между обломками кости хирург размещает специальную мономерную смесь. Электрический генератор создает электромагнитные колебания, которые специальный прибор преобразует в ультразвук и направляет в зону перелома.
Мономерная костная смесь меняет свою структуру и создает конгломерат, крепко сваривающий обломки кости. При этом образуется прочный шов, сравнимый с тем, что остается при работе сварочного аппарата.
Таким образом поры и каналы слома кости заполняет биополимерный конгломерат. И между поврежденными элементами возникают надежные механические связи.
Однако ультразвуковой остеосинтез может провоцировать развитие атрофических процессов в тканях, соприкасающихся с полимером. Поэтому метод не может быть рекомендован пациентам с тяжелыми травмами и слабым иммунитетом.
Реабилитационный период
Для того, чтобы пациент максимально быстро восстановил качество жизни, реабилитационные мероприятия важно начинать на 2–3 день после того, как проведен остеосинтез. Какими они будут и как долго продлятся, определяет врач. При этом он учитывает:
- насколько сложен перелом;
- насколько сложна проведенная операция и какие конструкции были использованы;
- где находится повреждение;
- возраст, психологическое и физическое состояние пациента;
- насколько быстро идет процесс восстановления здоровья.
Программа реабилитации включает в себя физиотерапию, лечебную физкультуру, занятия в бассейне, психологическую адаптацию, возвращение трудовых навыков, массаж, полноценное питание. Пациент гораздо быстрее вернется к привычному образу жизни, если откажется от вредных привычек, даст себе возможность отдохнуть и больше времени начнет проводить на свежем воздухе.
Время реабилитации можно разделить на несколько этапов:
- Ранний. Он продолжается 2–3 недели после остеосинтеза. Далее возможна выписка пациента из стационара.
- Ближайший послеоперационный. Его проводят в последующие 2–3 месяца после операции.
- Поздний послеоперационный. Временные рамки этого этапа — 3–6 месяца с момента остеосинтеза;
- Период восстановления функций. Наступает после шестого месяца с момента операции.
После остеосинтеза пациент от 2 до 5 дней должен находиться в состоянии покоя. Организм привыкает к своему новому состоянию, место операции отекает. Справиться с неприятными ощущениями помогают обезболивающие препараты и врачебный уход. Вакуумный дренаж с места операции удаляют спустя 2 дня, швы снимают на 8–14 день, в зависимости от того, на каком участке проведена операция.
Уже с 3 дня необходимо начинать двигать прооперированной конечностью. Сначала это может быть статическое напряжение, потом — лечебная гимнастика. Это позволит улучшить ток лимфы и крови. Риск возникновения осложнений при этом уменьшается.
Сначала врач сам помогает пациенту согнуть и разогнуть конечность, выполнить вращение. Затем день ото дня нагрузку необходимо увеличивать, а в случае операции на суставах ноги ее нужно выполнять на тренажерах.
Излишняя нагрузка может привести к образованию костных мозолей. Поэтому осваивать дополнительные движения без разрешения врача запрещено.
При реабилитации пациента хорошо зарекомендовали себя:
- Лечебный массаж. Может проводиться только после дуплексного сканирования вен и исключения подозрения на тромбоз.
- Физиотерапия: КВЧ-терапия, ультразвук, электрофорез, УФ-облучение, индуктотермия, диатермия, грязелечение, парафиновые аппликации, магнитотерапия, электромиостимуляция. Лечебные процедуры могут быть назначены с третьего дня после операции.
- Занятия в бассейне. Приступать к их выполнению следует не раньше, чем спустя месяц после остеосинтеза, продолжительность занятия не должна превышать 30 минут. Важно, чтобы пациент погружался в воду до такого уровня, чтобы прооперированный участок не испытывал дискомфорта.
Социально-бытовая реабилитация. Пациенту необходимо заново учиться выполнять привычные бытовые задачи — при помощи специальных приспособлений и с учетом ограничений, постоянных или временных. Иногда приходится осваивать новую профессию, если это необходимо для сохранения здоровья и чтобы исключить возможность получения аналогичной травмы. Выработка новых привычек и освоение навыков дают хорошие результаты — после операции человек может жить полноценно и качественно.


Остеосинтез большеберцовой кости - достижение современной медицины. Все о новых травматологических центрах, о том как проходит операция и восстановление после перелома ноги. Фото швов после перелома.
Я всегда думала, что тяжелые переломы - это учесть пожилых людей. В начале февраля этого года я очень неудачно сломала ногу. Когда ехала на скорой в больницу, то думала, что наложат гипс и отпустят домой, но мне сказали страшное слово ОПЕРАЦИЯ. На тот момент, я и понятия не имела, что будет все так сложно, больно, тяжело и долго.
_________________________Остеосинтез большеберцовой кости____________________
Я думаю, все слышали, что в медицинской системе сейчас происходят многочисленные реформы. Что-то сделано удачно, что-то не очень. Минздрав в свой адрес получил многочисленные жалобы и возмущения. У нас в городе, например, закрыли роддом. Теперь роженицы вынуждены ехать в другой город, где построили современный перинатальный центр. К этой новости очень тревожно отнеслись будущие мамы. Но те, кому спасли жизнь, благодаря современному оборудованию нового цента, определенно благодарны таким изменениям.
Кроме современных роддомов, строятся современные травматологические отделения. В отличии от роддома, травматологический центр открыли в нашем городе. На момент перелома, я даже и не слышала о его существовании.
Современный травматологический центр - это все та же больница советского типа, в которую завезли дорогостоящее современное оборудование и обучили хирургов проводить на нем операции.

Никаких красивостей и удобств, показываемых по телевизору, у нас нет. Кресло-каталка - это роскошь. У нас было одно кресло на палату и то его забирали если нужно было кого-то отвезти на рентген. То есть, нашей палате повезло.
И так, возвращаюсь к своему перелому. Привезли меня на скорой, отправили на рентген. Боль была адская. Рентген показал, что сломаны обе косточки со смещением. Хирург мне сообщил, что я проведу в больнице не менее 2-х недель. Еще сообщил, что мне сейчас вставят в пятку спицу и положат на вытяжку. Что такое вытяжка я на тот момент даже и не знала. Но ужасно испугалась того, что мне будут дырявить пятку.
На вытяжке я провела 5-ть дней! И это наши современные центры, в которых пациенты должны проводить минимум времени. На мое удивление, врачи не торопились с операцией. Я все понимаю, у них есть очередь, планы и тп. Но эти 5 дней для меня были самым тяжелым временем в моей жизни.
Стоимость операции.
Как известно, медицина у нас бесплатная. Но при поступлении мне предложили два варианта: или я делаю бесплатно и сроки реабилитации будут долгими, или я самостоятельно покупаю импортный металл, тогда все будет намного легче и быстрее.
Покупка импортного металла осуществляется по очень странной схеме. Хирург осмотрел меня и снимки, чтоб определиться с размером необходимого штифта. Дал мне номер телефона какого-то "своего" человечка через которого я самостоятельно должна заказывать этот металл. Деньги за металл я отдавала этому "своему человечку". Какова стоимость самого металла - этого я не узнаю никогда. Входит ли в его стоимость протеже от хирурга и еще какие-то расходы я тоже не узнаю никогда. За металлический штифт и 4-е шурупа я заплатила 40000руб.
День операции для меня был самым счастливым событием за время нахождения в больнице. Перед операцией мне дали диазепам(транквелизатор), чтоб я выспалась и не переживала. Но я и без него не переживала. Никогда бы не подумала, что буду ждать операцию как манну небесную. Для меня это событие было концом мучений на вытяжке.
При остеосинтезе мне делали спинальную анестезию. Совершенно безболезненная процедура. Во время операции, я все видела, слышала, понимала и общалась с врачами, но ниже пояса ничего не чувствовала. Операция довольно забавно проходила. Хирурги больше походили на слесарей. Их инструменты - железо, дрели, молотки и тп.
Во время операции, мне несколько раз делали рентген. Рентген делали непосредственно на операционном столе. Снимок получался цифровой и выводился на монитор. Результаты снимков я могла видеть. Таким образом, я поэтапно наблюдала как в моей ноге появился штифт, длинною с большеберцовую кость, и четыре шурупа.
После операции, я вернулась в палату самым счастливым человеком в мире. Еще действовала анестезия и у меня ничего не болело. Не было привязки в вытяжке. Меня не тошнило.
Когда анестезия сошла, вернулась боль, но не такая резкая, как была раньше. У меня появилась возможность передвигаться по палате, прыгая на здоровой ноге, перемещаться на кресле-каталке, умываться, есть сидя. Появилось столько невероятных возможностей, которые вряд ли способен ценить здоровый человек.
После операции положено находиться в больнице 12 дней. Из-за того, что дата моей выписки попадала на длинные выходные, я выпросилась домой на девятый день после операции.
Швы мне снимала родственница медик на 12-й день после операции. Эта процедура совершенно не болезненная, вернее сказать неприятная.
Обезбаливающие
Пока я находилась в больнице, мне кололи кетонал дважды в сутки. В первые дни после поступления, его действия хватало на 1-2 часа, не больше. Потом приходилось терпеть десять часов до следующего укола. Чтоб в этот период как-то существовать, мне посоветовали купить Найз(нимесулид). Нимесулидом я спасалась и дома после выписки.
Диазепам(транквилизатор) мне давали в больнице ежедневно перед сном до выписки. Если честно, страшновато было его пить, все таки это наркотический препарат. Но никакой ломки ли зависимости от него не было. Как побочный эффект - головокружение и двоилось в глазах.
Дома, как говорится, и стены лечат.
Приехав домой, было первые дни психологически трудновато. В больнице вокруг меня были такие же калеки. Завтрак, обед и ужин за нас готовили приносили и уносили. Дома же каждое, некогда привычное, действие давалось с огромным трудом. Главное - в этот момент себя не жалеть!
Реабилитация.
При операции остеосинтез я ни дня не провела в гипсе. Тем, кому больше меня повезло с переломом, накладывали гипс вместо моей вытяжки. После операции металлическая конструкция работает вместо гипса.
Месяц после операции я перемещалась прыгая на здоровой ноге, от чего он сильно болела, или при помощи костылей. Костыли - это еще один психологический момент, который надо пережить. Никогда не хотела видеть себя на костылях или с палочкой.
Сначала передвигалась при помощи двух костылей, котом при помощи одного. Чуть больше чем через месяц после выписки, я смогла перемещаться дома без опоры.
Кроме поврежденных связок, мышц и костей на месте перелома, сильно пострадало колено, через которое вставляли штифт. Колено восстанавливается так же долго, как и травмированные мышцы.
Через полтора месяца, я могла не на долго выйти на улицу прогуляться. Тяжеловато было, но сама!
Многие мне говорили, что после такого перелома можно забыть про каблуки - не верьте им. Мне на каблуках даже легче ходить чем без них. Встав на каблуки колену и стопе приходится меньше совершать движений при ходьбе. Я даже дома ходила в сабо на шпильке.
Через два месяца после операции, необходимо вынимать один из четырех винтов. Его хирурги называют блокирующим. На удаление винта я поехала в больницу самостоятельно на своих ногах. Сама дошла до остановки, влезла в маршрутку и стоя на ногах мотылялась вместе со всеми.
Врачи с некоторым удивлением смотрели на то, как я уже хожу без опоры и на высоких каблуках. Ну как им объяснить, что без каблуков я бы не дошла.
Операцию по удаления шурупа сделали довольно быстро, 10-15 минут. большую часть этого времени заняло выкарчевывание вросшего в кость винта. Даже обколотая новокаином я чувствовала, как хирург нажимал и пытался выкрутить шуруп. Не думала я, что за пару месяцев он успеет так прочно врасти. Шуруп мне отдали на память:
Если в больницу я легко дошла на своих ногах, то обратно выйти уже был очень тяжело. Опять же, особенности нашей чудо-медицины. Видя, что я пришла без костылей, мне не предложили помощь, чтоб спуститься и дойти до такси. Если бы не действие новокаина, то я бы домой не добралась бы.
Я не ожидала, но восстановления после удаления шурупа оказалось довольно тяжелым. Вернулась к костылям и прыжкам на здоровой ноге. Нога болела не постоянно, а только когда не нее вступала. Сильно болело колено и то место, из которого удалили шуруп. Начало болеть место перелома. Как я поняла, после удаления блокирующего винта кости сомкнулись ближе. Раньше большая часть нагрузки была на винте, а теперь в большей степени перешла на кости. Мышцы в месте перелом словно надулись и стали плотными.
Очень сильно мне помогли мази от Леккос, а особенно компрес с желчью и эфирными маслами. Буквально за пару дней компресс помог мышцам вернуться в нормальное состояние.
Прошло ровно три недели после того, как мне вынули шуруп и три месяца после первой операции. Только сейчас я начала ходить дома без опоры. О полном восстановлении еще рано говорить. Но если бы у меня не было возможности сделать операцию остеосинтез большеберцовой кости, то я бы по сей день была бы в гипсе и кто знает, каким бы образом срастались мои косточки.
Эстетический момент
Операция есть операция, от швов никуда не деться. Хоть мне врачи и говорили, что будут точечные разрезы, но они еще заметны и даже очень. Опять же, если бы это была операция другого плана, то швов было бы существенно больше. Надеюсь, со временем швы станут менее заметными.
Если вы столкнулись с подобной операцией или еще только предстоит с ней столкнуться и хочется с кем-то поговорить - пишите в личку, обязательно отвечу.
___❀___ ❀___ ❀___ ❀___ ❀___ ❀___ ❀___ ❀___ ❀___ ❀___ ❀___ ❀___ ❀___ ❀___
Спасибо за внимание к отзыву! С уважением, Таня.
Читайте также:








