Что такое костная мозоль после перелома носа

Костная мозоль после ринопластики образуется из-за реакции организма на изменения, которые произошли в результате хирургического вмешательства.
В процессе регенерации на месте удалённых участков костей нарастают новые костные ткани.
Частый вид операции, после которой в 13 из 100 случаев возникает мозоль — ринопластика носа.
Мозоль после ринопластики не несёт угрозы здоровью пациента, но деформирует форму и приводит к появлению горбинок и неровностей, асимметрии.
Стадии формирования:
- В течение первой недели после ринопластики возникает провизорная мозоль.
- После из остеоидной ткани образуется хрящевая или костная ткань.
- Полное формирование костной мозоли длится до полугода.
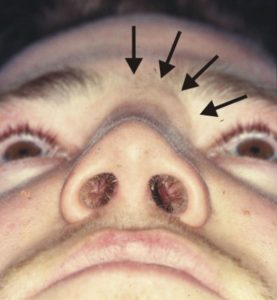
Виды костной мозоли:
- Периостальная,
- Интермедиарная,
- Эндостальная,
- Параоссальная.
Хирургов интересуют только 2 вида образования: периостальный и параоссальный.
- Первый тип мозоли – положительный и ожидаемый. При его возникновении наблюдается уплотнение контуров носа по линии перелома.
- Второй тип – неблагоприятен, поскольку костная мозоль развивается в толще окружающих тканей из-за скопления костной стружки. Чаще образуется, когда проводилась пластика горбинки с использованием рашпиля или физиодиспенсера. Пластические хирурги всегда стремятся не допустить такого исхода операции.
Обнаружить костную мозоль помогает рентгенография: на снимках она выглядит как оболочка в месте повреждения костных тканей.
Костная мозоль наглядно просматривается на фото до и после ринопластики.



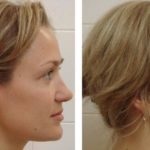
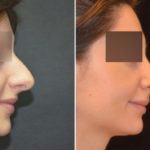
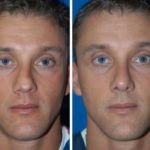
Причины
Особенности возникновения костной мозоли состоят в свойствах костной ткани, которая отличается от других органов и систем особым течением процессов регенерации и восстановления.
Процесс заживления проходит так:
- Вокруг поврежденного участка образовывается соединительная ткань.
- Из неё формируется мягкая костная ткань из тонких волокон.
- Эти волокна окостеневают, укрепляются. В месте срастания ткани возникает нарост. Его размер зависит от тяжести травмы, полученной в результате операции и регенеративных свойств организма пациента, которые у всех индивидуальные.
К причинам появления и разрастания костной мозоли после пластики можно отнести следующее:
- Индивидуальную особенность организма восстанавливать ткани костей.
- Опыт пластического хирурга – после работы настоящего профессионала гиперразрастания костных волокон не происходит.
Чаще, разрастание костной мозоли после ринопластики наблюдается после удаления горбинки и при полной ринопластике, когда делается глобальная коррекция формы носа.
Как убрать мозоль?
Обнаружив мозоль, люди задаются вопросом, как убрать возникшее осложнение.
Способы устранения костной мозоли на носу:
- Повторная операция (назначается реже других методов).
- Лечение препаратами.
- Физиотерапия.
В 27% подобных случаев потребуется повторное хирургическое вмешательство, во избежание дальнейшего разрастания и утолщения мозоли.
Костная мозоль после ринопластики сходит при занятиях физиотерапией и лечением медикаментами. Для углублённого изучения возникшей проблемы и её решения, необходимо связаться с хирургом, под надзором которого проводилась ринопластика.
Рассмотрим каждый вариант подробнее.
Удаление мозоли проводят при неэффективности других методов, при высокой температуре, гиперемии и отеках.
Операция не гарантирует 100% предотвращение рецидива проблемы.
Чтобы предупредить образование костной мозоли после пластики, врачи назначают препараты с глюкокортикоидными гормонами в составе, которые устраняют отек и ускоряют заживление тканей.
Используют:
- Дипроспан – в виде уколов, снимает отеки и воспаление, способствует улучшенному рубцеванию.
- Траумель С – гомеопатия в форме мази, таблеток и капель, оказывает комплексное воздействие.
- Кеналог – дает противовоспалительный эффект, используется в качестве внутримышечных инъекций.
Благодаря физиотерапевтическим процедурам происходит постепенное рассасывание мозоли.

Используемые методы:
- Магнитотерапия.
- УВЧ.
- Термолечение.
- Электрофорез с лидазой и гидрокортизоном.
- Лечение ультразвуком с применением стероидной мази.
- Фонофорез.
Методы физиотерапии отличаются продолжительностью лечения.
Профилактика
Превентивные меры против образования костной мозоли после ринопластики:
- Выполнение назначений врача на время реабилитации.
- Срочное обращение к наблюдающему специалисту при появлении первых признаков патологии.
- Тщательный выбор клиники и хирурга для проведения операции. Поскольку ринопластика – распространенная процедура и имеет доступную стоимость, важно проанализировать все предложения и выбрать из них наиболее проверенный, с хорошей репутацией, не соблазняясь на низкие цены и сомнительные отзывы.
Нарушение целостности любой ткани в организме человека запускает процесс регенерации. Костная мозоль после перелома, которая формируется у многих пострадавших, свидетельствует о начале срастания кости. Образование нароста не является патологическим, но для некоторых больных такое явление при переломе может быть опасным, повлечь развитие осложнений. 
Что такое костная мозоль и почему она образуется
Специалисты используют особую классификацию для определения вида таких образований:
- наружная, или периостальная, мозоль,
- внутренняя — ее тело располагается во внутреннем пространстве кости,
- интермедиарная — ее наличие подтверждает факт, что обломки костей у пациента срослись,
- параоссальный нарост — возникает при повреждении со смещением или осложненных формах, например, при вколоченном переломе.
Если сращивание происходило с отклонениями, у пациента наблюдается утолщение и разрастание ткани в месте повреждения. Его видно на рентгеновском снимке, такая мозоль может заметно выступать на поверхности тела. Костный нарост причиняет дискомфорт человеку, сдавливает окружающие ткани, нарушает кровообращение в них, способствует развитию воспалительных реакций.
Диагностика патологии
Определить начало неправильного образования костной мозоли помогают основные признаки. Симптомы заметны специалисту визуально и определяются методами аппаратной диагностики. Некоторые признаки ощущают пациенты.

Клиническая картина:
- Сформированная на месте травмы опухоль сохраняется долго, иногда больше месяца.
- В области повреждения ощущается дискомфорт, болезненность.
- В зависимости от места расположения и вида сломанной кости ухудшается подвижность. Снижается амплитуда движений конечностей, если сломана лодыжка либо лучевая кость, или определенной области тела, например, плечевого пояса, ключицы, шейки бедра и прочих.
- Костные изменения могут быть заметны при визуальном осмотре или прощупываться, иметь вид бугра, выступающего над кожей (например, в месте, где сломана челюсть или ребро).
Особенности формирования костной мозоли, замещение обычного процесса срастания патологическим можно увидеть на рентгеновском снимке. По нему нетрудно определить, когда случилась травма.
" alt="">
Если изображение на рентгене выглядит как область с расплывчатыми очертаниями, напоминает по структуре облако, значит, срастание кости, формирование мозоли проходит с отклонениями, требует назначения дополнительных лечебных процедур.
Терапия
Большинству пациентов лечение костных мозолей, которые образовались в процессе сращивания переломов, не требуется. Убрать нарост необходимо, если он:
- вызывает боль,
- мешает выполнять движения,
- не эстетично выглядит.
Радикальным методом лечения является хирургическое вмешательство. Вескими показаниями к удалению нароста врачи считают:
- значительные размеры костных новообразований,
- сохранение припухлостей тканей дольше 1—1,5 месяца,
- развитие воспалительного процесса, яркими признаками которого становится повышение температуры тела, покраснения, резкая локализованная боль в травмированной зоне.

Операция проводится в условиях стационара, где больной остается на протяжении всей реабилитации. Несмотря на терапевтические цели вмешательства, оно может повлечь негативные последствия:
- дополнительное повреждение тканей,
- инфицирование,
- возобновление воспалительных процессов,
- продление восстановительного периода.
Другой вид лечения после травмы костей – физиотерапия. Методы подбирают для каждого пациента индивидуально.
Терапия обычно длится от 2 до 5 месяцев. С ее помощью безопасно и безболезненно избавиться от костной мозоли может даже ребенок или пожилой человек.
Врач может назначить один из видов лечения или составить комбинированный график процедур.
Как избежать патологических образований при восстановлении
Соблюдение основных принципов восстановительного периода, рекомендованных пациенту хирургом — залог успешного выздоровления после переломов.
- Неукоснительное выполнение всех рекомендаций и назначений медиков.
- Фиксация поврежденной кости в неподвижном положении на установленный врачом срок. Нельзя самостоятельно снимать гипс или фиксировать кость дольше периода, согласованного с хирургом.
![]()
- Отказ от повышенных физических нагрузок, особенно если они каким-либо образом отражаются на состоянии поврежденной области тела.
- Переход на питание, способствующее регенерации костей. Для повышения скорости восстановительных процессов больному назначают витаминно-минеральные комплексы.
- Посещение физиотерапевтических процедур.
Профилактика
Для профилактики осложнений, возникающих при любых видах переломов, главное — своевременно обратиться в медицинское учреждение.
Даже слабый ушиб может быть причиной перелома или трещины кости. Только врач может грамотно оказать помощь, провести диагностические процедуры, антибактериальную обработку и правильно зафиксировать поврежденную часть тела. 
Чтобы избежать осложнений после появления костной мозоли, нужно соблюдать правила восстановительного периода, обязательно посещать физиопроцедуры и выполнять рекомендации доктора.
Во время лечения и восстановления недопустимо подвергать организм сильной физической нагрузке. Врач запрещает посещением бани или сауны, солярия.
Процесс восстановления костной ткани - сложный комплекс трансформаций, включающий уникальное явление - превращение мягких структур в конгломерат, по прочности сравнимый с чугуном. Это превращение, известное как костная мозоль, после перелома позволяет кости и дальше выполнять свою функцию .
- Что такое костная мозоль?
- Как появляется костная мозоль?
- Если костная мозоль не сформировалась?
- Замедленная консолидация
- Несросшийся перелом
- Ложный сустав
- Что делать если мозоль не формируется?
- Физиотерапия и костная мозоль
Что такое костная мозоль?

Это один из этапов заживления кости после переломов, своеобразный итог процесса регенерации. Упрощенно представляет собой мультиклеточный многотканевой костный регенерат (совокупность клеток и тканей на разной стадии развития), формирующийся в месте перелома, окружающий его снаружи и проникающий вглубь. Основная функция костной мозоли - фиксация отломков в относительно неподвижном положении, создание и поддержание в участке повреждения условий для функционирования клеточных элементов.
Термин "костная мозоль" подразумевает образование в месте нарушения целостности кости некоторой структуры, в последствии трансформирующейся в костную ткань.
При благоприятных условиях в очаге повреждения формируется небольшой по объему регенерат, быстро превращающийся в кость. Такое заживление называется первичным. В отличие от него вторичное заживление подразумевает заживление с образованием в первичном регенерате волокнистой и хрящевой ткани. Именно это образование принято считать костной мозолью. Далее, хрящ, формирующийся в костной мозоли замещается губчатой, а потом компактной костной тканью. Так восстанавливается кость в большинстве случаев.
Как появляется костная мозоль?
Формирование костной мозоли проходит в несколько стадий.
Первая стадия. В зоне перелома создаются условия, стимулирующие пролиферацию (разрастание клеток): гематома из-за излившейся в очаг крови, застойные и отечные явления из-за расширения сосудов и выпота жидкости в межклеточное пространство. Обнаруживается фибрин. В гематому мигрируют клеточные элементы - фибробласты, эндотелиоциты, лейкоциты, моноциты. На 3-5 сутки видны признаки некроза поврежденных участков тканей.
Вторая стадия. Начинается практически одновременно в первой, но явно различима в конце 2-х суток. Характеризуется образованием грануляционной ткани, содержащей плюрипотентные клетки - клетки, способные видоизменяться в процессе "взросления" и превращаться практически в любые типы клеток организма. В зоне перелома плюрипотентные клетки считаются основным источником как хрящевой так и костной ткани. На этом этапе в очаге уже видны компоненты различных тканей - хрящеваой, костной, фибробластической, остеобластической, мезенхимальной. Длится стадия около 2-х недель , но уже к 7-м суткам в области перелома наблюдается отчетливая манжетка вокруг костных отломков.
На третьей стадии формируются сосуды кости и происходит минерализация костного регенерата. Длится от 2-х недель до 3-х месяцев .
Четвертая стадия - образование молодой костной ткани за счет выработки ее компонентов остеобластами. Длительность от 4-х месяцев до года .

Этапы формирования костной мозоли
Сама костная мозоль состоит из 3-х слоев:
Эндостальный и периостальный слои выполняют, преимущественно, фиксирующую роль, удерживая отломки в относительной неподвижности. Периостальный также обеспечивает трофику очага повреждения и отвечает за формирование сосудов. Интермедиарный слой возникает между двумя предыдущими, когда они уже сформировались и фиксируют фрагменты кости.
Все три слоя не отдельные виды мозоли. Это слои любой костной мозоли, независимо от ее расположения. Исключение составляют случаи первичного заживления, когда между хорошо зафиксированными отломками созданы идеальные условия для сращения - отсутствуют мертвые ткани, сохранена надкостница и сосуды, минимально изливается кровь, расстояние между отломками не превышает 1-1,5 мм, нет их компрессии. В таких случаях восстановление проходит с образованием только интермедиарной костной мозоли.
Если костная мозоль не сформировалась?
Формирование костной мозоли достаточно деликатный процесс, на который могут повлиять негативно многие факторы. То, каким образом будет регенерировать кость зависит от:
отсутствия/наличия повреждений кожных покровов и соответственно проникновения микроорганизмов в участок перелома;
полного восстановления анатомии поврежденного участка;
максимального обездвиживания фрагментов кости;
полноценного кровеобеспечения зоны перелома;
своевременности обеспечения дозированных нагрузок на поврежденный сегмент.
Если все условия соблюдены кость срастается первичным заживлением. Если же не обеспечены адекватные для заживления условия, могут развиваться осложнения:
замедленная консолидация перелома;
Все эти нарушения возникают, по сути, из-за неправильного образования костной мозоли.
Самыми частыми причинами при этом являются:
некачественная репозиция отломков;
неоднократные попытки устранить смещение отломков;
слишком короткий период иммобилизации или перерывы в ношении фиксирующих приспособлений;
необоснованные неоднократные смены методов лечения;
неправильно подобранные физические упражнения или несвоевременное их назначение;
чрезмерное растяжение осколков на скелетном вытяжении либо большое расстояние между ними после репозиции;
повреждение магистральных сосудов или нервов;
излишнее удаление мелких отломков при остеосинтезе;
слишком раннее удаление металлических фиксирующих конструкций;
нагноение в месте перелома;
Среди механизмов по которым вместо полноценной костной мозоли возникают несросшиеся переломы, ложные суставы и замедленная консолидация в центре стоит замедленная трансформация грануляционной и хрящевой ткани в кость.
Под микроскопом на образцах не замечено нарушений их структуры - наблюдается всего лишь замедленное превращение хрящевой мозоли в костную, а на первичной мозоли отмечается недостаточная минерализация. Если негативные факторы продолжают действовать замедленная консолидация превращается в несросшийся перелом.
При морфологическом исследовании между костями находят прослойку фиброзной или хрящевой ткани. Отломки окружены отдельными собственными подобиями мозоли.
Диагностируют когда фрагменты костей после длительного периода неадекватного лечения или его отсутствия приобрели рентгенологически признаки сформированных самостоятельных единиц, между которыми присутствует прослойка хрящевой ткани. Края излома в ложных суставах округлены, имеют собственную кортикальную пластинку, к которой примыкает хрящ. Продолжительное существование условно подвижных частей кости приводит к возникновению между ними в хряще синовиоцитов (клеток, в норме находящихся в суставных сумках истинных суставов), которые начинают продуцировать синовиальную жидкость, придавая тем самым патологическому сочленению признаки сустава.
Что делать если мозоль не формируется?
Костная мозоль не требует лечения, поскольку считается промежуточным этапом между переломом и восстановлением. Однако, в ряде случаев даже после завершенного сращения кости остается утолщение в месте перелома. Если локализация его имеет эстетическую значимость (располагается на лице, например) или функциональную (сдавливает корешки межпозвоночных нервов при переломах позвонков), проводят коррекцию такого периостального очага.
При замедленной консолидации необходимо обеспечить качественную иммобилизацию участка перелома, чтобы костная мозоль из хрящевой стадии могла трансформироваться в кость.
При несросшемся переломе, особенно если присутствует дефект костной ткани показано хирургическое лечение. Отсутствующий участок кости восполняют ауто- или аллотрансплантантатом и фиксируют до заживления.
При ложном суставе показано оперативное вмешательство с целью удаления костной мозоли и грануляционной ткани с последующим правильным сопоставлением отломков и качественной иммобилизацией. Часто приходится в таких случаях использовать аппарат Иллизарова.
Особую сложность составляют последствия переломов костей кисти - запястных, пястных и пальцев. Выраженная сухожильная и мышечная тяга, небольшой размер костей и их совместное движение делают репозицию и фиксацию отломков особенно затруднительными. Под "совместным движением" имеется ввиду зависимость в кисти между движением всех костей ее составляющих. Переломы пальцев вообще практически всегда сопровождаются разрывами сосудов и связок. Все это препятствует полноценному образованию костной мозоли. Показана иммобилизация металлическими конструкциями.

Костная мозоль при переломе пальцев.
Слева - состояние после перелома с формированием костной мозоли. Справа - итог лечения.
Распространенную патологию - вальгусную деформацию стопы - в широких массах часто называют костной мозолью. На самом деле суть патологии заключается в деформации сустава между большим пальцем ноги и плюсневой костью к нему примыкающей. Из-за постоянного воспаления в этой области постепенно развивается периостальная реакция - пролиферация кости под надкостницей. В результате к деформации присоединяется еще и огрубевшая надкостница с костным наростом под ней. По своей морфологии вальгусная деформация не считается костной мозолью.
Физиотерапия при переломах способствует предотвращению образования контрактур, спаек, нарушения функции в дальнейшем. Среди широкого спектра физиотерапевтических методов наибольшее значение при переломах имеет лечебная физкультура. На стадии костной мозоли, когда существует уверенная фиксация отломков, упражнения с дозированной нагрузкой ускоряют трансформацию костной мозоли в молодую костную ткань, способствуют ориентации костных балок соответственно направлению нагрузки, чем упрочняют структуру кости.
Различные прогревания, электрофорез, массаж и тому подобные процедуры также могут оказаться полезными, но их влияние необходимо контролировать. Так, например, широко рекомендуемое УВЧ, не имеет смысла применять в заключительной фазе лечения, а непосредственно после перелома оно может спровоцировать увеличение гематомы. В период же иммобилизации гипсовой повязкой УВЧ не проникает в достаточной мере в ткани. Это же касается электрофореза и магнитотерапии.
Каждая девушка знает пословицу о том, что красота требует жертв, поэтому представительницы прекрасного пола решаются на самые отчаянные процедуры и операции, чтобы выглядеть привлекательно. Довольно часто женщины обращаются за помощью к пластическим хирургам, чтобы устранить различные дефекты своей внешности. Однако коррекция лица, как и любое другое хирургическое вмешательство, не проходит просто так и может иметь определенные последствия. Одним из таковых является костная мозоль после ринопластики, фото которой выглядит очень непривлекательно. Поэтому каждая женщина задается вопросом о том, можно ли как-то избавиться от данной структуры. Давайте разберемся в этом вопросе более подробно и узнаем о существующих на сегодняшний день методах лечения костного образования на носу.
Общая информация

Наверняка многие из нас видели, как выглядит костная мозоль после ринопластики. Фото этой структуры способно у многих вызвать мурашки по коже. Но что она представляет собой? По факту, данная структура — это образование, возникающее в месте повреждения костной ткани. Какой-либо угрозы для здоровья она не представляет, но вот на привлекательность внешности очень сильно влияет. Орган обоняния словно увеличивается в размерах и визуально кажется чрезмерно большим.
Как показывает медицинская статистика, с этой проблемой сталкивается около 12 процентов пациентов, прошедших пластическую коррекцию носа. Около одной третьей части от этого числа людей повторно ложится на операционный стол. При этом в числе возможных негативных последствий присутствует не только костная мозоль после ринопластики, но и гиперплазия.
Ситуация осложняется тем, что заранее невозможно предугадать, конкретно у кого из пациентов в процессе реабилитации появятся гиперразросшиеся ткани. Здесь все зависит не только от уровня мастерства доктора и индивидуальных особенностей организма каждой женщины, но и от множества других факторов. Единственное, что под силу врачам: попытка свести к минимуму возможность образования костной мозоли. Для этого существует ряд общих советов и рекомендаций, о которых будет рассказано далее.
Основные причины гиперплазии

Костная мозоль на носу после ринопластики появляется в результате неправильного срастания соединительной ткани, которая была повреждена во время операции по коррекции носа. Все дело в том, что каркас наружного носа обладает очень сложным анатомическим строением. Он состоит из огромного количества хрящей и костей, не отличающихся особой прочностью. Поэтому когда пластический хирург проводит ринопластику, риск механического повреждения этого органа чувств очень велик.
Таким образом, среди основных причин можно выделить повреждение следующих видов тканей:
- мягкие;
- хрящевые;
- костные.
Чтобы придать носу правильную форму, хирургам приходится удалять часть этих тканей. В свою очередь, в организме активизируются защитные функции, и начинается процесс регенерации, в ходе которого на месте повреждения образуется характерный нарост. В зависимости от того, какой сложности была ринопластика, костная мозоль может иметь различные размеры. Чаще всего она маленькая, но известны случаи, когда структура была просто огромной. Также время образования нароста может сильно отличаться. В некоторых случаях он проявляется всего через несколько недель после коррекции носа, а иногда представительницы прекрасного пола замечают его только спустя год.
Процесс формирования костной мозоли
Одним из наиболее распространенных видов операции в пластической хирургии является ринопластика. Костная мозоль (фото выше) образуется не в один момент, а постепенно.
Процесс нарастания состоит из следующих этапов:
- Нарастает соединительнотканная провизорная мозоль.
- Формируется остеоидная гиперплазия.
- Мягкая ткань заменяется костной.
В некоторых случаях ороговению подвергается не соединительная, а хрящевая ткань. В этой ситуации формирование костной мозоли может занимать от нескольких месяцев до одного года. Как утверждают медики, горбинка на носу появляется в очень редких случаях и считается скорее исключением из правил, чем закономерностью.
Чем опасна гиперплазия
Костная мозоль после ринопластики не только сильно влияет на эстетичность, но и может иметь множество негативных последствий. Наиболее распространенными среди них являются следующие:
- образование горбинки на переносице;
- изменение нормальной формы каркаса внешнего носа;
- отек.
Здесь важно понимать, что последствия носят не только внешний, но и психологический характер, ведь если девушка будет не удовлетворена своим внешним видом, то она начнет комплексовать, и ей станет некомфортно находиться в обществе. Поэтому если вас не устраивает результат пластической операции по коррекции носа, то не стоит затягивать, а следует сразу обратиться к профессиональному доктору. Все дело в том, что доктора крайне редко прибегают к повторному хирургическому вмешательству, а проблема устраняют при помощи медикаментозной терапии.
Что делать и как быть

Итак, вы заметили, что у вас костная мозоль после ринопластики. Как убрать ее? Самостоятельно избавиться от нее в домашних условиях без помощи профилированного специалиста вы не сможете, поэтому лучше всего придерживаться следующего порядка действий:
- Отправить на прием к хирургу, который проводил вам коррекцию носа, независимо от того, на каком сроке реабилитации у вас проявилась проблема. Особенно это касается форс-мажорных ситуаций, требующих незамедлительной врачебной помощи.
- После прохождения обследования, доктор назначит вам программу лечения, которой необходимо следовать неукоснительно. Только так вы сможете добиться желаемого результата и вернуть своей внешности былую привлекательность.
Стоит отметить, что чаще всего гиперплазию диагностируют у молодых людей в возрасте до 18 лет, поэтому им настоятельно не рекомендуют ложиться под нож пластического хирурга. Это обусловлено тем, что их костный скелет еще окончательно не сформирован, а продолжает развиваться, поэтому на месте одного устраненного дефекта всегда может появиться другой. Помимо этого, высок риск развития различных серьезных осложнений, которые могут представлять большую угрозу для здоровья человека.
Диагностика при гиперплазии костной мозоли
Что она собой представляет? Перед тем как назначить пациенту какое-либо лечение, врачам необходимо подтвердить, что у него действительно образовалась костная мозоль после ринопластики. Фото этой структуры далеко не всегда позволяет поставить точный диагноз, поэтому пластические хирурги отправляют обратившегося человека на рентгенографию, которая считается одним из наиболее точных видов лабораторной диагностики. На основании полученного снимка медицинские специалисты принимают решение о наиболее оптимальной и эффективной программе терапии.
Лечение
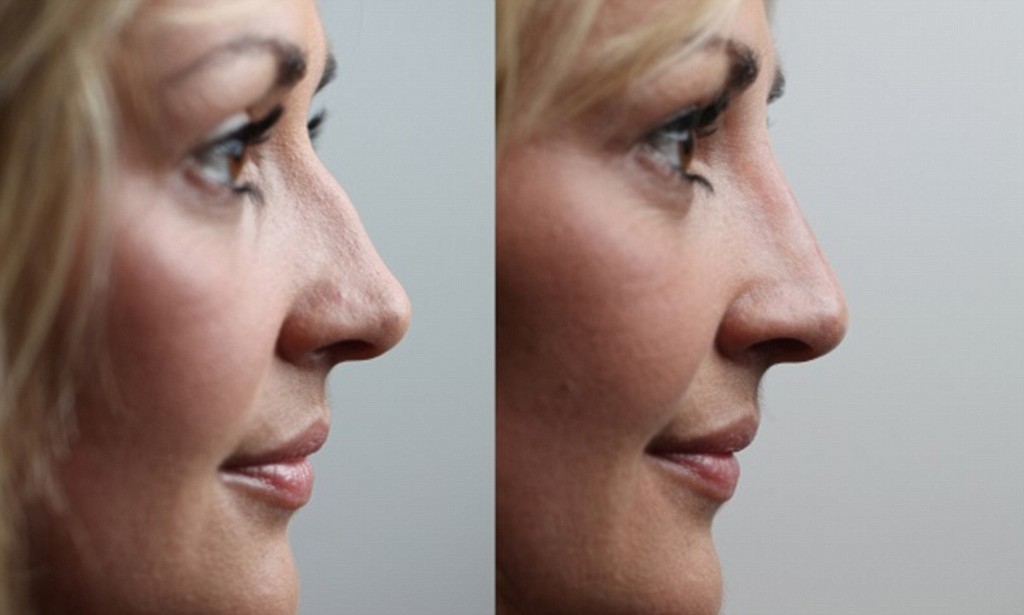
Костная мозоль после ринопластики может потребовать различных методов терапии. Программу лечения подбирает хирург индивидуально для каждого пациента в зависимости от клинической картины, но чаще всего она основана на использовании определенных медикаментозных препаратов. Основные усилия докторов направлены на предотвращение дальнейшего развития процесса гиперплазии. Для этого применяют ряд методик и процедур, обладающих высокой эффективностью при борьбе с проблемами гиперразрастания костных тканей. При этом не следует забывать о том, что с дефектом намного проще бороться на ранних стадиях, поэтому при его обнаружении очень важно как можно скорее обратиться в медицинское учреждение для получения профессиональной помощи.
Прием медикаментов совмещают с физиотерапевтическими процедурами, а в случае если на протяжении длительного периода времени не наблюдается никаких улучшений, то врачи назначают повторную коррекцию носа. Однако последнее является крайней мерой, к которой прибегают очень редко.
Какие медикаменты назначают
Если у человека образовалась костная мозоль после ринопластики на переносице, то ему рекомендован прием противовоспалительных препаратов, а также средств, улучшающих питание поврежденных участков костного скелета. В большинстве случаев таковыми являются лекарства глюкокортикоидной группы, хорошо снимающие отек и ускоряющие процесс заживления тканей.
Наиболее известные медикаменты этой группы:
- "Кеналог" или "Дипроспан". Их выпускают в форме уколов, препараты оказывают комплексное действие. Снимают отечность и ускоряют заживление мягких и костных тканей.
- "Траумель С" — гомеопатическое средство, снимающее воспаление.
Помимо этого, чтобы минимизировать вероятность проникновения в организм инфекций, доктора прописывают пациентам антибиотики.
Физиотерапия

Пациентам, у которых появилась костная мозоль после операции на носу, помимо приема лекарственных препаратов назначают курс физиотерапевтических процедур, направленных на повышение эффективности основного лечения и стимулирование процессов регенерации в организме. К ним относятся следующие:
- Электрофорез с использованием ферментных и гормональных препаратов.
- УВЧ-терапия, основанная на воздействии магнитного поля на организм человека.
- Магнитотерапия — ускоряет процесс заживления тканей.
- Сонофорез — лечение ультразвуком при помощи специализированного оборудования с использованием 1 % стероидной мази.
- Термотерапия — лечение теплом.
Как показывает практика, совокупность этих методов в сочетании с приемом лекарственных препаратов дает положительный результат. Но в очень редких случаях никакого улучшения не происходит, поэтому больному требуется операция.
Повторное хирургическое вмешательство

Если у человека не только костная мозоль после ринопластики, но также проявляются некоторые другие симптомы, то у докторов не остается выхода кроме как прибегнуть к еще одной коррекции органа обоняния. Поводом для тревоги являются:
- повышенная температура тела;
- избыточное скопление жидкости;
- покраснение кожного покрова переносицы.
При этом важно понимать, что операция не может полностью исключить вероятность повторных рецидивов. Делать окончательные выводы об успехе лечения можно будет спустя 6-12 месяцев.
Общие рекомендации
Если вы решились на коррекцию носа, то для снижения риска возникновения негативных последствий после хирургического вмешательства потребуется приложить определенные усилия.
Пластические хирурги советуют следующее:
- Первые несколько дней после операции нужно избегать любых физических нагрузок и стараться как можно больше отдыхать.
- На протяжении двух недель стоит воздерживаться от высмаркивания.
- В первый месяц откажитесь от посещения бани, сауны, солярия и других мест, пребывание в которых сопряжено с повышенной температурой окружающей среды.
- Если вы занимаетесь спортом, то сделайте перерыв на два месяца.
- На период реабилитации противопоказано ношение очков, чтобы не создавалась нагрузка на переносицу.
- Не употребляйте в пищу слишком холодные и горячие продукты.
- Не находитесь подолгу под открытыми солнечными лучами.
Эти простые советы позволят снизить вероятность развития гиперплазии, но полностью не исключат ее, поэтому вы должны следить за своим здоровьем и, в случае возникновения каких-либо проблем, сразу нужно обращаться в больницу.
Отзывы об операции
Костная мозоль после ринопластики (отзывы людей, выполнявших коррекцию носа, полностью это подтверждают) образуется очень редко. В большинстве случаев коррекция носа проходит нормально. Пациенты в отзывах пишут, что смогли вернуться к привычному образу жизни довольно быстро. Но если негативных последствий все-таки не удалось избежать, то они легко устраняются посредством приема лекарственных препаратов и физиотерапевтических процедур.
Заключение

В наши дни уровень развития пластической хирургии очень высок, однако, к сожалению, многие люди, решив лечь под операционный нож, сталкиваются с различными проблемами. Поэтому вы должны очень хорошо подумать перед тем, как решиться на операцию по коррекции внешности. Тем более что естественная красота постепенно возвращается в моду.
Читайте также:



