Что такое консолидирующий перелом 1 плюсневой кости
Перелом плюсневых костей
Переломы плюсневых костей – это довольно распространенные травмы стопы, возникающие вследствие прямого удара или непрямого повреждения (скручивание стопы). Многие из этих переломов достаточно просты в лечении и характеризуются благоприятными результатами. Однако в случаях сращения в порочном положении или несращения эти переломы могут стать причиной выраженной метатарзалгии и остеоартрита суставов среднего отдела стопы. Плюсневые кости являются частой локализацией стрессовых переломов и могут сочетаться с повреждениями других частей стопы.
Плюсневые кости – это короткие несколько изогнутые к тылу трубчатые кости переднего отдела стопы. Каждая кость имеет головку, шейку, диафиз и основание. Каждая плюсневая кость имеет числовое наименование от 1-го до 5-го в направлении изнутри наружу (от самой большой к самой маленькой). Основание каждой плюсневой кости сочленяется с одной или более костями предплюсны, а головка – с проксимальной фалангой пальца. Основания плюсневых костей кроме того сочленяются друг с другом, образуя межплюсневые суставы. В функциональном отношении все пять плюсневых костей являются единым несущим комплексом переднего отдела стопы. Три медиальных луча служат ригидным рычагом, участвующим в ходьбе, а два латеральных луча обеспечивают некоторую мобильность, необходимую, например, при ходьбе по неровной поверхности.
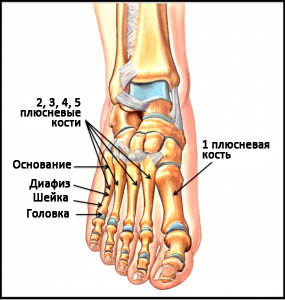
Рис. Анатомия плюсны
Первая плюсневая кость наиболее крупная по сравнению с остальными и является наиболее важной в отношении нагрузки и обеспечения баланса стопы. Сращение в порочном положении или несращение этой кости хуже всего переносится пациентами. Эта кость не имеет общих связок с соседней второй плюсневой костью, поэтому они двигаются независимо друг от друга.
Вторая, третья и четвертая плюсневые кости более тонкие и могут быть зоной локализации стрессового перелома или травматического перелома в результате прямой или непрямой травмы.
Пятая плюсневая кость делится на три зоны, называемые зонами 1, 2 и 3 в направлении от основания к головке.
Зона 1 – это основание пятой плюсневой кости и место прикрепления сухожилия короткой малоберцовой мышцы. В этой зоне возможны отрывные переломы вследствие тяги сухожилия и прикрепляющихся здесь связок.
Зона 2 – это граница метафиза и диафиза 5-ой плюсневой кости. Перелом в этой области называется переломом Джонса, и именно при этом переломе наиболее вероятно формирование ложного сустава вследствие бедного кровоснабжения этой области. Многие из переломов Джонса являются стрессовыми, связанными с повторяющимися перегрузками этой области.
Зона 3 – это диафиз 5-ой плюсневой кости, здесь чаще всего встречаются травматические переломы вследствие прямого удара или скручивания плюсневой кости.
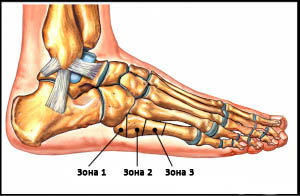
Рис. Зоны 5-ой плюсневой кости. Такое условное деление представляет важность в клиническом плане: переломы в каждой из этих зон характеризуются отличными друг от друга прогнозами и тактикой лечения.
Большинство переломов плюсневых костей возникают в результате травмы, однако встречаются также стрессовые переломы и переломы на фоне нейропатии стопы. Пациенты с травматическими переломами плюсневых костей жалуются на боль, отек, кровоизлияния и боль при пальпации стопы, а также ограничение возможности нагрузки на ногу. За исключением случаев тяжелых травм явных деформаций стопы при переломах плюсневых костей не возникает.
Прямой удар по стопе позволяет предположить поперечный или оскольчатый перелом диафиза, тогда как при скручивающем механизме возникают косые или спиральные переломы.
В ходе физикального обследования врач обращает внимание на точную локализацию болевых ощущений, которая обычно соответствует зоне перелома. Нейрососудистое исследование должно выполняться для оценки чувствительности и кровообращения стопы и пальцев.
Пациентам с подозрением на перелом плюсневых костей назначается рентгенография стопы. Снимки должны захватывать стопу целиком для исключения других повреждений.
На рентгенограммах в боковой проекции оценивается смещение головок плюсневых костей, а косые рентгенограммы позволяют обнаружить переломы с минимальным смещением.
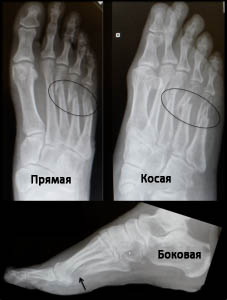
Рис. Переломы плюсневых костей на рентгенограммах (в прямой, косой и боковой проекциях).
Оригинальное описание этого термина принадлежит легендарному ортопеду сэру Роберту Джонсу, который в 1902 году диагностировал у себя такой отрывной перелом в результате травмы, полученной во время танца..
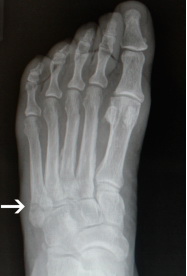
Рис. Рентгенограмма при переломе танцора (отрывном переломе) в 1 зоне 5 плюсневой кости.
Истинный перелом Джонса – это перелом во 2 зоне 5-ой плюсневой кости. Линия такого перелома распространяется в область сочленения 5 плюсневой кости с четвертой. Перелом возникает вследствие растягивающих нагрузок вдоль наружной 5-ой плюсневой кости при подворачивании стопы. Такая ситуация часто возникает у пациентов с высоким сводом стопы. Большинство переломов Джонса – это стрессовые переломы, связанные с повторяющимися нагрузками, хотя он может быть следствием и единственной травмы. У спортсмена подобная травма может быть следствием резкой смены направления бега, когда пяточная кость отрывается от земли.
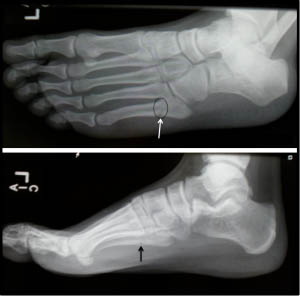
Рис. Перелом Джонса в метадиафизарной зоне 5 плюсневой кости.
Переломы в области оснований плюсневых костей нередко сопровождаются повреждением предплюсне-плюсневых суставов – повреждения Лисфранка. Чтобы обнаружить подобные повреждения, врач должен очень внимательно оценивать рентгенограммы. Признаками повреждения Лисфранка могут быть увеличение интервала между 1-ой и 2-ой плюсневыми костями, мелкие переломы в области оснований 1-ой и 2-ой плюсневых костей, нарушение нормального соотношения между краем клиновидной и основанием 2-ой плюсневой кости. Для исключения этого повреждения наиболее информативна компьютерная томография (КТ).
При подозрении на повреждение Лисфранка, даже если на рентгенограммах ничего не видно, может быть также показано МРТ.
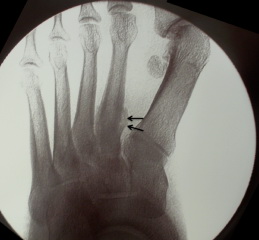
Рис. Стрессовый перелом 2 плюсневой кости.
У пациентов с нарушенной чувствительностью стопы, например, вследствие диабетической нейропатии, также могут развиваться стрессовые переломы плюсневых костей. Частой локализацией таких переломов, особенно у пациентов с высоким сводом стопы или варусной деформацией нижней конечности, является метадиафизарная зона 5-ой плюсневой кости (перелом Джонса).
После переломов пальцев переломы плюсневых костей – это самые частые переломы костей стопы. У детей чаще встречаются переломы первой и пятой плюсневых костей, что связано только с их анатомическим положением. У взрослых чтобы произошел перелом более крупной и прочной 1 плюсневой кости, необходима значительная сила, поэтому встречаются они намного реже. При травмах стопы чаще всего повреждается 5-ая плюсневая кость.
Перелом плюсневых костей следует подозревать у всех пациентов с прямой травмой стопы и болью при ходьбе. Также следует подозревать сочетанное повреждение Лисфранка, особенно при наличии у пациента кровоизлияний на подошвенной поверхности стопы. Не следует забывать и о возможных повреждениях плюснефаланговых суставов и фаланг пальцев.
Задачей лечения является восстановление нормального положения всех пяти плюсневых костей с целью сохранения сводов стопы и обеспечения нормального распределения нагрузок на головки плюсневых костей.
Тактика лечения определяется локализацией повреждения. Большинство изолированных переломов центральных (2-4) плюсневых костей, а также переломы 1-ой плюсневой кости без смещения можно лечить консервативно с использованием фиксирующего ботинка с постепенным увеличением по мере переносимости нагрузки на стопу.
Смещение перелома 1-ой плюсневой кости обычно свидетельствует о нестабильном характере перелома и требует хирургической стабилизации.
Лечение переломов 5-ой плюсневой кости зависит от зоны повреждения. Отрывные переломы без смещения (перелом танцора или переломы в 1 зоне) могут требовать лишь симптоматической терапии и ношения жесткой обуви до момента сращения перелома. Однако полное заживление отрывных переломов 5-ой плюсневой кости наступает только через 8 недель или более.
При переломах Джонса необходима иммобилизация и исключение нагрузки на протяжении 6 недель, и затем еще в течение 6 недель использование обуви с жесткой подошвой и постепенное увеличение нагрузки на стопу. Для ускорения заживления и снижения вероятности формирования ложного сустава этим пациентам может быть сразу предложено хирургическое лечение.
Большинство переломов плюсневых костей при соответствующем лечении заживают нормально, однако осложнения все же возможны. Неправильное сращение, несращение, особенно 1 плюсневой кости, или дегенеративные изменения предплюсне-плюсневых и плюсне-фаланговых суставов могут стать причиной метатарзалгии и значительного нарушения функции стопы. Кроме того, в области деформации на подошвенной или тыльной поверхности стопы вследствие неправильной консолидации перелома могут формироваться кератозы (болезненные мозоли). Как и при любых других переломах, употребление в пищу адекватного количества витамина D позволяет предотвратить риск замедленной консолидации и несращения перелома.
Пациентам с сосудистым дефицитом и нейропатией, как правило, показано консервативное лечение, поскольку риск инфекционных осложнений и несращения у таких пациентов выше. Пациентам с сахарным диабетом хирургическое лечение выполняется по обычным показаниям при условии хорошего состояния кровообращения конечности и сохранения защитной чувствительности.
При каких-либо травмирующих воздействиях, когда стопа подвергается значительным перегрузкам, сложно что-либо сделать, чтобы предотвратить перелом костей стопы. Определенной эффективностью здесь может быть ношение соответствующей обуви с защитными свойствами.

- Классификация травм
- Причины
- Симптомы
- Диагностика
- Первая помощь
- Лечение
- Реабилитация
- Самое важное
- Видео по теме
Перелом плюсневой кости стопы – травматическое повреждение костей плюсны, при котором кости смещаются или деформируются. Повреждение плюсневых костей регистрируется у каждого четвертого пациента с травмой стопы. Симптоматика повреждения настолько явная, что пациенты сразу же обращаются в клинику за врачебной помощью.
Плюсневые кости в опорно-двигательной системе представляют одни из самых мелких костей. Всего стопа состоит из двадцати шести структурных элементов-костей, которые вместе образуют мощную единую систему, взаимосвязанную между собой. Пять костей представляют плюсневые кости. Они расположены между предплюсной и фалангами пальцев. Перелом может произойти в любом месте, но чаще всего страдает 5 кость.
Ввиду того, что стопа выполняет крайне важные функции и испытывает активную физическую нагрузку каждый день, то не удивительно, что перелом плюсневых костей встречается так часто. Например, перелом пятой плюсневой кости стопы может возникнуть при обычном подворачивании ноги.
Классификация травм
Перелом плюсневой кости подразделяется на несколько видов. Травматический перелом спровоцирован, как правило, падением с высоты на ноги, травмой стопы или ударом по ноге. Обычно в группу риска входят пациенты молодого трудоспособного возраста от 20 до 40 лет.
Следующая категория переломов – стресс-перелом. Такое повреждение вызвано длительной нагрузкой на стопу, а также часто возникающие травмы в стопе. Обычно в группу риска входят люди, чья профессиональная деятельность связана с высокой физической активностью. Это балерины, гимнастки, футболисты, танцовщицы.
Также выделяют маршевый перелом кости при болезни Дойчлендера – такое повреждение возникает обычно у военных, а названо оно по имени медика, впервые установившего патологию. При данной травме кость повреждается у самого основания плюсны. В группе риска и мужчины, и женщины, чья деятельность связана со спортом.
По типу переломов стрессовые травмы подразделяются на переломы со смещением и без смещения. Также переломы могут быть винтообразными, косыми или поперечными. При сильном раздроблении кости, когда на ногу упал тяжелый предмет, диагностируется оскольчатый перелом.
Тяжелым является оскольчатый перелом Джонса, когда кость травмируется у основания пятой плюсневой кости, и из-за возникновения множества отломков такие травмы практически никогда не срастаются. Отрывной перелом стопы проявляется как отсоединение отломка кости при чрезмерном напряжении сухожилий.
Авульсивный перелом – травма с поперечным сломом, при котором кости не смещаются друг относительно друга. Возникает такая травма в результате растяжения сухожилий и по внешним признакам тоже трудно определяется. Поэтому при сочетанных повреждениях важно не только определить осложнения от травмы, но и выявить саму травму. В противном случае могут возникнуть необратимые процессы и повреждение не срастется.

Причины
Перелом плюсневой кости может с одинаковой частотой возникать как у мужчин, так и у женщин, поскольку травмам подвержены все пациенты. Основная причина перелома – воздействие на кости ступни непреодолимой силы. Чаще всего переломы плюсневой кости встречаются у пациентов, страдающих остеопорозом.
Обычно это люди пожилого возраста, которые теряют кальций в силу возрастных изменений. Есть также и дополнительные факторы, которые способствуют появлению перелома плюсневой кости. Это может быть дорожно-транспортное происшествие, ношение узкой обуви на высоких каблуках, патологии опорно-двигательной системы.
В большинстве случаев перелом плюсневой кости является следствием удара массивного предмета по тыльной стороне стопы. Также может появиться перелом и при неудачном приземлении после прыжка, если пациент не сгруппировался и вся нагрузка пришлась на стопу. Причины перелома плюсневой кости могут быть связаны с избыточным сгибанием стопы при вращении или при чрезмерной нагрузке на ось.
Симптомы
Признаки перелома плюсневой кости в большинстве случаев настолько явные, что диагностика не представляет сложностей. Однако при некоторых типах травмы больные не ощущают характерные симптомы травмы, поэтому может быть поставлен неправильный диагноз. Типичными проявлениями перелома являются:
- острая боль, возникшая сразу после получения повреждения. Пациенты не могут встать на ногу, а при попытке опереться возникает резкая болезненность в стопе;
- стремительная отечность, которая нарастает в первые часы после травмы;
- слышимый треск кости, который был в результате повреждения конечности;
- покраснение кожи в области повреждения, кровоизлияние;
- если пациент может ходить после травмы, то у него появляется характерная прихрамывающая походка.
Перелом пятой плюсневой кости возникает чаще всего ввиду ее анатомического расположения. Спровоцировать перелом может даже незначительная травма. Вторая, третья и четвертая косточки повреждаются значительно реже.
Диагностика
Несмотря на кажущуюся простоту в диагностике повреждений стопы, врачам крайне важно провести такое исследование, которое будет максимально информативным и даст наиболее точные данные по повреждению плюсневых костей. Если человек сломал плюсневые кости стопы, то во внимание, как всегда, принимается анамнез и результаты аппаратных исследований.

Рентгеновский снимок долгое время остается ведущим способом диагностики повреждения
Учитывая результаты рентгеновских снимков, врачи диагностируют в девяноста процентов случаев повреждение пятой плюсневой кости, а именно отрывной перелом бугорка этой кости, а также незначительное смещение костей не более двух миллиметров.
При переломе Джонса обычно повреждение кости на рентгене будет показано в области основания, примерно в полутора сантиметрах от суставной линии. Обычно такой перелом является результатом прямой травмы. При стрессовом переломе основания пятой кости повреждение возникает значительно дистальнее суставной линии. Повреждение сопровождается понижением стабильности кости, нарушением кровообращения.
Рентгеновский снимок, сделанный при переломе плюсневой кости, показывает следующие характеристики травмы:
- разрушение кортикального слоя;
- рентгеноплотную линию при вколоченном переломе;
- рентгенопрозрачную линию у основания метафиза;
- выраженные склеротические изменения при стрессовом переломе.
Если по каким-либо причинам данные рентгеновского снимка не устраивают врача и он подозревает более сложное повреждение, то дополнительно проводится компьютерная томография.
Первая помощь
При повреждении плюсневой кости пострадавшему необходимо организовать правильную первую помощь – от этого во многом зависит успех лечения перелома. Поскольку стопа сильно болит и человек не может наступать на нее, а тем более полноценно передвигаться, то первую помощь оказывают на месте из подручных материалов.
При открытом переломе плюсневой кости рану рекомендовано обработать антисептическим средством. Если кроме йода ничего под рукой нет, то им обрабатывают только края повреждения. При артериальном кровотечении на нижнюю конечность накладывают жгут.
Лечение
Когда больного доставляют в клинику, врачи проводят визуальный осмотр повреждения и направляют пострадавшего на рентген. Только при помощи рентгеновского снимка можно достоверно определить, есть перелом или нет, а также выявить его локализацию и определить тип повреждения. Рентген делается в двух проекциях, на снимке можно определить, где именно расположено повреждение – у основания плюсневой кости, в диафизе, в районе шейки или головки кости. Также можно охарактеризовать линию разлома, наличие смещения.
Обычно врачи проводят ручную репозицию при незначительном повреждении, если кости стопы смещены незначительно или перелом без смещения. После ручного вправления через мягкие ткани стопы вставляются спицы на некоторое время. Время иммобилизации конечности в гипсе – от трех до четырех недель.

Гипсование стопы делается в среднем на полтора месяца
Несомненным плюсом ручной репозиции является отсутствие кожного разреза и послеоперационных шрамов, но среди существенных минусов можно упомянуть неполную репозицию, когда не все костные элементы сопоставляются в правильном положении и все равно приходится проводить оперативное вмешательство.
При более сложных повреждениях лечение проводится методом остеосинтеза. Необходима операция в том случае, если есть перелом третьей и четвертой плюсневой кости, а также при переломе со смещением пятой плюсневой кости. Это оперативное вмешательство, в результате которого обломки кости сопоставляются соответственно их анатомической позиции. Поскольку кости мелкие, то для их правильной установки применяются различные металлические элементы для крепления – винты, пластины, спицы.
После операции на конечность накладывается гипсовая повязка. Ногу в течение реабилитации не нагружают, для ходьбы используются костыли. Больным рекомендовано в процессе восстановления принимать препараты с кальцием, витамином Д. Гипсование проводится как минимум на полтора месяца, но срок ношения повязки зависит от количества обломков, способа фиксации.
Для некоторых пациентов, которые получили сравнительно легкие переломы плюсневой кости, возможно применение ортеза. Ортез на стопу представляет собой специальный фиксатор, изготовленный из полимерной основы и различных креплений, которые помогают плотно зафиксировать стопу и уменьшить на нее нагрузку.
Скорость восстановления после травмы у всех различна, и нельзя точно сказать, сколько заживает конечность. В среднем она составляет 1-1,5 месяца. Определяется она следующими параметрами:
- возрастом больного;
- количеством кальция в организме;
- наличием сопутствующих при переломе осложнений;
- выполнением всех реабилитационных мероприятий.
Реабилитация
Послеоперационная реабилитация проводится под контролем врача ортопеда. Доктор назначит пострадавшему физиотерапевтические процедуры и лечебную физкультуру, которые помогут пациенту восстановиться в кратчайшие сроки и вернуть конечности былую мобильность.
Упражнения ЛФК можно выполнять только в том случае, если после снятия гипса не осталось болезненных ощущений. За правильностью выполнений следит врач-реабилитолог. Базовыми упражнениями являются перекаты с пятки на носочки, подъемы на носках, сгибание и разгибание пальцев. Физическая нагрузка увеличивается постепенно, а на определенном этапе реабилитации применяется массаж.
Пострадавшим после перелома рекомендуют пройти курс прогревания, принимать ванночки для ног с лекарственными травами. При сохранении дискомфорта можно пользоваться обезболивающими мазями. Пациентам рекомендуют заняться плаванием, скорректировать свое питание, поскольку наличие перелома в стопе является фактором для появления отложения солей в дальнейшем.
Для активизации кровообращения можно использовать ножные массажеры – валик, полусферу и т.д. Можно делать массаж с ароматическими маслами или противоотечными средствами. Врачи не рекомендуют больным слишком рано переходить к активным движениям и нагружать ногу – если пациент передвигался с костылями, то некоторое время после снятия гипса стоит пользоваться поддержкой, поскольку мышцы и сухожилия за время недвижимости в гипсе атрофировались и можно получить новое повреждение.
Во время реабилитации врачи не советуют пациентам чрезмерно щадить себя. Ходить можно уже через пару дней после снятия гипса, и даже если сломанная конечность побаливает, то не стоит упускать возможности сделать новые шаги, каждый раз увеличивая пройденное расстояние на несколько метров.
Не стоит забывать, что наиболее полноценной будет такое восстановление, при котором организм получает все необходимые элементы – кальций, белки, витамины. Все эти элементы крайне важны для заживления повреждения при травме. Поэтому пациенты должны пересмотреть свой питательный рацион и обязательно включить в него творог, молоко, мясные продукты, овощи и фрукты.
Правильная реабилитация после травмы – это залог того, что удастся избежать дальнейших осложнений, среди которых артрит, остеопороз, артроз. При множественном тяжелом переломе, а также у пациентов с хрупкими костями, врачи не рекомендуют заниматься спортом, иначе травма может повториться.
Самое важное
Среди всех травматических повреждений стопы довольно часто встречается перелом плюсневых костей. Обычно страдает пятая кость. Диагностировать повреждение можно в клинике рентгеновским способом. При неосложненных переломах возможна ручная репозиция отломков, а при множественном осколочном переломе без оперативного вмешательства не обойтись.
Пожалуй, нет ни одного человека, который не знал бы, что такое перелом. А вот что означает термин консолидированный перелом, знают далеко не все.
Во время лечения кость срастается, на стыке бывших обломков образуется костная мозоль, этот процесс называется консолидация перелома. Соответственно, срастающаяся кость в фазе нарастания мозоли называется консолидирующей. Но прежде чем говорить о консолидации переломов, нужно разобраться в том, чем является сам перелом.

Что такое перелом
Переломом называется повреждение, при котором нарушается целостность кости. Во время этого повреждаются окружающие кость ткани, сосуды и в некоторых случаях кожный покров. Перелом бывает открытым и закрытым, содержащим много осколков, со смещением или без него. Сроки, за которые сломанные кости срастаются, зависят от типа перелома, размера трещины, если это неполный перелом, от лечения и от множества других факторов.
Получить такую травму можно при следующих обстоятельствах:
- во время падения с какой-либо высоты;
- от физического удара определенной силы;
- в момент спортивных тренировок или соревнований;
- попав в автомобильную аварию;
- не придерживаясь техники безопасности на производстве или другой потенциально опасной работе;
- в бытовых условиях по неосторожности.

На этом список не заканчивается, причин, послуживших возникновению перелома очень много. Травме костей больше подвержены пожилые люди, так как костная ткань с возрастом становится хрупкой и истончается. Дети страдают от переломов гораздо реже, имея более эластичные и подвижные кости. Если переломы случаются у ребенка, то они, чаще всего, поднадкостные, похожие на сломанную молодую ветку дерева. Сроки, которые необходимы для того, чтобы кость срослась, небольшие, а лечение может проводиться без иммобилизации травмированной области.
Если повреждение кости происходит у человека, имеющего остеопороз, раковое или туберкулезное заболевание кости, сахарный диабет или недостаток в организме кальция, то такая травма называется патологическим переломом. Произойти он может даже при незначительном силовом воздействии и срастается медленнее, чем обычно.
Как лечат переломы
Для того чтобы место перелома кости срослось, необходимо правильное лечение, заключающееся в:
- квалифицированно оказанной первой помощи;
- точной диагностике травмы;
- безошибочной фиксации вправленных костных обломков;
- процедурах, которые помогают костям консолидироваться;
- совокупной своевременной терапии;
- обеспечении пациенту полного покоя, а травмированной части тела неподвижности;
- способствованию улучшения кровоснабжения на месте травмы.

Во время прохождения лечения пациенту назначаются препараты, снимающие боль и воспалительный процесс, на травмированную область накладывается гипсовая повязка, или специальный бандаж.
Этапы срастания поврежденной кости
Сам перелом проходит три этапа:
- Стадия повреждения;
- Стадия регенерации костной ткани;
- Стадия перестройки кости.
На первом этапе человек получает травму, во время которой ощущает сильную боль. В окружающих кость тканях развивается отек, кровь из поврежденных сосудов изливается под кожу, образуя гематому синего цвета. Иногда может возникать болевой шок, при котором пострадавший не испытывает неприятных ощущений и продолжает активную деятельность, тем самим еще больше травмируя кость, мышцы, связки и сосуды. Воспалительный процесс в месте получения повреждения не связан с наличием бактерий или вирусов. Отек становится больше, гематома разрастается.

Второй этап подразумевает восстановление костной ткани. Клетки в поврежденной кости активно размножаются, соединяя собой отломки и заполняя трещины. Если отломки кости стоят неправильно по отношению друг к другу, то срастание происходит более медленно. Даже в не физиологическом положении кость может срастись, но это приведет к неприятным последствиям в будущем, например, постоянным болям и частым травмам.
Во время третьего этапа на месте срастающейся кости образовывается костная мозоль — перелом консолидируется. Изначально костная мозоль является фиброзной тканью, немного позже она становится хрящевой или сразу же сразу преобразуется в костную ткань. Этот процесс обусловлен кальцинированием образовавшихся клеток. Наличие консолидации говорит о скором срастании кости. В течение года новая костная ткань становится всё крепче и вскоре ничем не отличается от кости в здоровом участке тела.
Почему может замедляться консолидация
Не во всех случаях срастание перелома проходит гладко и быстро. Иногда нарастание костной мозоли происходит очень медленно или вовсе отсутствует. Причинами для возникновения неконсолидированного перелома становятся:
- преклонный возраст пациента (кости пожилых людей легко ломаются и долго проходят фазу консолидации);
- наличие сахарного диабета и других болезней, связанных с обменом веществ;
- истощение организма из-за неполноценного питания и наличие авитаминоза;
- изменения в организме, чаще недостаток кальция, по причине беременности или лактации;
- гнойные воспалительные процессы;
- нарушения в системе кровообращения или кроветворения;
- несоблюдение пациентом постельного режима и ограничения двигательной активности и нагрузок на место травмы.
Сколько времени происходит образование костной мозоли
Консолидация перелома происходит на протяжении довольно длительного периода. Сама консолидация делится на первичную, которая происходит в течение приблизительно четырех недель и вторичную, длящуюся около шести недель.
Полностью костная мозоль проходит перестройку на протяжении почти года, а в некоторых случаях и в течение более длительного периода. Это связано с рассасыванием концов отломков кости остеобластами, а также с ликвидацией излишнего образования мозоли.
Что делать если консолидация не происходит
Замедленная консолидация переломов может привести к тяжелым осложнениям, поэтому если кость по каким-либо причинам не может срастись сама, задача хирурга — помочь ей в этом. Для этого врач проводит операцию, во время которой в кость ввинчивается штырь или спица. На ней и происходит образование костной мозоли.

Итак, из всего сказанного выше, становится понятно, что такое консолидированный перелом. Простым языком, это период, когда костные отломки уже срослись, но костная мозоль продолжает образовываться и перестраиваться. Сросшимся костям для полного восстановления двигательной активности нужно намного больше времени, чем может показаться на первый взгляд. Даже если уже снят гипс и пациента не тревожат никакие признаки перелома, в области травмы беспрерывно происходят изменения, восстанавливающие прочность и целостность костной ткани.
Зная всё про консолидированный перелом, что это такое, как его лечить, что делать при нарушении образования костной мозоли, можно добиться хороших результатов после окончания восстановительного периода. Главное, не нагружать травмированную кость раньше времени, беречь ее от получения новых травм, употреблять продукты, богатые кальцием и выполнять все рекомендации лечащего доктора. Консолидация — это не заболевание, а всего лишь один из этапов на пути к возобновлению прежнего ритма жизни.
Читайте также:


