Что такое конденсации костных структур на рентгене
По локализации поражения — изменения в костях принято разделять на местные, регионарные, распространенные и системные. Так обычно классифицируют остеопорозы, остеосклерозы в костях.
Местные поражения — изменения необходимо детализировать в зависимости от того, в какой части кости располагается процесс: в эпифизе, метафизе или диафизе. Определение местоположения процесса в кости имеет часто решающее диагностическое значение: туберкулезные заболевания костей преимущественно располагаются в эпифизе, опухоли — в ме-тадиафизе, остеомиелиты чаще локализуются в диа-физах ближе к метафизам.
Регионарными процессами считаются такие, когда поражение захватывает целую анатомическую область (сустав); если процесс занимает всю конечность, то это считается распространенным поражением; если весь скелет, то это называют системным процессом. Имеется целая группа системных заболеваний, к которым относят различные виды рахита, детскую цингу, несовершенное окостенение, мраморную болезнь. Последняя в отличие от предыдущих характеризуется системным остеосклерозом.
Характеристика по числу поражений. В костях могут быть процессы монооссальные (с одиночным очагом или фокусом, как например, остеогенные саркомы). Туберкулезные заболевания суставов, как правило, бывают в обеих костях, составляющих сустав. Множественные поражения в костях наблюдаются при метастазах злокачественных заболеваний, миеломной болезни, остеохондрозах и др.
По форме поражения в костях чаще бывают круглые, округлые (очаги туберкулеза, миелома, метастазы) и неправильной формы. Иногда поражения в костях имеют своеобразную форму типа географической карты (ксантоматоз).
По размерам поражения в костях удобнее подразделять на очаговые и фокусы.
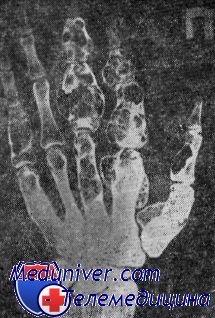
Прямая рентгенограмма правой кисти. Кости пястья и фаланг пальцев неравномерно вздуты с выраженным увеличением объема с наличием множественных, различных размеров и формы, участков просветления, четко отграниченных от неизмененной костной ткани. Множественные остеохондромы.
Мелкоочаговые поражения в костях (в диаметре до 4,3 см) выявляются при лейкозах и ретикулозах. Очаговые тени средние (5 мм) и крупные (до 1 см) являются рентгенологическим отображением таких костных процессов, как метастатические опухоли, миелома, туберкулезные поражения и др. Фокусы поражения — крупнее 1 см, как деструктивные просветления, являются характерными для многих опухолей как доброкачественных (хондромы, остеохондромы), так и злокачественных (остеолитические саркомы, метастазы в костях), а также для фиброзных остеодистрофий, дегенеративно-дистрофических деструкции) костная киста, гиперпаратиреоидная остеодистрофия, гигантоклеточная опухоль, болезнь Педжета — деформирующий остит) и др. заболеваний, в основе которых лежат морфологические изменения в размерах больше 1 см.
Интенсивность теней и просветлений в костях. По интенсивности затенения удобнее подразделить на 3 вида: 1 — тень слабой интенсивности, когда имеется уплотнение кости, но сохраняется ясная костная структура; 2 — затенение средней интенсивности, когда уплотнение проявляется перестройкой костной структуры в сторону превращения в картину компактной кости, но с сохранением костномозгового канала, если процесс локализуется в длинной трубчатой кости; 3 — тень большой интенсивности, если костная структура затенения представляется в виде выраженной картины компактной кости с полным закрытием костномозгового канала — эбурниация — слоновость кости).
Просветления в костях. Под понятием просветления в кости подразумевается участок, где отсутствует костная структура. В этом отличие просветления от разреженной костной структуры при остеопорозе, где нормальные элементы картины костной ткани сохраняются. Просветления следует также дифференцировать от дефекта кости. Дефекты кости хотя также рентгенологически проявляются участками отсутствия костной структуры, но анатомо-морфологически здесь нет замены костной ткани какой-либо другой патологической тканью или же мягкотканным компонентом кости, что является основой формирования симптомокомплекса деструктивного просветления. Просветления подразделяются на неинтенсивные и выраженные.
Неинтенсивные просветления, как правило, небольших размеров и на рентгенограммах они нерезко выделяются на фоне нормальной структуры, окружающей кости. Выраженные просветления характеризуются большими размерами и четкостью контуров, что позволяет сразу их обнаружить на снимке.
Контуры кости и контуры теней в костях. В норме контуры кости бывают гладкими и четкими, за исключением некоторых естественных неровностей, какими являются бугристости, куда прикрепляются мышцы. При заболеваниях контуры становятся смазанными: волнистыми, бугристыми и зазубренными. Контуры теней и просветлений в костях бывают также четкими и расплывчатыми. Часто только по анализу этого скиалогического показателя удается отличить доброкачественный процесс от злокачественного, определить длительность заболевания и т. д.
Динамика рентгенологических изменений во времени. Эта скиалогическая особенность порой имеет в остеологии решающее значение для выявления первых объективных признаков заболевания вообще (линия перелома, в некоторых случаях, становится видимой только при повторных рентгенологических исследованиях). Доброкачественные опухоли костей отличаются от злокачественных стабильностью повторных рентгенологических данных, полученных через различные промежутки времени.
Медицинский эксперт статьи

Основные отклонения от нормы, наблюдаемые при рентгенологическом исследовании, можно сгруппировать следующим образом:
- изменения положения, формы и величины костей;
- изменения поверхности костей (их контуров на рентгенограммах);
- изменения костной структуры:
- нарушение целости костных балок;
- перестройка структуры кости;
- остеолиз и остеонекроз;
- деструкция и секвестрация костной ткани;
- изменения рентгеновской суставной щели.
Первая группа признаков почти не нуждается в пояснениях. Изменения положения костей могут быть как аномалией развития, так и следствием переломов и вывихов. Изменение нормальной формы кости бывает при аномалиях развития или возникает вследствие снижения прочности кости (при витаминной недостаточности, деминерализации кости и др.). К изменению величины кости ведет ее разрушение или новообразование. Утолщение кости принято называть гиперостозом. Он образуется в результате повышенной функциональной нагрузки или избыточного разрастания и окостенения надкостницы при расстройствах кровообращения, интоксикациях, воспалительных поражениях. Равномерное уменьшение кости происходит при ее недоразвитии или атрофии. Причиной атрофии чаще все го являются ограничения локомоторной функции скелета и нейродистрофические нарушения.
Изменения наружной поверхности кости наблюдаются при деструкции кортикального слоя воспалительного или опухолевого происхождения Кроме того, на кости могут быть выступы, связанные с нарушением развития (экзостозы) или воспалительным процессом (остеофиты), но наиболее часто изменения контуров кости объясняются структурными сдвигами в надкостнице.
Изменения костной структуры возникают прежде всего при переломах и выражаются в перерыве костных балок и трабекул: в кости появляется линия, или щель, перелома, имеющая различное направление и протяженность. При нейродистрофических поражениях может наблюдаться рассасывание костной ткани, при котором на снимках обнаруживают неправильной формы дефект костного вещества с расплывчатыми границами. При расстройстве питания костной ткани развивается остеонекроз. Омертвевший участок кажется более плотным на фоне окружающей кости. Костные балки в области некроза не выдерживают обычной нагрузки и спрессовываются, что приводит к деформации кости и еще большему повышению интенсивности ее тени.
При ряде заболеваний возникает деструкция - разрушение костных балок и целых участков кости и замещение их гноем, грануляциями или опухолевой тканью. На рентгенограмме очаг деструкции выглядит как дефект кости. Контуры свежих деструктивных очагов неровные, в то время как края давно существующих очагов становятся ровными и уплотненными. Деструкция нередко ведет к отторжению костных фрагментов и их омертвению. Такие свободно лежащие и некротизированные куски кости называют секвестрами.
Большое значение в рентгенодиагностике имеет симптом перестройки костной структуры. Под перестройкой кости понимают любое изменение костной структуры, сопровождающееся появлением новой структуры взамен предшествовавшей. Различают физилогическую и патологическую перестройку. К физиологической относят все виды изменения структуры кости, возникающие в процессе нормальной жизнедеятельности человека под влиянием тех или иных условий труда и быта, занятий спортом. Такая перестройка происходит в костной системе здорового человека на протяжении всей жизни. Для нее характерно уравновешивание процессов созидания и рассасывания кости. Патологическая перестройка может совершаться а результате дистрофических, воспалительных и других процессов и обычно сопровождается преобладанием процессов рассасывания или новообразования костных элементов.
Наиболее часто наблюдается один из видов перестройки - остеопороз (разрежение кости). Он выражается в равномерном уменьшении количества костных балок в единице объема кости. На рентгенограммах остеопороз проявляется повышением прозрачности кости, истончением кортикального слоя и расширением костномозгового канала, подчеркнутостью контуров кортикального слоя вокруг всей кости. В губчатом веществе эпифизов, метафизов и в плоских костях наблюдается крупнопетлистая костная структура. Остеопороз может иметь пятнистый характер и проявляться в виде отдельных мелких или более крупных участков просветления либо быть диффузным и равномерным. По протяженности различают 4 формы остеопороза: местный, регионарный, распространенный и системный. Местный остеопороз - ограниченный участок разрежения костной структуры: обычно это начальное проявление деструкции кости. Регионарным называют остеопороз, захватывающий целую анатомическую область. Как правило, разрежение костной структуры определяется в суставных концах костей при артритах. Распространенным считают остеопороз, распространяющийся на все кости одной конечности, что обычно связано с нарушением кровообращения или иннервации этой конечности. Системный остеопороз поражает весь скелет.
Под остеосклерозом понимают такое изменение костной структуры, при котором отмечается увеличение количества костного вещества в единице объема кости. В губчатом веществе определяется мелкопетлистая структура вплоть до такой, при которой неразличим костный рисунок. В длинных костях отмечаются утолщение кортикального слоя и сужение костномозгового канала.
Остеосклероз может быть ограниченным или системным. Последняя форма наблюдается сравнительно редко: при некоторых врожденных болезнях (мраморная болезнь), отравлениях соединениями фтора (флюороз). Множественные участки остеосклероза в костях выявляются при интоксикации тяжелыми металлами, некоторых видах лейкоза, деформирующей остеодистрофии, почечной остеодистрофии, остеобластических метастазах рака.
Изменение рентгеновской суставной щели - признак поражения сустава. Равномерное сужение суставной щели чаще всего указывает на дистрофическое состояние суставных хрящей. Неравномерное сужение наблюдается при артритах и может сочетаться с разрушением замыкающих пластинок и субхондрального слоя сочленяющихся костей. При фиброзном анкилозе определяется исчезновение замыкающей костной пластинки, а при костном анкилозе - переход костных балок из одного эпифиза в другой.
Выше перечислены далеко не все рентгенологические симптомы повреждений и заболеваний скелета, но и из изложенного ясно, сколько разнообразных и нестандартных сочетаний их может наблюдаться в реальной действительности. Хотя рентгеновское изображение кости кажется демонстративным и понятным, для точного распознавания ее поражений от врача требуются хорошая общая клиническая подготовка и педантичный анализ лучевой семиотики.
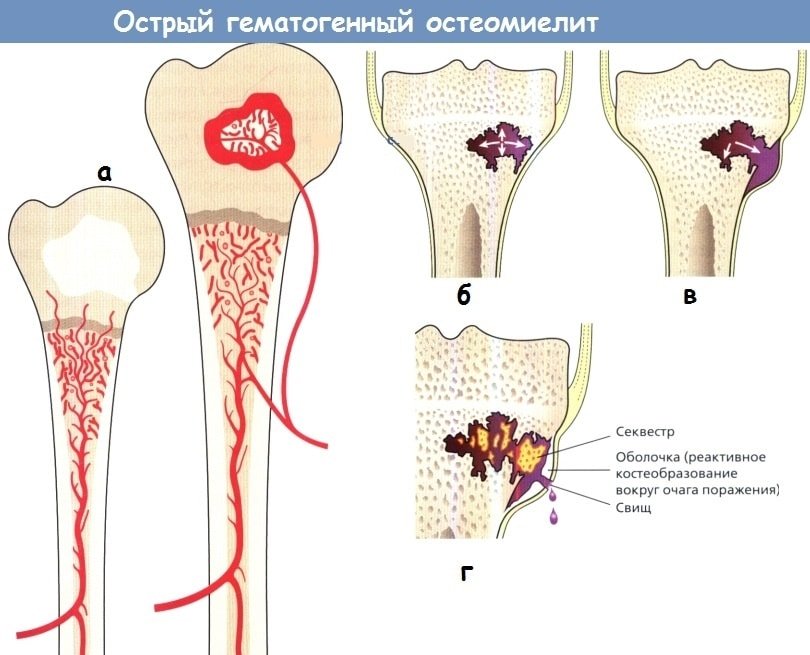
Остеомиелит — гнойное воспаление костных структур. Подтверждение диагноза осуществляется при помощи рентгенологической диагностики. Впоследствии методика используется для визуализации динамики процесса, эффективности и результативности терапии.
Остеомиелит на рентгене трудно обнаружить на начальных стадиях, необходим тщательный подбор степени излучения, на поздних этапах болезни лизис тканей и появление воспалительного инфильтрата не оставляет сомнений в правильности диагноза.
- Как при помощи рентгена обнаружить заболевание на ранней стадии
- Методика проведения рентгенографии
- Проявление заболевания на рентгенограммах
- Острое течение патологии
- Хроническое течение
- Видео
Как при помощи рентгена обнаружить заболевание на ранней стадии
Начальные проявления острого остеомиелита на рентгеновских снимках обнаруживаются к концу первой недели развития патологии, подтвердить диагноз можно на 8-15 сутки попадания инфекции. Это связано с патогенезом заболевания.

Остеомиелит пяточной кости
Развитие патологии может быть как после травматизации кости, так и в результате гематогенного распространения инфекции.
Если при переломе кости диагностика не составляет труда, то гематогенный остеомиелит трудно заподозрить.
Чаще острый гематогенный остеомиелит встречается у детей, так как в детском возрасте костный мозг представлен красным ростком, его кровоснабжение лучше за счёт большого количества анастомозов, во взрослом он замещается жёлтым костным мозгом — жировой тканью.

Остеомиелит нижней челюсти
Патогенез развития острой патологии связан с септическим инфекционным поражением, когда с током крови инфекция попадает в полость кости и начинается воспаление костного мозга.
Чем больше коллатералей, тем большая вероятность инфицирования. После попадания бактериального эмбола должно пройти время, необходимое на реакцию организма и воздействие патогенных факторов на ткани кости.
На начальных стадиях диагноз остеомиелит выставляется по рентгенологическим признакам:
- увеличение мягкотканого компонента в объёме над местом поражения: в норме подкожная клетчатка на снимке выглядит как однородное просветление, при воспалении — она отекает, становится по плотности соизмерима с мышечными структурами, контуры размываются;
- при воспалении в метафизе трубчатой кости размывается рисунок трабекул, контур коркового слоя, иногда он может исчезать;
- периостальная реакция наблюдается при эпифизарном остеомиелите в диафизах и эпифизах трубчатых костей — происходит отслоение коркового слоя, в просвете могут наблюдаться воспалительные инфильтраты (участки затемнения, в которых происходит иммунный ответ: отёк, лимфоцитарная инфильтрация, гнойное расплавление тканей) на рентгенограмме это выглядит как симптом утолщения кости;
- костномозговой канал размывается, его обнаружение возможно только при томографическом исследовании на ранних стадиях.
![]()
Пункция коленного сустава
Чаще патология формируется в области функциональных участков костей, суставных поверхностях. В таком случае информативным для подтверждения диагноза становится пункция сустава. После процедуры для контроля эффективности проводят повторное исследование.
Методика проведения рентгенографии
При подозрении на остеомиелит требуется подобрать оптимальную дозу облучения рентгеновского луча. Чем выше жёсткость лучей, тем более контрастный снимок и лучше видны воспалительные участки.
Хроническое течение патологии требует обязательного исследования. Это необходимо для уточнения степени повреждения и контроля динамики развития процесса, так как исследование расширяет область обзора и помогает врачу полностью представить объём поражения.
При появлении секвестров и свищей применяется метод прямого увеличения рентгенограммы или фистулография — исследование с внутривенным контрастированием.
Диагностика помогает точно определить объём деструктивного повреждения кости, мягких тканей, позволяет травматологу подобрать оптимальный способ оперативного вмешательства.
При хроническом течении гематогенного остеомиелита методика малоинформативная, так как плотные очаги склероза затрудняют визуализацию. В таком случае требуется фистула томографическое исследование.
Проявление заболевания на рентгенограммах
Признаки остеомиелита на рентгенограммах зависят от течения патологии. При остром и хроническом процессе рентгенолог видит различную рентген-картину, динамическое наблюдение позволяет проследить хронизацию заболевания.
При остром течении рентгенолог видит следующие симптомы:
- воспалительную реакцию мягкотканых структур в области патологического очага в виде утолщения тканей над ней, размытости слоёв подкожно-жировой клетчатки и мышечных структур;
- периостальная реакция по бахромчатому типу или в виде широкой неравномерной тени, результат обезыствления костной ткани;
- деструкция кости — явный симптом, при котором под воздействием инфекционного фактора и собственных иммунных клеток происходит разрушение клеток. На снимке видны очаги просветлений (тёмные пятна на снимке) разной формы и размера с нечёткими размытыми контурами в кортикальном слое, губчатом веществе. Кость теряет свою рентгенологическую плотность, становится прозрачной;
- исчезновение костномозгового канала, явный признак острого гематогенного остеомиелита в детском возрасте.
![]()
При хроническом гематогенном остеомиелите кортикальный слой значительно утолщается в сравнении с начальными снимками, надкостница наоборот — истончается.
Появляются участки склероза — замещение функциональной костной ткани соединительной. Чаще на снимках обнаруживаются области деструкции с ободком склероза, такая картина увеличивает риск возникновения патологических переломов, так как кость становится более хрупкой, нарушаются её амортизационные функции.
Происходит формирование секвестров — на рентгене выглядят как плотная тень, окружённая соединительнотканным венчиком (секвестральная капсула). Этот участок лишён костной структуры. Секвестрация может привести к укорочению костей.
Чем раньше начнётся диагностика и лечение остеомиелита, тем большая вероятность благополучного исхода.
Переход в хроническую стадию увеличивает риск развития патологических переломов, формирования ложных суставов, некроза кости и инвалидизации.
Видео
Если у человека развился остеопороз, рентген позволит диагностировать наличие и определить степень тяжести данного заболевания. Специалист по рентгенологическим снимкам сможет выявить снижение плотности костей.
Что такое остеопороз
Остеопороз представляет собой состояние костной ткани, при котором уменьшается ее плотность. При этом повышается хрупкость костей и склонность к переломам. Кости человека должны быть прочными, это обеспечивается благодаря наличию в них таких микроэлементов, как фосфор и кальций.
У людей до 30 лет плотность костей постепенно увеличивается. После 35 лет происходит постепенное ее снижение. При остеопорозе происходит вымывание микроэлементов из костной ткани. При этом структура костей становится пористой, снижается их плотность. Болезнь поражает все кости. Это ведет к риску переломов в самых простых ситуациях, даже при малых нагрузках.

В группу риска по возникновению заболевания входят женщины старше 55 лет в период менопаузы. Также развитию заболевания способствуют: малоподвижный образ жизни, низкий вес, наследственная предрасположенность, плохое питание, повышенное давление, недостаток кальция и фосфора в организме.
Показания и противопоказания к проведению рентгенографии
При остеопорозе в организме происходят патологические изменения, которые вызывают развитие характерных для данной болезни симптомов. Эти признаки являются показанием для назначения обследования и диагностики, чтобы подтвердить диагноз.
Показаниями для проведения рентгенографии при остеопорозе являются:
- Боли в пояснице и костях, чувство постоянной усталости и болезненности при движении.
- Частые переломы даже после незначительных травм и ушибов.
- Болезни щитовидной железы.
- Нарушение выработки половых гормонов.
- Стадия менопаузы.
- Снижение роста человека.
- Деформации суставов и позвоночника.
- Генетическая предрасположенность к остеопорозу.
Противопоказания к проведению рентгенографии:
- тяжелое общее состояние пациента;
- беременность;
- открытое кровотечение;
- пневмоторакс;
- активный туберкулез;
- тяжелые поражения печени и почек;
- декомпенсированный сахарный диабет.
Как проводится исследование
Для диагностики заболевания назначают рентгенографию. Специалисты проводят денситометрию, т. е. диагностику патологий скелета, которая основана на измерении плотности костей. Рентгенография является одним из методов определения плотности костной ткани и чаще всего назначается для диагностики остеопороза. Во время процедуры делают снимки позвоночника, таза, конечностей, черепа и кистей рук. Чаще всего рентген проводится на трех основных участках:
- бедро;
- предплечье;
- поясница.

По снимку, полученному на рентгене, специалист определяет структуру костей и выявляет области со сниженной плотностью. При этом врач сравнивает результаты с нормальными показателями, которые должны быть у здорового человека. Если заболевание будет выявлено, это дает возможность предотвратить дальнейшее его прогрессирование и назначить эффективное лечение.
Отмечаются некоторые трудности при диагностике по рентгеновским снимкам. Это качество имеющейся аппаратуры, профессионализм рентгенолога, особенности строения скелета пациента. Поэтому при диагностике учитывают не только результаты рентгена, но и анамнез и симптоматику.
Рентгенологические признаки остеопороза на снимке
Основным маркером остеопороза является выявление на рентгеновских снимках областей костной ткани со сниженной плотностью и пористой структурой. Эти участки отличаются от нормы степенью прозрачности.
Рассмотрим, какие бывают на рентгене признаки остеопороза:
- На снимке позвонки имеют клинообразную форму, при этом вытягиваются в длину.
- На телах позвонков имеются шиповидные отростки.
- Просматриваются нехарактерные для костной ткани светлые зоны.
- Надкостница выглядит тонкой, в ней наблюдаются некротические очаги.
- Снижается четкость поперечной исчерченности позвонков и рисунка других костей.
- На стенках аорты наблюдается отложение солей кальция.

На рентгене можно выявить степень развития остеопороза. Заболевание имеет такие стадии:
- Нулевая – является нормой для здорового человека. На рентгене нельзя определить какие-либо отклонения.
- Первая, при которой снижается плотность костей и можно наблюдать трабекулярное редуцирование.
- Вторая, когда трабекулы истончаются, плотность кости снижается на 40-50%.
- Третья, когда кости уменьшились в объеме больше чем на 50%. Тела позвонков продавливают опорные площадки и приобретают клинообразную форму.
- Четвертая стадия развития патологии костных тканей характеризуется запущенным состоянием. Происходит потеря минеральных веществ костными клетками. Наблюдается большое количество клиновидных позвонков.
Ранние этапы развития остеопороза диагностировать на рентгене трудно. Характерные симптомы определяются опытным специалистом только при потере более 20% костной массы.
Воспалительные заболевания костей
Гематогенпый остеомиелит — гнойное заболевание костей, вызываемое чаще всею золотистым стафилококком, стрептококком, протеем. В длинных трубчатых костях поражается метафиз и диафиз. У детей до 1 года поражается эпифиз, так как до 1 года сосуды из метафиза проникают через ростковую зону в эпифиз. После облитерации сосудов ростковая пластинка обеспечивает барьер для проникновения инфекции в эпифиз и в сочетании с медленным турбулентным током крови в метафизе обуславливает более частую локализацию остеомиелита у детей в данной зоне.
После закрытия ростковой пластинки кровоснабжение между метафизом и эпифизом восстанавливается, что способствует развитию вторичных инфекционных артритов в зрелом возрасте. Рентгенологические признаки остеомиелита проявляются на 12-16 дней позже начала клинических проявлений.
Самый ранний рентгенологический признак остеомиелита — отек мягких тканей с утратой четко определяемых в норме жировых слоев. Для диагностики на ранних стадиях заболевания эффективно трехфазное сканирование костей с технецием-99. Такой же чувствительностью обладает МРТ, позволяющая выявить абсцесс мягких тканей. На рентгенограммах на 7-19-й день от начата инфекционного процесса проявляются нечетко отграниченные участки повышенной прозрачности в области метадиафиза трубчатой кости и нежные периостальные образования новой кости, которая становится очевидной на третьей неделе.
Абсцесс Броди. Особый вид первично хронического остеомиелита. Размеры гнойника могут быть разными, локализуются они в метафизах длинных трубчатых костей, чаще поражается большеберцовая кость. Как правило, заболевание вызывается маловирулентным микробом. При рентгеновском исследовании в метаэпифизе определяется полость с четкими контурами, окруженная склеротическим ободком. Секвестры и периостальная реакция отсутствуют.
Остеомиелит Гарре. Это также первично хроническая форма остеомиелита. Он характеризуется вялой воспалительной реакцией с преобладанием пролиферативных процессов, развитием гииерпластического гиперостоза в виде веретена.
Поражается средняя треть диафиза длинной трубчатой кости (чаще большеберцовой) на протяжении 8-12 см. При рентгенологическом исследовании отмечается утолщение кости за счет мощных периостальных наслоений с четкими волнистыми контурами, выраженным склерозом на данном уровне и сужением костномозгового канала.
Кортикальный остеомиелит (кортикалит) — промежуточная форма между обычным остеомиелитом и склерозирующим остеомиелитом Гарре. В основе кортикалита лежит изолированный корковый абсцесс диафиза большой трубчатой кости.
Процесс локализуется в толще компактного вещества вблизи надкостницы, что вызывает локальный склероз и гиперостоз кости. Постепенно формируется небольшой компактный секвестр. При рентгенологическом исследовании определяется локальное утолщение, склерозирование коркового слоя большой трубчатой кости, на фоне которого видна небольшая полость с четкими контурами, содержащая небольшой плотный секвестр.
Патология надкостницы
Она возможна в виде двух вариантов — периостита и периостоза.
Периостит - воспаление надкостницы, сопровождающееся продуцированием остеоидной ткани. На рентгенограмме периостит выглядит по-разному, что зависит от причины его возникновения.
Асептический периостит — развивается вследствие травмы, физических перегрузок. Он бывает простым и верифицирующим. При простом периостите рентгенологических изменений не отмечается, при оссифицирующем периостите па месте ушиба по наружной поверхности коркового слоя на расстоянии 1-2 см от поверхности кости определяется узкая полоска затемнения с гладкими или шероховатыми, волнистыми контурами. Если полоска больших размеров, то ее приходится дифференцировать с остеогенной саркомой.
При остеомиелите па рентгенограмме на 10-14-й день от начала заболевания появляется полоска затемнения вдоль длинника кости, отделенная от нес полоской просветления, т. е. имеется линейный периостит. При хроническом остеомиелите отмечается оссификация периостальных наслоений, увеличение объема кости, сужение костномозгового каната (воспитательный гиперостоз).
При ревматизме развивается небольшой слоистый периостит, исчезающий при выздоровлении, Туберкулезный периостит имеет черты плотной тени, охватывающей кость но типу веретена. Периостит часто сопровождает варикозное расширение вен, язвы голени.
По рентгенологической картине выделяют периоститы: линейные, слоистые, бахромчатые, кружевные, гребневидные. По характеру распространения различают периостит местный, множественный, генерализованный.
Периостоз - это невоспалительное изменение надкостницы, проявляющейся усилением костсобразовапия камбиального слоя надкостницы в ответ на изменения в других органах и системах, это гиперпластическая реакция периоста, при которой происходит наслоение остеоидной ткани на корковое вещество диафиза с последующим обызвествлением.
В зависимости от причин возникновения выделяют следующие варианты периостоза:
• ирритативно-токсический периостоз, его причины — опухоль, воспаление, эмпиема плевры, болезни сердца, желудочно-кишечного тракта;
• функционально-адаптационный периостоз, возникающий при перегрузке, кости;
• оссифицирующий периостоз как исход периостита.
Рентгенологические проявления периостоза сходны с проявлениями периостита. После слияния периостальных наслоений с костью контуры его становятся ровными. Но периостозы могут быть и слоистыми, лучистыми, козырьковыми, линейными, игольчатыми.
Примером периостоза может быть болезнь Пьер-Мари—Бамбергера — системный оссифицирующий периостов.
Наблюдается он при хронических заболеваниях легких и при опухолях. В разгар заболевания отмечаются периостальные наслоения диафизов трубчатых костей. Изменения исчезают при излечении основного заболевания.
Плюригландулярный синдром Морганьи — это гиперостоз у женщин в период менопаузы, он развивается наряду с другими эндокринными расстройствами. При рентгенологическом исследовании можно обнаружить костные разрастания по внутренней пластинке лобной, реже теменной кости и у основания черепа, Подобные изменения могут наблюдаться при фиброзной дисплазии. Существуют также редкие варианты гиперостоза в виде генерализованного гиперостоза — болезни Камурати-Энгельмапна и наследственного гиперостоза Ban Бюхеля.
И.А. Реуцкий, В.Ф. Маринин, А.В. Глотов
Читайте также: