Что такое ингибитор костной резорбции при остеопорозе

® (FOSAMAX)" title="ФОСАМАКС ® (FOSAMAX)" style="margin-right:20px" />
Таблетки овальные, белого или почти белого цвета, с контурным изображением кости на одной стороне и кодовым номером "31" - на другой.
| 1 таб. | |
| алендроната натрия | 91.307 мг, |
| что соответствует содержанию алендроновой кислоты | 70 мг |
Вспомогательные вещества: целлюлоза микрокристаллическая, лактоза безводная, натрия кроскармеллоза, магния стеарат.
4 шт. - блистеры (1) - пачки картонные.
Клинико-фармакологическая группа: Ингибитор костной резорбции при остеопорозе
Ингибитор костной резорбции. Относится к группе бисфософонатов, которые, локализуясь в зонах активной резорбции кости, под остеокластами, ингибируют процесс резорбции костной ткани, обусловленный остеокластами, не оказывая прямого влияния на процесс образования новой костной ткани. Поскольку резорбция кости и появление новой костной ткани взаимосвязаны, образование кости также снижается, но в меньшей степени, чем резорбция, что приводит к прогрессирующему увеличению костной массы. Во время лечения алендронатом формируется нормальная костная ткань, в матрикс которой встраивается алендронат, оставаясь фармакологически неактивным. В терапевтических дозах алендронат не вызывает остеомаляцию.
Остеопороз у женщин в постменопаузе
Остеопороз характеризуется снижением костной массы и, вследствие этого, повышенным риском переломов, особенно позвоночника, бедра и запястья. Он встречается как у мужчин, так и у женщин, но особенно часто у женщин после менопаузы, когда скорость резорбции кости превышает скорость ее образования, что приводит к потере костной массы.
Ежедневный прием алендроната у женщин в постменопаузе вызывает биохимические изменения, свидетельствующие о дозозависимом подавлении костной резорбции, включая снижение уровня кальция в моче и маркеров распада коллагена кости (гидроксипролина, деоксипиридинолина и перекрестно-связанных N-телопептидов коллагена I типа) в моче. Эти биохимические показатели возвращаются к исходным значениям через 3 недели после отмены алендроната, несмотря на то, что препарат длительно сохраняется в костях скелета.
Длительное (до 5 лет) лечение остеопороза Фосамаксом в дозе 10 мг/сут снижает выведение с мочой маркеров резорбции кости деоксипиридинолина и перекрестно-связанных N-телопептидов коллагена I типа приблизительно на 50% и 70% соответственно, до уровня, наблюдаемого у здоровых женщин до наступления менопаузы.
Скорость костной резорбции начинает снижаться уже на первом месяце лечения, достигает постоянного значения на 3-6 месяце терапии и сохраняется на достигнутых значениях на всем протяжении лечения Фосамаксом. Также отмечается снижение уровней маркеров образования кости - остеокальцина и костеспецифической щелочной фосфатазы приблизительно на 50%, а общей щелочной фосфатазы приблизительно на 25-30%, достигая плато через 6-12 месяцев терапии. При профилактическом назначении Фосамакса в дозе 5 мг/сут происходит снижение уровней остеокальцина и костеспецифической щелочной фосфатазы приблизительно на 40% и 15% соответственно. Подобное снижение скорости костного метаболизма происходит и при приеме Фосамакса в дозе 70 мг 1 раз в неделю в течение одного года.
Лечение постменопаузного остеопороза
Влияние на минеральную плотность костной ткани. Фосамакс в дозе 10 мг/сут у пациенток с постменопаузным остеопорозом повышает минеральную плотность костной ткани (МПК) поясничного отдела позвоночника, шейки бедра и большого вертела бедра через 3 года терапии в сравнении с плацебо в среднем на 8.82%, 5.9% и 7.81% соответственно. Общая МПК также значительно возрастает, и это свидетельствует о том, что увеличение костной массы в поясничном отделе позвоночника и в бедренной кости происходит не за счет других участков скелета. Увеличение костной массы наблюдается уже через 3 месяца после приема препарата и продолжается в течение 3 лет. При удлинении срока приема до 5 лет МПК поясничного отдела позвоночника и большого вертела бедра продолжает увеличиваться, и дополнительный прирост в период между 3 и 5 годом терапии составляет 0.94% и 0.88% соответственно. Таким образом, Фосамакс вызывает обратное развитие остеопороза. Эффективность Фосамакса не зависит от возраста, расы, исходной скорости метаболизма костной ткани, функции почек и применения широкого спектра лекарственных препаратов.
Отмена Фосамакса после 1-2 лет приема в дозе 10 мг сопровождается постепенным возвращением интенсивности костного метаболизма к исходным значениям, МПК не увеличивается, но и ускоренной потери костной массы не наблюдается. Поэтому терапию Фосамаксом следует проводить длительно, чтобы обеспечить постепенное увеличение костной массы.
В исследовании у женщин с постменопаузным остеопорозом было показано, что Фосамакс в дозе 70 мг 1 раз в неделю терапевтически эквивалентен Фосамаксу в дозе 10 мг/сут. Так, среднее увеличение МПК поясничного отдела позвоночника на первом году приема Фосамакса в дозе 70 мг 1 раз в неделю и Фосамакса в дозе 10 мг 1 раз/сут составляет 5.1% и 5.4% соответственно. Степень увеличения МПК была также сопоставима между данными терапевтическими группами и для других участков костного скелета. Полученные данные поддерживают точку зрения о том, что Фосамакс в дозе 70 мг, принимаемый 1 раз в неделю, также эффективен в снижении частоты переломов, как и Фосамакса 10 мг при ежедневном приема.
Влияние па частоту развития переломов костей. Установлено, что среди женщин с постменопаузным остеопорозом, принимавших Фосамакс в течение 3 лет, статистически достоверно на 48% снижается доля пациенток, у которых произошел один или более переломов позвоночника (3.2% против 6.2% при приеме плацебо). Более того, у тех пациенток, которые принимали Фосамакс и перенесли переломы позвоночника, уменьшение роста не было столь значительным, как в группе плацебо (5.9 мм и 23.3 мм соответственно), что объяснялось уменьшением количества и тяжести переломов.
При приеме Фосамакса в течение 2-3 лет в дозах >2.5 мг/сут наблюдается снижение частоты возникновения внепозвоночных переломов на 29% (9.0 % против 12.6% в группе плацебо). Таким образом, Фосамакс эффективно снижает частоту переломов, в том числе позвоночника и бедра, то есть участков скелета, наиболее уязвимых для развития остеопороза и его осложнений.
Гистология костной ткани. При гистологическом исследовании у женщин с постменопаузным остеопорозом, принимавших Фосамакс в дозах от 1 до 20 мг/сут в течение 1, 2 или 3 лет было обнаружено, что костная ткань имеет нормальную структуру и минерализацию, а также зафиксировано снижение скорости костного метаболизма по сравнению с плацебо.
Применение у мужчин
Хотя остеопороз у мужчин встречается не так часто, как у женщин в постменопаузе, значительная часть переломов, связанных с остеопорозом, приходится на мужчин. Распространенность деформации позвоночника, связанной с остеопорозом, одинакова у мужчин и женщин. Применение Фосамакса в дозе 10 мг 1 раз/сут у мужчин в течение 2 лет снижает выделение с мочой перекрестно-связанных N-телопептидов коллагена I типа приблизительно на 60% и костеспецифической ЩФ приблизительно на 40%. Подобные результаты наблюдаются и при приеме Фосамакса в дозе 70 мг 1 раз в неделю в течение 1 года. Увеличение MПК в поясничном отделе позвоночника составляет 5.3 %, в шейке бедра – 2.6%, в большом вертеле – 3.1%, общей МПК – 1.6% по сравнению с плацебо.
При применении Фосамакса 10 мг/сут у мужчин отмечается уменьшение частоты новых переломов позвоночника, которая составляет 0.8% по сравнению с 7.1% при приеме плацебо. Также отмечается снижение величины уменьшения роста, которая составляет 0.6 мм при приеме Фосамакса по сравнению с 2.4 мм при приеме плацебо.
При применении Фосамакса в дозе 70 мг 1 раз в неделю в течение 1 года происходит увеличение МПК в поясничном отделе позвоночника на 2.8%, в шейке бедра - на 1.9%, в бедренной кости - на 2%, в других частях тела - на 1.2% по сравнению с плацебо.
Фосамакс эффективен у мужчин независимо от возраста, функции половых желез и исходной МПК в шейке бедра и поясничном отделе позвоночника.
Профилактика остеопороза у женщин в постменопаузе
У женщин в возрасте 40-60 лет, начавших принимать Фосамакс в дозе 5 мг/сут как минимум через 6 месяцев после наступления менопаузы, средний прирост МПК по сравнению с исходным показателем в поясничном отделе позвоночника, шейке бедра, большом вертеле и в целом в костях скелета через 2 года терапии составляет 3.46%; 1.27%; 2.98% и 0.67% соответственно, через 3 года – 2.89%; 1.10%; 2.71% и 0.32% соответственно. Кроме этого, Фосамакс в дозе 5 мг/сут снижает скорость потери костной массы в костях предплечья приблизительно наполовину в сравнении с плацебо и эффективен независимо от возраста, периода менопаузы, расы и исходной скорости костного метаболизма.
Через 3 года приема препарата гистологическое исследование выявляет нормальную структуру костной ткани.
Сочетанное применение с эстрогенами/ЗГТ
При проведении комбинированной терапии наблюдается значительное увеличение или тенденция к увеличению МПК в бедренной кости в целом, а также в шейке бедра и большом вертеле по сравнению с изолированной ЗГТ.
Остеопороз, обусловленный приемом глюкокортикоидов
Длительный прием глюкокортикоидов ассоциируется с развитием остеопороза и последующими переломами у мужчин и женщин в любом возрасте. Фосамакс снижает уровень биохимических маркеров костной резорбции и вызывает значительное увеличение МПК в поясничном отделе позвоночника, шейке бедра, большом вертеле бедра независимо от дозы и продолжительности приема глюкокортикоидов. При применении препарата в дозе до 10 мг 1 раз/сут в течение 1 года гистологическое исследование выявляет нормальную картину костной ткани.
Костная болезнь Педжета
При костной болезни Педжета Фосамакс снижает скорость резорбции костной ткани, что сопровождается снижением костеобразования. Применение препарата в дозе 40 мг 1 раз/сут в течение 6 месяцев вызывает значительное снижение уровня ЩФ в сыворотке, которая является объективным показателем тяжести заболевания. Кроме этого, прием Фосамакса приводит к образованию нормальной пластинчатой кости на месте дезорганизованной костной ткани, при этом не нарушая минерализацию кости. Гистологические данные подтверждают, что под влиянием Фосамакса не отмечается нарушений минерализации и формируется нормальная костная ткань.
Фармакокинетика
После приема внутрь в дозах 5-70 мг натощак не позднее, чем за 2 ч до стандартного завтрака биодоступность алендроната составляет 0.64% у женщин и 0.6% - у мужчин.
После приема алендроната натощак за 1-1.5 ч до стандартного завтрака биодоступность снижается приблизительно на 40%.
У пациентов с остеопорозом и костной болезнью Педжета Фосамакс эффективен при применении натощак не позднее, чем за 30 мин до первого приема пищи или жидкости. Биодоступность алендроната незначительна при его назначении одновременно с приемом пищи или в течение 2 ч после приема пищи. Одновременный прием с кофе или апельсиновым соком снижает биодоступность препарата приблизительно на 60%.
При приеме преднизолона в дозе 20 мг 3 раза/сут в течение 5 дней не происходит клинически значимого изменения биодоступности алендроната.
Распределение
Средний Vd алендроната в равновесном состоянии (за исключением костной ткани) составляет по меньшей мере 28 л. При приеме в терапевтических дозах концентрация препарата в плазме крови незначительна (менее 5 нг/мл). Связывание алендроната с белками плазмы составляет приблизительно 78%.
Нет данных о том, что алендронат подвергается метаболизму в организме человека или животных.
После однократного в/в введения алендроната, меченного атомами углерода 14 С, приблизительно 50% препарата выводится с мочой в течение 72 ч; выведение меченого препарата с калом было незначительным или не определялось.
После однократного в/в введения алендроната в дозе 10 мг его почечный клиренс составляет 71 мл/мин. Через 6 ч после в/в ведения концентрация в плазме крови снижается более, чем на 95%. Конечный T1/2 превышает 10 лет, что отражает высвобождение препарата из костной ткани. Алендронат не нарушает выведение препаратов через кислотные и основные транспортные системы почек.
Несколько большее накопление препарата в костной ткани можно ожидать у пациентов с нарушением функции почек.
— лечение остеопороза у женщин в постменопаузе с целью предупреждения развития переломов, в т.ч. переломов бедра и компрессионных переломов позвоночника;
— профилактика остеопороза при наличии риска его развития у женщин в постменопаузе с целью снижения вероятности развития переломов;
— лечение остеопороза у мужчин с целью предотвращения возникновения переломов;
— лечение и профилактика остеопороза, индуцированного глюкокортикоидами, у мужчин и женщин;
— лечение костной болезни Педжета у мужчин и женщин.
Режим дозирования
Фосамакс необходимо принимать, по крайней мере, за 30 мин до первого приема пищи, жидкости или лекарственных препаратов, запивая только простой водой. Другие напитки (включая минеральную воду), пища и некоторые лекарства могут уменьшить всасывание Фосамакса.
Для уменьшения риска возникновения раздражения пищевода Фосамакс следует принимать, выполняя следующие правила: принимать утром сразу после подъема с постели; запивать полным стаканом воды для облегчения поступления таблетки в желудок; не разжевывать таблетки и не рассасывать их во рту из-за возможного образования язв в ротовой полости и глотке; пациентам не следует ложиться до первого приема пищи, который следует производить как минимум через 30 мин после приема Фосамакса; Фосамакс не следует принимать перед сном или перед подъемом с постели.
Пациентам следует дополнительно принимать препараты кальция и витамина D , если поступление этих веществ с пищей недостаточно.
Лечение остеопороза у женщин в постменопаузе и мужчин: рекомендуемая доза - 1 таб. 70 мг 1 раз в неделю или 1 таб. 10 мг 1 раз/сут.
Профилактика остеопороза у женщин в постменопаузе: 5 мг 1 раз/сут.
Лечение и профилактика остеопороза, обусловленного приемом глюкокортикоидов, у мужчин и женщин: 5 мг 1 раз/сут. У женщин в постменопаузе, которые не получают эстрогены, рекомендуемая доза составляет 10 мг 1 раз/сут.
Костная болезнь Педжета у мужчин и женщин: 40 мг 1 раз/сут в течение 6 мес.
Повторный курс лечения костной болезни Педжета может быть проведен через 6 месяцев после 1 курса в том случае, если у пациентов развилось обострение заболевания, диагностика которого основана на повышении уровня ЩФ. Повторный курс лечения также может быть проведен у пациентов, у которых уровень ЩФ не нормализовался после первоначального курса терапии.
Для пациентов пожилого возраста и пациентов с почечной недостаточностью легкой и умеренной степени (КК от 35 до 60 мл/мин) коррекции дозы не требуется. Фосамакс не рекомендуется назначать пациентам с почечной недостаточностью тяжелой степени (КК 1% - боли в животе, диспепсия, дисфагия, метеоризм, запор, диарея, кислая отрыжка, тошнота, гастрит, язва желудка, в т.ч. язвенная болезнь желудка, осложненная кровотечением (мелена); возможны эрозии или язвы пищевода, тошнота, рвота, гастрит, мелена, эзофагит, стриктура пищевода, перфорация, язва ротоглотки; редко – язвы желудка и двенадцатиперстной кишки (хотя связь с препаратом не установлена).
Со стороны костно-мышечной системы: >1% - миалгия, боли в костях, суставах, мышечные судороги; возможны миалгия, боли в костях, боли в суставах (редко – тяжелого течения).
Со стороны ЦНС: >1% - головная боль.
Дерматологические реакции: возможны кожная сыпь, эритема, фотосенсибилизация, зуд.
Аллергические реакции: возможна крапивница; редко - ангионевротический отек, преходящие симптомы реакции острой фазы в начале лечения (миалгия, недомогание, реже - лихорадка), тяжелые кожные реакции, включая синдром Стивенса-Джонсона и токсический эпидермальный некролиз.
Со стороны обмена веществ: редко – гипокальциемия.
Со стороны органов чувств: редко - увеит, склерит, эписклерит.
Со стороны лабораторных показателей: снижение уровня кальция и фосфатов в сыворотке крови (обычно легкое, бессимптомное и транзиторное) на 18% и 10% соответственно.
Фосамакс в целом хорошо переносится, побочные эффекты обычно легкие и не требуют отмены препарата. Показатели безопасности и переносимости Фосамакса в форме таблеток 10 мг и 70 мг сопоставимы.
Противопоказания
— заболевания пищевода, замедляющие его опорожнение (например, стриктуры или ахалазия);
— неспособность сидеть или стоять прямо в течение 30 мин;
— повышенная чувствительность к компонентам препарата.
С осторожностью применяют при обострении заболеваний верхних отделов ЖКТ, таких как дисфагия, заболевания пищевода, гастрит, дуоденит или язвенная болезнь желудка. Фосамакс не рекомендуется назначать пациентам с нарушениями функции почек при КК
Чтобы легко находить эту страницу добавьте ее в закладки:
Классификация лекарств от остеопороза
Препараты от остеопороза, которые принимают для насыщения кальция, должны иметь соответствующий набор витаминов. Классификация представлена эффективными и безопасными средствами:
Вазоактивные препараты значительно улучшают лечебный эффект. Для полного и качественного усвоения кальция в организме должно хватать витаминов D и В12.
Бисфосфонаты
Группа бисфосфонатов занимает лидирующее положение. Препараты для лечения остеопороза нормализуют обмен фосфора, влияют на кальциемию, входят в обязательный алгоритм назначений врача. К достоинствам, помимо высокой эффективности, относится еще и удобство приема. В ряде случаев допускается прием 1 таблетки 1 раз в неделю. Бисфосфонаты делятся на 2 основных вида:
Отличается прекрасным противорезорбтивным действием, помогает вылечить остеопороз. Является аналоговым препаратом пирофосфату. Положительный эффект от применения связан с угнетающим воздействием на остеокласты, которые интенсивно разрушают кости. Нормализуется в правильную сторону соотношение резорбции и регенерации. Восстанавливается минеральный обмен с одновременным увеличением плотности костных структур. Способствует укреплению суставов.
Принимают в норме по 10 мг каждый день в течение недели. Предусмотрена схема с однократным приемом, когда лекарство пьют 1 раз в неделю сразу 70 мг.
Является действующим веществом для целого ряда препаратов, перечисленных в списке:
Для достижения максимального лечебного эффекта лекарство пьют до полугода. Длительность эффекта сохранятся до 12 месяцев. Выпускается в Словакии и Зентиве. Цена доступная. Важно правильно принимать по установленному удобному для пациента графику.
Относится к инновационным медикаментозным препаратам. Подавляет костную деструкцию, избирательно и селективно воздействуя на структуры. Значительно приостанавливает резорбцию, одновременно с этим улучшает минеральный обмен и плотность. Тормозит рост опухолеподобных клеток, может помочь обезболить.
Чтобы эффективно лечить остеопороз средство выпускается в виде ампул для капельниц.
Универсальный ингибитор резорбции костных структур. Лечебный эффект основан на способности препарата образовывать соединения с гидроксиапатитными кристаллами. Показания к применению – различные случаи остеопорозов, которые возникают при следующих патологических состояниях:
- миеломная болезнь;
- синдром Педжета;
- злокачественные новообразования.
Чтобы снять резорбционные проявления, дозировку врач подбирает соответственно степени деструкции и тяжести. Кратность введения 1 раз в месяц.
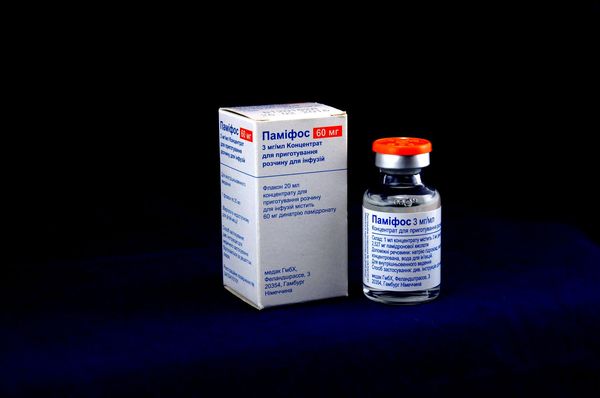
Препарат эффективно замедляет деструктивные изменения скелета, предотвращает переломы и компрессии. Торговые наименования, содержащие памидроновую кислоту:
Дозировки есть разные: 30, 60, 90 мг.
Препарат интенсивно ингибирует деятельность разрушительных клеток, но не влияет на формирование костных структур в пожилом возрасте. Уменьшает костные боли. Выпускается в таблетках по 50 и 150 мг. Есть в виде раствора для инъекций с содержанием 3 мг на 3 мл. Используется для внутривенного введения.
Комбинации бисфосфонатов с витамином Д3
Превосходно зарекомендовали себя комбинированные препараты. Наиболее удачное сочетание – бисфосфонаты плюс Д3 витамин, который помогает усваиваться кальцию максимально. К популярным комбинациям относятся такие средства, как:
Особенности приема и дозировка не отличаются от других лекарств бисфосфонатного ряда.
Стронция ранелат
- стимулирующее воздействие на остеобласты;
- повышение выработки коллагенового вещества;
- угнетение активности остеокластов;
- предотвращение деструкции кости.
Полезно дополнительно пить холекальциферол.
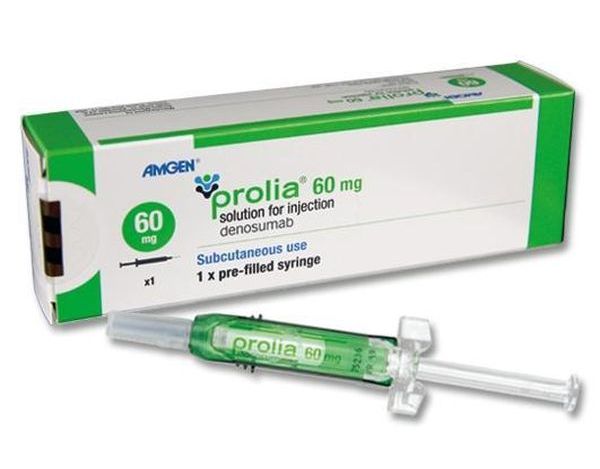
Денозумаб
Один из лучших антирезорбтивных препаратов, когда имеется высокий риск деструктивных изменений в костях. В уникальный состав входит моноклональное антитело человека, подавляющее остеолитическую функцию. Выпускается в инъекционных формах с двумя дозировками: в 1 мл может содержаться 60 или 70 мг основного компонента.
Укол выполняют 1 раз в 6 месяцев. Способ введения подкожный, в область живота или плечевую зону.
Его распространенными аналогами являются:
Кальцитонин лосося
Гормоноподобный препарат, регулирующий кальциевый обмен. Основная направленность его действия:
- торможение резорбтивной функции;
- предотвращение разрушения;
- мягкий анальгетический эффект;
- уменьшение уровня кальциемии.
1 мл лекарства содержит 100 МЕ активного компонента. Минимальная дозировка – 50 МЕ 1 раз в сутки. При остеопорозе средней тяжести назначают по 50–100 МЕ 2 раза в день. При тяжелых деструкциях суточную дозу наращивают и доводят до 400 МЕ, введение проводят внутримышечно от 4 до 6 раз за сутки.
Эстроген-гестагены
Показаниями к его назначению служит остеопороз:
- в постменопаузу;
- ровно через год после прекращения месячных.
- является дозозависимым;
- дозировку определяет врач после исследования крови на половые гормоны;
- после прекращения приема резорбция в костях возобновляется.
В этом видео эксперты расскажут о заболевании остеопороз и его эффективном лечении.
Остеопороз — это прогрессирующее системное заболевание скелета, характеризующееся снижением минеральной плотности и массы костной ткани, в результате чего уменьшается количество костного вещества в единице объема кости. При остеопорозе в костях нарушается микроархитектоника, изменяются состав, структура и свойства костной ткани. Кости истончаются и становятся пористыми, как губка. Снижение плотности костей уменьшает их прочность, они становятся хрупкими и легко могут ломаться, что увеличивает вероятность переломов в самых простых жизненных ситуациях и при самых обыденных нагрузках, даже легкие травмы могут спровоцировать перелом. У больных чаще всего, с высокой степенью вероятности, за одним переломом следует другой. Характерными являются переломы грудных и поясничных позвонков, проксимального отдела бедренной и дистальной части лучевой кости, трубчатых костей и ребер.
Преферанская Нина Германовна
Доцент кафедры фармакологии фармфакультета Первого МГМУ им. И.М. Сеченова, к.фарм.н.
Различают два основных типа остеопороза: первичный и вторичный.
Первичный остеопороз — инволюционный, постменопаузальный, сенильный или старческий. Первичный остеопороз развивается, как правило, в преклонном возрасте после 50 лет. К факторам риска первичного остеопороза относят: пожилой возраст; хрупкое телосложение; указания на переломы в семейном анамнезе; позднее наступление менструаций (после 15 лет); раннее прекращение менструаций (до 50 лет); скудные и редкие менструации; бесплодие; длительная лактация (≥ 6 месяцев). Первичный остеопороз у женщин развивается в 4–5 раз чаще, чем у мужчин.
Вторичный остеопороз чаще всего является следствием инволютивных (регрессивных) изменений в организме, это могут быть эндокринные, метаболические или нарушения обмена веществ, а также при таких заболеваниях, как хроническая почечная недостаточность, гиперфункция щитовидной железы, сахарный диабет, болезни печени и др.
К экзогенным факторам риска нарушения кальциевого обмена относят несбалансированное питание, злоупотребление алкоголем, курение, низкий уровень физической активности, гиподинамию, длительную иммобилизацию (лат. immobilis — неподвижный) — состояние невесомости, постельный режим и развитие отрицательных побочных эффектов при длительном приеме таких лекарственных средств, как глюкокортикостероиды, гепарин, тетрациклин, циклоспорин, тиреоидные гормоны, диуретики и др.
Для лечения и профилактики остеопороза выделяют несколько групп лекарственных препаратов (ЛП). Все они оказывают влияние на различные звенья патогенеза остеопороза. Их часто применяют в комбинации, в зависимости от течения основного заболевания. В 2006 г. Российская ассоциация по остеопорозу приняла следующую классификацию ЛП для лечения остеопороза:
I. Преимущественные ингибиторы костной резорбции (Антирезорбтивные средства):
- Бисфосфонаты.
- Кальцитонины.
- Селективные модуляторы эстрогеновых рецепторов.
- Препараты заместительной гормональной терапии.
- Другие средства (Оданакатиб, Деносумаб, Саракатиниб и пр).
II. Стимуляторы образования и минерализации костной ткани:
- Препараты фтора.
- Препараты стронция.
- Паратиреоидный гормон и его аналоги.
- Анаболические стероиды.
III. Препараты многопланового действия на костную ткань:
- Препараты кальция.
- Витамин D, его активные метаболиты и производные.
- Другие средства (Оссеин гидроксиапатитовый комплекс, Иприфлавон).
I. АНТИРЕЗОРБТИВНЫЕ СРЕДСТВА
Бисфосфонаты являются синтетическими производными фосфоновых кислот. Имеют высокое структурное сходство с естественной молекулой пирофосфата (неорганической солью кальция), поэтому прочно связываются с минеральным компонентом костной ткани. Классифицируют эти препараты по поколениям: к I поколению относят Этидронат с антирезорбтивным потенциалом — 1 и Клодронат — 10; ко II поколению — Толудронат — 10, Памидронат — 100 и Алендронат от 100 — 1000; к III поколению относят Ризендронат, Ибандронат, у которых антирезорбтивный потенциал 1000 – 10 000; Золендронат — более 10 000. Их также различают на простые препараты, не содержащие азот (первые три вышеперечисленных препарата), и азотсодержащие (Алендронат, Ибандронат, Ризендронат, Золендронат). Основной фармакологический эффект бисфосфонатов — ингибирование резорбции кости: концентрируясь в местах активного ремоделирования, препараты изменяют активность остеокластов. Отличаются накоплением в остеокластах, повышают их функциональную активность, индуцируют апоптоз и предотвращают связывание остеокластов с минерализованной костью и хрящом. Это в свою очередь тормозит растворение кристаллов гидроксиапатита костной ткани и замедляет процесс разрушения костей, что приводит к росту МПК и снижает риск развития переломов. Применять бисфосфонаты желательно длительно, в течение как минимум 5 лет. При курсовом применении длительно задерживаются в костной ткани (до года), некоторые из них подавляют эктопическую и нормальную кальцификацию. Выводятся препараты через почки. Популярность бисфосфонатов обусловлена их эффективностью и хорошей переносимостью. Клиническая эффективность бисфосфонатов в предотвращении переломов доказана многочисленными рандомизированными клиническими исследованиями. Данные препараты относят к первой линии для лечения остеопороза (уровень доказательности А). При применении Алендроната риск развития переломов позвоночника снижается на 44–47% и на 20% — внепозвоночных переломов; при применении Ризендроната на 41–49% позвоночных переломов и 33–39% внепозвоночных, а при применении Ибандроната риск развития любых переломов снижается более чем на 60%. При непереносимости бисфосфонатов, при хронической почечной недостаточности со значительными нарушениями функции почек следует применять кальцитонины.
Бисфосфонаты, назначаемые при остеопорозе, — это синтетические аналоги естественных пирофосфатов, которые устойчивы к действию собственных ферментов организма. Они составляют костный матрикс и проявляют свойства активных ингибиторов костной резорбции. Молекулярный механизм, с помощью которого они подавляют костную резорбцию, до конца остается невыясненным. Известно, что эти соединения связываются с гидроксиапатитными участками костей, уменьшают их изгиб и снижают концентрацию оксипролина и щелочной фосфатазы в крови. Кроме этого, уменьшают концентрацию геранилдифосфата, принимающего участие в синтезе отдельных белков остеокластов. Бисфосфонаты проявляют противоопухолевое, обезболивающее действие, оказывают антигиперкальциемический эффект — именно поэтому эти препараты в настоящее время широко используются в комплексной терапии переломов, возникающих на фоне остеопороза. Они не только оказываются активными относительно костной резорбции или дегенеративных повреждений костей, но и непосредственно могут влиять на раковые клетки, поэтому часто применяются при онкологических патологиях, которые сопровождаются лизисом костей, а также патологическими переломами и болевым синдромом.
Алендроновая кислота (Алендронат, Осталон, Стронгос, Теванат, Фосамакс, Фороза — тб. 70 мг) — синтетический аналог пирофосфата, производное дифосфоновой кислоты — связывает гидроксиапатит, находящийся в кости. Негормональный специфический ингибитор остеокластической костной резорбции. Стимулирует остеогенез, восстанавливает положительный баланс между резорбцией и восстановлением кости, прогрессивно увеличивает минеральную плотность костей, регулирует фосфорно-кальциевый обмен, способствует формированию нормальной костной ткани с нормальной гистологической структурой. При применении препарата снижается риск развития компрессионных переломов позвоночника и шейки бедренной кости.
Следует помнить, что при употреблении пищи, кофе или апельсинового сока совместно с препаратом, на 60% снижается биодоступность. При применении могут возникать побочные эффекты со стороны пищеварительной системы: боль в животе, дисфагия, изжога, эзофагит, язва или эрозия пищевода, гастралгия, диспепсия, метеоризм, запоры или диарея, а также тошнота, миалгия, головная боль и раздражительность.
Комбинированные средства, в состав которых входит алендроновая кислота: Фосаванс (действующие вещества — Алендроновая кислота + Колекальциферол), Тевабон (действующие вещества — Алендроновая кислота + Альфакальцидол), Осталон Кальций-Д (действующие вещества — Алендроновая кислота + Колекальциферол + Кальция карбонат).
Золедроновая кислота (Акласта, Зомета, Золерикс, Резорба) — ингибитор костной резорбции, относится к новому классу высокоэффективных бисфосфонатов, обладающих избирательным действием на костную ткань. При применении препарата подавляется активность остеокластов, препарат не оказывает нежелательного воздействия на формирование, минерализацию и механические свойства костной ткани. Селективное действие на костную ткань основано на высоком сродстве к минерализованной костной ткани, обеспечивающей ингибирование активности остеокластов. Ингибирование остеокластной резорбции костной ткани, изменяющее микросреду костного мозга, приводит к снижению роста опухолевых клеток; отмечается антиангиогенная и противоболевая активность. Золедроновая кислота подавляет также пролиферацию клеток эндотелия человека.
Препараты выпускаются в форме лиофилизата для инфузий; 1 флакон содержит 4 мг золедроновой кислоты, доза рассчитана на однократное введение. Длительность и кратность применения препарата определяются врачом индивидуально. Кратность введения — каждые 3–4 недели, в качестве растворителей нельзя использовать растворы, содержащие Ca2+, в частности раствор Рингера.
При постменопаузальной и сенильной форме первичного остеопороза, вторичном остеопорозе с целью увеличения плотности костной ткани, предотвращения переломов тел позвонков и других костей скелета, вводят внутривенно в течение 5–15 мин., один раз в год. Дополнительно рекомендуется применять кальций и витамин Д3, в зависимости от суточной потребности и течения остеопороза.
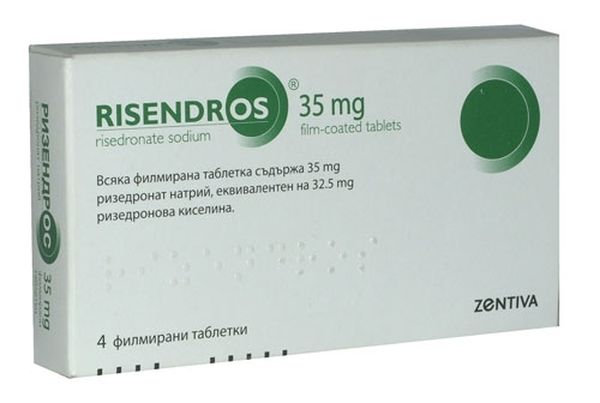
Ризедроновая кислота (Актонель, Ризендрос) — ингибитор костной резорбции, выпускается в тб. по 0,005 (5 мг). Ризедронат связывается с гидроксиапатитом на клеточном уровне и подавляет функцию остеокластов, снижает костную резорбцию. Принимают 1 тб. в сутки, время достижения максимального терапевтического эффекта — 3 мес., продолжительность терапевтического действия — 16 мес. Применяют для лечения и профилактики остеопороза.
Читайте также:


