Что такое инфекционное заболевание костей
Симптомы и признаки

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Для начала разберем подробнее: что такое суставная инфекция. Суть подобных заболеваний заключается в том, что в полость сочленения или окружающие его мягкие ткани проникают патогенные микроорганизмы. Они могут поражать костную ткань, что является очень серьезной проблемой.
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Симптомы инфекции костей и суставов проявляются следующим образом:
- дискомфорт в пораженной области;
- нарастающие болевые ощущения;
- локальное повышение температуры, при распространении инфекции – общая гипертермия;
- покраснение кожи над суставом;
- отечность, скопление жидкости;
- развитие некротических процессов;
- проявления интоксикации организма (тошнота, общее недомогание);
- увеличение лимфоузлов;
- затруднение двигательной функции;
- искривление сочленения.
При пиогенном воспалении может наблюдаться побледнение кожи, локальное снижение температуры, гной просвечивается сквозь кожу, а при прорыве – выходит наружу.
Типы вирусов и бактерий, которые поражают суставы
Установлено, какие инфекции вызывают воспаления и боли в суставах. Чаще всего ими выступают патологии органов дыхания, мочеполовой системы и ЖКТ. Привести к развитию суставной инфекции могут различные виды микроорганизмов.
Зачастую причинами проблем с суставами являются:
- сальмонеллы, провоцирующие кишечные инфекции и дающие осложнения на другие органы;
- клебсиеллы, относящиеся к энтеробактериям и вызывающие пневмонию, менингит, заражение крови и инфекции мочеполовой системы;
- шигеллы, часто провоцирующие дизентерию, но также способные проникать в суставы и провоцировать воспалительный процесс в них;
- золотистый стафилококк;
- эпидермальный стафилококк;
- гемолитический стрептококк;
- гонококки, провоцирующие гонорею, а также инфекционный артрит у женщин (3% случаев) и мужчин (0,7%);
- менингококки, являющиеся провокаторами воспаления мозговых оболочек.
К осложнениям на суставы также приводит проникновение в организм различных вирусов. Среди них выделяются краснуха и гепатит. Частой причиной поражения суставов выступает ВИЧ-инфекция.
Что такое туберкулез костей
Туберкулез костей и суставов – инфекционная болезнь опорно-двигательного аппарата, возбудителем которой являются бактерии туберкулеза (палочка Коха). Образуется в губчатом костном веществе. Развитие заболевания проявляется возникновением свищей и нарывов на суставах. Впоследствии эти образования приводят к полному разрушению суставной ткани.
На 3.4% от всего числа туберкулезных болезней выпадает костный туберкулез. При этом 40% составляет туберкулез позвоночника, 20% — туберкулез коленных и тазобедренных суставов, а вот остальные суставы поражаются гораздо реже, на них приходится 40 оставшихся процентов.
К счастью, костно-суставный туберкулез не несет угрозу жизни пациента и поддается лечению. Проблема кроется в поздней диагностике заболевания. По этой причине более 50% людей, получают инвалидность и теряют трудоспособность, перенеся эту болезнь.
Клинические формы болезни:
- туберкулезный тендовагинит;
- остеомиелит (остит туберкулезный);
- синовит, остеоартрит (артрит туберкулезный).
Костно-суставный туберкулез подразделяется на следующие виды, в зависимости от локализации:
- туберкулез лучезапястных суставов;
- поражение тазобедренных суставов — коксит;
- туберкулез трубчатых костей;
- поражение коленных суставов — гонит;
- поражаются локтевые суставы — оленит;
- поржается позвоночник — спондилит;
- туберкулез костей стопы и голеностопных суставов;
- поражение плевых суставов – омартрит.
Спондилит ведет к искривлению спинного отдела, при котором формируется горб, а при запущенном случае может произойти паралич рук и ног. Коксит представляет собой патологический вывих тазобедренного сустава и его деформацию. Что касается туберкулеза голеностопа, то при этом заболевании сустав становится неподвижным из-за сращивания его поверхностей. Не так часто можно встретить туберкулез запястий, который, как правило, сочетается с оленитом и гонитом и поражает обе руки. Самым редким случаем является туберкулез трубчатых костей, который поражает пястные кости и кисти. Обычно такой формой туберкулеза страдают дети до 3-х лет.
Болезни суставов – виды и причины возникновения
Чтобы понять, как лечить суставы, нужно выяснить с каким конкретно заболеванием придется бороться. Самые распространенные болезни суставов – артрит и артроз. Многие ошибочно полагают, что это одно и то же заболевание, но все намного сложнее. Артроз – это дегенеративные процессы в соединительных тканях поверхности костей (синовиальной оболочке), или простыми словами – разрушение сустава в течение долгого промежутка времени. Артрозы всегда носят хронический характер. Для них свойственны умеренные боли при нагрузке на сустав, которые стихают в состоянии покоя, хруст, напряжение околосуставных мышц.
Артроз бывает первичным (когда заболевание проявляется на ранее здоровом суставе, например, износ от постоянных физических нагрузок) и вторичным (последствие ранее перенесенных травм).
Артрит же всегда характеризуется воспалительными процессами в тканях и часто является симптомом других заболеваний в организме. Для артрита характерна острая боль, покраснение и распухание самого сустава и ближайших к нему мышц. В некоторых ситуациях артрит может быть последствием артрозов – например, когда вследствие длительных артрозных процессов происходят изменения внешней поверхности кости, появляются шипообразные наросты, которые при откалывании провоцируют острое воспаление больного сустава.
Чаще всего возникновение артроза вызывает износ сустава, избыточный вес, генетическая предрасположенность или перенесенная ранее травма. Причины артрита более разнообразны. Спровоцировать воспалительный процесс в суставе могут не только непосредственные повреждения ткани, но и целый ряд следующих факторов:
- инфекция бактериального, грибкового или вирусного характера;
- травмы суставов (открытые и закрытые, врожденные и приобретенные);
- нарушения гормонального фона, работы эндокринной системы (чаще свойственно женщинам);
- избыточный вес, ожирение (создает постоянную нагрузку на суставы);
- патологии центральной нервной системы;
- нарушения метаболизма;
- плохое кровоснабжение тканей вследствие нарушений работы кровеносной системы ;
- ослабленная иммунная система, иммунодефицитные состояния;
- переохлаждения;
- алкоголизм.
Существует несколько видов артрита, которые классифицируют в зависимости от факторов, спровоцировавших их появление. Чтобы подобрать и назначить правильную терапию, необходимо выяснить какой конкретно артрит у больного, так как методы лечения суставов при каждом типе заболевания очень отличаются.
Для дегенеративного и инфекционного типов артрита применимо только местное лечение, для ревматоидного и реактивного нужен курс антибиотиков широкого спектра действия, а для подагры – лечение мочевой системы и сопутствующих заболеваний.
Остеомиелит (инфекция костной ткани) возникает в результате гематогенного распространения инфекции или поражения кости вследствие заболеваний суставов, а также после травмы и хирургического вмешательства. Образование гноя способствует развитию ишемии и некроза тканей. Омертвевшую часть кости называют секвестром. Вокруг очага инфекции происходит формирование новой костной ткани (оболочки).
У детей чаще всего отмечают поражение метафизов трубчатых костей (бедренной, большеберцовой и плечевой). У взрослых также может развиться остеомиелит позвоночника.
В 90% случаев в роли возбудителя остеомиелита выступает Staphylococcus aureus, реже — Streptococcus pyogenes (4%), Haemophilus influenzae (4%), Escherichia coli, Mycobacterium tuberculosis и микроорганизмы родов Salmonella и Brucella. У пациентов с серповидно-клеточной анемией чаще всего диагностируют сальмонеллёзную этиологию заболевания.
Клинические признаки остеомиелита. У пациентов отмечают гипертермию и болевой синдром, причём у некоторых из них (особенно в молодом возрасте) боль чётко не локализована. Дети часто перестают двигать поражённой конечностью (псевдопаралич). При прогрессировании заболевания наблюдают отёчность мягких тканей, сопровождающуюся образованием полостей.
При отсутствии необходимого лечения и поздней диагностики возникают патологические переломы. Кроме того, повышается риск развития хронической формы остеомиелита. Очень часто очаги острой или хронической инфекции возникают вокруг инородных тел (хирургические нитки, осколки при травме).
Диагностика остеомиелита. Изменения, определяемые при радиологических исследованиях, возникают только на поздних стадиях болезни, когда происходит деминерализация костей. Сцинтиграфия позволяет обнаружить инфекцию, но не дифференцировать инфекционный и воспалительный процессы. Наиболее чувствительный метод — позитронно-эмиссионная томография с использованием фтордеоксиглюкозы (ФДГ-ПЭТ). Большое значение имеет посев образцов крови пациента, хотя на ранних стадиях инфекции результат может быть отрицательным. Для идентификации возбудителя и определения его чувствительности к антибиотикам осуществляют посев гноя, отобранного при помощи иглы или прямой биопсии.
Лечение остеомиелита. Основной метод лечения — дренирование и иссечение секвестра. Эмпирическую антибиотикотерапию (флуклоксациллин и фузидовая кислота) необходимо начинать как можно быстрее, не дожидаясь результатов посева, так как в большинстве случаев заболевание вызывают стафилококки и стрептококки. Другие препараты (ципрофлоксацин) назначают при выделении чистой культуры сальмонелл или подозрении на сальмонеллёзную инфекцию у пациентов с серповидно-клеточной анемией. Лечение продолжают до очевидного выздоровления и исчезновения признаков воспаления (около 6 нед).
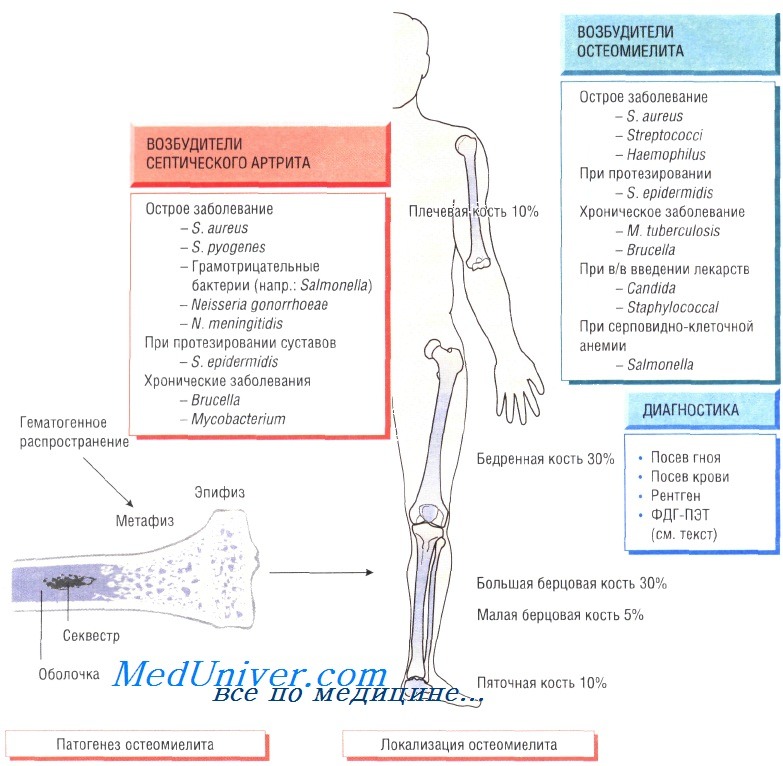
При неправильном лечении, а также после хирургической операции или травмы болезнь переходит в хроническую форму. С внедрением в клиническую практику протезирования у пожилых людей всё чаще обнаруживают хронический остеомиелит, связанный с контаминацией протезов слабовирулентными микроорганизмами (коагулаза-отрицательными стафилококками).
У 50% больных возбудителем становятся Staphylococcus aureus, в остальных случаях чаще — грамотрицательные бактерии (рода Pseudomonas, Proteus и Е. coli). Основные симптомы — постоянный болевой синдром, отёк, деформация тканей и хронические выделения из свищей. Для диагностики необходимо выполнить посев гноя, отобранного в асептических условиях. Залогом эффективного лечения считают правильно подобранную антибактериальную терапию и успешное выполнение хирургического вмешательства. При возникновении инфекции в месте установки протеза его необходимо удалить (для эффективности лечения).
Гнойный артрит обычно возникает на фоне бактериемии, при этом в 95% случаев возбудителем являются S. aureus и S. pyogenes. Кроме того, в этиологии заболевания участвуют кишечные бактерии, сальмонеллы, бруцеллы, Neisseria gonorrhoeae, Н. influenzae, Borrelia burgdorferi, Pasteurella и M. tuberculosis. Чаще происходит поражение крупных суставов (например, коленного), но нередко отмечают инфекции плечевого, тазобедренного, голеностопного, локтевого и запястного суставов.
Очень часто заболевание возникает при протезировании суставов, когда во время операции или в результате гематогенного распространения на протезе развиваются микроорганизмы, входящие в состав микрофлоры кожи (обычно S. aureus или Staphylococcus epidermidis). Источник инфекции может быть на удалённом расстоянии от места развития артрита.
Клинические признаки гнойного артрита. У детей болезнь начинается с внезапного повышения температуры, возникновения боли и отёчности, затрудняющих движения в поражённом суставе. У взрослых артрит может развиваться постепенно. В ряде случаев в анамнезе есть указания на заболевания мочевыводящих путей или сальмонеллёз. Другие характерные симптомы — развитие целлюлита или появление сыпи (например, сыпь при гонококковой инфекции).
Перед установлением диагноза необходимо исключить такие заболевания, как ревматоидный артрит, остеоартрит, подагра, псевдоподагра и реактивный артрит. Для диагностики выполняют пункцию сустава. Проводят бактериологическое исследование суставной жидкости (окраска по Граму), возможно повышение количества лейкоцитов. Результаты посева оценивают через 48 ч. При подозрении на бруцеллёз для посева отбирают образцы костного мозга пациента.
Лечение следует начинать с внутривенного введения антибиотиков, эффективных в отношении определённого или предполагаемого возбудителя. Затем продолжают курс антибактериальной терапии (приём препаратов внутрь) до 6 нед. Иногда необходима пункция и промывание сустава.
Некоторые вирусы (например, вирус краснухи, паротита и гепатита В) могут стать причиной артрита. Артрит, вызванный вирусом краснухи (чаще наблюдается у женщин), развивается через несколько дней после возникновения сыпи. Некоторые альфавирусы способны вызывать тяжёлые заболевания костей и суставов. Иногда артрит возникает вследствие иммунной реакции на возбудителя в периоде реконвалесценции некоторых инфекционных заболеваний (например, после менингококковой инфекции, шигеллёза или хламидиоза). При хламидиозе возможно развитие синдрома Рейтера — сочетание увеита и артрита.
Суставные протезы могут подвергнуться микробной контаминации во время операции и при гематогенном распространении инфекции. Возбудителями обычно становятся низковирулентные микроорганизмы (например, S. epidermidis). Тяжёлые последствия наблюдают в результате инфекции, вызванной S. aureus (особенно его метициллинрезистентны-ми штаммами). Для лечения назначают внутривенное введение антибактериальных препаратов (по результатам исследования чувствительности микроорганизмов к антибиотикам).
В связи с развитием инфекции суставной протез необходимо удалить, при этом следует соблюдать меры предосторожности для недопущения распространения инфекции. Пациентам, которым предстоит протезирование суставов, назначают курс профилактической антибиотикотерапии препаратами, эффективными в отношении S. aureus.
- Вернуться в раздел "Микробиология"
Малые формы нагноения
К малым формам нагноения относятся локальные очаги слабовирулентной инфекции в области послеоперационных ран (источники — гематома, асептический краевой некроз травмированных мягких тканей, лигатуры, инородные тела), околоспицевых ран (постоянная микротравматизация, повторные микробные инвазии), инъекционных ран, пролежней от избыточного давления костными отломками изнутри, гипсовыми повязками снаружи. Повышение обсемененности раны (содержание микробных тел свыше 10 5 на 1 г ткани) является решающим фактором в развитии нагноения. У большинства больных эти осложнения развиваются в ранние сроки — до 1 мес. с момента операции, но могут возникать и позднее. Несвоевременное и нерадикальное лечение малых форм нагноения ведет к развитию тяжелых гнойных процессов — абсцессов, флегмон, остеомиелита.
Признаки. Пациенты жалуются на местные интенсивные боли в первые 2 сут после операции или травмы, выявляются выраженная отечность, признаки общей интоксикации (токсико-резорбтивная лихорадка с подъемами температуры по вечерам до 38—40 °С, тахикардия, тахипноэ, озноб). Характерны жалобы на головную боль, бессонницу, потливость, раздражительность, повышенную утомляемость, тягостные, неприятные ощущения без определенной локализации. На тяжелую интоксикацию указывают апатия, депрессия, появление зрительных и слуховых галлюцинаций. В крови обнаруживаются стойкая анемия, лейкоцитоз, нейтрофильный сдвиг в лейкоцитарной формуле влево, лимфоцитопения, моноцитоз, повышение СОЭ. Гематомы могут вскрыться самопроизвольно в течение 1 нед. после появления клинических признаков, однако удалять их необходимо хирургическим путем в более ранние сроки. Инфекционных осложнений следует ожидать после продолжительных операций (более 1 1 /2 ч), выраженной операционной кровопотери (более 0,5 л), травматичных вмешательств, применения биологических и синтетических материалов, при наличии сопутствующих заболеваний (диабет, респираторные, хронические желудочно-кишечные заболевания, стоматит, кариес и др.).
Лечение послеоперационных гематом должно быть ранним, комплексным, радикальным. На фоне активной детоксикации под общим обезболиванием широко вскрывают гематому (после предварительного ее контрастирования растворами метиленового синего или бриллиантового зеленого), проводят тщательную ревизию раны, ориентируясь по окрашенным тканям, удаляют нежизнеспособные ткани, полость раны обильно промывают растворами антисептиков, обрабатывают ультразвуком, облучают лазером, вакуумируют. Вопросы сохранения или удаления конструкций (стержней, шурупов, пластин, эндопротезов) решают индивидуально. Рану зашивают наглухо после иссечения краев с оставлением дренажей для активного дренирования и проточного промывания в течение 1—2 нед. В послеоперационном периоде проводят активное антибактериальное, общеукрепляющее лечение. До заживления раны конечность иммобилизуют гипсовой лонгетой.
Лечение воспаления околоспицевых ран проводят по правилам гнойной хирургии. При первых же признаках (отек, покраснение, боль, повышение местной температуры) кожу и подкожную клетчатку вокруг спицы инфильтрируют новокаином с антибиотиками и рассекают продольно не менее чем на 3 см. Рану обрабатывают растворами антисептиков и засыпают в нее порошкообразные сорбенты (гелевин, уголь), а при их отсутствии вводят марлевые тампоны с гипертоническим (10 %) раствором натрия хлорида, которые меняют два раза в день. Обычно в течение 2 сут воспалительный процесс купируется, рана заживает к 7—8-му дню. Если ликвидировать воспаление мягких тканей за 2—3 дня не удается, появляются гнойные выделения из раны и общая реакция организма, то спицу удаляют и производят широкое дренирование через оба спицевых кожных отверстия. Назначают общее и местное антибактериальное лечение, УФО, лазеро- и магнитотерапию.
Лигатурные свищи проявляются после вскрытия скудными, но упорными серозно-гнойными выделениями, могут самопроизвольно закрыться после отхождения нити. Являясь потенциальной причиной развития тяжелых гнойных процессов, лигатурные свищи требуют раннего хирургического вмешательства. Обязательны рентгенологические исследования с контрастированием и прокрашивание свищевых ходов перед операцией.
Профилактика гнойных осложнений открытых переломов. Первичная хирургическая обработка раны должна быть проведена в течение 4—6 ч после травмы. Каждый час отсрочки оперативного вмешательства увеличивает вероятность развития нагноения и остеомиелита. Обработка основных костных фрагментов заключается в механической очистке их концов, удалении из костномозговых каналов пробок, состоящих из костных осколков и размозженных мягких тканей, промывании костной раны большим количеством растворов антисептиков с воздействием ультразвука. Мелкие осколки обычно удаляют, средние и крупные, не связанные с мягкими тканями, извлекают, очищают, помещают на несколько минут в насыщенный раствор антисептиков, а затем — в изотонический (0,9 %) раствор натрия хлорида с антибиотиками (например, 2 млн ЕД канамицина на 100 мл раствора).
После репозиции и фиксации основных фрагментов осколки укладывают так, чтобы мышцы полностью изолировали их от поверхностных тканей. Для этого можно использовать и миопластику. Осколки, связанные с мягкими тканями, обрабатывают так же, как и основные костные фрагменты. Крупные свободно лежащие осколки целесообразно сразу помещать в неповрежденную мышечную ткань (лучше в области проксимального основного фрагмента), а через 2—4 нед. транспортировать их с помощью аппарата по методике Г. А. Илизарова к месту перелома или использовать при восстановительной операции, проводимой в благоприятных для больного условиях. Ошибкой является укладывание костных осколков, свободных от надкостницы, на прежнее место в области перелома, так как такие осколки, не снабжаемые кровью, омертвевают и превращаются в секвестры. Уникальную возможность устранения дефектов костей и мягких тканей, а также восстановления анатомии и функции поврежденных конечностей дают методы Г. А. Илизарова. При этом рану необходимо закрыть местными кожными, кожно-подкожно-фасциальными лоскутами. При размозжении мягких тканей показано приточно-отточное промывание послеоперационной раны в течение 1—2 нед., при отсутствии размозжения тканей достаточно активного дренирования в течение 48 ч. До операции, во время и после нее (в течение 2 сут) необходимо проводить антибактериальное лечение. Наиболее эффективны гентамицин, оксациллин, линкомицин, цефазолин, цефуроксим, амоксициллин/клавуланат, ампициллин/сульбактам.
Остеомиелит
Остеомиелит костей конечностей. Местные причины остеомиелита, осложняющего течение переломов, могут быть первичными и вторичными. К первичным причинам относится возникновение одного или нескольких открытых переломов с обширной зоной повреждения. Существенную роль играют величина и характер микробного загрязнения раны, образование свободных костных осколков, выстояние концов костных фрагментов, лишенных на большом протяжении надкостницы, а также первичное нарушение кровообращения вследствие разрушения или сдавления окружающих мягких тканей.
Вторичные причины возникают в результате нагноения по ходу костномозговой полости и гибели костного мозга, некроза концов костных отломков, обнажения кости вследствие некроза кожи и мышц, вторичных регионарных расстройств кровообращения в зоне перелома из-за отека, тромбоза, лимфостаза, внешнего сдавления гипсом или другими средствами иммобилизации (рис. 1).
Рис. 1. Посттравматический остеомиелит: а — схема посттравматического остеомиелита: 1 — дефекты мягких тканей; 2 — обнажение и скелетирование концов костных отломков; 3 — инородные тела; 4 — превращение свободных костных осколков в секвестры; 5 — вторичное омертвение и секвестрация концов основных фрагментов в плохо дренируемой гнойной полости; 6 — распространение гнойного процесса по ходу внутрикостных фиксаторов; 7 — вторичное омертвение кости в результате нарушения питания (некроз мягких тканей; тромбоз питающей кость артерии); б — рентгенограмма нижней трети голени при остеомиелите; в — фистулография нижней трети голени при остеомиелите; г — КТ нижней трети голени при остеомиелите
Частота развития послеоперационного остеомиелита в настоящее время значительно выросла, особенно при внутреннем остеосинтезе множественных переломов, что можно объяснить пониженной резистентностью организма тяжело пострадавших от политравм по отношению к микроорганизмам.
Так называемый спицевой остеомиелит при одиночных переломах наблюдается редко. Чаще всего он возникает при проведении спицы через бугор пяточной кости, редко — при проведении ее через бугристость большеберцовой кости. Тяжелый распространенный остеомиелитический процесс у ослабленных больных может возникнуть в мета-эпифизе бедренной кости при нагноении тканей вокруг спицы (рис. 2). В результате у больных могут образоваться большие гнойные полости, для замещения которых местных материалов может оказаться недостаточно.
Рис. 2. Схема спицевого остеомиелита: а — воспалительная инфильтрация мягких тканей; б — образование флегмоны вокруг спицы; в — образование гнойного затека; г — некроз костной ткани по ходу спицы с образованием мелких секвестров (в том числе и трубчатых); д — распространение гнойного воспаления по костномозговому каналу, развитие остеомиелита
Значительно чаще (11,2 % случаев) отмечается развитие остеомиелита при использовании аппаратов наружной фиксации. Спицы, соединяющие кость с наружными элементами крепления, являются потенциальными воротами для проникновения инфекции в ткани, в том числе и в костный мозг.
Для выявления очагов некроза с успехом применяют различные виды рентгенографии: прицельные снимки с увеличением изображения, снимки с зондом в свищах и фистулографией. Обязательна рентгенография с захватом всего массива мягких тканей для выявления отторгающихся секвестров и распространения свищевых лабиринтов (при фистулографии). Диагностические возможности значительно расширяет компьютерная томография. Окончательный диагноз остеомиелита может быть поставлен при сочетании наличия незаживающих свищей или периодических обострений гнойного воспаления тканей с соответствующей рентгенологической картиной (наличие полостей в костях или секвестров).
Лечение острых форм остеомиелита заключается в широком вскрытии абсцессов и затеков гноя в мягкие ткани с достаточным дренированием и обеспечением оттока гноя под действием силы тяжести. Окончательное лечение заключается в радикальной хирургической обработке очага остеомиелита с последующей мышечной и костной пластикой.
Упорное течение остеомиелитического процесса заставляет хирургов искать новые и совершенствовать известные средства и методы воздействия как местного, так и общего характера. Большое внимание в последние годы уделяется костной пластике остеомиелитических полостей, пломбировке полостей искусственными материалами с антибиотиками, длительному промыванию полостей антисептическими и электрохимически активированными растворами, применению оксигенобаротерапии, избирательного антибактериального лечения и иммунотерапии, использованию методов гравитационной хирургии.
Абсцесс Броди — ограниченный гематогенный остеомиелит, имеющий вид солитарного абсцесса кости (рис. 3, а). Полость абсцесса заполнена грануляциями, гноем или серозной жидкостью, окружена пиогенной оболочкой. Прилежащие участки кости склерозированы, надкостница утолщена.
Причины: инфицирование гематогенным путем, основной возбудитель — золотистый стафилококк. Чаще наблюдают у юношей.
Рис. 3. Абсцесс Броди (а) и остеомиелит Гарре (б)
Признаки. Локализация — метаэпифизы большеберцовой, лучевой костей, бедренной и плечевой костей. Клинически характеризуется длительным многолетним течением с редкими обострениями без выраженного повышения температуры тела. Больные жалуются на боль, усиливающуюся по ночам. Над абсцессом ткани болезненны, утолщены, кожа умеренно гиперемирована. На рентгенограмме видно круглое или овальное резко ограниченное очаговое разрежение, окруженное склеротическим ободком, иногда с небольшим секвестром в центре.
Лечение. Может наблюдаться самопроизвольное излечение, но может сформироваться поднадкостничный абсцесс (проявляется острым воспалением и чрезмерно сильной болью) с прорывом гноя в мягкие ткани и через кожу наружу с образованием свищей. Лечение хирургическое.
Склерозирующий остеомиелит Гарре — результат воспалительного процесса в длинных трубчатых костях (чаще в большеберцовой), который приводит к утолщению кости — остеосклерозу — и облитерации костномозговой полости (рис. 3, б). Характеризуется вялым течением без острых проявлений, в поздних стадиях процесса появляется распирающая боль в кости, особенно ночью, при незначительном повышении температуры тела, болезненна глубокая пальпация пораженной кости. Свищи не образуются.
Болезнь длится в среднем 6-8 лет. По клинической картине может напоминать саркому. На рентгенограмме выявляется веретенообразное утолщение кости со склерозированием коркового слоя, на отдельных участках — облитерация костномозговой полости.
Лечение хирургическое.
Остеомиелит позвоночника. Причины: открытые и огнестрельные переломы, ортоградное метастазирование при инфекционных заболеваниях (стоматит, тонзиллит, грипп и др.).
Признаки. Выявляются клиническая картина общей интоксикации организма, болевой синдром в пораженном отделе позвоночника, вынужденное (противоболевое) положение туловища (анталгическая поза), резкое ограничение подвижности позвоночника, местная резкая болезненность при постукивании по остистому отростку пораженного позвонка и при сдавливании позвоночника по оси. В зависимости от локализации гнойных затеков боли могут иррадиировать взагрудинную область (симптоматика перикардита), живот (симптоматика перитонита), крестец (симптоматика псоита), тазобедренные суставы (симптоматика коксита).
Наличие корешковых болей и парестезии помогают уточнить локализацию патологического очага. Асимметричное напряжение мышц спины указывает на локальное скопление гноя.
На рентгенограммах определяются деструкция и клиновидная деформация тела позвонка с кифотической и сколиотической деформацией позвоночника (рис. 4).
Рис. 4. Остеомиелит позвоночника
Уточняют диагноз после фистулографии (при свищевой форме) и особенно после компьютерной томографии и МРТ.
Лечение оперативное в сочетании с мощным антибактериальным и общеукрепляющим лечением. При открытом течении показано вскрытие гнойного затека (абсцесса, флегмоны) и активное дренирование с проточным промыванием полостей в мягких тканях и очага остеомиелита. При хроническом течении выполняют радикальную обработку остеомиелитического очага в позвонке с последующей костной или мышечной аутопластикой.
Стабилизацию позвоночника осуществляют с помощью различных методик, нередко и заднего спондилодеза.
Остеомиелит таза. Причины: ушибы и переломы таза с повреждением внутренних органов, открытые и огнестрельные переломы, ортоградное метастазирование при воспалительных заболеваниях половых и других внутритазовых органов, гнойничковых поражениях кожи, фурункулезе, тонзиллите, а также при септических состояниях различной этиологии.
Чаще поражаются подвздошная кость, крестцово-подвздошное сочленение, реже — лобковая и седалищная кости.
Признаки. Отмечаются подострое и хроническое развитие болезни, тупые боли в подвздошной, ягодичной областях, в бедре, тазобедренном суставе или во всей половине таза с иррадиацией в крестец, поясницу, в нижнюю область живота. Боли периодически усиливаются, вынуждая больных лежать в необычной позе.
При хроническом течении болевой синдром усиливается при ходьбе (выражена хромота), приседаниях, наклонах туловища. Выявляются положительные симптомы, характерные для переломов костей таза. Скопление гноя, флегмоны проявляются в виде опухолевидных образований по внутренней или наружной поверхности вдоль подвздошного гребня, в области ягодиц, поясницы, паха, верхней трети бедра. Прорыв флегмоны и формирование свищей облегчают диагностику.
Различное расположение гнойных затеков создает пеструю клиническую картину, отдельные симптомы которой могут быть похожи на другие патологические состояния (аппендицит, ревматизм, коксит). Определенную помощь в диагностике могут оказать исследования per rectum и per vaginam. Частыми осложнениями являются анкилоз тазобедренного сустава и укорочение ноги на стороне поражения. Деструктивные изменения костей таза на рентгенограммах (рис. 5) сходны с таковыми при туберкулезных поражениях, что требует проведения специфических проб. Диагноз и распространение процесса уточняют термографическими исследованиями и особенно компьютерной томографией и МРТ.
Рис. 5. Остеомиелит таза: а — рентгенография; б — компьютерная томография; в — фистулография
Лечение. В острой стадии необходимо вскрыть абсцесс (флегмону) и активно дренировать гнойную полость с применением постоянного промывания растворами антисептиков.
Окончательный лечебный комплекс включает ликвидацию очага остеомиелита, антибактериальную и иммунотерапию, общеукрепляющие средства.
Радикальную обработку очага остеомиелита с резекцией пораженной кости таза выполняют в хронической стадии, не ранее 6 мес. после стойкого заживления свищей. Образующиеся полости в костях и мягких тканях заполняют аутопластическим (кость, мышца на питающей ножке) или аллогенным (деминерализованные костные трансплантаты, биомасса из деминерализованной костной ткани и др.) материалом.
Ортопедическое лечение направлено в основном на устранение порочных положений нижних конечностей и улучшение опорно-двигательной функции больных.
Активно используют электролечение, магнито- и ультразвуковую терапию, местное и общее УФО, УФО крови, облучение лазером, гемосорбцию, баротерапию.
Пиогенные артриты
Причины: открытые внутри- и околосуставные переломы, воспалительные процессы в околосуставных тканях, остеомиелит сочленяющихся костей.
Признаки: внезапные острые боли в области сустава, нарушение его функции, вынужденная (болевая) сгибательная контрактура, увеличение в объеме, признаки выпота, местное повышение температуры, гиперемия, клиническая картина общей интоксикации организма. Получение при пункции сустава гнойного выпота подтверждает диагноз.
Лечение. При подозрении на развитие гнойного артрита больному иммобилизуют конечность, вводят обезболивающие препараты и направляют его санитарным транспортом в стационар.
В поликлинических условиях лечат больных с гнойными артритами межфаланговых суставов.
Неоперативное лечение включает иммобилизацию сустава, лечебные пункции с удалением гнойного экссудата и промыванием суставной полости растворами антисептиков, антибиотиков, ферментов. Обязательно проведение общего антибактериального лечения.
При прогрессировании гнойного процесса производят широкую артротомию и хирургическую санацию, при показаниях — резекцию суставных концов, ампутацию конечности.
Последующая реабилитация направлена на устранение контрактур и восстановление опорно-двигательной функции конечности (ЛФК, массаж, механотерапия, физические методы лечения).
Читайте также:


