Что такое цервикальный спондилез
Что такое спондилёз шейного отдела позвоночника?
Спондилёз шейного отдела позвоночника, также называемый цервикальным артритом (или шейным артритом), представляет собой заболевание, которое вызывает изменения в костях, межпозвоночных дисках и шейных суставах; эти изменения вызваны физиологическим ухудшением, связанным со старением, во время которого диски шейного отдела позвоночника теряют жидкость и становятся более жесткими.
Со временем дегенерация межпозвоночных дисков и межпозвонковых суставов может привести к образованию остеофитов на костях шеи, то есть аномальных костных наростов, похожих на шпоры или шипы, которые образуются вдоль суставных краев кости.
Эти костные выпячивания могут вызывать сужение медуллярного канала, пространство, в котором проходит спинной мозг, или сужение отверстий, в которых возникают спинномозговые нервы.
Эти сужения называются цервикальным стенозом позвоночника, состояние, которое может привести к:
- миелопатии (заболевание спинного мозга);
- радикулопатии (патологии корешков спинного мозга).
Спондилёз шейного отдела позвоночника чаще встречается у людей среднего и пожилого возраста, и, по оценкам, более 85% пораженных людей старше 60 лет, хотя не во всех случаях это проявляется клинически (какими либо признаками); большинство людей, которые страдают от шейного спондилеза, не имеют значительных симптомов, тогда как, у некоторых если они и возникают, наиболее распространенными являются:
- боль на уровне лопатки, руки и пальцев;
- мышечная слабость;
- миалгия (болевой синдром в мышцах)
- ригидность затылочных мышц;
- головная боль;
- и покалывание или онемение, особенно в области головы, плечах, руках и кончиках пальцев.
Диагноз ставиться в основном на физикальном осмотре и симптомах, о которых сообщил пациент. Также могут потребоваться некоторые диагностические методы обследования для подтверждения диагноза.
Лечение, когда это возможно, является консервативным, основанным на физиотерапии и использовании обезболивающих препаратов для сдерживания боли. В некоторых более серьезных и сложных случаях может возникнуть необходимость прибегнуть к хирургическому вмешательству.
Причины шейного спондилёза
Основной причиной спондилёза шейного отдела позвоночника является старение.
По мере старения кости, хрящи и другие структуры, из которых состоят позвоночник и шея, ухудшаются и постепенно появляются признаки износа. Основные изменения, которые происходят в этих структурах, ответственные за симптомы цервикального спондилеза, таковы:
- Обезвоживание позвоночных дисков. Позвоночные диски — это хрящевые подушечки, которые действуют как амортизаторы между позвонками позвоночного столба. В возрасте около 40 лет позвоночные диски большинства людей начинают терять воду, сжимаются и становятся более жесткими. Это приводит к повышенному вредному костному давлению между различными позвонками позвоночника.
- Грыжа межпозвоночного диска. Диск позвонка состоит из внутреннего, желатинового, мясистого ядра и внешнего фиброзного кольца, твердого тела, которое предназначено для удержания и защиты центрального ядра. Когда мы стареем, на позвоночных дисках часто появляются внешние трещины, приводящие к образованию, называемой грыжей, внутреннего пульпового ядра. Грыжа ядра может давить на спинной мозг и нервные корешки, вызывая дискомфорт и боль.
- Остеофиты: дегенерация хрящевого диска приводит к неправильным нагрузкам в костях между позвонками. Это может стимулировать ненормальное производство дополнительных количеств костной ткани, образуя так называемые остеофиты, костных разрастаний, подобно шпорам или шипам, которые могут вызвать сужение медуллярного канала (внутри которого проходит спинной мозг) или сужение отверстий, в которых возникают спинномозговые нервы. Эти сужения могут привести к повреждениям нервной ткани, появлению боли и, в наиболее серьезных случаях, к к сенсорно-ноторным аномалиям нервов.
- Жесткие связки. Связки представляют собой соединения соединительной ткани, которые соединяют кости друг с другом. С возрастом шейные связки могут становиться более жесткими, делая шею менее гибкой.
Хотя наиболее важным фактором риска является старение, так как физиологические изменения в суставах шеи развиваются с возрастом, существуют и другие, которые могут увеличить риск развития шейного артрита. Среди них основными являются:
- предыдущие травмы шеи;
- действия связанные с работой, которые сильно напрягают шею, такие как подъем тяжелых грузов;
- держание шеи в неправильном положении в течение длительного времени;
- воспроизведение одних и тех же движений шеей в течение дня (повторяющиеся нагрузка);
- генетические факторы (семейный анамнез шейного спондилеза);
- сигаретный дым;
- избыточный вес/ожирение;
- малоподвижный образ жизни.
Симптомы шейного спондилёза
Большинство людей, страдающих спондилёзом шейного отдела позвоночника, не проявляют каких-либо значительных симптомов и признаков, если у них развиваются расстройства, они могут варьироваться от легких до тяжелых и могут развиваться постепенно или возникать внезапно.
Одним из симптомов, который встречается чаще всего, является боль в области лопаток; в других случаях боль может распространяться вдоль руки вплоть до пальцев, или проявляться исключительно только в одном месте (лопатке).
Местоположение боли зависит от того, какие нервные структуры наиболее страдают и у каждого человека могут проявляться по разному.
В некоторых случаях боль может усиливаться, если занять определенные позиции, например, когда вы стоите, сидите или наклоняете шею назад. Иногда боль также может усиливаться во время кашля или чихания.
Другим распространенным симптомом является мышечная слабость, которая чаще встречается в верхних конечностях и на уровне плечевого пояса. Мышечная слабость может мешать поднимать руки или крепко хватать предметы.
Мышечная слабость может, в более поздних случаях, осложнить мышечную атрофию, которая заключается в уменьшении мышечного объема.
Другие распространенные признаки, которые могут возникнуть в случаях цервикального артрита:
- жесткость шеи, которая со временем только ухудшается;
- боли и/или шумы (треск, хруст) во время некоторых движений шеей;
- головные боли, которые возникают в основном в задней части головы, на уровне затылка,
- покалывание или онемение, которые в основном затрагивают голову, плечи, руки и концы пальцев, хотя у некоторых субъектов (людей) это также может происходить на уровне ног.
Неврологические и/или менее часто встречающиеся симптомы могут включать:
- тошнота;
- потеря равновесия;
- потеря контроля над мочевым пузырем или кишечником.
Диагностика
Диагноз шейного артрита в основном основан на физикальном осмотре пациента, на признаках и симптомах, о которых идет речь, и на визуальных исследованиях.
Чтобы поставить правильный диагноз, врач определяет тип боли, от которой страдает пациент, исследует характер, местоположение, продолжительность и, если боли усиливаются, попросит больного встать в определенные положения. Для доктора также важно знать о любых связанных признаках, таких как мышечная слабость или покалывание.
На физикальном осмотре врач проверяет мышечную слабость, заставляя пациента выполнять движения сопротивления. Кроме того, сенсорные дисфункции исследуются как с качественной, так и с количественной точки зрения, также оценивается равновесие пациента, например, путем наблюдения за походкой во время ходьбы. Все это помогает врачу понять какой тяжести шейный спондилез и очаг проблемы.
Если признаки и физикальное обследование в пользу спондилёза шейного отдела позвоночника, врач может запросить одно или несколько из следующих диагностических исследований, чтобы подтвердить диагноз:
- рентгенография шейного отдела позвоночника;
- компьютерная томография шеи;
- магнитно-резонансная томография шеи.
Доктор также может запросить:
- электромиографию (ЭМГ), исследование, предназначенное для измерения электрической активности нервов, которые контролируют данную мышцу;
- исследование нервной проводимости, чтобы оценить скорость и силу сигналов, посылаемых нервом.
Лечение и средства терапии
Лечение цервикального артрита в основном направлено на облегчение боли, чтобы пациент мог вести нормальную жизнь. Также важно стабилизировать заболевание таким образом, чтобы оно не развивалось в направлении постоянного и инвалидизирующего повреждения.
Нехирургические средства обычно достаточно хорошо помогают при лечении, среди них наиболее эффективны:
- физиотерапия;
- медикаментозная терапия, среди наиболее используемых лекарств можно отметить:
- миорелаксанты, такие как Циклобензаприн,
- противовоспалительные средства, такие как Гидрокодон и Габапентин,
- анальгетики (обезболивающие) и противовоспалительные препараты, такие как кортикостероиды и нестероидные противовоспалительные препараты (НПВС), такие как Диклофенак (таблетки, мазь).
В более сложных и тяжелых случаях, не отвечающих на другие формы лечения, может потребоваться хирургическое вмешательство; оно может включать удаление костных наростов, частей костей позвоночника или грыжи межпозвоночных дисков, чтобы освободить пространство для спинного мозга и нервов, страдающих от сдавливания.
Тем не менее, операция редко необходима для лечения спондилёза шейного отдела позвоночника.
Шейный спондилёз – самый распространенный вид заболевания, которым страдает более 80% людей после 50 лет, при этом процент заболеваемости у мужчин выше, чем у женщин. Вызванное дегенеративными изменениями в структуре позвонков это заболевание доставляет немало дискомфорта пожилым людям. Поскольку болезнь не проявляет себя ярко, диагностировать её самостоятельно невозможно без специальных инструментов. Генетика играет малую роль в развитии шейного спондилёза, когда как многое определяет образ жизни человека, поэтому вполне возможно избежать развития этого опасного заболевания. Из статьи вы узнаете, почему развиваются остеофиты в области шеи, как этого избежать.
Что такое спондилез шейного отдела — описание заболевания
Мышечный корсет шеи развит слабее, чем корсеты других отделов позвоночника. Вместе с тем шея довольно подвижна. Выполняя самые различные задачи дома или на работе, порой мы вынуждены подолгу сохранять шею в положениях, ведущих к перегрузке мышц и межпозвоночных дисков. Развитие спондилёза происходит только в нижней части шейного отдела – с 4 по 7ой позвонок, в связи с тем, что позвонки там обладают высокой подвижностью. С возрастом кости утолщаются, на их поверхности образуются наросты – остеофиты. Остеофиты сдавливают нервы, блокируя свободное поступление крови к шейным сосудам. Этот патологический процесс и называется спондилезом шейного отдела позвоночника.
Анатомические предпосылки
С возрастом структурные элементы позвоночника стареют и изнашиваются, ткани усыхают, межпозвоночные диски истончаются. Уязвимость шеи с возрастом связана со следующими факторами:
- малая прочность шейных позвонков;
- ограниченностью пространства сосудов и нервов шейного отдела;
- слабостью шейных мышц.
Спондилёз редко начинается как самостоятельное заболевание. Его наличие может свидетельствовать и о наличии других болезней позвоночного столба: остеохондроза шейного отдела или спондилоартроза. А наличие такого заболевания как унковертебральный артроз, выступает катализатором дегенерации позвонков, увеличивая скорость появления деформаций и симптомов.
Причины развития
Развитие спондилеза у человека – многофакторный процесс. Выделяют следующие причины появления дегенеративных изменений в позвонках
- естественные возрастные изменения в суставных тканях;
- генетическая предрасположенность к заболеваниям шеи.
- курение и злоупотребление алкоголем;
- длительное сидение за компьютером, неестественные положения головы и шеи в случае выполнения каких-либо работ, перенапряжение;
- хлыстовые травмы шеи и позвоночника;
- частые переохлаждения.
Помимо этого во многом влияет положение шеи во время сна. Неправильно подобранная кровать и подушки могут вызывать различные патологии шейного отдела.
Симптомы и признаки шейного спондилеза
Спондилез является сложным и медленно развивающимся заболеваниям. Признаки патологии появляются постепенно, когда остеофиты занимают все большее пространство. Основные симптомы:
- головная боль, боль в шейном отделе, затылке;
- онемение мышц шеи, слабость в плечах, руках, кистях;
- нарушение координации при движении, слабость в конечностях, вследствие сдавливания нервных структур или недостаточного кровоснабжения;
- спазмы в шее и плечах, ограниченная подвижность после сна;
- покалывание или ползание мурашек;
- тошнота, головокружения и повышение артериального давления;
- хруст при повороте головы
Симптомы становятся более яркими с развитием заболевания. При отсутствии лечения спондилёз прогрессирует и может привести к тяжелым изменениям всего опорно-двигательного комплекса, в том числе суставов, связок и мышц-стабилизаторов.
Про симптомы артроза пальцев рук у женщин можно узнать тут.
Диагностика при помощи рентгена шеи и постановка диагноза
- изучена история болезни, анамнез жизни пациента для определения располагающего фактора;
- проведение осмотров: физикального – путем пальпации и перкуссии шейного отдела, а также неврологического – для оценки рефлексов и чувствительности больной зоны;
- опрос пациента – для дополнения клинической картины больного.
Возможные инструментальные обследования:
- КТ и МРТ шейного отдела позвоночника;
- ЭМГ, или электромиография;
- рентгенография проблемной области;
- миелография – это рентгенография с введением воздуха или контрастного вещества в позвоночный канал.
ЭМГ – это способ диагностики, основанный на регистрации электрических мышечных откликов на возбуждение нервных окончаний и мышечных волокон.
Лечение
Лечение шейного спондилёза проводится различными методами: консервативным, медикаментозным, хирургическим. Выбор метода лечения зависит от степени развития заболевания, а также выраженности его симптомов. В основе лечения лежит устранение болевого синдрома, улучшение кровообращения, возвращение или сохранение подвижности мышц шеи.
К консервативным методам лечения спондилёза относятся физиотерапия, массаж и ношение воротника. Самую большую роль среди консервативных методов играет физиотерапия. Она проводится на любой стадии заболевания.
- Интерференцтерапия – воздействие импульсными токами средней частоты и периодичности для ускорения кровообращения и расслабление мышечного корсета;
- Электрофорез — воздействие электрических импульсов на ткани позвонков и межпозвоночных дисков с растворами анальгетиков, НПВС или хондропротексторов; можно проводить на любой стадии заболевания;
- Диадинамические токи – прерывистое воздействие импульсными токами низкой частоты в различных комбинациях для повышения активности шейных позвонков.
На начальном этапе могут использоваться также иглорефлексотерапия, магнитотерапия и лазеротерапия. Выбор необходимого пациенту вида производит лечащий врач после изучения предшествующих заболеваний.
Массаж на начальных этапах должен проводиться под контролем лечащего врача. Далее пациент может выполнять необходимые манипуляции дома самостоятельно. Массаж способствует притоку крови в область шеи, плеч, спины; снижает боль; снимает мышечное напряжение и укрепляет мышцы. Устранение болевого синдрома происходит через 15-20 сеансов, продолжительность каждого из которых 15-20 минут. Массаж начинается с классического поглаживания, продолжается растиранием и разминанием мышечных тканей. Сильные нажатия и другие травмирующие методы должны быть исключены. Массаж противопоказан на стадии обострения заболевания. Перед процедурой обязательно необходимо пройти обследование на наличие других заболеваний.
Для лечения шейного спондилёза могут использоваться шейные корсеты и мягкие воротники. Основная задача бандажей – фиксация головы и шеи, уменьшение нагрузки на шею. Данный метод лечения является скорее вспомогательным и должен применяться в комплексе с другими методами лечения. Воротники и корсеты подбираются индивидуально, учитывая такие характеристики предмета как высота, фиксация воротника и плотность обхвата. Обычно воротники носят не более 3х часов в день с общей продолжительностью лечения в 1 месяц. В зависимости от течения болезни время ношения может быть изменено по совету лечащего врача.
В случае со спондилёзом, воротник должен быть закреплен не очень плотно, чтобы не добавлять нагрузки кровеносным сосудам шеи и не провоцировать появление побочных явлений, таких как тошнота, слабость, потеря сознания.
Медикаментозное лечение спондилёза проводится в случаях обострения заболевания. Для этого используются болеутоляющие и противовоспалительные препараты. Медикаментозное лечение позволяет облегчить общее состояние больного, устранить боль, облегчить нагрузку на мышцы. К болеутоляющим препаратам относятся миорелаксанты, анальгетики, при сильной боли – наркотические вещества. К противовоспалительным – НПВС. При хроническом заболевании не исключается использование антидепрессантов. Положительное влияние оказывают мази на основе Капсаицина.
- Диклофенак;
- Целекоксиб;
- Амидопирин;
Данные препараты имеют множество противопоказаний и побочных действий и должны использоваться только после консультации с лечащим врачом.
Мышечные релаксанты, или миорелаксанты – препараты, призванные снять мышечное напряжение, позволяют купировать боль и устранить неврологические нарушения. На острой стадии заболевания миорелаксанты рекомендуется использовать в инъекциях, в дальнейшем переходя на таблетированные препараты. При шейном спондилёзе назначают следующие средства:
- Мускофлекс;
- Толперизон;
- миолгин.
Не все врачи одобряют использование миорелаксантов ввиду того, что они повышают артериальное давление и обладают большим количеством побочных эффектов.
Блокада – процедура введения стероидного препарата с анестетиком в область нерва, направленная на уменьшение болевых ощущений. Для блокад применяют Кеторол и Баралгин. Боль исчезает уже после введения нескольких ежедневных блокад.
Помимо описанных выше обезболивающих средств, можно выделить еще несколько:
- Глюкокортикостероиды: Дипроспан, Дексаметазон, Гидрокортизон;
- Хондропротекторы: Структум, Терафлекс;
- Анальгетики: Найз, Ибупрофен, Кеторол, Ацетаминофен.
В отличии от НПВС анальгетики могут применяться при гипертонии, астме, сердечных заболеваниях, язве желудка и т.д.
Как лечить лигаментит народными средствами можно узнать перейдя по данной ссылке.
Хирургическое вмешательство для лечения шейного спондилёза применяется только в самых крайних случаях. Например, в случае если медикаментозное лечение и другие консервативные способы не оказали должного эффекта, а также при тяжелом течении болезни с поздними сроками диагностирования.
Среди методов хирургического лечения шейного спондилёза применяют следующие:
- Цервикальная ламинэктомия – удаление фрагментов позвонка, сдавливающих нерв;
- Цервикальная фораминотомия – расширение канала, в котором находится нерв;
- Имплантация искусственного межпозвоночного диска – новый тип хирургического вмешательства. Имплантация гарантирует крепкую фиксацию позвонков, подстраиваясь под возможные изменения, появившиеся в ходе болезни.
Если сохранить позвонок не представляется возможным, производится полная замена его протезом.
Возможные осложнения
На фоне шейного спондилёза возможны следующие осложнения:
Считается, что протрузия – это выпячивание межпозвоночного диска до 5 мм, а грыжа – более 5мм. Протрузии встречаются гораздо чаще, но могут перерастать в грыжи.
Профилактика
Профилактика развития спондилёза шейного отдела следует из определения причин заболевания. Таким образом, методы профилактики довольно просты:
- отказ от курения;
- занятия спортом и активный образ жизни;
- избегание травм шеи и позвоночника по возможности;
- своевременное обращение к врачу и своевременное лечение заболеваний позвоночника;
- недопущение переохлаждения организма;
- контроль за гормональным балансом организма, своевременное устранение нарушений.
Шейный спондилёз не ведет к случаям летального исхода, но отказ от необходимого лечения может привести к нарушениям подвижности мышц шеи и даже инвалидности.
Как лечить ультразвуком артроз локтевого сустава можно узнать в данной статье.
Видео
В этом видео объясняют, что такое шейный спондилез, причины его появления.
Выводы
- Шейный спондилёз — распространенное возрастное заболевание позвоночного столба.
- Болезнь характеризуется появлением наростов – остеофитов на поверхности позвонков, что ведет к пережиманию нервных корешков и уменьшению циркуляции крови.
- При лечении шейного спондилёза используются консервативные, медикаментозные и хирургические методы терапии, наибольший эффект от которых проявляется при комплексном использовании. Главные цели лечения – уменьшение боли и воспаления с сохранением позвонка.
- Профилактика заболевания, в т.ч. здоровой образ жизни и занятия спортом, позволяют снизить риск развития болезни.
Также рекомендуем прочитать про симптомы и лечение остеоартроза кистей рук в данном материале.
Лечение и симптомы остеохондроза поясничного отдела позвоночника
Общие и специфические симптомы остеохондроза грудного отдела позвоночника
Ревматический артроз: диагностика у взрослых, симптомы, лечение
Признаки и причины развития артроза голеностопного сустава

Общие сведения
Деформирующий спондилез относится к хроническим дегенеративно-дистрофическим заболеваниям позвоночника, для которого характерно формирование и разрастание костных отростков (краевых остеофитов/спондилофитов) и разрушение фиброзных тканей, а в ряде случаев, когда остеофиты сильно разрастаются, сращивание позвонков с их полной неподвижностью.
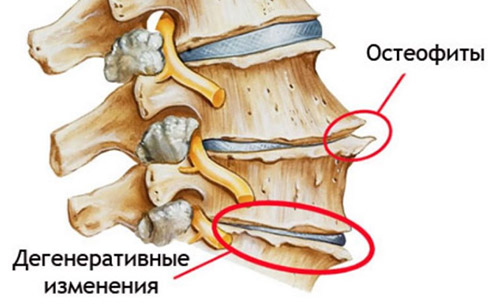
Дегенеративно-дистрофические изменения позвоночного столба
Заболевание представляет собой проявление крайней степени изношенности структур позвоночника, возникающее как следствие первичных дистрофических изменений межпозвонкового диска и фиброзного кольца. Практически никогда спондилез не является самостоятельным заболеванием, а развивается на фоне уже имеющейся патологии позвоночника (остеохондроз, сколиоз, лордоз, патологический кифоз) или некоторых системных болезней. По сути, это заболевание является заключительной стадией остеохондроза.
Спондилез, хотя и не является обязательным признаком старения, тем не менее, это частый спутник лиц зрелого и особенно пожилого возраста (65-70 лет). Спондилезом после 45 лет страдают около 20-35% населения, преимущественно мужчины. Заболевание развивается чаще у лиц, ведущих неактивный образ жизни (водители, офисные сотрудники) и лиц, не уделяющих осанке должного внимания, что в конечном итоге провоцирует сужение позвоночных каналов, сдавливание нервных окончаний и приводит к ограничению подвижности в соответствующем отделе позвоночника. Так, спондилогенные дорсалгии (боли в позвоночнике) встречаются у 70–80% взрослой популяции и часто приводят к временной утрате трудоспособности.
Локализации дегенеративных изменений при деформирующем спондилезе может быть во всех отделах позвоночника (шейном/грудном/поясничном), что и определяет конкретную симптоматику заболевания.
Патогенез
Остеофиты возникают и формируются в результате дистрофических изменений в межпозвоночном диске (в фиброзном кольце/пульпозном ядре хряща), потерявшего возможность выполнять свойственные ему физиологические функции. Возрастные биохимические изменения приводят к потере влаги и протеогликанов тканями межпозвонковых дисков, ослаблению коллагеновых волокон, что приводит к изнашиванию/разрыву фиброзного кольца и негативно влияет на амортизационные возможности межпозвонкового диска. Как следствие, происходит уменьшение высоты (сплющивание) межпозвонкового диска. Параллельно в фасеточных суставах тела позвонка происходит исчезновение хрящевой ткани, теряют свою прочность связки и объектом постоянно возрастающей травматизации становятся участки тел смежных позвонков, прилежащие к диску.
В свою очередь остеофиты способствуют сужению межпозвоночного канала, повреждению близлежащих нервных отростков, сухожилий и сосудов в результате чего нарушаются кровоснабжение/иннервация регионарных мышц, а деформированный межпозвоночный диск сдавливает спинномозговые корешки, а в ряде случаев и непосредственно спинной мозг.
Классификация
Выделяют несколько видов деформирующего спондилеза:
- Статический – возникает в результате преждевременного изнашивания дисков на почве нарушения осевой нагрузки (при сколиозе, кифозе). Дегенеративные изменения поражают передние, боковые или задние отделы тел позвонков.
- Реактивный деформирующий спондилез – формируется при вовлечении структур позвоночника в воспалительный процесс.
- Спонтанный деформирующий спондилез – возникает вследствие возрастных биохимических изменений в структурах межпозвонковых дисков.
По локализации выделяют: шейный, грудного отдела и поясничный деформирующий спондилез позвоночника.
По стадии деформации выделяют:
- 1 стадия – костные разрастания за плоскость площадки тела позвонка еще не выступают. Симптоматика слабая или отсутствует.
- 2 стадия – костные разрастания выступают за пределы межпозвонкового диска. Симптоматика регулярная, усиливается при/после физических нагрузок.
- 3 стадия – формирование мощной костной скобы из тел двух/нескольких позвонков, блокирующей двигательную функцию. Присутствует сильно выраженное мышечное напряжение при частичной/полной неподвижности различных отделов позвоночника.
По течению выделяют:
- медленно прогрессирующий спондилез;
- умеренно прогрессирующий, для которого характерны периодические обострения;
- быстро прогрессирующий с образованием в течение короткого времени анкилоза, охватывающего несколько сегментов позвоночника;
- молниеносный — характерно острое резкое начало и неблагоприятное течение.
Причины
- Возрастные биохимические изменения в тканях межпозвонкового диска.
- Микро/макротравмы позвоночного столба, обусловленные подъёмом тяжестей, резкими движениями.
- Заболевания позвоночника (остеохондроз).
- Нарушение обмена веществ/эндокринные нарушения с избыточным отложением в организме известковых солей.
- Наследственная предрасположенность.
- Генерализованные/локальные воспалительные процессы в организме (ревматоидный артрит, туберкулез).
- Нарушения/аномалии тропизма межпозвонковых суставов.
- Аномалии развития позвоночника, сопровождаемые нестабильностью/гипермобильностью позвоночно-двигательных сегментов.
- Искривление позвоночника и формирование неправильного двигательного мышечного стереотипа, приводящего к повышенной механической нагрузке на структуры межпозвонкового сегмента (плоскостопие, ожирение).
- Низкая двигательная активность.
Симптомы спондилеза
Симптоматика спондилеза определяется степенью деформации структур межпозвоночного диска, вовлеченностью в патологический процесс близлежащих нервных отростков (при сдавливании спинномозговых корешков), сухожилий и сосудов, приводящих к нарушению кровоснабжения/иннервации регионарных мышц. У пациентов с дегенеративными поражениями позвоночника кроме болевого синдрома, выделяют две группы основных синдромов:
- Рефлекторные синдромы, обусловленные раздражением рецепторов, расположенных в тканях позвоночника, имеющих мощную сенсорную иннервацию и приводящие к возникновению трофических изменений в мышечной ткани и зон гипертонуса. Выраженное и стойкое повышение мышечного тонуса вызывает локальные изменения в мышечной ткани, нарушения осанки, тем самым способствуя поддержанию болевого синдрома.
- Компрессионные синдромы. В их основе — радикулопатии (вертеброгенное сдавление корешков, сосудов или спинного мозга) фрагментами разрушенного межпозвонкового диска и отек прилегающих тканей. Как правило, в клинической симптоматике при спондилогенной дорсалгии, кроме болевого синдрома, преобладают компрессионные или рефлекторные синдромы.
Боль иногда иррадиирует в плечо, реже вниз по руке. При компрессии нервных корешков шейного отдела позвоночника, иннервирующих конечности, появляется слабость в руках. По мере прогрессирования заболевания симптомы шейного спондилеза приобретают более выраженный характер — появляются головные боли в сочетании с болями в руке или с парестезиями в пальцах одной/обеих рук или с болями в области сердца. Реже, проявляется плече-лопаточным периартрозом или черепно-мозговыми проявлениями, обусловленные изменением функции отделов мозга (гипоталамической/диэнцефальной области мозга) в виде частых головокружений, шума в ушах, сердцебиения, кратковременных обмороков.
Боль, как правило, не имеет четкой локализации, но чаще появляется в затылочной части, отдает в нижнюю челюсть, глаз, а также распространяется на плечи. Как правило, появляется в первой половине дня, что обусловлено застоем крови в позвоночных артериях. Важной характеристикой головных болей является наличие офтальмологической симптоматики (искры/звездочки/туман перед глазами), что объясняется наличием центра зрения в затылочной доле мозга. Боль в шейном отделе вызывает скованность движений и напряжение мышц шеи и верхней части спины. Если ограничение подвижности вызвано уже сформировавшейся костной скобой, оно присутствует постоянно, что приводит к снижению трудоспособности.
При появлении сосудистых нарушений, обусловленных сдавлением в межпозвоночных отверстиях артерий и вен, страдает венозноый отток от головы, что приводит к венозному застою в черепе и формированию гипертензионной симптоматики (повышению внутричерепного давления), что проявляется распирающей головной болью, усиливающейся при наклонах/поворотах головы и глазных яблок. На высоте болевого синдрома может появляться тошнота и рвота. Длительность приступа варьирует в пределах 2-5 часов.
Поражаются сегменты позвоночного столба грудного отдела. Ведущим является болевой синдром с локализацией в грудном отделе позвоночника, часто между лопатками. Боль постоянная ноющего характера, усиливается при наклонах/поворотах тела, особенно остро ощущается после длительного покоя, в первой половине дня, при кашле/чихании, поднятие рук вверх, при глубоком вдохе/выдохе. Однако, характер боли может меняться и быть острой, приступообразной, псевдо-стенокардической (боли в области сердца).
Поражаются сегменты позвоночного столба поясничного отдела. Деформирующий спондилез поясничного отдела позвоночника проявляется болью, которая локализуется в поясничном отделе. Как вариант, процесс часто распространяется еще и на копчиковую область и тогда развивается деформирующий спондилез пояснично-крестцового отдела позвоночника, при котором болевой синдром затрагивает и крестцовую область позвоночного столба. Боль ноющего характера, постоянная, усиливающая при ходьбе, стоянии и ослабевающая при положении тела в позе эмбриона, что обусловлено уменьшением раздражения остеофитами передней связки.
В ряде случаев спондилез пояснично-крестцового отдела позвоночника проявляется иррадиацией боли в ягодицы, подвздошную область, верхние отделы бедер и распространяться по задней поверхности ноги. Иногда боль иррадиирует в область грудной клетки. На этом фоне развивается скованность поясничного отдела, что ограничивает движения и сказывается на качестве жизни. В случае формирования массивных скоб двигательная активность чрезвычайно ограничена.
При компрессии нервных корешков появляется нарушение чувствительности, проявляющееся покалыванием, ощущением онемения области поясницы и ягодиц, нижних конечностей, реже появляется мышечная слабость. В случаях острого ущемления нерва появляются острые боли в пояснице, сочетающиеся с выраженной слабостью мышц в нижних конечностях, онемением паховой/седалищной области, снижение рефлексов, нарушения функции мочевого пузыря.
Еще одним из проявлений поясничного спондилёза может быть стеноз позвоночного канала. Что это такое? Стеноз позвоночного канала — это патологическое состояние, при котором сужается просвет позвоночного канала в различных направлениях (рисунок ниже).
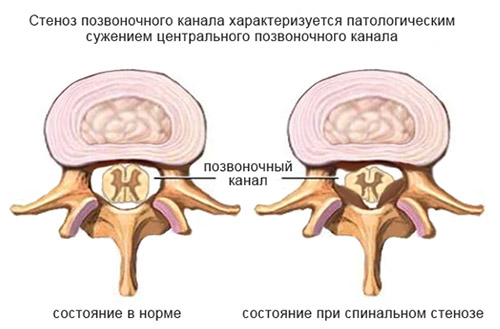
Стеноз позвоночного канала
Соответственно, суженый канал оказывает давление на структуры внутри него, что проявляется характерной симптоматикой: перемежающей хромотой, жжением, покалыванием, снижением тонуса мышц ног, болью при ходьбе, снижением чувствительности конечностей. На поздних стадиях — недержание мочи/кала, парезы, судороги при физической активности.
Анализы и диагностика
Диагноз ставится на основании характерных жалоб пациента, физикального обследования и данных инструментального обследования (рентгенологического обследования, компьютерной/магнитно-резонансной томографии), что позволяет выявить остеофиты, оценить степень стеноза позвоночника, изменение высоты дисковых сегментов.
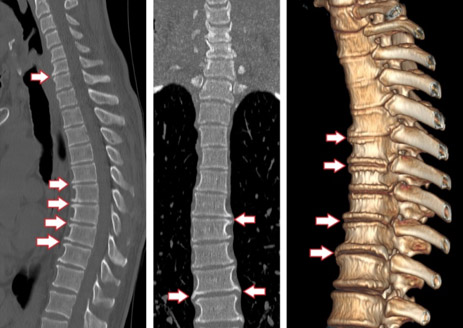
КТ грудного отдела позвоночника
Лечение спондилеза
До настоящего времени эффективных методов, способных устранить дегенеративно-дистрофические изменения в тканях позвоночного столба и восстановить их нормальную физиологическую структуру не существует. Соответственно, лечение направлено на замедление/приостановку динамики дегенеративно-дистрофических изменений, купирование симптоматики и восстановление двигательной активности позвоночного столба. Используются преимущественно консервативные методы лечения, а при их неэффективности и резком снижении двигательной функции позвоночника проводится нейрохирургическое лечение.
Лечение спондилеза шейного отдела позвоночника, как и лечение спондилеза пояснично-крестцового отдела позвоночника принципиально не отличаются и направлено на:
- Купирование болевого синдрома.
- Активизацию/восполнение кровоснабжения в поврежденных тканях позвоночника.
- Улучшение состояния структуры межпозвоночной хрящевой ткани, уменьшение деформационных изменений. Снижение трения костных структур в межпозвоночной зоне.
- Укрепление мышечного корсета (мышечно-связочных структур) позвоночного столба.
Лечение проводится амбулаторно. Пациенту рекомендуют ограничение физической нагрузки, щадящий двигательный режим с исключением длительного нахождения в вынужденном, в том числе и в лежачем положении.
Незначительные боли могут купироваться блокированием триггерных точек/болезненных мышечных групп введением лекарственных препаратов-анальгетиков (Анальгин, Парацетамол, Метамизол и др.) или смеси лекарственных средств, включающих анестетик (чаще Лидокаин или Бупивакаин) и незначительную дозу кортикостероидов (Гидрокортизон, Метилпреднизолон).
Для купирования более выраженного болевого синдрома назначаются препараты из группы НПВС в средних/высоких суточных терапевтических дозах, в/м, внутрь или в/в, в зависимости от реакции пациента и выраженности болевого синдрома. Наиболее часто назначаются Диклофенак, Дексалгин, Кетопрофен, Кетанов, обладающих выраженным анальгетическим/противовоспалительным действием. При умеренном болевом синдроме можно назначать Ибупрофен, Индометацин, Мовалис, Нимесулид.
С целью купирования умеренно выраженных болей широко используются трансдермальные формы НПВП (мази, гели, кремы) с многократным их нанесением (5-6 раз в сутки). Для повышения эффективности купирования вертеброгенных болевых синдромов наряду с анальгетиками и НПВП назначаются миорелаксанты (Флупиртин, Тизанидин).
Для улучшения общей гемодинамики и микроциркуляции в области патологического процесса можно назначать ангиопротекторы/антиагреганты (Пентоксифиллин, Продектин, Актовегин и др.). Для нормализации метаболизма нервной ткани назначаются витамины группы В, никотиновая кислота.
Интенсивная, длительно продолжающаяся боль является стрессовым фактором и зачастую способствует развитию к невротических/депрессивных состояний, поэтому, в некоторых случаях введение обезболивающих средств нужно сочетать с назначением психотропных средств. Это могут быть легкие растительного происхождения седативные препаратов (сборы седативных трав валериана, пустырник, мелисса и др.), реже — проведение коротких курсов транквилизаторов (Диазепам, Алпразолам, Оксазепам), а в тяжелых случаях — назначение трициклических антидепрессантов в небольших дозах (Пароксетин, Доксепин, Амитриптилин, Тианептин и др.).
Для стабилизации состояния хрящевой ткани показано назначение препаратов, содержащих хондроитина сульфат и глюкозамин, которые являются естественными компоненты межклеточного хрящевого вещества и при длительном их приеме способны замедлять прогрессирование патологического процесса (Алфлутоп, Хондроксид, препарат АРТРА и др.).
Важным методом лечения спондилеза являются специальная гимнастика и массаж. Однако приступать к упражнениям можно лишь после полного устранения болевого синдрома. Упражнения разработаны для спондилеза всех отделов позвоночника в виде лечебно-физкультурных комплексов (ЛФК), которые поводятся под руководством врача ЛФК. Регулярное их выполнение позволяет значительно улучшить кровообращение мышц и структур позвоночника, а также сформировать мышечный корсет, что снижает нагрузку непосредственно на позвоночник. Кроме того, специализированная гимнастика позволяет постепенно выработать правильные стереотипы движений, что снижает вероятность перегрузок пораженного сегмента позвоночника. Однако, необходимо учитывать, что при спондилезе противопоказана мануальная терапия, вытяжение позвоночника и даже интенсивный массаж.
Читайте также:


