Что нельзя при ишиас
Симптомы защемления седалищного нерва легко спутать с другими заболеваниями. Боль, покалывание, слабость — все эти признаки присутствуют при многих нарушениях в области позвоночника. Как же безошибочно распознать эту болезнь?

Защемление нерва — что это?
Защемление может произойти у любого нерва нашего тела. Когда измененная окружающая ткань (воспаление, опухоли и т.д.) давит на нервные окончания, они постоянно передают болезненные ощущения. Даже если нерв здоров, пациент будет чувствовать сильную боль. А при долгом отсутствии лечения нерв часто воспаляется, что приводит к постоянным нестерпимым болям.
Седалищный нерв самый крупный нерв в организме человека формируется из слияния нескольких корешков L4-S3 в нижней части спины — пояснично-крестцового отдела позвоночника, далее идёт в ягодицу, по задней поверхности бедра и к нижней части ноги. Поэтому поражение даже на одном участке приведёт к боли во всей конечности. А при запущенной болезни начинает теряться чувствительность и подвижность, что особенно неприятно, если поражены обе ноги.
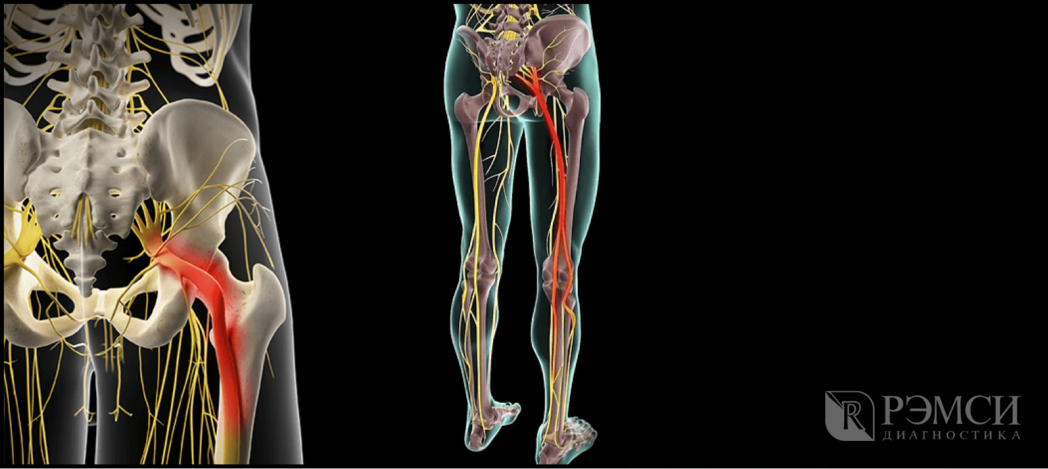
Возможные причины защемления
Нерв может поражаться на любом уровне своего расположения. Произойти это может по множеству причин:
- Межпозвонковая грыжа — самая частая причина. Даже небольшая деформация фиброзного кольца способна защемить нервные корешки, формирующие седалищный нерв;
- Остеохондроз, искривление позвоночника, краевые костные разрастания тел позвонков;
- Смещение позвонков (листез) после травм спины и в следствие дегенеративных процессов;
- Новообразования позвоночника, малого таза, ягодичной области;
- Воспаления органов малого таза;
- Тромбоз близлежащих сосудов;
- Мышечные воспаления и отёки: после переохлаждения, травм, чрезмерной физической нагрузки;
- Синдром грушевидной мышцы;
- Беременность, при которой матка с плодом слишком сильно давит на соседние ткани.
Быстрее болезнь может развиваться из-за ожирения и недостатка минеральных веществ и на фоне эндокринных нарушений, таких как сахарный диабет. Кроме того, седалищный нерв может быть повреждён после перенесённых инфекций и отравлений.
Симптомы защемления седалищного нерва
Основным симптомом поражения седалищного нерва будет являться боль. На данном этапе сложнее всего правильно определить причину болезни, но сделать это необходимо: если её запустить, то лечение и реабилитация будет проходить намного дольше.
Что же свидетельствует о начальной стадии защемления?
- Тянущая или жгучая боль, которая захватывает только часть поясницы, ягодицы, задней поверхности бедра;
- Ощущение мурашек на ноге;
- Усиление неприятных ощущений при смене положения, смехе, кашле, резких движениях.
- Дискомфорт и болевые ощущения в положении сидя и при наклонах вперед.
На начальной стадии болезни вы вряд ли будете обращать внимание на эти симптомы. Они будут малозаметны, боль периодически будет ослабевать. Мурашки и онемение ног можно списать на неудобную позу.
Совсем другой характер симптомов проявляется на более поздних стадиях. Именно в этот момент большинство пациентов замечает дискомфорт при долгой неподвижности и периодическую резкую боль в ноге. Если не начать бороться с болезнью в это время, то появятся симптомы посерьезнее:
- Ощущение интенсивного жжения кожи и глубоких слоёв мышц задней поверхности ноги,
- Резкое ограничение подвижности ноги и поясницы,
- Слабость поражённой ноги,
- В части случаев пациенты отмечают покраснение или побледнение участка ноги с повышением или наоборот понижением потоотделения на данном участке.
Кроме того, если защемление вызвало другое заболевание, его симптомы также будут проявляться в полной мере. Именно поэтому болезнь часто оказывается незамеченной: на фоне грыжи или перелома онемение и покраснение ног кажутся просто ещё одним симптомом, несерьёзным и не заслуживающим внимания.
Что можно делать во время приступа болезни?
Если боль от защемления пришла внезапно, вы можете облегчить своё состояние домашней терапией:
- Выбрать положение тела при котором болевой синдром будет выражен наименьшим образом, как правило на спине или на здоровом боку с прямой ногой в которой ощущается боль.
- Ограничить двигательную активность.
- Можно принять анальгетики: в виде таблеток или мази для растирания (при отсутствии противопоказаний).
При нестерпимой боли вызывайте неотложную медицинскую помощь.
Помните, что дома защемление вылечить невозможно: даже если симптом будет купирован, болезнь никуда не пропадёт. Так что после снятия обострения вам придётся посетить невролога.
Не рекомендуется активно двигаться: при сильной боли необходимо максимально ограничить двигательную активность. Если есть подозрение на воспаление, то ни греть, ни растирать больное место нельзя. Постарайтесь в это время спать на жёстком матрасе на боку. И, разумеется, не стоит принимать рецептурные лекарства и противовоспалительные средства без рекомендации врача.
Диагностика и лечение
Для постановки диагноза врачу-неврологу требуется, помимо визуального осмотра, более полное обследование. В него могут входить:
- Рентген поясницы и костей таза,
- УЗИ органов малого таза,
- Компьютерная или магнитно-резонансная томография поражённой области,
- Общий и биохимический анализ крови.
С их помощью доктор сможет установить причину защемления, осмотреть область поражения во всех деталях, узнать о наличии воспалительного процесса. Если необходимо, он может назначить УЗИ поражённой области и ЭНМГ — исследование нервов с помощью ответов на электрические импульсы. Это поможет понять, где именно поражён нерв.
При необходимости доктор может назначить дополнительные витаминные комплексы, обезболивающие средства, антиоксиданты. А параллельно со снятием симптомов защемления будет идти борьба с болезнью, которой оно было вызвано. Так можно намного быстрее победить недуг и вернуть себе хорошее самочувствие без угрозы рецидива.
Помочь может простейшая растяжка.
Что такое защемление седалищного нерва
Седалищный нерв — самый длинный What is Sciatica нерв в человеческом теле. Он начинается в нижней части спины, в районе поясницы, и, расщепляясь на две части, тянется через ягодицы, бёдра, икры к ступням. Именно этот нерв обеспечивает подвижность ног, связывая расположенные в них мускулы с ЦНС.
Но всё хорошо лишь до тех пор, пока однажды седалищный нерв не оказывается раздражён или защемлён. Чаще всего причиной этого становится межпозвоночная грыжа.
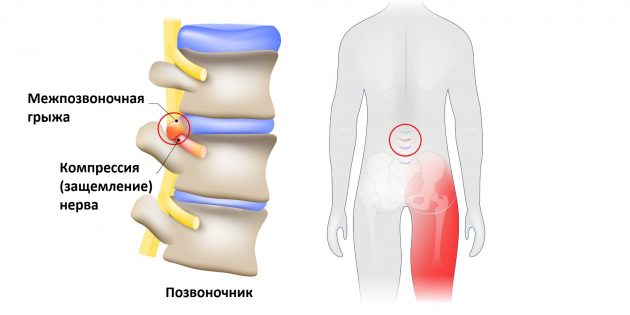
Фото: Designua / Shutterstock
Выпятившаяся часть межпозвоночного диска давит на седалищный нерв. Это приводит к болезненным ощущениям в пояснице или по всей длине ноги. Такую ситуацию называют защемлением седалищного нерва, или ишиасом What You Need To Know About Sciatica .
Впрочем, ишиас можно заработать и другими способами. Травма, костная шпора (чрезмерный рост кости) на позвонках, диабет (это заболевание повреждает нервы) или, положим, опухоль — всё это тоже может спровоцировать защемление.
Как понять, что у вас защемление седалищного нерва
Предположить ишиас можно по следующим симптомам Sciatica Symptoms :
- Болезненные ощущения затрагивают только одну ногу (сторону тела).
- Кажется, что боль распространяется от поясницы в ягодицу и далее вниз по ноге. Если говорить о ногах, то неприятные ощущения чаще всего проявляются в задней части бедра и голени.
- Боль носит разный характер — от слабой ноющей до жжения или внезапного простреливания. Иногда она бывает похожа Sciatica: Symptoms and Causes на удар током.
- Кроме боли, а в некоторых случаях вместо неё могут присутствовать онемение, покалывание или мышечная слабость в пострадавшей ноге.
- Ваше состояние зависит от позы или движений. Так, боль обостряется, когда вы кашляете или чихаете. А после некоторого времени, проведённого сидя, дела у поясницы или ноги явно становятся хуже.
Когда надо обратиться к врачу
Как правило, приступы ишиаса длятся недолго, а их болезненность постепенно уменьшается и в течение нескольких недель исчезает вовсе. Этот процесс ускоряется, если выполнять упражнения на растяжку нижней части спины и бёдер (о них чуть дальше). Но так бывает не всегда.
Обязательно обратитесь к терапевту, если:
- болезненные ощущения длятся дольше недели, не уменьшаясь и не реагируя на домашний уход;
- боль так сильна, что ощутимо снижает качество жизни и вы вынуждены ежедневно принимать обезболивающие;
- с каждым днём приступы ишиаса становятся чаще, а боль — сильнее.
Защемление лечит не терапевт, но он, выслушав жалобы и проведя осмотр, направит вас к нужному узкому специалисту: неврологу, хирургу, ортопеду или, положим, эндокринологу. А уже эти медики поставят основной диагноз и помогут справиться с заболеванием и физическим дискомфортом.
Вызывайте скорую или обращайтесь в отделение неотложной помощи, если:
- у вас появилась внезапная и очень сильная боль в пояснице или ноге, при этом вы ощущаете отчётливое онемение и мышечную слабость;
- боль возникла сразу после серьёзной травмы, например ДТП или падения с высоты;
- помимо боли, появились проблемы с контролем над мочевым пузырём или кишечником.
Как лечить защемление седалищного нерва
Лечение требуется лишь в том случае, если у вас присутствуют опасные симптомы, которые перечислены выше. В зависимости от поставленного диагноза врач назначит Sciatica: Diagnosis and Treatment вам лекарственные препараты (это могут быть противовоспалительные или противосудорожные средства, мышечные релаксанты, инъекции кортикостероидов), отправит на физиотерапию или порекомендует подумать о хирургической операции.
Но чаще всего от неприятных ощущений при ишиасе вполне можно избавиться домашними методами. Вот что рекомендуют эксперты американской исследовательской организации Mayo Clinic.
Человек, страдающий ишиасом, должен питаться сбалансировано и максимально правильно, желательно небольшими порциями по 4-5 раз в день. Пища всухомятку или урывками категорически запрещена, так как из-за чрезмерной нагрузки будет страдать и пищеварительный тракт, и выделительная система, и сам опорно-двигательный аппарат. Кроме того, поступление полезных веществ и минералов будет ограничено, а это, в свою очередь, негативно скажется на построении хрящевой ткани.
Но также не стоит переедать, ведь пища, которая не была преобразована в энергию, останется в организме в виде жировых отложений на органах и тканях и увеличит нагрузку на страдающий позвоночник (что такое жир и как с ним бороться).
Особое внимание стоит обратить на употребление:
Любых свежих фруктов и овощей, так как они содержат клетчатку. Оптимально, чтобы они составляли не менее половины дневного приема пищи. Таким образом, организм сможет получить все необходимые витамины и минералы, не перегружая себя. К тому же, употребление сырой капусты, например, способствует самоочищению организма естественным путем.
Помидор, морковь, огурцы, редис и шпинат не только имеют в своем составе натрий, магний, железо, а также витамины А, В, С, Е и др., которые заставляют организм работать, как часы и являются природными антиоксидантами. Так же они налаживают обмен веществ в организме. Кроме того, полезны салаты и соки.
Рыба, мясо птицы (утки, например), молоко, яйца, бобы, орехи, кукуруза, грибы, баклажаны, семечки должны составлять треть приема пищи из-за наличия белков в них. Особенно полезны мясо барана и белая рыба, так как они характеризуются наличием ненасыщенных жиров.
Употребление натуральных сыров, стручков сои, рыбы, цветной капусты, гороха обогащает организм фосфором.
Свежие яйца, орехи, свекла, печень, сердце, почки содержат кальций, полезный при лечении и профилактике ишиаса.
Морские водоросли, желтки яиц, сельдерей, бананы, миндаль, лук, каштаны, картофель имеют в своем составе марганец, незаменимый при профилактике болезней позвоночника.
Авокадо, огурцы, бобовые, орехи, семечки подсолнуха полезны при радикулите из-за высокого содержания магния.
Прием в пищу персиков, тыквы, дыни, артишоков, моркови, а также рыбы, яиц и печени насыщает организм витамином А, который нормализует обмен веществ и способствует обновлению клеток.
Употребление мозга, сердца, бараньих почек, крабов, устриц, омаров, кукурузы, овса, гороха, грейпфрутов и бананов способствует получению витамина В. Именно он предотвращает воспаление нервных стволов.
Апельсины, мандарины, сладкий перец, ягоды, зелень, груши и сливы обладают витамином С. Помимо его общеукрепляющих и защитных функций, он участвует в выработке веществ, питающих хрящи, и делающих их эластичными.
Рыбий жир, молоко и масло сливочное, печень трески, филе скумбрии обогащают организм витамином D. Он незаменим при усвоении кальция и фосфора и употребляется при профилактике болезней опорно-двигательного аппарата.
Опасные и вредные продукты
Сладости, солености, копчености и жирная пища очень вредны, если человек страдает радикулитом, так как они провоцируют появление жировых отложений и создают дополнительную нагрузку на позвоночник.
Жирный творог, цельное молоко, сметану и майонез следует заменить обезжиренными продуктами, так как они нарушают обмен веществ.
Газированные напитки и алкоголь вредны для суставов и позвоночника.
Крепкий чай и кофе лучше исключить, так как они негативно влияют на нервную систему. Более того, обладая мочегонным эффектом, они заставляют организм терять много жидкости.
Острые пряности, соль и сахар вредны, так как они препятствуют выведению жидкости из организма и провоцируют появление отеков из-за существующих воспалений.
Салат из белой фасоли, лимона и фенхеля. 220 г сухой белой фасоли, 2 небольших тонко нарезанных корнеплода фенхеля (зелень оставьте для украшения), 4 ст. ложки растительного масла, 1/2 ч. л. сахара, соль и молотый черный перец, листья салата-латука, 1 лимон, свежая зелень. Сварите фасоль до готовности. Бланшируйте ломтики фенхеля в кипящей воде в течение 2 минут. Слейте воду и поставьте остывать. Натрите кожуру лимона на терке и выжмите из него сок. Взбейте с помощью вилки или маленького венчика 2 ст. л. лимонного сока, растительное масло, сахар, соль и перец до загустения. Мелко нарубите зелень фенхеля и добавьте к лимонной смеси. Смешайте фасоль и фенхель. Залейте овощи лимонной смесью и хорошо перемешайте. Выложите на блюдо листья салата-латука, сверху положите салат и украсьте свежей зеленью и лимонной цедрой. Салат можно подать с молодым картофелем, сваренным в мундире или печеным.
Салат из петрушки с яблоками. 200 г корня петрушки, 150 г яблок, 80 г репчатого лука, 2—3 ст. л. растительного масла, 1—2 ч. л. лимонного сока или яблочного уксуса, соль. Корни петрушки и яблоки мелко нарежьте, нашинкуйте лук. Все продукты смешайте, залейте лимонным соком или уксусом, заправьте растительным маслом и посолите по вкусу.
Свекольник. 2—3 вареные свеклы, 2 отварные картофелины, 2—3 свежих огурца, 100 г зеленого лука, укроп, 1—2 ч. л. сахара, 2—3 ст. л. лимонного сока, 1 л воды. Картофель мелко нарежьте кубиками, свеклу натрите на крупной терке, положите в кипящую воду, поварите 10 минут под закрытой крышкой, остудите. В разлитый по тарелкам свекольник добавьте измельченные огурцы, зеленый лук, укроп и лимонный сок.
Суп по-крестьянски. 300—500 г белокочанной капусты, 4—5 картофелин, 2—3 моркови, 1 корень петрушки, 1 помидор, 1 луковица, зелень петрушки и укропа, 2—3 ст. ложки лимонного сока, 1 ст. ложка растительного масла (лучше оливкового), 1,5 л воды. Капусту нашинкуйте, картофель нарежьте кубиками, остальные овощи – ломтиками. Петрушку, лук, помидоры обжарьте на масле. В кипящую воду положите капусту, пассерованные овощи и картофель, варите 20—25 минут. В тарелку насыпьте зелень петрушки и укропа, добавьте немного лимонного сока.
Бобы со свеклой. 2 стакана бобов, 2—3 свеклы среднего размера, 2 луковицы, 5—6 ст. л. растительного масла, соль, перец, лавровый лист по вкусу. Бобы замочите, очистите, отварите, откиньте на дуршлаг и дайте воде стечь. Свеклу отварите или запеките в духовке, очистите, нарежьте кубиками и залейте огуречным или капустным рассолом, дайте немного постоять, затем слейте рассол. Лук мелко нашинкуйте, обжарьте на растительном масле, выложите на горячие бобы, смешанные со свеклой, добавьте соль, перец, лавровый лист, подогрейте. Готовые бобы уложите на блюдо, украсьте зеленью.
Котлеты кукурузные. 200 г кукурузной крупы, 3 ст. л. растительного масла, 40 г муки, соль, специи по вкусу. Кукурузную крупу засыпьте в холодную воду (на один объем крупы – 2 объема воды), поставьте на огонь и, помешивая, доведите до кипения. Варите, пока не загустеет, не переставая помешивать. Добавьте соль и специи по вкусу. Остудите, слепите котлеты, обваляйте их в муке и слегка обжарьте на растительном масле. Подавайте со свежими или тушеными овощами.
- Add to friends
- RSS
Irzeis
Седалищный нерв является самым крупным из всех нервов нашего тела.
Начинаясь в области пояснично-крестцового сплетения (в нижней части спины в районе поясницы), раздваиваясь, проходит через ягодичную область.
Далее его волокна проходят через всю ногу и заканчивается в пальцах ног, обеспечивая ее иннервацию.
У взрослого человека его толщина доходит до 1 см. Спускаясь ниже по ногам, нерв расщепляется на множество отростков.
Его защемление называется ишиас, иногда его именуют поясничным радикулитом. При патологическом состоянии седалищного нерва боль распространяется на всю нижнюю часть тела. В связи с этим защемление седалищного нерва — это адская боль и дискомфорт.
Характеризующие защемление седалищного нерва симптомы представляют собой болезненные ощущения в пояснице, отдающие в ноги и усиливающиеся при малейших нагрузках или движении.
Причины воспаления и защемления нерва
Провоцирующих патологию самого крупного нерва факторов много.
Механические причины защемления седалищного нерва следующие:
- чрезмерными физическими нагрузками, при которых оказывается давление на позвоночный столб;
- резкий и неправильный подъем тяжестей, резкие повороты и наклоны;
- травмы позвоночника, тазовых костей;
- травмы внутренних органов, особенно тех, которые находятся в малом тазу, внутренние кровотечения;
- беременность крупным плодом и послеродовые травмы;
- искривленный позвоночник (сутулость, сколиоз) и плоскостопие;
- переохлаждением поясничной или крестцовой области;
- избыточный вес.
Все эти факторы возникают в один момент и приводят к сдавливанию и дальнейшему воспалению седалищного нерва.
Есть другие причины – это болезни, опухоли и другие патологии, которые указаны в истории болезни больного:
- патологически измененная форма позвонков (наросты), межпозвоночные грыжи;
- опухоли (в том числе онкологические), давящие на нерв, синдром грушевидной мышцы;
- артрит, артроз, радикулит, остеохондроз в хронической форме;
- смещение позвонков по отношению друг к другу;
- спазмирование спинных мышц в результате их повышенного тонуса;
- сужение спинномозгового канала (чаще возникает у пожилых людей);
- сахарный диабет, нарушение метаболизма, кровообращения;
- болезни и инфекционные процессы в области органов малого таза;
- нейропатия, связанная с неправильно сделанным уколом, когда задевается нерв.
К развитию ишиаса могут привести заболевания, которые обычно человек не связывает с данным заболеванием. Но обратить на них внимание нужно: вовремя проверить свой организм, начать лечение воспаления седалищного нерва, если оно обнаружено.
Среди них такие болезни, как сифилис, туберкулез, гонорея, бруцеллез, тиф, малярия и другие, имеющие гнойный характер, а также алкоголизм, отравление тяжелыми металлами, лекарственными средствами.
В 90% случаев защемление происходит в результате сдавливания корешков нерва. Если в позвоночнике появляется грыжа, то просевшие позвонки сдавливают нерв. Тогда возникают нестерпимые боли.
При остеохондрозе костные разрастания сдавливают нерв, но в этом случае невралгия развивается постепенно.
Воспаление не может быть только по одной причине, чаще это целый комплекс факторов, провоцирующих ишиас. Обратить внимание нужно на все причины: либо устранить, либо лечить в комплексе.
Как уже было сказано выше, главным симптомом защемления нерва является боль,которая локализуется в ягодичных мышцах и отдает далее во все мышцы ног. усиливающаяся при кашле, движениях или переносе тяжестей.
Обычно боль появляется только в одной части поясницы и отдает в одну ногу.
Причем боль в пояснице отсутствует, она проявляется ниже поясничного отдела. Больные характеризуют боль как режущую, жгучую, колющую.
Она приступообразная по своей сути, возникает резко и также пропадает. Причем болевые ощущения не снижаются в состоянии полного покоя.
Болевые ощущения могут быть слабыми или очень острыми. Иногда пациенты с невралгией жалуются на следующие симптомы защемления седалищного нерва:
- онемение конечности;
- жжение;
- слабость мышц;
- похожие на удар током ощущения;
- дискомфорт при ходьбе и в лежачем положении;
- потерю трудоспособности на некоторое время;
- потерю контроля над работой мочевого пузыря или кишечника.
Если воспаление становится хроническим, тогда рецидив болевых приступов возникает в прохладное время года при переохлаждении, а также при физической нагрузке, эмоциональном перенапряжении.
При возникновении боли кожа на ногах может терять чувствительность, появляются мурашки, возникает онемение ног. Это симптомы запущенного заболевания ишиасом.
Иногда у больных воспалением седалищного нерва возникают симптомы повышенной потливости ног, краснота и отек нижних конечностей.
Пациент все время пытается найти удобную позу.
Походка больного нарушается: ногу со стороны защемления нерва как бы тянет. В особо запущенных случаях наблюдается уменьшение объема ягодичной, бедренной и икроножной мышцы.
Человек, столкнувшийся с защемлением нерва, имеет специфическую походку. Чтобы снизить боль, ему приходится наклоняться в противоположную сторону и при движении опираться на здоровую конечность.
Седалищный нерв – это неотделимая часть всей нервной системы. Иногда его защемление и дальнейшее воспаление при отсутствии грамотного лечения может осложнить повседневную бытовую жизнь человека: появляется неконтролируемый акт дефекации и мочеиспускания.
Лечение защемления седалищного нерва в домашних условиях следует начинать с выяснения причин, которые привели к развитию заболевания.
При первых признаках недомогания и подозрении на ишиас нужно срочно обратиться к врачу и полностью обследоваться. Более раннее диагностирование и начало лечения поможет быстрее справиться с болезнью и продолжить жить качественно.
Данной проблемой занимается врач-невролог. При первом посещении он делает тесты для проверки рефлексов, проводит осмотр мышц ног.
Потом доктор составляет анамнез, где указывает предварительный диагноз, требующий уточнения.
Для это назначаются:
- лабораторные исследования крови и мочи;
- рентгенография позвоночника в положении лежа и сидя;
- компьютерная томография, МРТ;
- электромиография;
- сканирование позвоночника радиоизотопным методом (если есть подозрения на опухоли, для носителей ВИЧ).
Невролог для выбора метода лечения может направить больного ишиасом на консультацию к ревматологу, сосудистому хирургу и другим специалистам.
Методы лечения ишиаса
Только после полного осмотра неврологом и другими специалистами и на основе все проведенных анализов и обследований, где выяснены причины воспаления седалищного нерва и приняты во внимание все симптомы заболевания лечащим врачом назначается лечение.
Оно может быть комплексным при сложных случаях.
Существуют следующие методы лечения:
- медикаментозная терапия при помощи лекарственных средств, витаминных комплексов;
- физиотерапевтические процедуры;
- лечебно-физкультурный комплекс;
- курс массажа, рефлексотерапия;
- гомеопатия, народная медицина;
- санаторно-курортное лечение;
- оперативное вмешательство.
В острый период воспалительного процесса в седалищном нерве обязательно нужен постельный режим и максимальное ограничение физической активности.
В это время возможна терапия медикаментозная и физиопроцедуры.
Когда болезнь находится под контролем возможно лечение воспаления седалищного нерва другими методами.
Рассмотрим основные способы.
Терапия лекарственными средствами показана в острый период воспаления и в период затихания болевых синдромов. Она необходима для снижения болевых ощущений и уменьшения воспаления.
Для уменьшения выраженности симптомов при защемлении седалищного нерва применяют следующие группы лекарственных средств:
- Обезболивающие препараты направленного действия в острую фазу. Врачом назначают чаще таблетки (Анальгин, Седальгин, Темпалгин, Пенталгин, Баралгин) и мази (Финалгон, Апизатрон, Вирапин, Нафтальгин).
- Нестероидные препараты противовоспалительного действия. Используются в виде мази, геля, таблеток, в особые случаи – инъекции внутримышечно.
Популярностью пользуются Диклофенак, препараты с ибупрофеном (Ибупрофен, Нурофен, Найз), Ортофен, Напроксен, Сулиндак, Кетолорак. Их нельзя принимать долго, т. к. имеют серьезные противопоказания и много побочных действий.
Для продолжительного приема нужно выбрать другое лекарство: Нимесулид, Мовалис, Аркоксиа.
Нестероидные лекарства в виде мази – это Дикловит (с пчелиным ядом), Фастум гель (действующее вещество – кетопрофен), Вольтарен (с диклофенаком в составе). - Гормональные лекарства. Чаще используют при сильных болях, когда другие группы препаратов не справляются с обезболиванием.
Основное средство – Гидрокортизон. Мази, гели с хондроитином. К ним относятся Хондроксид, Терафлекс. Хондроитин в составе таких средств помогает восстановить связки, хрящи в позвоночном столбе и ослабить воздействие на седалищный нерв. - Витаминная терапия. Назначается для улучшения кровотока и ускорения метаболизма, уменьшения спазмов в мышцах.
- Антидепрессанты. Назначаются врачом для спокойного состояния больного, который из-за постоянных болей может впасть в депрессию.
- Прочие лекарства. Здесь все зависит от причин защемления седалищного нерва. Если причина в инфекциях – прописывают противовирусные и антибактериальные средства, если есть онкология – специальные лекарства, которые прописывает врач-онколог.
Назначать определенные физиопроцедуры, их количество может только лечащий врач. Чаще при воспалении седалищного нерва для уменьшения ее симптомов применяются электросон, электрофорез, фонофорез, лазерная терапия, парафиновые аппликации, прогревание УВЧ.
Все виды процедур в сочетании с медикаментозной терапией помогут справиться с болезнью в острый период.
Для беременных женщин понадобится еще консультация гинеколога. Им желательны плавание, пилатес, йога.
Врачом-физиотерапевтом назначается комплекс специальных упражнений, учитывая весь спектр причин защемления седалищного нерва и его симптомов.
При защемлении стоит отнестись к лечению очень серьезно. Важно соблюдать общие рекомендации:
- При появлении болевых и дискомфортных ощущений нужно спать на жесткой поверхности. Мягкие кровати и кресла способствуют дальнейшему развитию недуга.
- При сильных болях нельзя переохлаждаться и поднимать тяжести. Иначе воспалительный процесс только усугубится.
- При болевых ощущениях в поясничном отделе нельзя наклоняться или совершать резкие движения.
Как уже отмечалось, традиционное лечение подразумевает диагностику и назначение соответствующих медикаментов. Но лучше не ограничиваться одним лишь приемом обезболивающих.
Поверьте, если во время лечения выполнять простые упражнения для растяжки мышц, о боли забудете в скором времени.
Если защемление и воспаление возникли из-за смещения межпозвоночных дисков, важно вернуть их на место. Только после этой процедуры, которую должен провести опытный мануальный терапевт, можно использовать согревающие компрессы, входящие в арсенал способов исцеления от недуга.
При беременности лечение защемления седалищного нерва состоит в выполнении специальных упражнений, которые позволяют снять боль и дискомфортные ощущения.
Рецепты нетрадиционной медицины также должны быть направлены на устранение болевого синдрома и воспалительного процесса.
Чаще применяются разогревающие мази домашнего приготовления на основе скипидара, камфорной мази, водки.
Кроме этого используют настой из лаврового листа, сок черной редьки, смеси меда и водки, красного перца и водки, тертого хрена и сырой картофелины.
Их наносят на область защемления под пленку.
Такие компрессы хорошо прогревают воспаленную область, уменьшают спазмированность в месте воспаления. Таким образом проводимость самого крупного нерва в организме человека улучшается, усиливается выработка гормона эндорфина, который снижает болевой синдром.
Успешно лечить защемление седалищного нерва позволяют такие компрессы:
- Прогревающий с хреном, картофелем и медом. Свежий корень хрена пропустить через мясорубку, добавить натертый сырой картофель (1:1) и 1 ст. л. меда. Компоненты перемешать и выложить на ткань. Наложить компресс на область поясницы, утеплить пленкой и лечь в постель. Предварительно кожу нужно смазать растительным маслом. Длительность процедуры – 1 час. Будет сильное жжение, но нужно терпеть.
- С пчелиным воском и прополисом. Воск подогреть и наложить на поясницу, предварительно смазанную маслом прополиса. Зафиксировать компресс полиэтиленом и укутать теплым платком. Лучше делать процедуру перед сном. Держать всю ночь.
- Лепешка из ржаной муки с медом. Помогает при воспалении нерва. Мед и муку смешивают в таких количествах, чтобы получилась плотная лепешка. Перед сном наложить на больное место эту лепешку, накрыть пленкой и теплым платком.
- С пихтовым маслом. Взять ткань, пропитать ее маслом и приложить к больному месту. Сверху укрыть пленкой, положить грелку. Кожу перед наложением компресса смазать растительным маслом. Выдержать компресс 1-2 часа.
- С черной редькой и медом. Редьку натереть на терке и перемешать с половиной стакана меда. Попариться в бане, после приложить к поясничному отделу полученную смесь. Держать 5-10 минут. Смыть водой и лечь в постель, чтобы пропотеть.
- С алоэ и красным перцем. Листик алоэ измельчить и засыпать острым красным перцем. Перемешать и приложить смесь к больному месту, укрыв сверху пленкой и теплым платком. Держать до утра. Утром сделать новый компресс. Для исцеления хватает 6 таких процедур.
- Из бузины и ромашки. Растения смешать (1:1) и обдать кипятком. Затем положить в льняной мешочек и приложить к пораженной области поясницы. Утеплить компресс теплым шарфом.
- Капустный. От свежей капусты оторвать листики и вырезать черешки. Поместить листики в кипящую воду на 3 минуты для улучшения их эластичности. Затем приложить размягченные листы к больному месту. Сверху накрыть пленкой и теплым платком. Компресс можно держать более 30 минут.
Для натираний применяется настойка почек сосны или ели, хвои и одуванчиков.
Для ее приготовления нужно положить в полулитровую банку 50 г сырья. Залить водкой и настаивать 7 дней.
Не менее эффективным противовоспалительным средством является сок агавы. Листья срезать возле ствола растения, разрезать вдоль и натирать поясницу выделяющимся соком.
Хороший результат в лечении защемления приносит мазь из багульника. Траву залить растительным маслом (2:5) и томить на малом огне 12 часов. Остудить и процедить. Втирать полученную мазь в область поясницы.
Исцеление массажем
Массаж может проводиться только специалистом в области массажа. В период сильного болевого синдрома применяют небольшое растирание и поглаживания, во время затихания основного симптома можно применять похлопывания и разминания.
Для усиления эффекта от массажа используются специальные разогревающие мази и эфирные масла.
Для видимого результата курс должен равняться минимум 10 сеансам.
Массаж призван улучшать кровоток в месте защемления седалищного нерва, уменьшения спазмов мышц, снижение отечности.
В домашних условиях можно сделать баночный массаж. До его проведения нужно использовать любой согревающий или противовоспалительный состав.
Делать массаж следует так: смазать больной участок кремом, поставить банку и передвигать ее круговыми движениями по часовой стрелке на протяжении 15 минут.
Процедуру рекомендуется проводить через 1 день.
Прекрасный результат в лечении невралгии дает медовый массаж.
300 г меда растопить на водяной бане, довести до кипения и снять с огня.
Влить в растопленный мед 50 г спирта. Вливать спирт следует очень медленно.
После остывания использовать массу для растирания спины. Делать массаж до того момента, пока руки не начнут прилипать к коже. По больным местам можно несильно похлопывать.
После массажа кожа на спине станет красной, что свидетельствует о приливе крови. Улучшение кровообращения способствует усилению обменных процессов, что помогает устранить воспаление в седалищном нерве.
После процедуры принять душ и 30 минут полежать.
Лечебная гимнастика
Упражнения для растяжки могут оказать большую помощь, так как помогают успокоить воспаление и тем самым облегчить боль. Конечно, они могут даваться нелегко, поэтому выполняйте упражнения медленно, на выдохе увеличивая растяжение.
1.Лягте на ровную поверхность, согните ногу, в которой чувствуете боль, и осторожно потяните ее к плечу.
Когда почувствуете растяжение, постарайтесь удержать ногу в таком положении 30 секунд.
Разогните ногу, полежите немного.
Сделайте еще 2 подхода.
2.Снова в положении лежа согните ноги в коленях и осторожно подтяните их к груди, не отрывая таз от пола.
Скрестите ноги, как показано на рисунке, и, обхватив руками здоровую ногу, потяните.
Удерживайте ноги в течение 30 секунд, отпустите и вернитесь в исходное положение.
Сделайте еще 2 подхода.
Я подобрала ещё несколько видео с техникой выполнения лечебных упражнений при защемлении седалищного нерва для его разблокировки ( жмите на картинку). Эти комплексы можно выполнять только вне периода обострения, когда боль немного отступает.
Не нужно сильно повышать нагрузку. Все упражнения делаются плавно, без резких рывков.
Как вылечить самому себе седалищный нерв, за 2 минуты
Ишиас. Два супер классные упражнения при острых болях
Всего одно самое эффективное упражнения при защемлении седалищного нерва
Разблокировка седалищного нерва
Защемление седалищного нерва Устраняем боль Профилактика
Читайте также:


