Цервикалгия торакалгия люмбалгия что это такое
Боли в спине – самая частая и разноплановая жалоба. Она может быть вызвана целым рядом причин, определить которые без обследования невозможно. Если провокатором боли стала патология позвоночника, состояние называют вертеброгенной дорсалгией.
Классификация вертеброгенной дорсалгии
Боли в спине, вызванные патологиями позвоночника, принято разделять по локализации и форме протекания. По форме протекания выделяют острую или хроническую. Острая боль возникает при резком движении, смене положения тела или без видимых причин. Приступ длится от нескольких секунд (прострелы) до 1-2 часов. Интенсивность боли варьируется, но чаще всего высокая.
Хроническая вертеброгенная дорсалгия протекает годами. Приступы боли могут длиться несколько дней, интенсивность – от слабой до сильной. Возникают и прекращаются спонтанно, могут быть спровоцированы движением, неудобным положением во время сна, переохлаждением, усталостью, психологическим дискомфортом. Также возможны постоянные боли, чаще умеренные, которые усиливаются при нагрузке.
Классификация по локализации боли:
- цервикалгия – шейный отдел;
- торакалгия – грудной отдел;
- люмбалгия – поясничный отдел.
Крестец и копчик не подвержены тем же процессам, что и более подвижные отделы позвоночника.
Причины болей
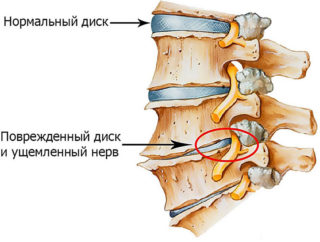
Наиболее частые причины люмбалгии – вертеброгенной дорсалгии в поясничном отделе – остеохондроз и остеоартроз. Постепенное разрушение хрящевого аппарата нарушает функцию позвоночника, вызывает защемление нервов. Боли в спине – это ранний и самый постоянный признак заболевания. При искривлениях позвоночника боль всегда сопровождает пациента. Болезненность может быть обусловлена спондилезом и другими процессами, связанными с избыточным окостенением позвоночника. Ее может вызвать нарушение нормального соединения крестца и поясницы – сакрализация (окостенение и срастание с крестцом последнего поясничного позвонка) или люмбализация (подвижный первый крестцовый позвонок).
- травмы и их последствия;
- туберкулез костей;
- остеопороз;
- воспалительные процессы;
- опухоли.
Механизм возникновения боли связан с защемлением или раздражением нервных корешков. Более подвержены дорсалгии пациенты с избыточным весом, ведущие малоактивный или избыточно активный образ жизни, работающие на нервной или вредной работе, беременные женщины.
Состояние пациентов ухудшает статическая и динамическая нагрузка, стресс, переохлаждение. Резкая смена образа жизни тоже не слишком полезна. Например, пациент, привыкший к сидячему образу жизни, рискует получить приступ боли, решив заняться спортом. Противоположная ситуация, когда пациент, привыкший к нагрузкам, страдает болями после отдыха, также встречается довольно часто.
Методы диагностики
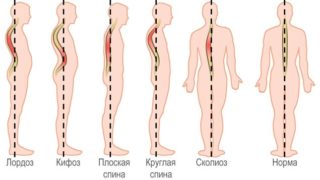
По МКБ-10 вертеброгенная дорсалгия носит код М54 и относится к дорсопатиям. Самостоятельным заболеванием она не является — это симптом других болезней. Цель диагностики – выявить, почему болит спина.
Пациент может распознать дорсалгию по дополнительным характерным симптомам – ограничение подвижности, вызванное болью или снижением гибкости, иррадиация ощущений в конечности грудь, живот, ухудшение состояния при физической активности, иногда – кашле, чихании. Могут появиться нарушения чувствительности пальцев – это признак далеко зашедшего патологического процесса.
Диагностические процедуры начинаются с осмотра – он позволяет поставить предварительный диагноз в случае заметных внешних изменений (например, при искривлениях). Следующий обязательный этап – рентген. Он позволяет увидеть изменения формы позвонков, расстояния между ними, смещения и сращения. Нарушенное положение позвонков неизбежно изменяет положение корешков нервов, что становится причиной боли в спине.
Если обострение вертеброгенной дорсалгии спровоцировано воспалительным процессом в связках, мышцах или нервах, его не видно на рентгене. Неясность рентгенологической картины дает основания для назначения МРТ. Более редкие обследования – УЗИ и КТ позвоночника. Первое позволяет выявить патологии мягких тканей, если противопоказана МРТ, а второе – выявить незначительные, но болезненные и грозящие осложнениями травмы, которые не видны при обычном рентгене.
Опухоли и сосудистые патологии помогает выявить сцинтиграфия – исследование с помощью радиоактивных изотопов. Оно несет некоторый риск для пациента, но его информативность это полностью компенсирует. Исследование назначается только при подозрении на опухоль.
Вспомогательные обследования – определение рефлексов, миография и нейромиография. Их используют, чтобы оценить, насколько сильно пострадала проводимость нервов. Невролог может назначить их даже при относительно хорошем самочувствии больного, чтобы выявить поражения на ранних стадиях.
Лечение и профилактика

Дорсалгия вертеброгенного генеза – это симптом, поэтому лечить собственно боль в спине бесполезно. Для успешной терапии нужна диагностика и выявление исходной причины. Если единственное проявление болезни – это боль в спине, обычно речь идет о ранних стадиях заболевания. Положение можно исправить немедикаментозными методами. Самые распространенные средства от боли в спине – противовоспалительные мази, ЛФК и ортезы.
Мази от боли в спине выпускаются в большом количестве. Среди них выделяются две группы – средства с НПВС и местно раздражающие составы. Мази с НПВС (Долобене, Вольтарен) обладают комплексным эффектом – противовоспалительным и противоболевым. Их назначают при острых и хронических воспалительных процессах в позвоночнике. Можно применять курсами или как средство разовой помощи. Мази практически не всасываются в кровь, не дают системного эффекта – только местный. Справиться с проблемой помогают частично.
Местно раздражающие мази содержат вещества, воздействующие на кожные рецепторы. Чаще всего это экстракт красного перца (Капсикам). Вызывают приток крови к пораженному месту, что может облегчить болевые ощущения, но никак не влияет на патологический процесс. Полезны при переохлаждении или после большой непривычной нагрузки. Дают заметный побочный эффект – жжение на коже. Мази на масляной основе при попытке смыть водой растекаются и вызывают жжение на большей площади.
Вертеброгенная дорсалгия, особенно торакалгия, часто связана со слабостью или неправильным положением глубоких мышц спины. Для решения этой проблемы используется сочетание лечебной физкультуры и ортезов. Упражнения развивают глубокие мышцы спины, поддерживающие позвоночник в правильном положении, снимают нагрузку с поверхностных мышц. Пока мышцы недостаточно сильны, спину поддерживает ортез (корсет).
Боль в спине – ранний признак серьезных проблем с позвоночником, поэтому если она присутствует постоянно, стоит обратиться к врачу и начать обследование. Это даст возможность избавиться от дискомфорта и надолго сохранить активность.
Боль в груди – довольно распространенное явление, которое занимает второе место по обращениям за неотложной помощью. Она может возникать по разным причинам. Такой синдром получил название торакалгия.
Что это за болезнь?
Определение торакалгии звучит как, заболевание периферических нервов, сопровождающееся сильными болями. Довольно часто это заболевание называют также межреберной невралгией, так как при нем происходит раздражение или сдавливание межреберных нервов окружающими их тканями.
В узком понятии торакалгией можно назвать любые боли позвоночного столба, а в более широком – все боли, которые наблюдаются в грудном отделе.

Далеко не всегда боль в грудине связана с повреждением позвоночного столба. Довольно часто она может возникать из-за стенокардии, инфаркта миокарда и других заболеваний сердечно-сосудистой системы.
Причины развития
Боль в груди может возникать из-за множества причин. К ним относят:
- остеохондроз;
- межпозвонковая грыжа или протрузия;
- болезнь Шейермана-Мау;
- сколиоз;
- кифосколиоз;
- травмы позвоночника, включая переломы, трещины и сдвиги позвонков;
- мышечные спазмы;
- чрезмерные нагрузки на позвоночник;
- инфекционные заболевания;
- переломы ребер;
- опухоли в грудном отделе;
- заболевания нервной системы;
- частые стрессы;
- спондилоартроз;
- сутулость;
- воспалительные процессы в нервных ганглиях;
- остеопороз;
- поражение вирусом герпеса;
- аллергия;
- пониженный иммунитет и др.
Если обобщить, то торакалгия возникает при любых процессах в организме, в результате которых происходит сдавливание нервов, и они перестают выполнять свои функции.
![]()
болезни позвоночника;- нарушения развития позвоночника;
- лишний вес;
- слабая двигательная активность;
- продолжительное выполнение одинаковых монотонных движений;
- подъем и перенос тяжестей;
- вредные привычки;
- переохлаждения.
Виды торакалгии
В зависимости от характера возникновения выделяют несколько видов торакалгии:
- компрессионная – возникает из-за сдавливания нерва из-за грыжи, мышечного спазма и т.д.;
- воспалительная – вследствие воспалительного процесса происходит отек нерва, что приводит к появлению болевого синдрома;
- посттравматическая – возникает после перенесенной травмы;
- психогенная – связанная с большой психической нагрузкой и частыми стрессами.
Симптомы
Торакалгия довольно узнаваемое состояние. Для нее характерны:
- боль, имеющая пронизывающий характер, может быть постоянной либо приступообразной. Боль может быть локализована с одной стороны, а может быть опоясывающей и охватывать всю грудную клетку;
- боль, сопровождающаяся онемением, жжением, покалыванием по ходу нерва;
- боль, усиливающаяся во время движения, при кашле или глубоких вдохах;
- ощущение кола между лопатками;
- нарушение чувствительности кожи над пораженным нервом;
- ощущение мурашек в пораженной области;
- локализацию боли можно определить при прощупывании, чаще всего она располагается по ходу нерва;
- возможна имитация болей сердца, почек или других внутренних органах.
Для хронической формы болезни характерны эти же симптомы. Только выраженность боли менее сильная и вполне терпима для пациента. Обычно обостряется болезнь на 1-3 месяца, а потом утихает на неизвестный период.
Если причиной заболевания стали дистрофически-дегенеративные болезни позвоночника, то к общим симптомам добавляются нарушение осанки, хруст во время движения, деформация грудной клетки. При опоясывающем лишае к болям добавляется мелкая сыпь с прозрачным содержимым, располагающаяся по ходу межреберных промежутков.
Симптомы, требующие незамедлительной медицинской помощи
В некоторых ситуациях оттягивать с визитом к врачу при боли в груди никак нельзя. Если боли в грудине сопровождаются следующими симптомами, то необходимо как можно скорее обращаться за медицинской помощью:
![]()
одышка;- слабость или потеря чувствительности рук;
- нарушения контроля за актами дефекации и мочеиспускания;
- синюшность или сильная бледность кожи;
- учащение пульса;
- гипотония либо гипертония;
- неврологические нарушения;
- наличие онкологических заболеваний;
- перенесенная травма грудной клетки.
Синдромы торакалгии
Торакалгия имеет несколько характерных синдромов:
- Болевой или корешковый проявляется сильно выраженными болевыми ощущениями.
- Висцеральный синдром проявляется если повреждены нервы, которые отвечают за иннервацию внутренних органов. При этом заболевание может напоминать плеврит, язву желудка, инфаркт миокарда, стенокардию и другие заболевания внутренних органов. Это объясняется функциональными нарушениями внутренних органов, при их нормальном органическом состоянии. Поэтому такой вид торакалгии требует проведения дополнительных исследований, которые позволят исключить наличие заболеваний этих органов.
- Корешковый синдром, сопровождающийся вегетативными состояниями. Этот синдром часто проявляется перепадами кровяного давления, ощущением комка в горле, повышенной тревожностью, нехваткой воздуха.
Вертеброгенная торакалгия
Вертеброгенная торакалгия – это наиболее распространенная разновидность торакалгии, причиной появления которой являются проблемы с позвоночником. Чаще всего именно этот тип болезни сопровождается выраженным повышением тонуса мышц.
В зависимости от особенностей симптоматики различают 4 клинические проявления вертеброгенной торакалгии:
- Торакалгия нижней области шейного отдела позвоночника характеризируется болью в верхней части грудины с распространением в шею, лопатки, левое плечо и всю руку. Болевые ощущения значительно усиливаются во время движений головой.
- Если заболевание сопровождается продолжительными болями ноющего характера между лопатками и загрудинной области, то речь идет о торакалгии верхнего грудного отдела позвоночника.
- При кратковременных или длительных болях ноюще-колющего характера, которые охватывают межлопаточную или околососковую зону, распространяясь чуть ниже подмышечной ямки, говорят о лопаточно-реберном варианте торакалгии.
- Торакалгия передней грудной стенки сопровождается сильными болями, которые ограничены передней окологрудинной и подмышечной линиями. Усиление болевого синдрома наблюдается при любых движениях.
Торакалгия и люмбалгия
Если торакалгия – это боль в области грудного отдела позвоночника, то люмбалгия – это боль в области поясницы. Симптомы люмбалгии сходи с симптомами торакалгии с разницей лишь в своей локализации. При серьезных поражениях позвоночного столба возможно развитие обоих синдромов одновременно.
Диагностирование болезни
Так как боль в грудине может быть вызвана не только проблемами с позвоночником, то для диагностирования причины ее появления придется посетить несколько специалистов и пройти ряд исследований. Естественно отправной точкой является терапевт. Он, после осмотра и опроса, направляет к более узким специалистам.

При подозрении на заболевания сердечно-сосудистой системы необходимо посетить кардиолога. Если есть причины заподозрить заболевания легких или иных органов дыхательной системы, то нужно отправляться к пульмонологу. Если же причиной боли является позвоночник, то может понадобиться помощь вертебролога, травматолога, ортопеда, мануального терапевта.
Помимо опроса и осмотра назначаются исследования:
- ЭКГ;
- рентген;
- электронейромиография;
- лабораторные исследования крови и мочи;
- денсистометрия;
- компьютерная томография;
- магнитно-резонансная томография.
Лечение
При возникновении боли в груди обязательно нужно обращаться к врачу. Нельзя самостоятельно пытаться избавиться от боли приемом обезболивающих средств. В основе выбора подходящего лечения болезни лежит определение ее причины. Ведь, не устранив причину, боли будут возвращаться вновь и вновь. Неверная тактика лечения может привести к ухудшению состояния и переходу болезни в хроническую форму.
Так как развитие торакалгии чаще всего связано с проблемами позвоночника, то на быстрое выздоровление надеяться не стоит. Необходимо комплексное лечение, которое предусматривает не только прием лекарств, но и физиопроцедуры, массажи, лечебную гимнастику, а иногда и операции.
Выбор медицинских препаратов при торакалгии зависит всецело от ее причин. Обычно назначается одновременный прием нескольких лекарств, так как монотерапия менее эффективна.
Средства этой группы применяются для устранения боли и уменьшения воспалительного процесса. Однако назначать их, до выяснения причины боли в груди крайне не рекомендуется. Ведь таким образом можно смазать клиническую картину болезни и затруднить точную постановку диагноза.

В зависимости от тяжести заболевания могут назначаться препараты для приема внутрь либо в виде инъекций.
Представители: Ибупрофен, Найз, Диклофенак, Кетанов, Нимесулид, Кеторал, Нурофен, Пироксикам, Целекоксиб, Мовалис и др.
В случаях острой торакалгии показано проведение местной блокады с использованием анестетика и кортикостероида. Это позволяет быстро устранить болевой синдром и мышечный спазм. Наиболее часто используется комбинация Новокаина с Дексаметазоном или Гидрокортизоном.
Назначение миорелаксантов показано если торакалгия сопровождается выраженным мышечным спазмом. При этом следует учитывать, что средства этой группы расслабляют абсолютно все скелетные мышцы.
Препараты: Мидокалм, Баклосан, Сирдалут.
Эти препараты назначаются с целью улучшения обменных процессов и регенерации пораженных нервных волокон.
Препараты: Тиоктиновая кислота, Нейромультивит, Пентовит, Бенфолипен, витамины группы В.
Для уменьшения боли в пораженном участке могут быть использованы различные мази для местного применения на основе НПВС. Это: Диклофенак ель, Вольтарен эмульгель, Дип Рилиф, Кетонал, Бутадион, Диклак, Долгит, Долобене, Индометацин, Фастум гель, Никофлекс, Найз, Нурофен гель, Тмаумель. При этом строго запрещено использовать местные средства с согревающими свойствами.
Помимо этих препаратов назначаются и другие средства, направленные на лечение причины торакалгии. Это могут быть противовирусные средства, антибиотики, хондропротекторы, средства для улучшения циркуляции крови и другие.
Физиотерапевтические методы лечения являются важной составляющей терапии торакалгии. Их действие направлено на улучшение микроциркуляции крови, уменьшение воспалительного процесса и боли, а также нормализации трофики пораженных нервных волокон.

Благодаря совокупности этих действий обеспечивается более быстрое восстановление пациентов с болями в груди. Применяются фонофорез, электрофорез, УВЧ, лазеротерапия, криотерапия.
Последнее время все большей популярности набирают рефлекторные методики: мокса-терапия, иглоукалывание, хивамат, фармакопунктура.
Массаж назначают в обязательном порядке, но только после снятия острого периода болезни. Эта процедура способствует снятию мышечного спазма, укреплению мышц спины, улучшению кровообращения и трофики тканей, уменьшению болевых ощущений. Если во время проведения массажа возникают сильные боли, то его проведение прекращают на некоторое время.
Лечебная физкультура
Лечебная физкультура также показана в восстановительный период после устранения острого болевого синдрома. Выполнение упражнений помогает укрепить мышечный корсет, нормализовать амплитуду движений, улучшить кровоснабжение тканей. Комплекс ЛФК должен подбираться для каждого пациента в индивидуальном порядке с учетом особенностей и характера торакалгии.
Мануальная терапия
Вертебральная торакалгия может поддаваться лечению при помощи мануальных методик. При этом важно обращаться к сертифицированным мануальщикам, так как любое неверное движение может привести к еще большему ущемлению нервных волокон. О время сеансов мануальной терапии пациент не должен ощущать боли.
Хирургическое лечение
Заболевание довольно редко требует проведения операции. Однако если она вызвана серьезными заболеваниями позвоночника, которые не поддаются лечению консервативными методами, то возможно проведение хирургического вмешательства.

Вертеброгенная дорсопатия – диагноз, при котором пациенты жалуются на боль в спине, шее, голове, онемение рук, ног, мигрень, потемнение в глазах. Эти симптомы связаны с защемлением корешков спинномозговых нервов образовавшимися при остеохондрозе остеофитами, грыжами межпозвонковых дисков.
Что такое дорсопатия?
Остеохондроз, приводящий к болезненности спины, характеризуется снижением эластичности хрящевых дисков между позвонками, а также появлением остеофитов – наростов из костной ткани. Обычно к этим изменениям приводят травмы, избыточные нагрузки на позвоночный столб, а также возрастное нарушение обмена веществ.
Узнайте о боли в крестцовом отделе позвоночника: причины и методы лечения.
Симптомы дорсопатии
Вертеброгенная дорсопатия характеризуется целым комплексом болевых синдромов: цервикокраниалгией, торакалгией, люмбоишиалгия. Цервикокраниалгия – боли в шее, голове, вызванные защемлением нервов шейных сплетений, а также сосудов грыжами дисков или остеофитами. Возможны нарушения зрения, потемнение в глазах, сбои в работе вестибулярного аппарата (вертиго, потеря равновесия), мигрень.
Цервикалгия при дорсопатии сопровождается спазмом мышц, который является результатом нейропатии из-за защемления нервных сплетений, иннервирующей соответствующую мускулатуру. Это вызывает сильные боли.
Вертеброгенная торакалгия может проявляться болью в груди, похожей на приступ стенокардии, а также межреберной невралгией. Часто при остеохондрозе грудного отдела наблюдаются нарушения в работе желудка, желчного пузыря, печени, поджелудочной железы.
Дорсопатия при остеохондрозе поясничного отдела сопровождается люмбоишиалгией (М 54.4), т. е. болью в пояснице, отдающей в ноги, прострелами. Возможно также онемение конечностей, их зябкость. Наблюдаются расстройства работы кишечника.
Причины
Причины вертеброгенной патологии:
- изменения хрящей межпозвонковых дисков;
- появление остеофитов, царапающих окружающие ткани;
- грыжи, сжимающие сосуды, в том числе идущие к голове.
При остеохондрозе межпозвонковые диски, состоящие из фиброзного кольца и студенистого ядра, теряют эластичность, плохо выполняют амортизирующую функцию. Они расплющиваются, образуя грыжи. Это происходит в результате повышенной нагрузки на них, возрастных изменений, обезвоживания хрящевой ткани. Формированию дефекта способствует несбалансированное питание, длительное статическое напряжение.
Диагностика и лечение дорсопатии
Для обнаружения возможных причин дорсопатии необходимо выполнить следующие диагностические процедуры:
- МРТ или КТ, рентген позвоночника.
- Денситометрия – исследование плотности костной ткани позвонков.
- При краниалгии показана магнитно-резонансная томография головы.
Для лечения дорсопатии применяют разные методы и медикаменты. Основные лекарственные средства:
- Болеутоляющие препараты, нестероидные противовоспалительные средства (Ибупрофен, Кетопрофен, Диклофенак, Нимесулид), анальгетики (Кеторолак, Анальгин, Катадолон).
- Миорелаксанты: Сирдалуд, Мидокалм. Необходимы для расслабления напряженных мышц и устранения болей в них.
- Антимигренозные препараты (Сандомигрен, Амигренин) и болеутоляющие при цервикокраниалгии.
- Ангиопротекторы: Мексидол, Актовегин.
- Минералы: калий, магний (Аспаркам, Панангин) для расслабления напряженной скелетной мускулатуры.
- Противосудорожные (Прегабалин).
- Хондропротекторы: Мукосат (Хондролон), Дона, Эльбона в инъекционной форме. Препятствуют дальнейшему разрушению хрящевой ткани межпозвоночных дисков.
- Питание: много фруктов, овощей, коллагена (желатина).
Противовоспалительные препараты уменьшают интенсивность болевого синдрома при краниалгии, а также устраняют воспаление мышц, вызванное нейропатией при остеохондрозе. Их применяют по назначению врача. При язвенной болезни, гастрите требуется соблюдать осторожность.
Миорелаксанты – препараты, устраняющие болезненный спазм мускулатуры, который вторично нарушает кровоснабжение костной, хрящевой ткани, усугубляя проявления дорсопатии.

Калий, магний – макроэлементы, без которых невозможно расслабление скелетных мышц. Вещества вымываются при приеме глюкокортикоидных гормонов, мочегонных препаратов. При болезненности мускулатуры следует заподозрить дефицит именно этих нутриентов. К тому же повреждение костной ткани может происходить при нейтрализации некоторых кислот, накапливающихся при гипокалиемии, гипомагниемии.
Антимигренозные средства при краниалгии, вызванной остеохондрозом, сужают расширенные сосуды. Если головная боль немигренозного характера, используют ангиопротекторы, нормализующие кровообращение (Мексидол, Актовегин), а также анальгетики.
Противосудорожные препараты помогают убрать болевой синдром области шеи, тензорную головную боль, устраняют напряженность мышц. Прегабалин стимулирует ГАМК-рецепторы, позволяя пациенту расслабиться, улучшает сон.
Хондропротекторы на основе глюкозамина, хондроитина препятствуют действию воспалительных ферментов, разрушающих хрящевую ткань, а также ослабляют интенсивность болей. Мукосат, Дона повышают влагоудерживающую способность межпозвонковых дисков.
Важно! Правильное питание позволяет предотвращать дальнейшее прогрессирование остеохондроза. Употребление желатина в виде мармелада, зефира, фруктовых желе дает организму вещества, необходимые для построения коллагена.
Методы лечения при остеохондрозе в сочетании с краниалгией, торакалгией, люмбоишиалгией:
- Массаж ручной, при помощи виброкресла, душа Шарко.
- Применение аппликатора Кузнецова.
- Физиотерапия: электрофорез местных анестетиков для облегчения болевого синдрома – Новокаина, Лидокаина, витаминов В1 и В6, органопрепаратов: стекловидного тела, гиалуронидазы.
- Иглорефлексотерапия. Устраняет мышечные спазмы, улучшает работу внутренних органов, облегчает боль.
- Лечебная гимнастика.
Ручной, аппаратный, гидромассаж успокаивает пациента, снимает болезненное напряжение. Аппликатор Кузнецова благодаря рефлекторному влиянию помогает расслабиться.
Физиотерапия с применением местных анестетиков эффективно снимает болезненность, что важно при непереносимости больным других болеутоляющих препаратов, наличии язвенной болезни желудка, двенадцатиперстной кишки.
Лечебная физкультура полезна для кровоснабжения позвоночника, исправления его искривлений в детском возрасте, формировании мышечного каркаса, защищающего от повреждений.
Читайте о боли при грудном остеохондрозе: причины, симптомы, лечение.
Все о люмбаго с ишиасом: как проявляется, диагностика, как бороться с болью.
Болевой синдром – главное, что заставляет обратиться пациента за помощью к врачу. Однако вертеброгенная патология может иметь более печальные последствия, если применять для ее лечения только анальгетики. Необходимо проводить терапию, направленную на улучшение кровообращения, налаживание работы внутренних органов.
Что такое вертеброгенная торакалгия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Новиков Ю. О., остеопата со стажем в 39 лет.

Определение болезни. Причины заболевания
Вертеброгенная торакалгия (ВТ) — это болевой синдром, возникающий вследствие дистрофических поражений грудного отдела позвоночного столба. Обычно она обусловлена поражением рёберно-позвоночных и рёберно-поперечных суставов и их капсул.
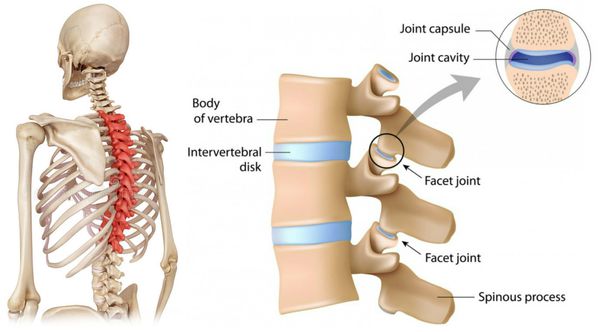
Многие авторы считают, что боль в спине возникает не только вследствие дистрофических изменений позвоночника (чаще всего остеохондроза и спондилоартроза), но и миофасциальной патологии (нарушения работы мышечного аппарата). [2] [4] [10] [11]
Рассматривая ВТ как возникающий хронический алгический (болевой) синдром вследствие дистрофических поражений позвоночника, исследователи установили, что на развитие и течение заболевания оказывают влияние множество факторов, которые при дальнейшем прогрессировании теряют свою специфичность. [1]
Спровоцировать возникновение ВТ могут следующие факторы:
- травмы и опухоли позвоночного столба;
- протрузии (очень редко грыжи) межпозвонковых дисков;
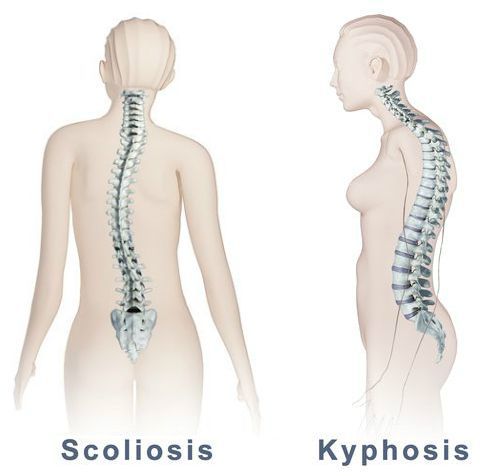
- всевозможные нарушения осанки (сколиоз, кифоз и другие);
- стато-динамические перегрузки;
- отражённые боли при патологии внутренних органов, которые распространяются по вегетативным образованиям и проецируются в определённые зоны спины;
- психоэмоциональные перегрузки;
- метеолабильность (метеочувствительность).
Симптомы вертеброгенной торакалгии
Для ВТ характерна глубинная мозжащая (тупая и ноющая) боль приступообразного или постоянного характера с тягостной эмоциональной окраской. Зачастую ограничены и болезненны ротационные (вращательные, круговые) движения в грудном отделе позвоночника. Боль может возникать не только при движениях, но и во время дыхания. Чаще всего она бывает односторонней, однако может распространиться и на обе части грудной клетки (опоясывающая боль). Усиливается при неумеренных физических нагрузках и переохлаждении.
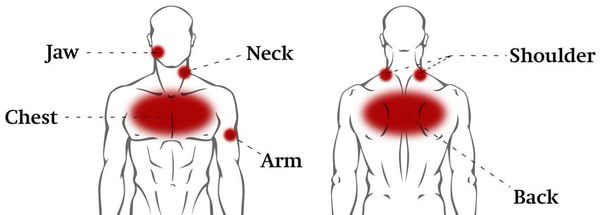
Также при ВТ отмечается искривление позвоночника: уплощение или усиление кифоза, сколиоз. Тонус паравертебральных мышц более повышен на выпуклой стороне сколиоза.
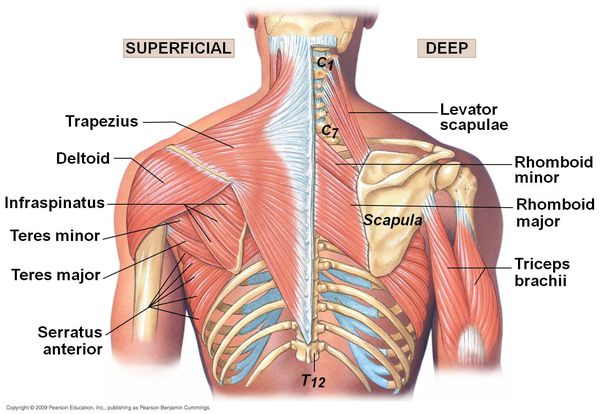
При кинестетическом исследовании выявляются болезненные участки, преимущественно в проекции трапециевидной мышцы спины, а также мышцы, поднимающей лопатку, большой и малой грудной, передней зубчатой, межрёберных и широчайшей мышцы. Болевые точки также определяются в проекции грудино-ребёрных и грудино-ключичных сочленений, грудины и мечевидного отростка.
Функциональные блокады или ограничение движения грудных ПДС (позвоночно-двигательных сегментов) практически всегда соответствуют локальной боли и сопровождаются блокадой рёбер. Блокады в ключевых зонах (цервико-торакальном и торако-люмбальном переходах) сопровождаются более массивной симптоматикой с включением сопряжённых отделов позвоночника.
Корешковые синдромы грудного остеохондроза встречаются достаточно редко и сопровождаются интенсивными жгучими опоясывающими болями. [12]
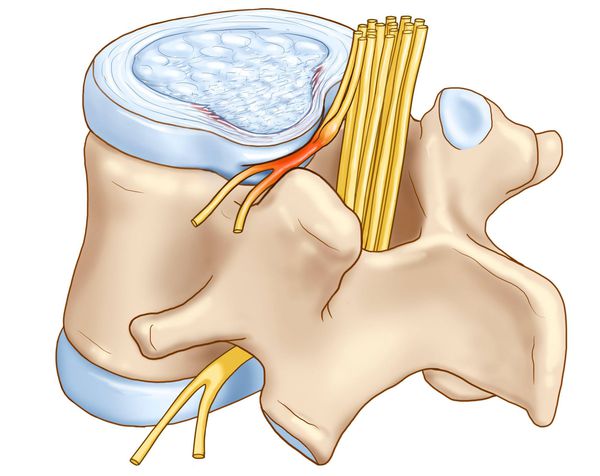
Патогенез вертеброгенной торакалгии
В основе патогенеза дистрофических заболеваний позвоночника лежат:
- декомпенсация (нарушение) в трофических системах, сопровождающаяся снижением гликозаминогликанов;
- локальные перегрузки в ПДС, приводящие к нарушению функционирования вследствие ослабления его фиксационных свойств, и ирритации (раздражение) синувертебрального нерва, иннервирующего связочный аппарат ПДС, заднюю продольную связку и капсулы дугоотростчатых суставов.
В патогенезе заболевания первично страдает межпозвонковый диск и капсулы дугоотростчатых суставов. Позже в процесс вовлекаются опорно-двигательная, нервная и мышечная системы.
Развитие выраженных клинических проявлений (манифестация) заболевания обусловлена ирритацией рецепторов синувертебрального нерва, приводящей к появлению вертебрального и экстравертебральных синдромов грудного отдела позвоночника.
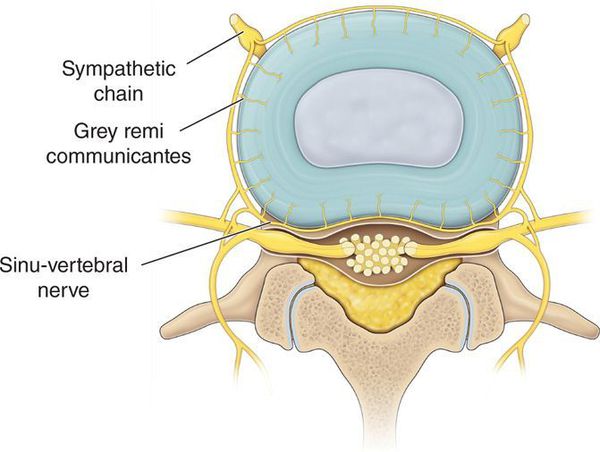
Прогрессирование дистрофического процесса в межпозвонковых дисках и дугоотростчатых суставах приводит к:
- усилению декомпенсации в трофических системах;
- иммунологическим нарушениям вследствие аутосенсибилизации (повышенной чувствительности) к продуктам распада, что придает заболеванию циклический характер.
Воспалительный процесс в последующем сменяется на пролиферативный (процесс разрастания ткани), что ведёт к вовлечению в процесс окружающих тканей и нервно-сосудистых образований, способствующих проявлению неврологических синдромов дистрофического поражения позвоночника. [1] [8]
Классификация и стадии развития вертеброгенной торакалгии
При болях в грудной клетке важно различать:
- локальную боль, обусловленную различными патологическими изменениями мышечно-скелетных структур;
- отражённую боль, связанную с патологией внутренних органов;
- проекционную боль, возникающую при патологии корешков спинного мозга или нерва.
Одна из последних систематизаций спондилогенных заболеваний нервной системы предложена В. Ф. Кузнецовым (2004 год) [5] , в которой представлены неврологические синдромы и основные заболевания позвоночного столба. Ниже приведены выдержки из классификации, касающиеся поражений на грудном уровне.
Вертеброгенные неврологические синдромы:
- Рефлекторные болевые синдромы (без неврологического дефицита) — грудной прострел и торакалгия;
- Корешковые синдромы;
- Вертеброгенные нарушения двигательного стереотипа — мышечно-дистонические нарушения, деформации позвоночника, нарушение подвижности позвоночника;
- Грыжи межпозвонкового диска;
- Синдром спондилоартралгии;
- Стеноз позвоночного канала;
- Вертеброгенные нарушения корешкового, спинального и церебрального кровообращения;
- Вертеброгенные нейродистрофические синдромы;
- Вторичные компрессионно-ишемические невропатии;
- Вертебрально-висцеральные синдромы;
- Сочетанные вертеброгенные неврологические синдромы.
Осложнения вертеброгенной торакалгии
Рефлекторные синдромы ВТ отличаются большим разнообразием. Их определённая метамерная зависимость (связь участка тела с определённым сегментом спинного мозга или нервом) обусловлена поражением межпозвонковых дисков. Однако корешковый компрессионный синдром является весьма редким синдромом ВТ.
Учитывая, что заболевание характеризуется прогредиентным течением (то есть непрерывно-прогрессивным усилением симптомов), хронический болевой синдром весьма существенно влияет на работоспособность, появляется утомляемость, снижается внимание при выполнении работы, часто возникает раздражительность и плаксивость.
Характерно нарушение сна, в виде бессонницы и прерывистости, что вызвано относительной иммобилизацией грудного отдела позвоночника. Пациент просыпается неотдохнувшим, разбитым, что также влияет на работоспособность.
Нередко возникают боли во внутренних органах — сердце или животе. Боли носят ломящий, ноющий характер, иногда острый, могут усиливаться при поворотах и сгибании корпуса.
Хроническое течение заболевания нередко приводит к различным вегетативным нарушениям, вплоть до панических атак.
Диагностика вертеброгенной торакалгии
Определяющим фактором при обследовании пациента является установление источника патологической болевой импульсации, что важно при проведении дифференциальной диагностики и назначении патогенетического лечения при ВТ.
Дифференциальная диагностика, как правило, проводится с заболеваниями лёгких, сердца и желудочно-кишечного тракта. [6]
Исследование функциональных нарушений опорно-двигательной системы при торакалгиях должно проводиться с использованием неврологических, нейроортопедических и мануальных методик, так как применение только клинического обследования значительно облегчает диагностику, сокращая диапазон возможных диагнозов ввиду разнообразия симптомокомплексов заболевания. [9]
Нейроортопедическое обследование представляет собой комплекс методик:
- курвиметрическая диагностика;
- углометрические обследования;
- миотонометрические обследования;
- тензоальгиметрические обследования.
Для интерпретации данных комплексного нейроортопедического обследования необходим их перевод в сопоставимые единицы, что достигается при сравнении каждого исследуемого параметра с соответствующей нормой, причём их интегральный показатель отражает выраженность болезни и может применяться в качестве критерия оценки эффективности лечения.
При мануальном тестировании:
- устанавливается характер, выраженность и локализация функциональных изменений опорно-двигательного аппарата;
- выявляются патологически напряжённые или расслабленные мышцы, активные и латентные триггерные точки;
- оценивается степень ограничения движений и их болезненность в трёх взаимно перпендикулярных плоскостях — сагиттальной, фронтальной и горизонтальной;
- оценивается симметричность двусторонних структур.
Затем выявленные биомеханические нарушения необходимо уточнить. Для этого проводится пальпация, исследование активных и пассивных движений, изометрические напряжения мышц, диагностика расслабленных и укороченных мышечных групп, а также суставной игры.
Рентгенологическое исследование играет ведущую роль в диагностике ВТ, позволяет:
- установить уровень и степень дистрофического поражения позвоночника;
- провести дифференциальную диагностику с другими заболеваниями позвоночника;
- выявить аномалии и индивидуальные особенности опорно-двигательного аппарата.
Функциональная спондилография, проводимая при максимальном сгибании и разгибании, позволяет выявить стабильность ПДС, степень смещения позвонков по отношению друг к другу, состояние связочного аппарата.
Наиболее информативными нейровизуализационными методами диагностики ВТ являются компьютерная и магнитно-резонансная томография (КТ и МРТ):
- КТ определяет выраженность и характер поражения позвоночного столба и спинного мозга, позволяет выявить наличие опухоли или травмы, определить наличие протрузии и пролапса дисков, их размеры и диаметр позвоночного канала.
- МРТ даёт более контрастное изображение мягкотканных образований, позволяет определить наличие и степень стеноза позвоночного канала и секвестрации (отторжения некротизированного участка), изменения в жёлтой связке, состояние межпозвоночных суставов и дисков, а также спинного мозга. Преимуществом метода является отсутствие лучевой нагрузки.
Применение КТ и МРТ позволяет адекватно планировать тактику лечения, определять показания к нейрохирургическому лечению. [7]
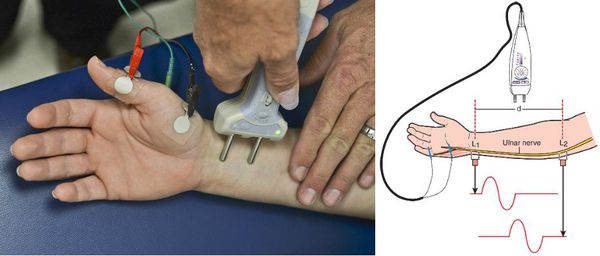
Функциональное состояние сегментарного рефлекторного аппарата и периферических нервов определяют при помощи электронейромиографии. Стимуляционная электронейромиография способствует качественной оценке скорости проведения нервных импульсов по моторным и сенсорным волокнам периферических нервов, что весьма важно в топической диагностике при компрессионно-невральных синдромах.
При дифференциальной диагностике ВТ с соматическими заболеваниями и оценки адаптационных возможностей организма больного применяются:
- велоэргометрия (исследование сердечно-сосудистой системы при возрастающей нагрузке);
- фонокардиография (диагностика тонов и шумов сердца);
- холтеровское мониторирование (запись кардиосигналов);
- ЭКГ (исследование электрической деятельности сердца);
- спирография (измерение объёма и скорости дихания);
- фиброгастроскопия (исследование состояния ЖКТ);
- сонография (УЗИ);
- рентгенография органов грудной клетки.
Лечение вертеброгенной торакалгии
Консервативное лечение больных ВТ должно быть своевременным, комплексным, дифференцированным и учитывать:
- механизмы патогенеза болезни;
- выраженность болевого синдрома;
- характер течения заболевания;
- периоды обострения.
Медикаментозная терапия ВТ включает в себя:
- анальгетики, в том числе нестероидные противовоспалительные средства;
- миорелаксанты;
- хондропротекторы;
- глюкокортикоидные препараты (назначают в случаях выраженного болевого синдрома);
- препараты, нормализующие крово- и лимфообращение (назначают при микроциркуляторных нарушениях);
- антидепрессанты и седативную терапию (назначение оправдано при выраженном болевом синдроме и невротизации больного).
Одним из эффективных методов лечения является физиотерапия, так как этот метод воздействует на патогенез, активирует саногенетические реакции, отличается отсутствием аллергических реакций и побочных эффектов. Болевой синдром хорошо купируется при назначении:
- электрофореза с анестетиками, ультрафиолетовом и инфракрасным излучением;
- криотерапии;
- диадинамотерапии (ДДТ);
- СМТ-терапии;
- ультразвука с гидрокортизоном.
УВЧ-терапия назначается в период острой и подострой стадии заболевания вследствие противовоспалительного и рассасывающего действия.
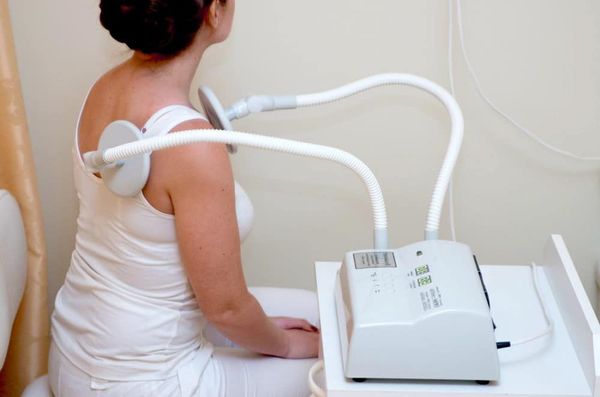
Парафино-озокеритовые аппликации эффективны при длительном хроническом процессе.
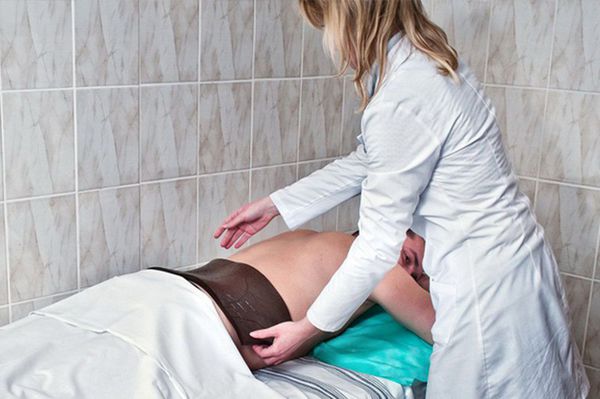
Бальнеотерапия также широко используется при ВТ вследствие своей саногенетической активации, улучшения крово- и лимфообращения, противовоспалительного действия.
Также достаточно широко используется ЛФК и массаж, которые показаны на всех стадиях заболевания для разгрузки и стабилизации позвоночника, укрепления мышц позвоночника и нормализации тонуса кровеносных и лимфососудов. [3]
Остеопатия также нашла достойное применение при лечении ВТ. Лечение предполагает миофасциальное расслабление, постизометрическую мышечную релаксацию и мышечно-энергетические техники.
Мышечно-энергетическая техника (МЭТ) — диагностический и лечебный способ устранения соматических нарушений, в основе которого лежит суставная биомеханика и нейромышечные рефлекторные механизмы. Нейромышечные механизмы включают изометрическое напряжение и постизометрическую релаксацию, реципрокное торможение, миотатический и антимиотатический рефлексы. Благодаря МЭТ:
- мобилизуются гипомобильные суставы;
- растягиваются укороченные и гипертоничные мышцы;
- усиливаются слабые мышцы;
- улучшается местная циркуляция.
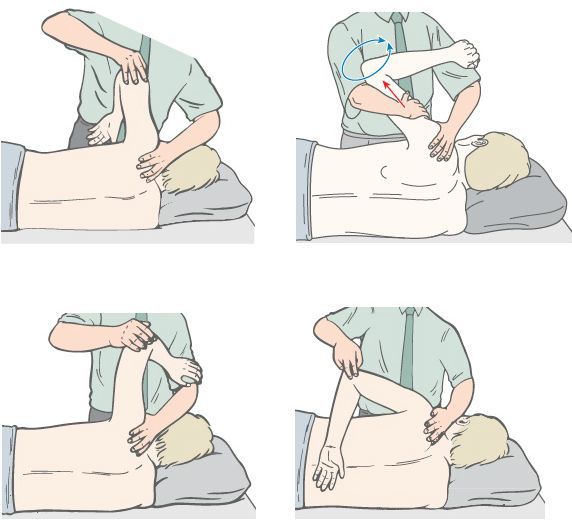
- давления (Tensio);
- растяжения (Tractio);
- скручивания (Torsio) тканей.

Прогноз. Профилактика
В связи с прогредиентным течением ВТ важным вопросом является осуществление первичной и вторичной профилактики.
С целью вторичной профилактики больных необходимо взять на диспансерный учёт, проводя противорецидивное лечение, коррекцию и закрепление оптимального динамического стереотипа при помощи остеопатии, ЛФК, гидрокинезотерапии, обучать пациентов приёмам аутомобилизации и аутопостизометрической релаксации.
Прогноз ВТ, как правило, благоприятный и во многом зависит от раннего выявления заболевания и профилактических мероприятий. Однако при развитии компрессионных корешковых или спинальных синдромов (миелопатии) на фоне стеноза позвоночного канала можно говорить о неблагоприятном прогнозе заболевания и необходимости наблюдения у нейрохирургов.
Читайте также:






