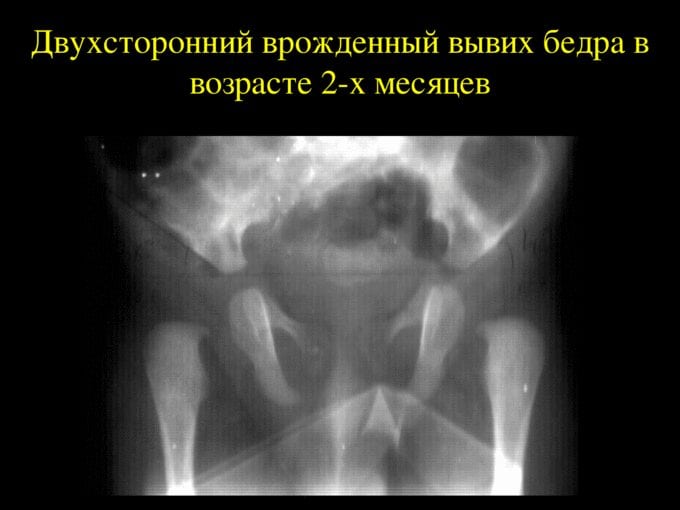
Был врожденный вывих коксартроз
ДТБС - дисплазия тазобедренного сустава.
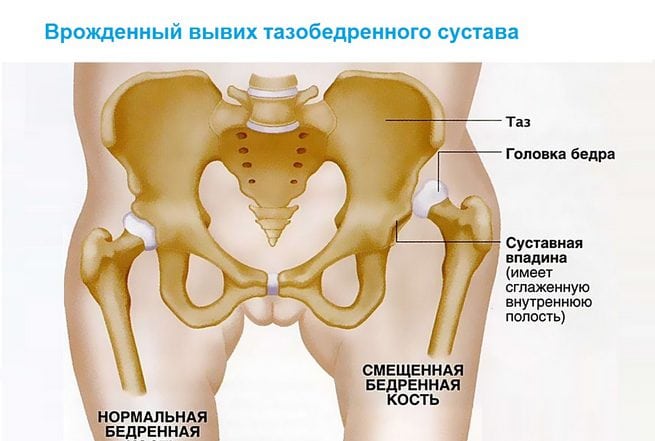
Врождённый вывих бедра, синоним Дисплазия тазобедренного сустава – это врождённая неполноценность сустава, обусловленная неправильным развитием, которая может привести к подвывиху или вывиху головки бедренной кости.
При дисплазии суставная впадина более плоская и скошенная, связки избыточно эластичны и за счёт этого суставная капсула не способна удерживать головку бедренной кости и происходит смещение вверх и кнаружи. При этом лимбус смещается вверх, деформируется и соответственно теряет способность удерживать смещение головки бедренной кости. При определенных движениях головка бедра может
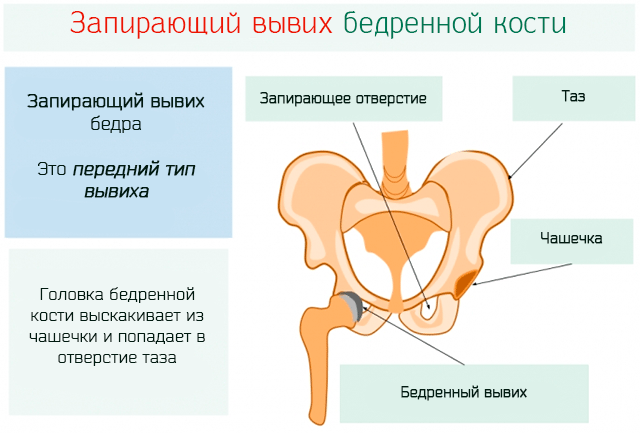
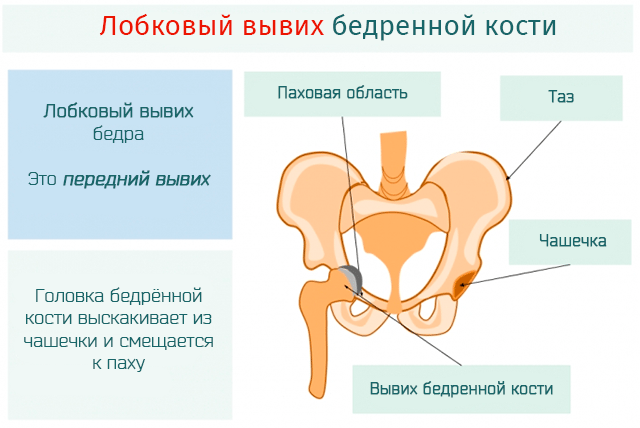
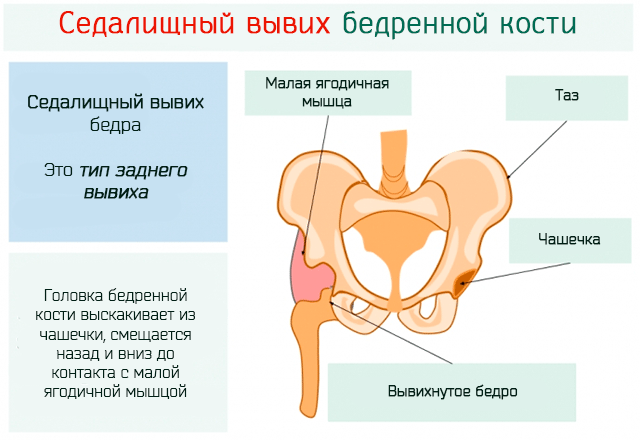
выйти за пределы вертлужной впадины, что называется подвывихом. Вывих бедра.
Это тяжёлая форма дисплазии, когда головка бедренной кости полностью выходит за пределы вертлужной впадины. Головка бедра располагается выше суставной впадины, лимбус вворачивается внутрь сустава и находится ниже головки бедра, суставная впадина заполняется жировой и соединительной тканью, что делает затруднительным вправление бедра.
Ротационные дисплазии — нарушение развития костей с нарушением их геометрии в горизонтальной плоскости. Избыточная антеторсия сопровождается нарушением центрации головки бедра по отношению вертлужной впадины и проявляется особенностью походки ребёнка походка с внутренней ротацией ноги, разновидность косолапой походки.
Последствия дисплазии тазобедренного сустава. Дисплазия тазобедренного сустава приводит к снижению двигательной активности сустава и ухудшению функционального состояния мышц тазобедренного сустава. На фоне этого развивается диспластический
коксартроз, что происходит чаще всего, после 20-25 лет.
Диспластический коксартроз, это тяжёлое заболевание тазобедренного сустава. Начало заболевания острое, течение — быстро прогрессирующее.
Неоартроз. Врождённый вывих бедра. Неоартрозом называют новый сустав, образованный на том месте, где должен был бы находиться здоровый сустав. То есть, если вывих бедренной кости не устранен, растущие кости таза и бедренная кость изменяются.
Головка бедренной кости при постоянном давлении теряет обычную шаровидную форму и приобретает плоскую форму. Пустая вертлужная впадина уменьшается в размерах, и в области крыла подвздошной кости формируется новая суставная впадина. Что и называется неоартрозом, это не полноценный сустав, но он много лет способен выполнять функции здорового сустава.
При несвоевременном лечении врождённого вывиха бедра бедренная кость смещается вверх за пределы вертлужной впадины и упирается в тазовую кость, образуя постепенно новую впадину, в которой образуется костный выступ, что служит фиксацией головки бедренной кости. Как продиагностировать и вовремя помочь своему малышу?
В идеальном случае, конечно, должен заподозрить и поставить диагноз врач-ортопед при прохождении медосмотра. Но по своему практическому опыту скажу, что такие случаи единичны и родителям приходится, в большинстве случаев, рассчитывать на свои знания. Поскольку у 98% людей такие знания отсутствуют, каждый второй ребёнок имеет такое заболевание, которое при возрастных изменениях и увеличения массы тела и мышечной массы, в 70% случаях имеет развившейся коксаартроз.
Многие в течение жизни не обращают внимания на некоторые болевые симптомы, на то, что ноги очень быстро устают, болят, затем появляется хромота, и т.п. Но в один прекрасный день, пройдя обследование, удивляются, что у них обнаруживается коксартроз. Поэтому будьте внимательны.
Каковы ваши действия, на что обратить внимание? Когда принесли ребёнка, положите его на пеленальный стол, главное, чтобы была жёсткая поверхность.
Комната в которой осматривают ребёнка должна быть тёплой, обстановка спокойная, чтобы не вызвать испуг, при котором возникает естественная спастика.
Начинаем осмотр ребёнка.
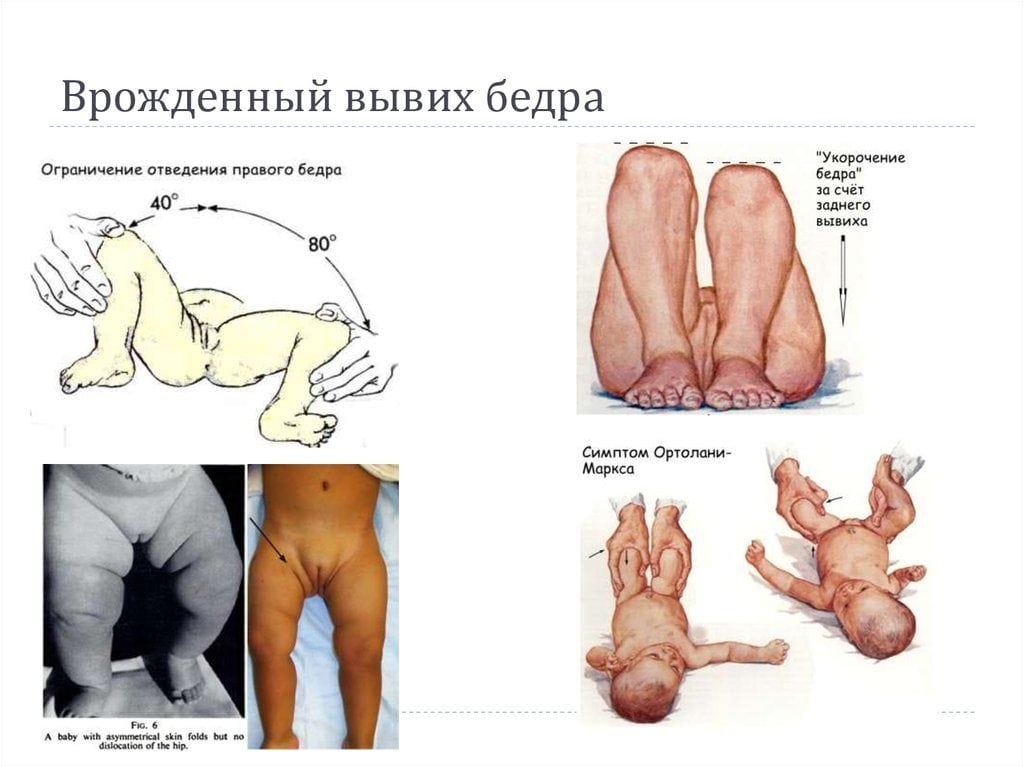
Первый признак: кладем ребёнка на живот. Обращаем внимание на асимметрию кожных складок и, прежде всего, на симметричность кожных складок бедра. При этом надо учитывать тот факт, что при двусторонней дисплазии этот признак может быть не виден. Кожные складки при врождённом вывихе бедра располагаются на разных уровнях, отличаются глубиной и формой. Смотрим на ягодичные складки, подколенные складки и паховые складки, там, где есть подвывих или вывих бедра, складочки будут глубже, не равномерны и их больше. Асимметрия складок бедра не имеет диагностического значения.
Второй признак: укорочение бедра. Это самая тяжёлая из форм дисплазии, она говорит о вывихе бедра. Кладем ребёнка на спину, сгибаем ножки в коленях и тазобедренных суставах, смотрим - при дисплазии, колено, где есть повреждения, будет ниже. Переворачиваем малыша на живот, укладываем ровно и измеряем длину
ног, смотрим по пяточкам. В норме длина конечностей должна быть одинакова. Если длина ног одинакова и уровень коленей совпадает, но складки не симметричны, то это говорит о наличии дисплазии лёгкой степени.
Третий признак: симптом Маркса-Ортолани. Симптом соскальзывания и
щелчка и ограничение отведения бедра. Кладем малыша на спину, сгибаем ножки в коленных и тазобедренных суставах, захватываем бедра так, чтобы большие пальцы располагались на внутренней стороне бедра, а остальные пальцы снаружи. Избегая
резких и давящих движений, отводим бёдра равномерно в стороны. Ещё раз предупреждаю, что никаких усиленных и резких движений НЕ
применять.
В норме: оба бедра при положении крайнего отведения, практически касаются наружной поверхности стола. Расстояние между столом и бедром должно быть не более ширины плоской, развёрнутой ладони. В норме отведение бедра 80-90°
Возможность отведения бедра зависит от возраста ребёнка. У семи-восьми месячного малыша, градус отведения бедра 60-700. Если удается отвести каждую ножку только до 40—50°, то, вероятно, имеется врождённый вывих бедра.
Что делать если у Вашего ребёнка дисплазия тазобедренного сустава.
Первое, что нужно сделать, это встать на учёт к врачу – ортопеду, если, конечно, не врач, а вы нашли отклонения у ребёнка. Обязательно сделать рентгеновские снимки суставов. Необходим ортопедический режим, ограничение движений, связанных с инерционными нагрузками на сустав, это – бег, поднятие тяжестей, прыжки (если ребёнок большой). Необходимо: активная физическая тренировка, направленная на укрепление мышц ягодиц, бедра, спины и укрепление брюшного пресса. Регулярный массаж, бассейн, гимнастика,
ЛФК.
Методика массажа такова: выполняется общий массаж по классической методике, также целесообразно применение сегментарного массажа, точечный массаж (избирательно), Су-Джок.
Применима в обязательном порядке рефлексотерапия: в обязательные приёмы входят - массаж каждого пальчика с подтяжкой и проработкой точек, как на руках, так и на ногах.
Рефлекторное воздействие на стопы: восьмёрка и продольное, поперечное разминание, растирание. Любое действие заканчивается поглаживанием.
На заметку: методика массажа, подбирается сугубо индивидуально. Здесь нельзя работать по обычной, стандартной схеме. По стандартной схеме работаем только на профилактических сеансах. Для лечебного массажа стандартная методика не подходит.
ЛФК – основные приёмы: отведение, приведение бедра, махи ногами, круговые вращения бедра, скольжение, топанье, сгибание и разгибание стоп, круговые вращения голеностопного сустава, коррекционное надавливание в зоне плюсневых суставов (для коррекции свода стопы).
Главное правило лечебной гимнастики, это правильное дыхание. Все упражнения делаем на выдохе, т.е. тот же мах ногой выполняем так: делаем вдох и на выдохе поднимаем ногу. Консультация врача - ортопеда обязательна!
Врожденный вывих бедра относится к часто встречающимся патологиям опорно-двигательной системы. Раннее обнаружение и его своевременное лечение — важные задачи современной ортопедии. В основе профилактики инвалидности лежит проведение адекватной терапии сразу после диагностирования заболевания. Полное выздоровление без развития каких-либо осложнений возможно при лечении детей с первых дней жизни
Врожденный вывих обнаруживается у одного новорожденного из 7000 обследуемых. Девочки подвержены развитию внутриутробной аномалии в 5 раз чаще, чем мальчики. Двустороннее поражение тазобедренного сустава выявляется почти в два раза реже одностороннего.
Если врожденный вывих не диагностирован, или медицинская помощь не была оказана, то консервативная терапия не увенчается успехом. Избежать инвалидизации ребенка в этом случае можно только с помощью хирургической операции.
Характерные особенности патологии
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
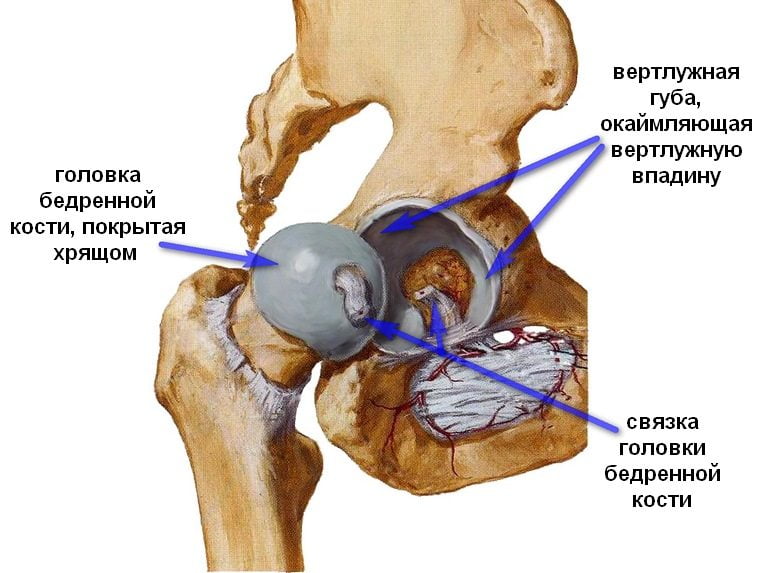
Анатомическими элементами тазобедренного сустава являются бедренная кость и вертлужная впадина тазовой кости, форма которой напоминает чашу. Ее поверхность выстлана эластичным, но прочным гиалиновым хрящом, выполняющим амортизирующую функцию. Эта соединительная ткань с упругим межклеточным веществом предназначена для удержания головки бедренной кости внутри сочленения, ограничения движений со слишком высокой амплитудой, способных повредить сочленение. Хрящевые ткани полностью покрывают головку кости бедра, обеспечивая ее плавное скольжение, возможность выдерживать серьезные нагрузки. Анатомические элементы тазобедренного сустава соединяет связка, снабженная множеством кровеносных сосудов, через которые в ткани поступают питательные вещества. В структуру тазобедренного сустава входит также:
- синовиальная сумка;
- мышечные волокна;
- внесуставные связки.
Такое сложное строение способствует надежному креплению головки бедренной кости, полноценному разгибанию и сгибанию сочленения. При дисплазии некоторые структуры развиваются неправильно, что становится причиной смещения головки бедра по отношению к ацетабулярной впадине, ее соскальзывания. Чаще при врожденном вывихе бедра у детей обнаруживаются такие анатомические дефекты:
- уплощение впадины, выравнивание ее поверхности, видоизменение чашеобразной формы;
- неполноценное строение хряща на краях впадины, его неспособность удерживать головку бедренной кости;
- анатомически неправильный угол, образованный головкой и шейкой бедра;
- чрезмерно удлиненные связки, их слабость, спровоцированная аномальным строением.
Любой дефект становится причиной вывихов, подвывихов бедренной головки. При его сочетании с плохо развитыми мышцами ситуация еще более усугубляется.
Причины и провоцирующие факторы
Почему возникает врожденный вывих тазобедренного сустава, ученые спорят до сих пор. Существуют различные версии развития патологии, но у каждой из них пока нет достаточно убедительной доказательной базы. Установлено, что примерно 2-3% аномалий являются тератогенными, то есть формируются на определенном этапе эмбриогенеза. Выдвинуто несколько теорий о том, что может служить анатомической предпосылкой к возникновению ортопедической патологии:
- преждевременные роды, спровоцированные нарушением кровообращения между плацентой и плодом;
- дефицит микроэлементов, жиро- и водорастворимых витаминов в организме женщины во время вынашивания ребенка;
- наследственная предрасположенность, гипермобильность суставов, вызванная особенностями биосинтеза коллагена;
- травмирование женщины во время беременности, воздействие на нее радиационного излучения, тяжелых металлов, кислот, щелочей и других химикатов;
- травмирование новорожденного во время его прохождения по родовым путям;
- нарушения правильного развития и функционирования отдельных органов и систем плода из-за неполноценной трофики тканей;
- резкие колебания гормонального фона, недостаточная или избыточная выработка гормонов, которые влияют на продуцирование клеток костных и хрящевых тканей;
- прием женщиной фармакологических препаратов различных групп, особенно в первом триместре, когда у плода формируются основные органы всех систем жизнедеятельности.
Все эти факторы становятся причиной свободного выпадения бедренной кости из ацетабулярной впадины при определенном движении. Врожденный вывих тазобедренного сустава следует дифференцировать от приобретенной патологии, обычно возникающей в результате травмирования или развития костных и суставных заболеваний.
Классификация
Врожденному вывиху бедра у новорожденных предшествует дисплазия. Таким термином обозначаются последствия нарушения формирования отдельных частей, органов или тканей после рождения или в период эмбрионального развития. Дисплазия — это анатомическая предпосылка к вывиху, который пока не произошел, так как формы соприкасающихся суставных поверхностей соответствуют друг другу. Симптоматика патологии отсутствует, а диагностировать изменения в тканях можно только с помощью инструментальных исследований (УЗИ, рентгенография). Наличие клинической картины характерно для таких стадий заболевания:
- предвывих. Тазобедренное сочленение полностью сформировано, но головка бедренной кости периодически смещается. Она самостоятельно возвращается в анатомически правильное положение, но при отсутствии врачебного вмешательства патологическое состояние прогрессирует;
![]()
- подвывих. Поверхности элементов тазобедренного сустава изменены, а их соотношение нарушено. Головка бедренной кости расположена не в самой ацетабулярной впадине, а у ее наружного края. Любое пассивное или активное движение может спровоцировать вывих;
![]()
- вывих. Изменения затронули суставную впадину, головку и шейку бедра. Суставные поверхности сильно смещены по отношению друг к другу. Головка бедренной кости расположена над впадиной.
![]()
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
При выборе метода терапии обязательно учитывается участок расположения анатомического дефекта. При дисплазии вертлужной впадины он локализован в ацетабулярной врезке. Аномалия обнаруживается и на головке бедра.
Клиническая картина
Признаки врожденного вывиха бедра не являются специфическими. Даже опытный ортопед не диагностирует заболевание только после осмотра пациента. На патологию может указывать разная длина ног из-за смещения головки бедренной кости. Для ее обнаружения детский ортопед укладывает новорожденного на горизонтальную поверхность и сгибает ноги в коленях, располагая пятки на одном уровне. Если одно колено выше другого, то ребенку показано дальнейшая инструментальная диагностика. Для патологии характерны такие клинические проявления:
- ассиметричное расположение ягодичных и ножных складок. Для осмотра врач укладывает новорожденного сначала на спину, затем переворачивает на живот. При нарушении ассиметричного расположения складок и их неодинаковой глубине существует высокая вероятность дисплазии. Этот симптом также неспецифичен, а иногда вообще является анатомической особенностью. У крупных младенцев на теле всегда много складок, что несколько затрудняет диагностику. К тому же иногда подкожная жировая клетчатка развивается неравномерно, и впоследствии ее распределение нормализуется (обычно через 2-3 месяца);
- объективный признак заболевания — резкий, немного приглушенный щелчок. Этот симптом проявляется в положении лежа на спине с разведенными ногами. Характерный щелчок слышится при отведении поврежденной конечности в сторону. Причина его возникновения — вправление бедренной кости в вертлужную впадину, принятие тазобедренным суставом анатомически правильного положения. Щелчок сопровождает и обратный процесс, когда ребенок совершает пассивное или активное движение, и головка ведра выскальзывает из вертлужной впадины. По достижении детьми 2-3 месяцев этот симптом утрачивает свою информативность;
- у детей с врожденным вывихом бедренного сустава после 2 недель жизни возникает ограничение при попытке отвести ногу в сторону. У новорожденного связки и сухожилия эластичные, поэтому в норме можно отвести его конечности таким образом, чтобы они легли на поверхность. При повреждении сочленения отведение ограничено. Иногда наблюдается псевдоограничение, особенно при обследовании грудничков до 4 месяцев. Оно происходит за счет возникновения физиологического гипертонуса, также требующего коррекции, но не столь опасного, как вывих.
Диагностирование
Помимо клинического обследования для выставления диагноза проводятся инструментальные исследования. Несмотря на информативность рентгенографии при выявлении патологий опорно-двигательного аппарата, новорожденным показано УЗИ. Во-первых, оно абсолютно безопасно, так как не возникает лучевая нагрузка на организм. Во-вторых, при проведении УЗИ можно с максимальной достоверностью оценить состояние всех соединительнотканных структур. На полученных изображениях хорошо визуализируются костная крыша, расположение хрящевого выступа, локализация костной головки. Результаты интерпретируют с помощью специальных таблиц, а критерием оценки служит угол наклона ацетабулярной впадины.
Рентгенография показана с 6 месяцев, когда начинают окостеневать анатомические структуры. При постанове диагноза также рассчитывается угол наклона впадины. Используя рентгенологические снимки, можно оценить степень смещения головки бедра, обнаружить запаздывание ее окостенения.
Основные методы терапии
Лечение врожденного вывиха бедра проводится консервативными и оперативными методами. При обнаружении патологии в терапии используются шины для полной иммобилизации конечности. Ортопедическое приспособление накладывается при отведении и сгибании тазобедренного, коленного сочленений. Головка бедренной кости сопоставляется с впадиной, а это позволяет суставу правильно формироваться, развиваться. Лечение, проведенное новорожденному сразу после выявления патологии, практически всегда бывает успешным.
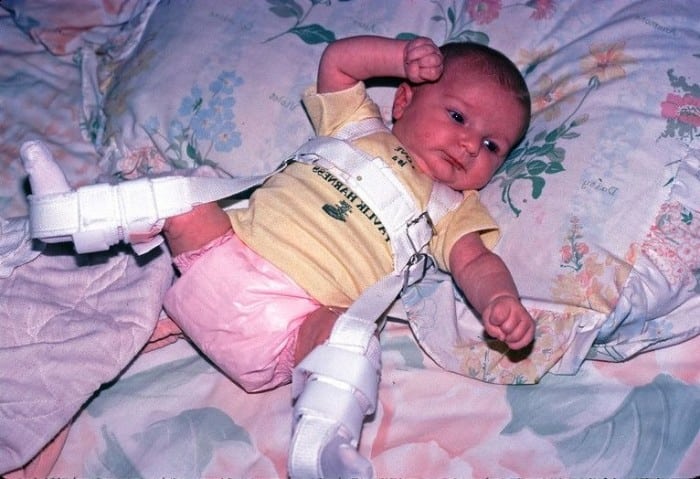
Своевременной считается терапия детей до 3 месяцев. По мере окостенения тканей вероятность благоприятного исхода консервативного лечения снижается. Но при сочетании определенных факторов с помощью наложения шины возможно полное выздоровление ребенка старше 12 месяцев.
Хирургическая операция также проводится сразу после диагностирования. Ортопеды настаивают на вмешательстве до пятилетнего возраста ребенка. Детям до 13-14 лет показано внутрисуставное хирургическое вмешательство с углублением ацетабулярной впадины. При оперировании подростков и взрослых внесуставным методом создается хрящевой ободок. Если врожденный вывих диагностирован поздно, осложнен нарушениями функционирования сустава, то проводится эндопротезирование.
Последствиями нелеченного врожденного вывиха бедра у взрослых становятся ранние диспластические коксартрозы. Патология проявляется обычно после 25 лет болевым синдромом, тугоподвижностью тазобедренного сустава, нередко приводит к потере работоспособности. Избежать такого развития событий позволяет только обследование новорожденного детским ортопедом, незамедлительно проведенная терапия.
Коксартроз - деформирующий артроз тазобедренного сустава, заболевание являющееся лидером среди дегенеративно-дистрофических заболеваний опорно-двигательного аппарата. Очень часто это заболевание можно услышать и под другим называнием - остеоартроз тазобедренного сустава. Причин, вызывающих болезнь коксартроз очень много, именно поэтому данному заболеванию подвержены все возрастные группы. Но чаще всего этой патологии тазобедренного сустава подвержены люди после 40-летнего возраста. Как и любое другое заболевание, артроз тазобедренного сустава очень успешно лечится без оперативного вмешательства на начальных стадиях. Но к сожалению больные не стремятся сразу же посетить врача и игнорируют слабые боли, а тем временем заболевание прогрессирует с каждым днем.
Различают первичный коксартроз (заболевание неясной этиологии) и вторичный, являющийся последствием других заболеваний, таких как:
- врожденный вывих бедра;
- асептический некроз головки бедренной кости;
- дисплазия тазобедренного сустава;
- болезнь Пертеса;
- различные перенесенные травмы, например - перелом шейки бедра;
- воспалительные процессы - воспаление тазобедренного сустава;
Встречается как поражение одного, так и обоих тазобедренных суставов сразу. Так что двухсторонний коксартроз тазобедренных суставов это не редкость. При первичном очень часто поражается коленный сустав и позвоночник.
Строение тазобедренного сустава
Чтобы глубже понять смысл всех мероприятий по лечению коксартроза, необходимо хоть немного знать о строении сустава и о тех изменениях, которые с ним происходят при артрозе тазобедренных суставов.
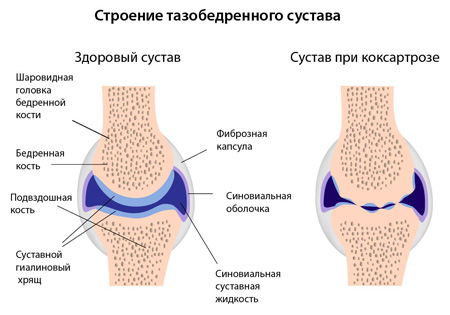
В формировании тазобедренного сустава участвуют две сочленяющиеся кости: бедренная и подвздошная. Именно вертлужная впадина подвздошной кости выполняет роль "лузы", в которую и вставлена суставная шарообразная головка бедренной кости. Вместе суставная головка и вертлюжная впадина образуют шарнир, благодаря которому тазобедренный сустав в здоровом состоянии способен производить различные вращательные движения.
В нормальном состоянии головка бедренной кости и полость вертлюжной впадины покрыты слоем гиалинового хряща. Суставной хрящ представляет собой очень гладкую, прочную и упругую "прокладку", которая обеспечивает просто идеальное скольжение соединяющихся костей относительно друг друга. Также хрящ участвует в амортизации и распределении нагрузки при ходьбе и движении.
Идеальное скольжение сочленяющихся костей возможно благодаря особой физиологии хряща. Он работает по принципу мокрой губки, которая во время сжатия выделяет воду, а после сжатия вновь заполняет свои поры водой. Только в отличии от обычной губки, из хряща выделяется не вода, а суставная жидкость, которая обладает особыми смазывающими свойствами. Именно суставная жидкость образует защитную пленку на поверхности хряща. Толщина защитной пленки зависит от степени нагрузки на сустав. То есть чем больше сила давления - тем больше слой.
Заполняя все свободное пространство в полости сустава, суставная синовиальная жидкость обеспечивает питание и смазывание хряща. Полость сустава окружена капсулой, которая состоит из очень прочных и плотных фиброзных волокон.
Очень важную роль для нормального функционирования тазобедренного сустава играют окружающие его массивные мышцы - ягодичные и бедренные. Если мышцы плохо развиты - правильное движение суставов невозможно. К тому же бедренные и ягодичные мышцы берут на себя часть нагрузки при беге и ходьбе, играя таким образом роль активных амортизаторов. Именно благодаря очень хорошо развитым мышцам, снижается травматичность сустава при неудачных движениях, беге, прыжках или длительной ходьбе.
И не нужно забывать про еще одну очень важную функцию мышц: во время своей напряженной двигательной работы они выполняют роль своеобразной помпы и прокачивают через свои сосуды очень большие объемы крови. Именно благодаря этому, кровь лучше циркулирует вокруг сустава и доставляет ему необходимые питательные вещества. Соответственно чем идеальнее работа мышц, тем активнее циркулируется по ним кровь и тем больше питательных веществ получает сустав из организма.
Механизм развития артроза
Так что же происходит с суставом во время развития деформирующего коксартроза? В начале болезни происходит изменения свойств суставной жидкости - в силу различных причин она становится вязкой и густой. А без должного "смазывания" суставной хрящ начинает подсыхать, а поверхность его становится шероховатой и покрывается трещинами. В результате хрящ начинает истончаться, так как не выдерживает повышенного трения при движении. А расстояние между сочленяющимися костями сустава постепенно уменьшается. Кости как бы обнажаются из под хряща, давление на них увеличиваются и они начинают деформироваться. Именно поэтому заболевание коксартроз называют - деформирующим артрозом тазобедренного сустава.
Помимо изменения свойств суставной жидкости, происходит нарушение кровообращения и таким образом замедляется обмен веществ в суставе, за счет уменьшения циркуляции крови по его сосудам. Со временем мышцы больной ноги атрофируются. Весь этот процесс происходит в организме постепенно.Но иногда хроническое течение болезни сопровождается периодами сильного обострения суставных болей- это так называемый период "реактивного" воспаления суставов. Именно в этот период больные пациенты чаще всего обращаются к врачу за медицинской помощью.
Причины коксартроза
Причин появления данной болезни на самом деле очень много:
- нарушение кровообращения в суставе - ухудшение венозного оттока и артериального притока. В результате недостаточного питания тканей происходит накапливание недоокисленных продуктов обмена, активизирующие ферменты, которые и разрушают хрящ;
- механические факторы, вызывающие перегрузку сустава. Чаще всего перегрузкам подвержены профессиональные спортсмены. Но сюда же можно отнести и людей с избыточным весом тела. А так как полным людям еще и свойственно нарушение обмена веществ и кровообращения, то в совокупности со сверхнагрузкой на сустав, именно у них они очень часто суставы поражаются артрозом;
- биохимические изменения в хряще, нарушение метаболизма в организме человека, гормональные изменения;
- травмы (переломы таза, шеечные переломы и травматические вывихи). Именно травмы приводят к развитию коксартроза тазобедренных суставов у молодых людей;
- асептический некроз головки тазобедренной кости;
- инфекционные процессы и воспаление суставов;
- патологии позвоночного столба (сколиоз, кифоз) и стопы (плоскостопие);
- врожденный вывих бедра - занимает около 20% всех артрозов тазобедренных суставов;
- врожденные дисплазии (нарушение развития суставов);
- "нетренированность" в результате малоподвижного образа жизни;
- возраст;
- предрасположенность и наследственность организма. Несомненно сам коксартроз по наследству не передается, но вот слабость скелета, особенности строения хрящевой ткани и обмена веществ передаются генетически от родителей ребенку. Поэтому если ваши родители или близкие родственники болеют артрозом, то риск получить диагноз коксартроз у вас повышается.
Симптомы коксартроза
Можно выделить общие симптомы коксартроза тазобедренного сустава, но нужно понимать что симптомы зависят от стадии заболевания:
- боли в суставе, бедре, паховой области, в колене, как при нагрузке, так и в состоянии покоя;
- тугоподвижность и скованность движений;
- прихрамывание;
- больная нога становится более короткой;
- происходит атрофия мышц бедра;
Главным признаком коксартроза и основной жалобой с которой больные обращаются к врачу - является боль. Характер, продолжительность, интенсивность и локализация которой зависит от стадии заболевания. На начальной стадии, когда лучше всего начинать лечение, боли в суставе довольно таки слабо выражены. Именно поэтому пациенты сразу не спешат обращаться к врачу, надеясь что боли пройдут каким-то чудесным образом сами по себе. И это самая главная ошибка, которая приводит к потере времени и разрушению сустава. Болевые ощущения начинают усиливаться, а подвижность больной ноги ограничивается. Боль появляется уже при первых шагах и стихает лишь в состоянии покоя. Больной начинает прихрамывать, припадая при ходьбе на больную ногу. Мышцы бедра атрофируются - усыхают и уменьшаются в своем объеме.
Самое интересное, что атрофия мышц бедра становится причиной появлению болей в области колена и в местах прикрепления сухожилий. Причем интенсивность болей в колене может быть намного ярче выражена, чем бедренная или паховая. Именно поэтому очень часто ставят ошибочный диагноз - артроз коленного сустава и врачом назначается совсем не подходящее лечение, а настоящее заболевание только прогрессирует.
Кстати, боль в бедре и паху, может быть вызвана у пациента не только артрозом. Очень часто боли в эти области отдаются из воспаленного бедренного сухожилия или поврежденного отдела позвоночника. Причем жалобы таких пациентов практически на 100% совпадают с жалобами тех людей, кто болен коксартрозом тазобедренного сустава. Поэтому правильную постановку диагноза доверяйте только опытным врачам. Диагностику степени заболевания и выбор метода лечения определяет только врач!
Степени коксартроза
Различают три степени артроза тазобедренного сустава:
Для коксартроза 1 степени характерны периодические боли, возникающие после физических нагрузок (продолжительная ходьба или бег). В основном боль концентрируется в области тазобедренного сустава, реже возникает в области бедра и коленного сустава. Обычно после отдыха боль проходит. Амплитуда движений при этом не ограничена, походка не нарушена, мышечная сила не изменена. Если сделать на этой стадии пациенту рентген, то видны незначительные костные разрастания, но при этом не выходящие за пределы суставной губы. Костные разрастания располагаются вокруг внутреннего или наружного края суставной поверхности вертлюжной впадины. Шейка и головка бедренной кости практически не изменены. Суставная щель неравномерно сужена.
При коксартрозе 2 степени боли усиливаются и носят более интенсивный характер. Помимо болей в самом суставе, они отдаются в паховую область, бедро и возникают даже в состоянии покоя. Длительная ходьба вызывает хромоту. Нормально функционировать сустав уже не может. Значительно ограничивается внутренняя ротация и отведение бедра. Отводящие и разгибающие бедро мышцы теряют свою былую силу. На рентгенограмме пациента видны уже значительные костные разрастания как по внутреннему, так и по внешнему краю вертлюжной впадины, выходящие за границы хрящевой губы. Головка бедренной кости деформируется, увеличивается в объеме и имеет неровный контур. В самых нагружаемых частях головки и вертлюжной впадины возможны образования кисты. Шейка бедренной кости расширяется и утолщается. Щель тазобедренного сустава неравномерно сужается (до 1/3 - 1/4 начальной высоты). У пациента наблюдается тенденция к смещению головки тазобедренной кости к верху.
Боли при коксартрозе 3 степени носят уже постоянный характер, возникающий даже ночью. При ходьбе больному необходимо использовать трость. Движения в суставе резко ограничены, мышцы бедра, голени и ягодицы - атрофируются. Из-за слабости отводящих мышц бедра, происходит наклон таза во фронтальной плоскости, что приводит к укорочению конечности на больной стороне. Чтобы при ходьбе достать до пола, больному приходиться наступать на пальцы стопы и наклонять свое туловище на больную сторону. Именно таким образом приходиться компенсировать укорочение конечности и наклон таза. Но способ компенсации ведет к перемещению центра тяжести и к сверхнагрузкам на сустав. На рентгенограммах видны обширные костные разрастания со стороны головки бедренной кости и крыши вертлюжной впадины. Суставная щель резко сужается. Шейка бедренной кости значительно расширена.
Деформирующий остеоартроз тазобедренного сустава и его диагностика
Диагностика основывается на клинико-рентгенологических данных. Рентгенологическое обследование помогает установить стадию заболевания и его этиологию. Например, при диспластическом коксартрозе хорошо видны уплощение и скошенность вертлужной впадины и увеличение шеечно-диафизарного угла. Если заболевание было последствием юношеского эпифизиолиза или болезни Пертеса - то заметны изменения формы проксимального конца бедренной кости. Происходит деформация головки и уменьшается шеечно-диафизарный угол с образованием coxa vara. Особенности рентгенологической картины посттравматического коксартроза зависят от характера полученной травмы и формы суставных поверхностей после сращивания костей, образующих тазобедренный сустав.
Читайте также: