Бурсит заболевание околосуставных мягких тканей
Ревматические заболевания околосуставных мягких тканей (внесуставной ревматизм) – группа болезней, которые поражают области, располагающиеся рядом с суставными соединениями: сухожилия, фасции, подкожную клетчатку, сумки синовиальной оболочки, сухожильные влагалища, связки, апоневрозы, энтезисы.
- тендинит – сухожилие;
- тендобурсит – сухожилие и сумка;
- апоневрозит – апоневроз;
- фиброзит – апоневроз и фасция;
- тендовагинит – влагалище;
- фасциит – фасция;
- капсулит – фиброзная капсула сочленения;
- миотендинит – мышечная область, которая прилегает к сухожилию;
- энтезит/энтезиопатия – энтезис (места, в которых связочный аппарат крепится к кости);
- лигаментит – связки;
- бурсит – сумка.
Причины
Факторами, которые в состоянии спровоцировать возникновение ревматических патологий внесуставных тканей, являются:
- остеоартроз;
- системные патологические нарушения в организме (подагрический и ревматоидный артрит,синдром Рейтера);
- нарушения в эндокринно-обменном процессе (менопауза у женщин, ожирение, сахарный диабет);
- врожденная недоразвитость связочно-сухожильного аппарата (например, синдром суставной гипермобильности);
- частые микротравмы, травмы и другие повреждения, связанные с ушибами, чрезмерными нагрузками, резкими движениями, профессиональными занятиями спортом;
- перенесенный инфаркт миокарда.
Наиболее часто встречающимися повреждениями верхних конечностей считаются локтевой, плечелопаточный и лучезапястный периартрит. Внесуставной ревматизм нижних конечностей включает коленный, тазобедренный периартрит и поражение стопы. Также распространенными формами патологии являются фиброзит и эозинофильный фасцит.
Симптомы
Признаки, проявление которых говорит о формировании патологических изменений в мягких тканях вблизи суставного соединения:
- болевой синдром в пострадавшей области, усиливающийся во время пальпации и двигательной активности;
- ограниченность в движениях или наоборот излишняя нехарактерная подвижность;
- невозможность совершать какие-либо действия, например, сгибать/разгибать конечность;
- припухлость и отечность кожных покровов;
- местное повышение температуры;
- формирование гематом (в некоторых случаях);
- наличие выпота;
- очаги некроза;
- при деформации элементов нижних конечностей может наблюдаться хромота или неестественная походка.
Диагностика
Для того чтобы выявить болезнь, определить ее тип и курс наиболее эффективного лечения, необходимо записаться на прием к врачу-ревматологу. Потребуются также консультации врача-травматолога, физиотерапевта и хирурга.
Во время посещения специалиста будут определены клинические признаки, проведен тщательный осмотр, проанализированы причины появления болезненного состояния.
Для подтверждения диагноза могут использоваться такие дополнительные средства диагностики:
- рентгенография (показательна при наличии каких-либо наростов или смещений);
- артрография;
- компьютерная томография;
- магнитно-резонансная томография (очень подробно показывает всяческие изменения, происходящие в мягких тканях).
Лечение
В большинстве случаев, если повреждение не тяжелое, можно обойтись проведением консервативного лечения. В него входят такие мероприятия:
- полный покой пострадавшей области, исключение нагрузки, при необходимости наложение тугой повязки или гипсовой лонгеты;
- назначение противовоспалительных нестероидных медикаментов, наиболее распространенными из которых считаются ортофен, напроксен, индометацин, бутадион;
- физиотерапевтические процедуры, в особенности фонофорез с гидрокортизоном, лазеротерапия, магнитотерапия, аппликации с озокеритом и парафином, электрофорез;
- после снятия основной симптоматики начинается выполнение упражнений лечебной физкультуры;
- сеансы массажа;
- использование тепловой или холодотерапии в зависимости от проявлений болезни (например, УВЧ или динамические токи);
- местное применение гелей и мазей.
При сильных повреждениях или в случае недейственности подобной терапии необходимо проведение местной периартикулярной блокады новокаином/ глюкокортикостероидами или хирургического вмешательства.
Если патология проявляет устойчивость к лечению или характеризуется частыми рецидивами, оправданным считается осуществление курса рентгенотерапии.
Профилактика
Чтобы избежать появления болезней подобного типа, следует равномерно распределять нагрузку на опорно-двигательный аппарат, устраивать периоды отдыха, избегать травм и ушибов, своевременно лечить воспалительные процессы в организме, а также придерживаться правильного питания для снижения риска появления нарушений в обменном механизме.
Ревматические заболевания околосуставных мягких тканей – внесуставное поражение периартикулярных тканей. К ревматическим заболеваниям околосуставных мягких тканей (внесуставному ревматизму) относят воспалительные или дегенеративные изменения сухожилий (тендовагинит, тендинит), связок (лигаментит), зоны крепления связок и сухожилий к костям (энтезопатия), синовиальных полостей (бурсит), фасций (фасциит), апоневрозов (апоневрозит), не связанные с травмой, инфекцией, опухолью. Основными проявлениями данной группы ревматических заболеваний служат боль и затруднение движений в области суставов. Проводится системная противовоспалительная терапия, местно – физиолечение, введение кортикостероидов.
- Классификация
- Симптомы
- Плечелопаточный периартрит
- Периартрит локтевого сустава
- Периартрит тазобедренного сустава
- Периартрит коленного сустава
- Лечение
- Цены на лечение
Общие сведения
Ревматические заболевания околосуставных мягких тканей – внесуставное поражение периартикулярных тканей. К ревматическим заболеваниям околосуставных мягких тканей (внесуставному ревматизму) относят воспалительные или дегенеративные изменения сухожилий (тендовагинит, тендинит), связок (лигаментит), зоны крепления связок и сухожилий к костям (энтезопатия), синовиальных полостей (бурсит), фасций (фасциит), апоневрозов (апоневрозит), не связанные с травмой, инфекцией, опухолью. Основными проявлениями данной группы ревматических заболеваний служат боль и затруднение движений в области суставов. Проводится системная противовоспалительная терапия, местно – физиолечение, введение кортикостероидов.

Классификация
К числу первичных ревматических заболеваний относятся дистрофические и воспалительные поражения околосуставных структур, возникающие на фоне интактных суставов или остеоартроза. Ведущая роль в их происхождении отводится бытовым, профессиональным или спортивным нагрузкам, а также эндокринно-обменным, нейро-рефлекторным, вегетативно-сосудистым нарушениям, врожденной неполноценности связочно-сухожильного аппарата.
При вторичных ревматических заболеваниях изменения околосуставных тканей, как правило, обусловлены либо системным процессом (синдромом Рейтера, подагрическим или ревматоидным артритом), либо распространением воспаления с первично измененных суставов. Обозначая изменения околосуставных тканей, иногда используют термины периартроз или периартрит.
К числу наиболее распространенных форм внесуставного ревматизма верхней конечности относятся плечелопаточный, локтевой, лучезапястный периартрит. Ревматические поражения околосуставных тканей нижней конечности включают периартрит тазобедренного, коленного суставов и стопы. В числе прочих ревматических заболеваний околосуставных мягких тканей рассматриваются зозинофильный фасцит и фиброзит.
Симптомы
Патологические изменения вначале затрагивают сухожилия, подвергающиеся наибольшей нагрузке и механическому перенапряжению. Это приводит к появлению дефектов фибрилл, очагов некроза, развитию поствоспалительного склероза, гиалиноза и обызвествления. Первичные изменения локализуются в местах фиксации сухожилий к костной ткани (энтезисах) и носят название энтезопатии. В дальнейшем в процесс могут вовлекаться сухожильные влагалища (тендовагинит), синовиальные мембраны (бурсит), фиброзные капсулы (капсулит), связки суставов (лигаментит) и т. д.
К общим симптомам внесуставного ревматизма относятся боль и ограниченность подвижности сустава. Боли связаны с определенными активными движениями в суставе; локальные болезненные участки определяются в зонах фиксации сухожилий. При тендовагинитах и бурситах по ходу сухожилий или в проекции синовиальной мембраны четко обнаруживается припухлость.
Преимущественно развивается у женщин старше 40-45 лет. Плечелопаточный периартрит обусловлен дистрофическими изменениями в сухожилиях надостной мышцы, мышцах-ротаторах плеча (подлопаточной, подостной, малой и большой круглых), сухожилиях головки двуглавой мышцы (бицепса) и субакромиальной сумке. Заинтересованность сухожилий надостной мышцы может выражаться простым тендинитом, кальцифицирующим тендинитом, надрывом (или разрывом) сухожилия.
Простой тендинит характеризуется болью в надостной мышце при активном отведении руки (симптом Дауборна), при этом наибольшая болезненность отмечается при амплитуде отведения конечности на 70—90°. Резкое усиление боли связано с временным сдавлением сухожилия между эпифизом плечевой кости и акромионом. Кальцифицирующая форма тендинита диагностируется после выполнения рентгенограмм плечевого сустава. Болевая симптоматика более выраженная, а двигательная функция сустава нарушена значительнее.
При тендиите головки бицепса отмечаются стойкий болевой синдром и пальпаторная болезненность при попытке напряжения двуглавой мышцы. Клиника субакромиального бурсита обычно развивается вторично, вслед за поражением надостной мышцы или бицепса. Характеризуется болями, ограничением ротации и отведения конечности (симптом блокированного плеча). Может протекать в форме кальцифицирующего бурсита с отложением в субакромиальной сумке солей кальция.
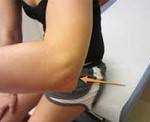
В случае локтевого бурсита пальпаторно определяется баллотирующее выпячивание в проекции локтевого отростка.
Развивается при поражении сухожилий малой и средней ягодичных мышц, а также суставных сумок в области большого вертела бедра. Для клиники тазобедренного периартроза типично возникновение болей в верхненаружных отделах бедра при ходьбе и отсутствие в покое. Пальпация мягких тканей в районе большого вертела болезненна, рентгенологически выявляются обызвестление сухожилий и остеофиты по контуру апофиза бедренной кости.
Вызван поражением сухожильного аппарата, обеспечивающего фиксацию полусухожильной, портняжной, стройной, полуперепончатой мышц к медиальному мыщелку большеберцовой кости. Боль сопровождает как активные, так и пассивные движения (разгибание, сгибание, разворот голени), иногда отмечается локальная гипертермия и припухлость мягкотканных структур.
Лечение
Терапия ревматических поражений околосуставных мягких тканей проводится ревматологом и включает назначение режима покоя заинтересованной конечности, медикаментов группы НПВС (напроксена, фенилбутазона, диклофенака, индиметацина), сеансы фонофореза с гидрокортизоном, ЛФК, массажа.
При отсутствии положительной динамики в течение 2-х недель проводится локальное периартикулярная блокада тканей новокаином или глюкокортикостероидами. При часто рецидивирующих или устойчивых к терапии формах внесуставного ревматизма показаны сеансы локальной рентгенотерапии.
Выражаясь медицинской терминологией, болезни околосуставных тканей — это периартриты. Все, что близко прилежит к полости сустава: мышцы, сухожилия, сухожильные оболочки, суставные связки и сумки (бурсы), а также нервно-сосудистые образования и жировая клетчатка — входит в понятие околосуставных образований.
Причиной их воспаления могут быть ревматические (ревматоидный артрит (РА), ревматоидный спондиооартрит) болезни, но встречается самостоятельная патология, которая будет рассмотрена в статье.
Как распознать околосуставную патологию
Когда начинает беспокоить боль в проекции сустава, мы в первую очередь думаем, что это артрит. Чтобы отличить внутрисуставную патологию от периартрита, приводим таблицу:
| Признак | Воспаление внутри сустава | Патология вне сустава (периартрит) |
| Характер боли | Боль постоянная: при движении и в покое. | Только при определенном движении. |
| Ее локализация | Разлитая, охватывает всю поверхность сустава. | Локальная, всегда можно нащупать или точно указать точку боли. |
| Движения | Болезненны и уменьшены в объеме как пассивные, так и активные движения. | Пассивные движения в полном объеме, ограничены активные движения. |
| Отек | Отек равномерный, по всей поверхности сустава. На рентгене – выпот в суставе. | Ассиметричный отек, больше в месте воспаленного конкретного сухожильного влагалища или сумки (бурсы). |
Поставить диагноз периартрита в большинстве случаев несложно. Ведущий фактор околосуставной патологии – это болевой синдром. Информация о местоположении того или иного образования и несложная диагностика помогут точно определиться с диагнозом, что имеет первостепенное значение в лечении.
Для выявления боли периартикулярного характера важна пальпация. Она позволяет четко ответить на вопрос, каков характер поражения – надрыв ли это самой связки или места ее крепления к кости, либо имеется скопление воспалительной жидкости в сумке.
Поможет важный диагностический тест: поиск локальной болезненной точки. Она укажет на пораженную структуру. Также это место может быть слегка припухшим, покрасневшим, и горячим на ощупь. При других патологиях точку найти не удается.
Не менее важный признак периартрита – болезненность во время движения. При патологии околосуставных тканей движение всегда усиливает боль, так как они вовлекаются в работу, а в покое боль стихает.
Виды околосуставной патологии
Околосуставные ткани чаще воспаляются вокруг крупных, несущих двигательную и весовую нагрузку суставов (колено, плечо, таз, позвоночник), меньше у мелких сочленений (локоть, пальцы).
Периартриты подразделяются:
- тендинит – патология сухожилия;
- теносиновит или тендовагинит – воспаляется влагалище сухожилия;
- бурсит – воспаление в сумке, расположенной возле сустава;
- энтезопатия – патологический процесс в области крепления связки или сухожилия к кости;
- миофасцит – сочетанная патология мышцы и прилегающей фасции;
- фасциит – патология фасции;
- капсулит — воспаление капсулы сустава;
- лигаментит – воспаление связки.
Следует заметить, что анатомически все образования вокруг сустава тесно связаны и воспаление может охватывать несколько прилежащих тканей. Тогда возникает сочетанное воспаление, например, тендовагинит.
Наиболее частый характер поражения при периартрите – воспалительный или дегенеративный процесс. Он представляет собой инфильтрацию или выпот в полость влагалища либо сумки, с дефектами мышечных волокон и очагами некроза. В поздней стадии — фиброз и обызвествление. Общее самочувствие человека не нарушается, показатели крови в норме.
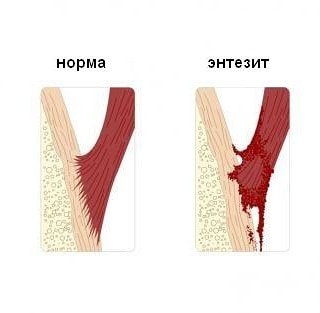
Энтезопатии — самая распространенная болезнь околосуставных тканей. В каждом суставе есть такие места, где сухожилие мышцы или связка крепится к кости. Энтезисы сухожилий и связок в месте фиксации к кости представляют собой уникальную анатомическую структуру, которая осуществляет самые сложные движения. Иногда они связаны с капсулой и синовиальной оболочкой сустава. При его воспалении питание энтезиса резко нарушается, развиваются дегенеративно-дистрофические изменения, а при нагрузке происходит частичный отрыв. Считается, что это самое слабое звено опорно—двигательной системы.
Сопровождается болевым симптомом в месте отрыва, отеком и покраснением. Может беспокоить годами. В этом месте впоследствии откладывается кальций, образуются эрозии, кость деформируется.
Причина энтезопатий — часто повторяющаяся травматизация и хронические перегрузки. На второй план выступают различные сопутствующие заболевания: артрозы, артриты, особенно ревматического характера. А также нарушения эндокринные либо обменные (диабет, подагра, гипотиреоз, гиповитаминоз), недостаток питания и иннервации, сосудистые расстройства, аутоиммунные заболевания.
Типичный пример энтезопатии – это надрыв ахиллова сухожилия в месте его крепления к краю пяточной кости. Беспокоит боль при ходьбе чуть выше пятки, а в покое она исчезает. Причиной может быть тесная и неудобная обувь или травма.
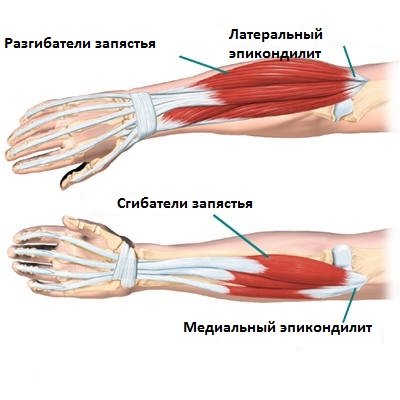
Сухожилие также нередко воспаляется. Его самостоятельное воспаление называется – тендинитом. Если вовлекается его синовиальное влагалище – теносиновит.
Патологии способствуют особенности его строения. Плотная соединительная ткань имеет низкий уровень метаболизма и бедный клеточный состав, поэтому все репаративные (восстановительные) процессы происходят медленно. К тому же сухожилие заключено в узкий канал сухожильного влагалища, которое должно обеспечивать ему скольжение за счет вырабатываемой синовиальной жидкости. Перегрузки и травмы приводят к сильному натяжению и разрыву отдельных волокон, появляется воспаление. При поражении лишь одного сухожилия болезненности не будет. Она появляется при вовлечении в процесс сухожильного влагалища и сумки (тендовагинит).
При осмотре по ходу сухожилия видна четко ограниченная припухлость, при пальпации болезненность. Может изменяться кожная температура. Еще одна особенность – это характерный хруст (крепитация) при движении, которая слышна на расстоянии.
Отличительный момент: боль при тенсиновитах возникает только при активных движениях, когда сокращается пораженное сухожилие. При пассивном движении боли нет.
Чаще других страдают сухожилия локтевого сустава, плечевого и тазобедренного. Например, в области плеча частой причиной боли является тендинит вращательной манжеты. Появляется она при активном отведении от 40 до 120° и внутренней ротации.
Процесс может закончиться контрактурой (обездвиживанием) пальца.
Когда сухожилие или мышца проходят над костным выступом им требуется дополнительная защита. Эту функцию отчасти выполняют сумки — заполненные жидкостью мешковидные полости. Жидкость, которая в них вырабатывается, обеспечивает скольжение и смягчение от нагрузки и воздействия других неблагоприятных факторов. Некоторые из них сообщаются с полостью сустава.
Причина бурсита – перегрузка, травмы (спортивная, профессиональная). Острый бурсит проявляется после сильной перегрузки и сопровождается выпотом в сумку.
Хронический бурсит — это продолжение острого или повторная травма. Без лечения стенка сумки уплотняется, образуются сращения, наблюдается отложение солей.
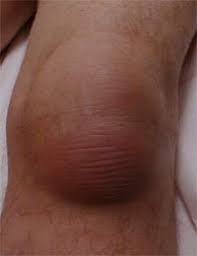
Препателярный (преднадколенниковый) бурсит
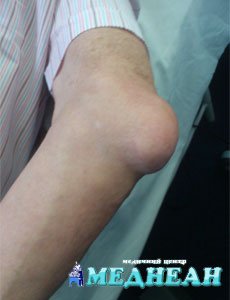
Клинически бурсит проявляется выпотом, болью и нарушением функции. При поверхностном расположении сумки, ее можно найти самостоятельно в виде мягкой припухлости, горячей на ощупь.
Характеризуется дисфункцией мышцы с формированием воспалительных уплотнений. Все та же перегрузка или вынужденная длительная поза (работа с компьютером) играет ключевую роль. Непривычная поза нарушает в мышце кровоток, возникает ее стойкий спазм. Все это приводит к повреждению мышечных волокон и накоплению медиаторов воспаления. В дальнейшем формируется локальный фиброз и снижение функции.
МФ часто возникает в грушевидной мышце или при сдавлении седалищного нерва. Беспокоит боль в ягодице и тазобедренном суставе, которая усиливается при ходьбе, в положении стоя, приведении бедра, а также полуприседе на корточках. Она несколько стихает в положении лежа и сидя с разведенными ногами.
Из—за сдавления ягодичной артерии и сосудов седалищного нерва появляется перемежающаяся хромота. Кожа ноги становится бледной. Человек часто вынужден останавливаться при ходьбе, садиться или ложиться.
Боль, возникающая при управлении автомобилем, может быть причиной миофасцита трапециевидной мышцы. Ее болевая точка — область трапециевидной мышцы с иррадиацией в межлопаточную область. МФ трапециевидной мышцы развивается при охлаждении, длительном позном напряжении.
Сопротивление активному сгибанию кисти вызывает боль.
Постукивание по передней пов—ти запястья вызывает онемение и боль в зоне иннервации срединного нерва.
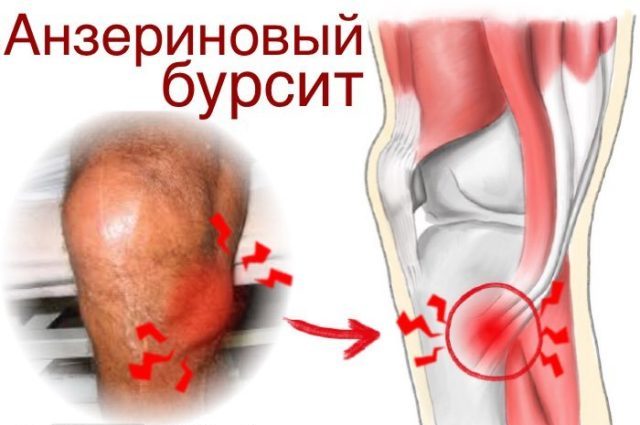
Боль при надавливании ниже колена в месте крепления трех мышц (полусухожильной, тонкой и портняжной), напоминающие лапку гуся.
Лечение
Рекомендации по лечению периартрита будут рассмотрены по принципу доказательной медицины. Это означает, что будут приведены препараты и методы, которые показали свою эффективность на протяжении многих лет и помогли наибольшему количеству пациентов.
Алгоритм лечения дегенеративных и воспалительных процессов в околосуставных тканях сводится к следующему:
- Создание покоя пораженному органу.
- Использование НПВП.
3. Проведение локальной терапии:
– инъекции анестетиков в область болезненных точек;
– аппликации гелей и мазей (НПВП). - Использование приспособительных разгрузочных средств: трости, ходунки, ортезы, прокладки под пятку.
- Физиопроцедуры: лазеротерапия, ультразвуковая терапия, магнитотерапия, тепловые процедуры, ударно-волновая терапия (шпора)
Для лечения миофасцита применяется:
- НПВП;
- инъекции ГКС и анестетиков, пассивное растяжение мышцы или распыление хладагента над зоной боли;
- миорелаксанты;
- сдавление кончиками пальцев в течение 1 мин с постепенным увеличением силы давления до снижения боли;
- иглорефлексотерапия, чрескожная нейростимуляция;
- постизометрическая релаксация – расслабление мышц после их волевого напряжения.
Выполнение упражнений на растяжение мышц, использование мягких миорелаксических техник, проведение расслабляющего массажа, производит хороший лечебный эффект.
Комментарий врача: прежде чем приступить к лечению, стоит проанализировать причину, приведшую к той или иной мягкотканной патологии. Проводимая терапия будет иметь кратковременный или неполный эффект, если не убрать провоцирующий воспаление фактор. Порой изменение образа жизни, снижение нагрузки, похудение помогут навсегда избавиться от симптомов периартрита.
В остром периоде необходимо создать покой воспаленным тканям. Чем меньше они нагружены (сокращаются, натягиваются), тем лучше. Спортсменам следует на время прекратить тренировки. Разрешаются только движения, которые не вызывают боль.
Однако длительная иммобилизация не рекомендуется. Она усиливает в дальнейшем функциональную недостаточность суставных образований и ведет к стойкому ограничению движений.
Важно: от того, насколько активно человек участвует в лечебном процессе, правильно представляет свою патологию, зависит его выздоровление. Пересмотр образа жизни, снижение нагрузки, смена профессии — такие решительные действия возможны как метод лечения. Если это сделать не удалось, стоит рассмотреть альтернативный вариант — ношение ортезов, поясов, которые частично заберут нагрузку и защитят орган от потери функции.
Обычно НПВП вызывают серьезные побочные эффекты со стороны ЖКТ и сердца. Однако вряд ли за короткий курс (5—7 дней) они сумеют навредить.
- пероральные и местные анестетики;
- антидепрессанты (амитриптиллин, венлафаксин);
- противосудорожные препараты (габапентин).
Местные анестетики, например лидокаин, используют в виде лосьона, мази или накожного пластыря. Он эффективно уменьшает боль.
Среди местной терапии особое место занимают блокады с глюкокортикоидами (ГКС). Их действие настолько быстрое и эффективное, что нет смысла медлить с проведением этой процедуры. Почти при всех околосуставных патологиях они показаны. Их вводят в сухожилия, мышцы, синовиальные сумки и просто в больную точку.
Первое применение ГКС внутрь сустава было ошеломляющим. Медики решили, что наконец—то найдено эффективное лекарство от артритов. Однако со временем взгляды изменились. Инъекции не лечат, а лишь убирают симптомы и при злоупотреблении способствуют разрушению сустава.
Лечение периартрита (бурсита, тендинита) обычно не составляет трудности и длится от одного до трех месяцев. Острые боли можно снять в течение недели. Если периартрит запущен (полгода и более, без правильного лечения), то это грозит частичным ограничением подвижности.
Чтобы симптомы периартрита не возвращались после снятия боли, необходимы физиолечение, массаж, бальнеотерапия.
| Метод | Болезни |
| Тепло (компрессы, парафин, согревающая грелка) | Фибромиалгия, мышечный спазм, невралгия, растяжение связок и сухожилий, тендосиновит. |
| Ультразвук | Бурсит, контрактура, тендинит. |
| Холод | Мышечный спазм, МФС, травма. |
| Электростимуляция | Мышечная боль и невралгии. |
| Массаж | Бурсит (после консультации врача), контрактура, фибромиалгия, растяжение связок и сухожилий. |
Этапностью лечения периартрита не стоит пренебрегать, в этом есть определенный смысл – добиваемся полного стихания воспалительного процесса. Такой подход был разработан еще в советское время, когда перед медициной стояла первоочередная задача скорейшего возвращения человека к труду и минимизация рецидивов заболевания.

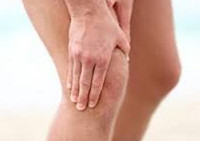
Бурсит (происходит от лат. Bursa – сумка) – это заболевание, при котором происходит воспаление синовиальных сумок, представляющих собой щелевидные полости, сформированные синовиальной оболочкой. Для этого воспалительного заболевания характерно повышенное образование и скопление в щелевидных полостях жидкости, содержащей форменные элементы крови, так называемый экссудат.
По характеру течения болезни принято различать бурсит острый, подострый, хронический, рецидивирующий. В зависимости от причины возникновения воспалительного процесса бурситы классифицируют на специфические (связаны с попаданием патогенных микроорганизмов – гонорейные, туберкулезные, бруцеллезные, сифилитические) и неспецифические. Существует также деление бурситов в зависимости от характера скапливающейся жидкости (экссудата): различают гнойные, серозные, геморрагические.
Чаще всего бурситы возникают в области плечевого, локтевого, коленного и голеностопного суставов. Основная причина возникновения бурсита – постоянное давление, трения кожи, мышц и сухожилий о костные выступы. Поэтому можно говорить о том, что данное заболевание наиболее часто является следствием профессионального занятия отдельными видами спорта.
Причины заболевания
Причины возникновения бурсита весьма разнообразны. Наиболее часто причиной воспалительного процесса синовиальной сумки являются механические травмы: ушибы, ссадины, трещины. Такие травмы, как правило, провоцируют острые бурситы. Кроме того, к дополнительным факторам, сопутствующим возникновению острого течения болезни, относится попадание в синовиальную сумку патогенных микроорганизмов. Из гнойных очагов (фурункулы, карбункулы, пролежни, рожистые поражения) по путям течения лимфы или через кровь происходит инфицирование синовиальных сумок. Гнойную инфекцию можно занести в организм и при травмировании синовиальной сумки внешними факторами, то есть посредствам пореза или ушиба.
На начальной стадии острого бурсита происходит пропитывание тканей серозным экссудатом и скапливанием его в полости сумки. Такой бурсит носит название серозного. Если не начать лечение вовремя, то при наличии патогенной флоры воспаление приобретает гнойный характер – возникает гнойный бурсит. Гнойный бурсит в свою очередь при попадании гнойных образований в полость самого сустава может стать причиной развития гнойного артрита. При повреждении суставов или околосуставных тканей в околосуставных сумках и их карманах происходит скопление геморрагической жидкости, которая представляет собой смесь крови с плазмой. Такое явление характерно для травматического бурсита в острой форме.
Рецидивирующий бурсит возникает вследствие повторного инфицирования или повреждения суставов, после перенесения бурсита в острой или подострой форме. Это связано с тем, что зачастую в стенке синовиальных сумок или их карманах остается некоторые количество экссудата или некротизированных тканей. Поэтому любое повторное повреждение – благоприятная почва для рецидива.
Бурсит может быть не только самостоятельным заболеванием, но и возникать вследствие ряда заболеваний, таких как подагра, артрит, склеродермия. Как следствие таких заболеваний внутри синовиальной сумки того или иного сустава образуются кристаллы, которые и вызывают ее раздражение и набухание.
Основной причиной возникновения хронической формы бурсита является постоянное давление на очаги воспаления вследствие механического воздействия.
Симптомы бурсита
К основным симптомам бурсита относят появление болезненной припухлости округлой формы в месте расположения того или иного сустава. Припухлость имеет достаточно упругую консистенцию, а ее диаметр может быть около 10 см. Клиническая картина:
- общее недомогание;
- повышенная температура тела;
- болезненный отек на месте воспаления;
- нарушается полноценное функционирование сустава.
Симптоматика может отличаться в зависимости от патогенеза заболевания. Так, для гнойных бурситов характерно повышение температуры до 40 о , сильный отек тканей, окружающих синовиальную сумку, гиперемия кожи.
При хроническом бурсите симптомы не так ярко выражены, как при остром течении болезни. На месте расположения поврежденной синовиальной сумки также наблюдается припухлость округлой формы, однако она не столь болезненна и имеет достаточно мягкую консистенцию. Главное отличие хронической формы – отсутствие острых болей и полное сохранение функций сустава. При обострении хронического бурсита увеличивается количество экссудата в полости сумки, а это может привести к формированию заполненной жидкостью кистозной полости.
Особенности различных видов бурсита
Причиной возникновения бурсита локтевого сустава, как правило, является механическое повреждение локтевой синовиальной сумки и ее инфицирование при травмах. В результате повреждения сумка значительно увеличивается, приобретая при этом форму полусферы. В дополнение к механическому повреждению может произойти инфицирование сумки. В этом случае появляется резкая болезненность в области локтевого сустава, кожа в этом месте краснеет, повышается температура тела. Острый бурсит локтевого сустава нередко возникает у профессиональных теннисистов.
Особенность строения плечевого сустава предполагает наиболее частое поражение синовиальных сумок, которые не сообщаются с полостью самого сустава (акромиальная подкожная, поддельтовидная, субакромиальная сумка). При воспалении этих сумок появляется резкие боли при вращении конечностей или отведении их в стороны. Визуально плечевой контур сглажен, наблюдается увеличение мышцы, образуется припухлость по наружной плечевой поверхности. При надавливании на внутренний край бугра плечевой кости отмечается болезненность.
Одним из наиболее тяжелых по своему течению является воспаление подвздошно-гробешковой сумки. Она располагается между суставной капсулой и мышцами. Нередки случаи поражения глубокой и поверхностной сумки большого вертела. Характерные признаки гнойного воспаления таких сумок – резкая болезненность, которая наблюдается при отведении конечности в сторону, а также при вращении бедра. При визуальном осмотре и пальпации определяется болезненная припухлость под паховой связкой на передней поверхности бедра. А вот если припухлость расположена на наружной поверхности бедра, то такая картина больше характерна для гнойного воспаления синовиальной сумки большого вертела.
Особенность бурситов тазобедренных суставов заключается в том, что их достаточно сложно диагностировать. Это связано, прежде всего, со схожей симптоматикой бурситов и такого заболевания, как артрит. Однако существует целый ряд отличий. Для бурсита характерны: болезненность при сгибании и отведении бедра, наличие упругой припухлости под паховой связкой по передней внутренней бедренной поверхности, при нагрузке конечности отсутствует болезненность.
Воспалительный процесс в области коленного сустава чаще всего затрагивает подкожную преднадколенниковую, подсухожильную и подфасцильную сумки. В связи с особенностью строения они не имеют прямого сообщения с коленным суставом и расположены сразу под кожей. Как результат такого поверхностного расположения – наиболее частые (в сравнении с сумками других суставов) повреждения. Основные признаки воспалительного процесса – местный болезненный отек, повышение температуры тела, увеличение лимфатических узлов. Подколенный бурсит встречается не так часто и достаточно сложно диагностируется. Это связано с достаточно глубоким расположением сумки. Воспаление поднадколенниковой сумки характеризуется болью в суставе и незначительным ограничением движения конечности.
Лечение бурситов различного типа
Прежде чем начинать лечение, необходимо правильно поставить диагноз. Сложность диагностирования некоторых типов бурсита заключается в том, что симптоматика бурсита весьма схожа с другими заболеваниями, при которых поражаются суставы, например, с артритом. Необходимо определить также патогенез заболевания, взяв содержимое синовиальных сумок на бактериологическое исследование.
Для лечения специфических (инфекционных) бурситов, прежде всего, назначается антибактериальная терапия (антибиотики).
Для лечения ранней стадии бурсита протекающего в острой форме необходимо провести ряд мероприятий:
- покой;
- фиксирующие, давящие повязки;
- согревающие компрессы;
- противовоспалительные мази.
Хронический бурсит эффективно лечится удалением экссудата с помощью прокола, после чего полость синовиальных сумок промывается антисептическим или антибактериальным раствором.
В качестве лечения травматического бурсита предварительно вводят в полость синовиальных сумок 8-10 мл 2% - раствора новокаина, а затем применяют инъекции гидрокортизона с антибиотиками (25-50 мг до 5 раз).
Гнойные бурситы лечат при помощи пункций. В некоторых сложных случаях возможно применение хирургического вскрытия пораженной сумки для удаления гноя. Минусом такой процедуры является достаточно долгий период восстановления полноценного функционирования сустава.
Один из методов лечения бурсита с помощью грязей описан в статье "Лечение грязями при бурсите". Также при лечении некоторых форм бурсита рекомендуют попробовать глину - "Лечение глиной при бурсите, воспалительных болях".
Меры профилактики
В качестве основных мер профилактики бурсита можно выделить следующие:
- при возможности сведите к нулю постоянные травмы синовиальных сумок;
- при физических нагрузках обязательно применяйте специальные защитные повязки;
- даже при незначительных повреждениях обязательно обрабатывайте раны антисептиками, используйте бактерицидные повязки;
- своевременно лечите любые инфекционные заболевания.
Читайте также:


