Бурсит сустава этиология и патогенез
Бурсит – воспаление синовиальной оболочки, которое сопровождается повышенным образованием и накоплением экссудата в полости синовиальной сумки.
Его не следует путать с синовитом, которым называют воспаление любой синовиальной оболочки. Бурсит – это отдельный вид синовита (можно сказать, что это синовит синовиальной сумки).

Синовиальная оболочка покрывает выступающие участки костей и мягкие ткани (кожу, фасции, сухожилия, мышцы). А сумками называются узкие щелевидные полости, которые расположены между двумя синовиальными оболочками. Они относятся к вспомогательным образованиям опорно-двигательной системы и продуцируют синовиальную жидкость.
Последняя выполняет ряд очень важных функций: участвует в доставке питательных веществ и кислорода к суставам и мышцам, при возникновении инфекционного процесса содержит ряд противовоспалительных компонентов, некоторые клеточные элементы, иммуноглобулины и другие вещества.
Большинство синовиальных сумок расположены в области крупных и 
подвижных суставов: плечевого, коленного, тазобедренного. Поэтому при возникновении воспаления в этих суставах нередко развивается бурсит. Такие синовиальные сумки играют амортизирующую роль, снижая давление и смягчая трение при движении конечности. Некоторые из них могут сообщаться с суставной полостью (например, надколенниковая сумка), а это еще один фактор, способствующий их воспалению при артрите.
Бурсит может возникать как в постоянных, так и в новообразованных сумках в местах постоянного трения и давления кожи, фасций, мышц, сухожилий о костные выступы. Поэтому чаще вовлекаются в воспалительный процесс синовиальные сумки при артритах локтевых или коленных суставов.
Не только бурсит может быть осложнением артрита. Возникнув первично в синовиальной оболочке, воспаление может перейти на суставные ткани, приводя к возникновению артрита. Таким образом, бывает и наоборот.
При возникновении бурсита синовиальная оболочка начинает вырабатывать экссудат. Это жидкость, образующаяся при воспалении, содержащая большое количество белка и форменных элементов крови.
Причины возникновения бурсита
Причинами возникновения бурсита могут быть:
- травмы (ушибы, ссадины, проникающие раны);
- инфекции (при инфекционных артритах в процесс может вовлекаться синовиальная оболочка с возникновением бурсита и наоборот);
- профессиональные и спортивные вредности, приводящие к постоянному травмированию определенных участков;
- редкие причины: нарушения обмена веществ, интоксикации, аллергические реакции, аутоиммунные процессы.
Исходя из вышеперечисленного, бурситы возникают наиболее часто при травматических и инфекционных артритах.
Диагностика начинается с осмотра специалиста и выявления симптомов, описанных выше.
Основную дифференциальную диагностику бурсита проводят с артритом. Не следует также забывать, что нередко эти процессы сопутствуют друг другу. Главным отличительным признаком является сохранение движений в суставе. Но при глубоких бурситах оно может быть несколько ограничено, как и при артритах.
Диагностика поверхностно (подкожно) расположенных бурситов обычно не вызывает затруднений, так как они хорошо доступны осмотру. При отложении в полости сумки солей прощупываются неровные образования костной плотности. При хронических бурситах в результате длительного воспаления развивается фиброз капсулы синовиальной сумки, при пальпации определяют плотные образования, похожие на рубец.
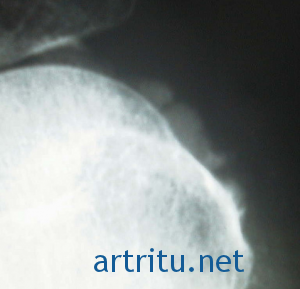
Для выявления глубоких бурситов используют рентгенологическое исследование. Оно также помогает дифференцировать их от артритов. Чаще всего приходится делать рентгенографию при бурситах в области коленного сустава, большого вертела бедренной кости, голеностопного сустава, подпяточной слизистой сумки, субакромиальной сумки. В качестве дополнительных методов используются артро- и бурсография, ультразвуковое и радионуклидное исследования.
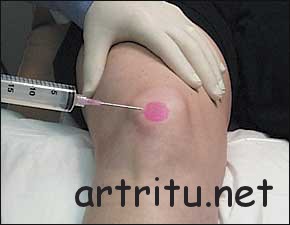
Еще одной диагностической процедурой является пункция пораженной сумки. Она помогает установить характер экссудата (серозный, гнойный, геморрагический, смешанный). Путем посева, серологических и других методов можно выявить конкретного возбудителя, вызвавшего воспаление, и установить его чувствительность к антибиотикам. В первую очередь исключают специфическую инфекцию (туберкулез, бруцеллез и другие), требующую особого лечения.
Обязательно проводятся лабораторные исследования для выявления воспалительных сдвигов в общем и биохимическом анализах крови, другие анализы.
Пункция также может носить лечебный характер и использоваться для промывания полости сумки антибактериальными препаратами, введения лекарственных веществ.

Наиболее часто возбудителями инфекционных бурситов становятся стафилококки, стрептококки, реже — гонококки, пневмококки, микобактерии туберкулеза, кишечная палочка, бруцеллы.
Если процесс носит травматический характер, то экссудат становится геморрагическим. Это происходит от того, что из поврежденных кровеносных сосудов в него попадают эритроциты. При таком варианте в экссудате начинает появляться фибрин, который организовывается, закупоривая поврежденные сосуды синовиальной оболочки. В дальнейшем стенка сумки утолщается, ее поверхность покрывается разрастаниями соединительной ткани (пролиферирующий бурсит), делящими полость сумки на дополнительные карманы.
В стадии обратного развития воспаления при острых и подострых бурситах в стенках и карманах сумки появляются некротизированные участки тканей, покрытые капсулой, или экссудат. При повторном воспалении или травме в этом же месте легко возникает возобновление процесса (рецидивирующий бурсит). Если причина бурсита – туберкулезная инфекция, то стенки сумки утолщаются, а в них при микроскопии можно обнаружить туберкулезные бугорки (специфические гранулемы).
В стенке полости сумки может начаться отложение солей (кальция, уратов, гидроксиапатитов), которое приводит к формированию известкового бурсита.
Лечение бурсита
![]()
Лечение острых серозных бурситов. Обычно амбулаторное. В начальной стадии: покой (на 5-7 дней), наложение фиксирующей давящей повязки или гипсовой лонгеты, использование согревающих компрессов, прием противовоспалительных препаратов.- Лечение хронических бурситов: прокол с удалением экссудата и промыванием полости сумки растворами антибиотиков или антисептиков.
- Лечение травматических бурситов. В полость сумки вводят растворы гормонов, антибиотиков, обезболивающие препараты.
- Лечение гнойных бурситов. Проводят пункции, а при прогрессировании заболевания – вскрытие сумки и удаление содержимого.
После купирования признаков острого воспаления назначают спиртовые компрессы на ночь, физиотерапевтические процедуры (фонофорез гидрокортизона, УВЧ-терапия, УФ-облучение).
Прогноз может быть различным в зависимости от степени выраженности процесса, его локализации, распространенности, характера инфекционного агента, особенностей организма больного. Даже при правильном и своевременном лечении возможны рецидивы.
Если бурсит осложнен артритом, то течение может быть тяжелым, а исход — неблагоприятным.
К мерам профилактики относятся:
- устранение постоянного травмирования (в том числе, с помощью ношения защитных приспособлений);
- своевременная обработка ран;
- лечение инфекционных заболеваний.
Бурсит (bursitis; позднелат. bursa сумка) — воспалительное заболевание синовиальных сумок, сопровождающееся повышенным образованием и накоплением в их полостях экссудата. Бурсит по клиническому течению могут быть острыми, под острыми, хроническими, рецидивирующими; по характеру экссудата — серозными, серозно-фибринозными, гнойными, гнойно-геморрагическими; по характеру возбудителя — неспецифическими или специфическими (гонорейные, бруцеллезные, туберкулезные, сифилитические); некоторые авторы выделяют асептический и инфицированный Бурсит.
Воспалительный процесс может иметь место как в постоянных, так и в новообразованных сумках в местах непрерывного давления и трения кожи, фасций, мышц, сухожилий о костные выступы.
Наиболее часто встречается Бурсит локтевых синовиальных сумок и синовиальных сумок коленного и плечевого суставов. Частота такой локализации обусловливается постоянньм травмированием соответствующих участков тела в связи с особенностями определенных профессий (горнорабочие, граверы, полотеры, паркетчики, носильщики, спортсмены и др.). Это позволяет отнести Б. к профессиональным заболеваниям. Частота заболеваемости Б. зависит от вида выполняемых работ и условий труда.
Содержание
- 1 Этиология и патогенез
- 2 Патологическая анатомия
- 3 Клиническая картина и диагностика
- 4 Диагноз
- 5 Лечение
- 6 Прогноз
- 7 Профилактика
Этиология и патогенез
Причиной возникновения острого Бурсита чаще бывает травма (ушиб, ссадина, мелкие раны ) и вторичное инфицирование синовиальной сумки гноеродными микробами — преимущественно стафилококками и стрептококками, значительно реже гонококками, пневмококками, туберкулезной и кишечной палочками, бруцеллами и др. Инфицирование синовиальных сумок происходит по лимфатическим путям из гнойных очагов (при рожистом воспалении, фурункулах, карбункулах, остеомиелите, пролежнях), не исключается и гематогенный путь инфицирования. Хронический Б. часто является следствием длительного постоянного механического раздражения.
Патологическая анатомия
Патологоанатомические изменения при остром Б. выражаются признаками острого воспаления стенок синовиальной сумки.
Начальные стадии острого Б. характеризуются серозным пропитыванием тканей и скоплением в полости сумки серозного экссудата (острый серозный Б.). При наличии микробной флоры серозное воспаление довольно быстро переходит в гнойное (гнойный Б.). Распространение гнойного процесса на окружающие ткани может протекать по типу флегмонозного воспаления с некрозом стенки сумки и образованием подкожных и межмышечных флегмон. В запущенных случаях образуются длительно не заживающие свищи. Прорыв гноя в полость сустава приводит к развитию гнойного артрита.
При остром травматическом Бурсите в растянутых синовиальных сумках и их карманах накапливается геморрагическая жидкость. При обратном развитии происходит организация фибрина и облитерация сосудов синовиальной оболочки. Развиваются стойкие изменения в стенке сумки, к-рая утолщается, поверхность синовиальной оболочки покрывается разрастаниями соединительной ткани (пролиферирующий Б.), делящими полость сумки на дополнительные карманы.
При микроскопическом исследовании стенки сумки в местах разрастания соединительной ткани обнаруживается ее гиалиновое перерождение; вокруг сосудов наблюдается пролиферация клеток, местами воспалительная инфильтрация сосудистых стенок.
При стихании острого воспаления и при подостром течении Б. в стенке и карманах сумок остаются инкапсулированные участки некротизированных тканей или экссудат, которые при повторной травме и инфекции служат благоприятной почвой для развития рецидива воспаления (рецидивирующий Б.).
При туберкулезном Б. стенки сумки равномерно утолщены, в ней находят туберкулезные бугорки.
Клиническая картина и диагностика
На месте анатомического расположения сумки определяется округлая ограниченная болезненная припухлость мягко-упругой консистенции, флюктуирующая. Диаметр припухлости может достигать 8—10 см. Больной жалуется на боли в области припухлости, недомогание; повышается температура тела; функция сустава умеренно ограничена.
При флегмонозном воспалении отмечается отек окружающих сумку тканей, гиперемия кожи (лимфангиит), выражены (особенно при гонорейных Б.) общие симптомы заболевания: сильные боли, повышение температуры до 39—40°. При прогрессировании воспаления и переходе его на мягкие ткани определяются признаки флегмоны (см.).
При хроническом. Бурсите на месте расположения сумки имеется округлая ограниченная припухлость мягкой консистенции, кожа над ней подвижна, не изменена, функция конечности не нарушена. Хронический процесс может обостряться; при этом увеличивается количество жидкости в полости сумки, что иногда приводит к образованию изолированной кистозной полости, заполненной жидкостью, называемой гигромой (см.).
В области плечевого сустава наиболее часто поражаются сумки, не сообщающиеся с полостью сустава,— поддельтовидная, надключичная и субакромиальная. Жалобы сводятся к болям при отведении и пронации верхней конечности. Особенно болезненно протекает Б. поддельтовидной сумки.
При осмотре контуры плеча сглажены, отмечается кажущееся равномерное увеличение самой дельтовидной мышцы; при больших размерах сумки припухлость видна по наружной поверхности плеча.
Пальпацией обычно определяется болезненность при давлении на внутренний край большого бугра плечевой кости.
Надключичный Б. часто приходится дифференцировать от гнойного артрита, а также от весьма распространенного заболевания плечевого сустава — плече-лопаточного периартрита (см.).

Острый Б. локтевых сумок чаще является результатом механической травматизации и инфицирования локтевой сумки у граверов, часовщиков и др. Сумка резко увеличивается в размерах и приобретает полусферическую форму (рис. 1, 2). Присоединение инфекции сопровождается появлением резкой болезненности, покраснением кожи в области локтевого отростка, повышением температуры.
Острый Б. нередко поражает луче-плечевую сумку, расположенную между бугристостью лучевой кости и сухожилием двуглавой мышцы (бурсит теннисистов).
Бурсит в области тазобедренного сустава отличаются тяжестью течения; воспаление нередко распространяется на тазобедренный сустав. Чаще подвергается воспалению глубоко расположенная подвздошно-гребешковая сумка, находящаяся между мышцами и суставной капсулой, а также поверхностная и глубокая сумки большого вертела.
При гнойном воспалении этих сумок отмечается резкая болезненность при отведении конечности, разгибании и ротации бедра. Бедро находится в положении сгибания, отведено и слегка ротировано наружу.
При пальпации определяется болезненная, эластической консистенции припухлость по передне-медиальной поверхности бедра под паховой связкой.
При гнойном воспалении сумок большого вертела припухлость чаще располагается по наружной поверхности бедра.
По тяжести клинического течения и сходству симптоматики эти виды Б. в ряде случаев трудно отличить от гнойного воспаления тазобедренного сустава. При Б., в отличие от артрита, наблюдаются: 1) относительная безболезненность сгибания и приведения бедра; 2) отсутствие болезненности при нагрузке на конечность по длине; 3) наличие припухлости, располагающейся по передне-внутренней стороне бедра ниже паховой связки.
Отличить поражение подкожной сумки большого вертела от поражения глубокой сумки позволяет смещаемость последней при движениях бедра кзади; при воспалении подкожной вертельной сумки смещения не отмечается.
В области коленного сустава наиболее часто поражаются преднадколенниковые сумки — подкожная, подфасциальная и подсухожильная; с коленным суставом они не сообщаются. В связи с более поверхностным расположением подкожная сумка поражается наиболее часто (рис. 1, 2). Воспаление сопровождается резким местным отеком, флюктуацией, повышением температуры, увеличением регионарных лимф, узлов.
Воспаление глубокой поднадколенниковой сумки возникает чаще вторично как осложнение острого гонита.
Подколенный Б. трудно диагностируется вследствие глубокого расположения сумки; при нем наблюдается нек-рое ограничение движений и боли в коленном суставе.
Частым видом Б. в области стопы является воспаление крупной сумки, расположенной между пяточным бугром и пяточным сухожилием,— ахиллобурсит. Причиной его служат Травматизация синовиальной сумки обувью, гематогенное или лимфогенное инфицирование.
Из гнойных Б. новообразованных синовиальных сумок стопы встречается гнойное воспаление сумки на внутренней поверхности головки I плюсневой кости при hallux valgus (см.). При попадании инфекции на месте сумки образуется абсцесс, сопровождающийся краснотой, припухлостью, выраженной болезненностью при ходьбе.
Гонорейный Б. протекает с резко болезненной припухлостью пораженной сумки, выраженными острыми воспалительными явлениями в окружающих тканях. Чаще поражаются пяточная и препателлярные сумки.
При туберкулезном Б. чаще поражаются глубоко лежащие сумки, наблюдается припухлость, зыбление. В полости сумки обнаруживается серозно-фибринозный экссудат, который может переходить в творожистогнойный. Туберкулезный Б. нередко осложняется наружными свищами.
Диагноз
Диагноз несложен при воспалении поверхностно расположенных сумок и основывается на типичных клинических признаках, описанных выше. Диагноз облегчается пункцией полости сумки, позволяющей установить по полученному содержимому характер воспаления (серозное, гнойное, гнойно-геморрагическое и т. д.), установить характер микробной флоры и ее чувствительность к антибиотикам.
Для проведения наиболее эффективного лечения важно исключить специфичность вызвавшей воспаление инфекции (гонококки, бруцеллы, спирохеты и др.), что возможно на основании тщательно собранного анамнеза, бактериологического исследования содержимого сумок, результатов специфических серологических реакций.
Основным дифференциально-диагностическим признаком, позволяющим отличить Б. от артрита, является сохранение движений в суставе.


Рентгенодиагностика поверхностно расположенных (подкожных) Б. любой локализации сравнительнопроста. В силу доступности их для клинического распознавания она обычно носит лишь уточняющий характер. Гораздо большее практическое значение имеет рентгенодиагностика глубоких Б. Среди них рентгенологу чаще всего приходится встречаться с Б. области коленного сустава и большого вертела бедра, ахиллобурситом и воспалением непостоянной подпяточной слизистой сумки, а на верхней конечности — с хрон, субакромиальным Б. (рис. 2 и 3).
Основным методом рентгенологического распознавания Бурситов является рентгенография. Ее диагностические возможности зависят от локализации пораженной слизистой сумки, характера и выраженности изменений в ней, а также от наличия или отсутствия вторичных изменений в близлежащих костях. Глубокий Б. легче распознается, если анатомическая область, где он возникает, обусловливает на рентгенограмме хорошо дифференцированную картину мягких тканей (напр., области коленного сустава, пяточной кости). В таких случаях диагностика Б. строится на обнаружении тени увеличенной синовиальной сумки и воспалительной инфильтрации вокруг нее (рис. 2). Напротив, при недостаточности естественного контраста в изображении мягких тканей (область плечевого сустава, большого вертела бедра) Б., как правило, выявляется либо при отложении известковых солей в стенке или полости сумки, либо при наличии различного рода изменений в прилежащих костях (рис. 3).
В ряде случаев с целью дифференциальной диагностики Б. (гигромы) области коленного сустава в дополнение к обычной рентгенографии приходится осуществлять артрографию (см.), позволяющую выявить или отвергнуть связь полости сустава с определяемым патологическим образованием. Для точного распознавания Б. некоторых локализаций иногда прибегают к искусственному контрастированию синовиальных сумок путем их непосредственной пункции (бурсография). При этом используют как позитивные, так и негативные рентгеноконтрастные вещества.
Лечение
Лечение бурсита должно быть комплексным, включающим местные и общие, консервативные, а также хирургические мероприятия.
При острых Б. в ранней стадии рекомендуется покой, давящая повязка, согревающие компрессы. Для предупреждения гнойного Б. необходимо раннее активное лечение серозной формы острого Б., применение фиксирующих повязок.
При хрон. Б. чаще прибегают к проколу с удалением экссудата и последующим промыванием полости сумки растворами антисептиков или антибиотиков.
При травматическом Б. в полость синовиальной сумки вводят раствор гидрокортизона (по 25—50 мг с антибиотиками от 2 до 5 раз после предварительного введения 8—10 мл 2% раствора новокаина). Важно тщательное соблюдение асептики, т. к. в противном случае возможны серьезные осложнения.
При гнойных Б. применяют лечение пункциями. В случае прогрессирования процесса прибегают к вскрытию сумки и удалению гноя; гнойную рану лечат по общим правилам. Недостатком этого метода является длительность заживания операционной раны.
Из хирургических методов, помимо пункций, при хрон. Б. предложены вскрытие или частичное иссечение синовиальной сумки с последующей обработкой ее полости хим. веществами (5% раствором карболовой к-ты, спиртовым раствором йода) и ушиванием сумки матрасными швами; удаление верхней стенки сумки и смазывание ее полости спиртовым раствором йода; вскрытие и тампонирование сумки — способы, направленные на облитерацию ее полости. Наиболее радикальной является операция удаления сумки без ее вскрытия: после осторожного выделения и удаления синовиальной сумки рану зашивают наглухо после обработки ее антибиотиками, реже оставляют открытой.
Для ускорения рассасывания экссудата широко применяются физиотерапевтические процедуры — применение сухого тепла, УВЧ и др., по ликвидации острых воспалительных явлений — массаж, лечебная физкультура и пр. При остром Б. физиотерапевтическое лечение назначают с целью противовоспалительного п рассасывающего действия. В начальной стадии рекомендуется УФ-облучение области сустава — 4—6 биодоз через день, микроволновая терапия тепловой мощностью 30—60 вт 10—15 мин. через день с повторным курсом через 3—4 нед., к-рую можно чередовать с УВЧ-полем на область сустава поперечно 8—10 мин. или только УВЧ ежедневно. С 7-го дня, после стихания воспалительных явлений, рекомендуется индуктотерапия малым диском (или электродом-кабелем) силой тока 150—200 ма 20 мин. ежедневно, парафиновые или озокеритовые аппликации t°48—55°на область сустава по 30 мин. ежедневно.
При хрон, травматическом Б. физиотерапия оказывает обезболивающее, противовоспалительное и рассасывающее действие. Рекомендуется: УФ-облучение очага заболевания 2—3 биодозами через день; новокаин-электрофорез области сустава поперечно 20—30 мин. ежедневно или через день; УВЧ-поле на область очага поперечно 10—15 мин. ежедневно или через день; микроволновая терапия области очага (как при остром Б.) ежедневно или через день с повторным курсом через 1,5-2 мес.; ультразвук на область сустава 6—10 мин. ежедневно или через день; парафиновые или озокеритовые аппликации t° 50—55° на область сустава 20—40 мин. ежедневно или через день; индуктотерапия области сустава (через неделю после обострения малым диском 20— 25 мин. ежедневно или через день). Из общих лечебных мероприятий при консервативном и особенно оперативном лечении Б. рекомендуется введение антибиотиков, сульфаниламидных и нитрофурановых препаратов.
При гонорейном Б. необходимо лечение основного заболевания; применение физиотерапевтических методов. При большом скоплении выпота производят пункцию сумки для удаления экссудата с промыванием ее антибиотиками. Рекомендуются ранние активные и пассивные движения в суставах во избежание развития контрактур.
При туберкулезном Б. также необходимо лечение основного заболевания, возможна экстирпация пораженной слизистой сумки.
Лучевая терапия бурсита применяется при подострых и хронических формах заболевания. Оказывая противовоспалительное действие, лучевая терапия способствует восстановлению нарушенной трофики и снятию болевого синдрома. В основном применяют рентгенотерапию: облучают область пораженной синовиальной сумки с двух полей, размеры которых определяются объемом и конфигурацией сустава (6 Х 8, 8 X 10, реже 10 X 15 см), при расстоянии источник — кожа — 30—40 см. Направление и угол наклона центрального луча зависят от локализации сумки и состояния окружающих тканей. Технические условия облучения: напряжение 180— 200 кв, слой половинного ослабления — 1,8—1,2 мм меди.
Оптимальные дозы и ритм облучения определяются остротой воспалительного процесса. Однократные очаговые дозы 20—60 рад (соответственно экспозиционные дозы — 25— 75 р); суммарные очаговые дозы — 300—400 рад. При отсутствии обострения интервал между облучениями — 48 час. Терапевтический эффект (уменьшение или исчезновение болей, увеличение объема движений в суставе) наступает обычно в процессе лечения, однако в отдельных случаях он реализуется через 2—3 нед. после его окончания.
Прогноз
Прогноз при остром Бурсите зависит от степени патологических изменений в тканях пораженных сумок, их распространенности, вирулентности инфекции, сопротивляемости организма больного. Неблагоприятные исходы острого Б. могут иметь место при его осложнении артритом, остеомиелитом, свищами, сепсисом. Рецидив при хроническом травматическом Бурсите отмечается у 2—2,5% оперированных.
Профилактика
Профилактика состоит в устранении постоянного травмирования синовиальных сумок, в частности ношении защитных повязок, замене ручного труда механизмами, в тщательной первичной хирургической обработке ран синовиальных сумок, своевременном и рациональном лечении гнойничковых заболеваний.
Библиография: Варава Л. А. О лечении травматических бурситов, Вестн, хир., т. 106, № 3, с. 121, 1971; Винтергальтер С. Ф. и Келерас Э. Ю. Рентгенологическое исследование мягких тканей конечностей (без искусственного контрастирования), с. 106, Вильнюс, 1971, библиогр.; Кевеш Л. Е. К рентгенодиагностике воспаления подпяточной слизистой сумки (bursitis subcalcaneae), Вестн, рентгенол, и радиол., № 2, с. 57, 1958; Крещик А. М. и Теренина М. С. Лечение хронических и острых бурситов, Вестн, хир., т. 106, № 3, с. 122, 1971; Ламм Я. Э. Травматические (профессиональные) бурситы, М., 1966, библиогр.; Лукьянова А. А. О травматических бурситах у горнорабочих, Вестн, хир., т. 74, № 7, с. 40, 1954; Многотомное руководство по хирургии, под ред. Б. В. Петровского, т. 2, с. 283, М., 1964, библиогр.; Резник С.Д. Хронические травматические бурситы коленных и локтевых суставов, Киев, 1962, библиогр.; Стручков В. И. Гнойная хирургия, с. 192, М., 1967; Хромов Б. М. Острые гнойные хирургические заболевания, с. 157, Л., 1965; Reinhardt К. Ein Beitrag zur arthrographischen Symptomatik und zur Klinik der Popliteazysten und der popliteogenen Unterschenkelzysten (Baker-Zysten), Fortschr. Rontgenstr., Bd 115, S. 596, 1971.
В. И. Стручков, Л. С. Тапинский; В.М. Бенцианова (рент.), Л. Е. Кевеш (рад.).


Оглавление
Бурсит
Бурсит (bursitis; позднелатинское bursa сумка) — воспалительное заболевание синовиальных сумок, сопровождающееся повышенным образованием и накоплением в их полостях экссудата. Бурсит по клиническому течению могут быть острыми, под острыми, хроническими, рецидивирующими; по характеру экссудата — серозными, серозно-фибринозными, гнойными, гнойно-геморрагическими; по характеру возбудителя — неспецифическими или специфическими (гонорейные, бруцеллезные, туберкулёзные, сифилитические); некоторые авторы выделяют асептический и инфицированный Б. Воспалительный процесс может иметь место как в постоянных, так и в новообразованных сумках в местах непрерывного давления и трения кожи, фасций, мышц, сухожилий о костные выступы.
Наиболее часто встречается Б. локтевых синовиальных сумок и синовиальных сумок коленного и плечевого суставов. Частота такой локализации обусловливается постоянным травмированием соответствующих участков тела в связи с особенностями определённых профессий (горнорабочие, гравёры, полотёры, паркетчики, носильщики, спортсмены и другие). Это позволяет отнести Бурсит к профессиональным заболеваниям. Частота заболеваемости Бурсит зависит от вида выполняемых работ и условий труда. Этиология и патогенез. Причиной возникновения острого Бурсит чаще бывает травма (ушиб, ссадина, мелкие раны) и вторичное инфицирование синовиальной сумки гноеродными микробами — преимущественно стафилококками и стрептококками, значительно реже гонококками, пневмококками, туберкулёзной и кишечной палочками, бруцеллами и другие. Инфицирование синовиальных сумок происходит по лимфатических, путям из гнойных очагов (при рожистом воспалении, фурункулах, карбункулах, остеомиелите, пролежнях), не исключается и гематогенный путь инфицирования. Хронический Бурсит часто является следствием длительного постоянного механического раздражения.
Патологическая анатомия. Патологоанатомические изменения при остром Бурсит выражаются признаками острого воспаления стенок синовиальной сумки.
Начальные стадии острого Бурсит характеризуются серозным пропитыванием тканей и скоплением в полости сумки серозного экссудата (острый серозный Бурсит). При наличии микробной флоры серозное воспаление довольно быстро переходит в гнойное (гнойный Бурсит). Распространение гнойного процесса на окружающие ткани может протекать по типу флегмонозного воспаления с некрозом стенки сумки и образованием подкожных и межмышечных флегмон. В запущенных случаях образуются длительно не заживающие свищи. Прорыв гноя в полость сустава приводит к развитию гнойного артрита.
При остром травматическом Бурсит в растянутых синовиальных сумках и их карманах накапливается геморрагическая жидкость. При обратном развитии происходит организация фибрина и облитерация сосудов синовиальной оболочки. Развиваются стойкие изменения в стенке сумки, которая утолщается, поверхность синовиальной оболочки покрывается разрастаниями соединительной ткани (пролиферирующий Бурсит), делящими полость сумки на дополнительные карманы.
При микроскопическом исследовании стенки сумки в местах разрастания соединительной ткани обнаруживается её гиалиновое перерождение; вокруг сосудов наблюдается пролиферация клеток, местами воспалительная инфильтрация сосудистых стенок.
При стихании острого воспаления и при подостром течении Бурсит в стенке и карманах сумок остаются инкапсулированные участки некротизированных тканей или экссудат, которые при повторной травме и инфекции служат благоприятной почвой для развития рецидива воспаления (рецидивирующий Бурсит).
При туберкулёзном Бурсит стенки сумки равномерно утолщены, в ней находят туберкулёзные бугорки.
Клиническая картина и диагностика. На месте анатомического расположения сумки определяется округлая ограниченная болезненная припухлость мягко-упругой консистенции, флюктуирующая. Диаметр припухлости может достигать 8—10 сантиметров. Больной жалуется на боли в области припухлости, недомогание; повышается температура тела; функция сустава умеренно ограничена.
При флегмонозном воспалении отмечается отек окружающих сумку тканей, гиперемия кожи (лимфангиит), выражены (особенно при гонорейных Бурсит) общие симптомы заболевания: сильные боли, повышение температуры до 39—40°. При прогрессировании воспаления и переходе его на мягкие ткани определяются признаки флегмоны (смотри).
При хронический Бурсит на месте расположения сумки имеется округлая ограниченная припухлость мягкой консистенции, кожа над ней подвижна, не изменена, функция конечности не нарушена. Хронический процесс может обостряться; при этом увеличивается количество жидкости в полости сумки, что иногда приводит к образованию изолированной кистозной полости, заполненной жидкостью, называемой гигромой (смотри).
Рис. 1.
Бурсит в области локтевого (1) и коленного (2) суставов.
В области плечевого сустава наиболее часто поражаются сумки, не сообщающиеся с полостью сустава,— поддельтовидная, надключичная и субакромиальная. Жалобы сводятся к болям при отведении и пронации верхней конечности. Особенно болезненно протекает Бурсит поддельтовидной сумки.
При осмотре контуры плеча сглажены, отмечается кажущееся равномерное увеличение самой дельтовидной мышцы; при больших размерах сумки припухлость видна по наружной поверхности плеча.
Пальпацией обычно определяется болезненность при давлении на внутренний край большого бугра плечевой кости.
Надключичный Бурсит часто приходится дифференцировать от гнойного артрита, а также от весьма распространённого заболевания плечевого сустава — плече-лопаточного периартрита (смотри).
Острый Бурсит локтевых сумок чаще является результатом механической травматизации и инфицирования локтевой сумки у гравёров, часовщиков и другие. Сумка резко увеличивается в размерах и приобретает полусферическую форму (рисунок 1,1). Присоединение инфекции сопровождается появлением резкой болезненности, покраснением кожи в области локтевого отростка, повышением температуры.
Острый Бурсит нередко поражает лучеплечевую сумку, расположенную между бугристостью лучевой кости и сухожилием двуглавой мышцы (бурсит теннисистов).
Бурсит в области тазобедренного сустава отличаются тяжестью течения; воспаление нередко распространяется на тазобедренный сустав. Чаще подвергается воспалению глубоко расположенная подвздошно-гребешковая сумка, находящаяся между мышцами и суставной капсулой, а также поверхностная и глубокая сумки большого вертела.
При гнойном воспалении этих сумок отмечается резкая болезненность при отведении конечности, разгибании и ротации бедра. Бедро находится в положении сгибания, отведено и слегка ротировано наружу.
При пальпации определяется болезненная, эластической консистенции припухлость по передне-медиальной поверхности бедра под паховой связкой.
При гнойном воспалении сумок большого вертела припухлость чаще располагается по наружной поверхности бедра.
По тяжести клинического течения и сходству симптоматики эти виды Бурсит в ряде случаев трудно отличить от гнойного воспаления тазобедренного сустава. При Бурсит, в отличие от артрита, наблюдаются: 1) относительная безболезненность сгибания и приведения бедра; 2) отсутствие болезненности при нагрузке на конечность по длине; 3) наличие припухлости, располагающейся по передне-внутренней стороне бедра ниже паховой связки.
Отличить поражение подкожной сумки большого вертела от поражения глубокой сумки позволяет смещаемость последней при движениях бедра кзади; при воспалении подкожной вертельной сумки смещения не отмечается.
В области коленного сустава наиболее часто поражаются преднадколенниковые сумки — подкожная, подфасциальная и подсухожильная; с коленным суставом они не сообщаются. В связи с более поверхностным расположением подкожная сумка поражается наиболее часто (рисунок 1, 2). Воспаление сопровождается резким местным отёком, флюктуацией, повышением температуры, увеличением регионарных лимфатических узлов.
Воспаление глубокой поднадколенниковой сумки возникает чаще вторично как осложнение острого гонита.
Подколенный Бурсит трудно диагностируется вследствие глубокого расположения сумки; при нем наблюдается некоторое ограничение движений и боли в коленном суставе.
Частым видом Бурсит в области стопы является воспаление крупной сумки, расположенной между пяточным бугром и пяточным сухожилием, — ахиллобурсит. Причиной его служат травматизация синовиальной сумки обувью, гематогенное или лимфогенное инфицирование.
Из гнойных Бурсит новообразованных синовиальных сумок стопы встречается гнойное воспаление сумки на внутренней поверхности головки плюсневой кости при hallux valgus (смотри). При попадании инфекции на месте сумки образуется абсцесс, сопровождающийся краснотой, припухлостью, выраженной болезненностью при ходьбе.
Гонорейный Бурсит протекает с резко болезненной припухлостью поражений сумки, выраженными острыми воспалительными явлениями в окружающих тканях. Чаще поражаются пяточная и препателлярные сумки.
При туберкулёзном Бурсит чаще поражаются глубоко лежащие сумки, наблюдается припухлость, зыбление. В полости сумки обнаруживается серозно-фибринозный экссудат, который может переходить в творожисто-гнойный. Туберкулёзный Бурсит нередко осложняется наружными свищами.
Диагноз несложен при воспалении поверхностно расположенных сумок и основывается на типичных клинических признаках, описанных выше. Диагноз облегчается пункцией полости сумки, позволяющей установить по полученному содержимому характер воспаления (серозное, гнойное, гнойно-геморрагическое и так далее), установить характер микробной флоры и её чувствительность к антибиотикам.
Для проведения наиболее эффективного лечения важно исключить специфичность вызвавшей воспаление инфекции (гонококки, бруцеллы, спирохеты и др.), что возможно на основании тщательно собранного анамнеза, бактериологического исследования содержимого сумок, результатов специфических серологических реакций.
Основным дифференциально-диагностическим признаком, позволяющим отличить Бурсит от артрита, является сохранение движений в суставе.
Рентгенодиагностика поверхностно расположенных (подкожных) Бурсит любой локализации сравнительно проста. В силу доступности их для клинического распознавания она обычно носит лишь уточняющий характер. Гораздо большее практическое значение имеет рентгенодиагностика глубоких Бурсит. Среди них рентгенологу чаще всего приходится встречаться с Бурсит области коленного сустава и большого вертела бедра, ахиллобурситом и воспалением непостоянной подпяточной слизистой сумки, а на верхней конечности — с хронический субакромиальным Бурсит (рисунок 2 и 3).
Рис. 2.
Ахиллобурсит. Определяется увеличенная синовиальная сумка, оттесняющая ахиллово сухожилие кзади, и воспалительная инфильтрация жировой клетчатки кверху и кпереди от нее; краевая деструкция костного ложа синовиальной сумки задней поверхности пяточной кости.
Рис. 3.
Известковый субакромиальный бурсит. Видна интенсивная бесформенная тень известковых отложений в субакромиальной синовиальной сумке (над головкой плечевой кости). Структура участков большого бугорка плечевой кости разрежена (локальный остеопороз).
Основным методом рентгенологического распознавания Бурсит является рентгенография. Её диагностические возможности зависят от локализации поражённой слизистой сумки, характера и выраженности изменений в ней, а также от наличия или отсутствия вторичных изменений в близлежащих костях. Глубокий Бурсит легче распознается, если анатомическая область, где он возникает, обусловливает на рентгенограмме хорошо дифференцированную картину мягких тканей (напр., области коленного сустава, пяточной кости). В таких случаях диагностика Бурсит строится на обнаружении тени увеличенной синовиальной сумки и воспалительной инфильтрации вокруг неё (рисунок 2). Напротив, при недостаточности естественного контраста в изображении мягких тканей (область плечевого сустава, большого вертела бедра) Бурсит, как правило, выявляется либо при отложении известковых солей в стенке или полости сумки, либо при наличии различного рода изменений в прилежащих костях (рисунок 3).
В ряде случаев с целью дифференциальной диагностики Бурсит (гигромы) области коленного сустава в дополнение к обычной рентгенографии приходится осуществлять артрографию (смотри), позволяющую выявить или отвергнуть связь полости сустава с определяемым патологическим образованием. Для точного распознавания Бурсит некоторых локализаций иногда прибегают к искусственному контрастированию синовиальных сумок путём их непосредственной пункции (бурсография). При этом используют как позитивные, так и негативные рентгеноконтрастные вещества.
Лечение бурсита должно быть комплексным, включающим местные и общие, консервативные, а также хирургические мероприятия.
При острых Бурсит в ранней стадии рекомендуется покой, давящая повязка, согревающие компрессы. Для предупреждения гнойного Бурсит необходимо раннее активное лечение серозной формы острого Бурсит, применение фиксирующих повязок.
При хронический Бурсит чаще прибегают к проколу с удалением экссудата и последующим промыванием полости сумки растворами антисептиков или антибиотиков.
При травматическом Бурсит в полость синовиальной сумки вводят раствор гидрокортизона (по 25—50 мг с антибиотиками от 2 до 5 раз после предварительного введения 8—10 мл 2% раствора новокаина). Важно тщательное соблюдение асептики, т. к. в противном случае возможны серьёзные осложнения.
При гнойных Бурсит применяют лечение пункциями. В случае прогрессирования процесса прибегают к вскрытию сумки и удалению гноя; гнойную рану лечат по общим правилам. Недостатком этого метода является длительность заживания операционной раны.
Из хирургических методов, помимо пункций, при хронический Бурсит предложены вскрытие или частичное иссечение синовиальной сумки с последующей обработкой её полости химических веществами (5% раствором карболовой кислоты, спиртовым раствором йода) и ушиванием сумки матрасными швами; удаление верхней стенки сумки и смазывание её полости спиртовым раствором йода; вскрытие и тампонирование сумки — способы, направленные на облитерацию её полости. Наиболее радикальной является операция удаления сумки без её вскрытия: после осторожного выделения и удаления синовиальной сумки рану зашивают наглухо после обработки её антибиотиками, реже оставляют открытой.
Для ускорения рассасывания экссудата широко применяются физиотерапевтические процедуры — применение сухого тепла, УВЧ и др., по ликвидации острых воспалительных явлений — массаж, лечебный физкультура и прочее. При остром Бурсит физиотерапевтическое лечение назначают с целью противовоспалительного и рассасывающего действия. В начальной стадии рекомендуется УФ-облучение области сустава — 4—6 биодоз через день, микроволновая терапия тепловой мощностью 30—60 ват 10—15 минут через день с повторным курсом через 3—4 недель, которую можно чередовать с УВЧ-полем на область сустава поперечно 8—10 минут или только УВЧ ежедневно. С 7-го дня, после стихания воспалительных явлений, рекомендуется индуктотерапия малым диском (или электродом-кабелем) силой тока 150—200 миллиампер 20 минут ежедневно, парафиновые или озокеритовые аппликации t°48—55° на область сустава по 30 минут ежедневно.
При хронический травматическом Бурсит физиотерапия оказывает обезболивающее, противовоспалительное и рассасывающее действие. Рекомендуется: УФ-облучение очага заболевания 2—3 биодозами через день; новокаин-электрофорез области сустава поперечно 20—30 минут ежедневно или через день; УВЧ-поле на область очага поперечно 10—15 минут ежедневно или через день; микроволновая терапия области очага (как при остром Бурсит) ежедневно или через день с повторным курсом через 1½—2 месяцев; ультразвук на область сустава 6—10 минут ежедневно или через день; парафиновые или озокеритовые аппликации t° 50—55° на область сустава 20—40 минут ежедневно или через день; индуктотерапия области сустава (через неделю после обострения малым диском 20— 25 минут ежедневно или через день). Из общих лечебных мероприятий при консервативном и особенно оперативном лечении Бурсит рекомендуется введение антибиотиков, сульфаниламидных и нитрофурановых препаратов.
При гонорейном Бурсит необходимо лечение основного заболевания; применение физиотерапевтических методов. При большом скоплении выпота производят пункцию сумки для удаления экссудата с промыванием её антибиотиками. Рекомендуются ранние активные и пассивные движения в суставах во избежание развития контрактур.
При туберкулёзном Бурсит также необходимо лечение основного заболевания, возможна экстирпация поражённой слизистой сумки.
Лучевая терапия бурсита применяется при подострых и хронический формах заболевания. Оказывая противовоспалительное действие, лучевая терапия способствует восстановлению нарушенной трофики и снятию болевого синдрома. В основном применяют рентгенотерапию: облучают область поражённой синовиальной сумки с двух полей, размеры которых определяются объёмом и конфигурацией сустава (6×8, 8×10, реже 10×15 сантиметров), при расстоянии источник — кожа — 30— 40 сантиметров. Направление и угол наклона центрального луча зависят от локализации сумки и состояния окружающих тканей. Технические условия облучения: напряжение 180— 200 киловольт, слой половинного ослабления — 1,8—1,2 миллиметров меди.
Оптимальные дозы и ритм облучения определяются остротой воспалительного процесса. Однократные очаговые дозы 20—60 рад (соответственно экспозиционные дозы — 25— 75 рад) суммарные очаговые дозы — 300—400 рад. При отсутствии обострения интервал между облучениями — 48 часов Терапевтический эффект (уменьшение или исчезновение болей, увеличение объёма движений в суставе) наступает обычно в процессе лечения, однако в отдельных случаях он реализуется через 2—3 недель после его окончания.
Прогноз при остром Бурсит зависит от степени патологических изменений в тканях поражённых сумок, их распространённости, вирулентности инфекции, сопротивляемости организма больного. Неблагоприятные исходы острого Бурсит могут иметь место при его осложнении артритом, остеомиелитом, свищами, сепсисом. Рецидив при хронический травматическом Бурсит отмечается у 2—2,5% оперированных.
Профилактика состоит в устранении постоянного травмирования синовиальных сумок, в частности ношении защитных повязок, замене ручного труда механизмами, в тщательной первичной хирургической обработке ран синовиальных сумок, своевременном и рациональном лечении гнойничковых заболеваний.
Бенцианова В.М.; Кевеш Л.Е.; Стручков В.И.; Тапинский Л.С.
Читайте также:



