Боли уплотнения берцовой кости
Большая и малая берцовые кости расположены в голени человека. Эта часть конечности постоянно испытывает сильные нагрузки. Боль в берцовой кости появляется по разным причинам, часто связана с именно с усилением физической активности, но после отдыха симптом пропадает. В других случаях берцовая кость болит долго – неприятное проявление позволяет заподозрить заболевания кости, мышц, нервов, суставов или сосудов. В таких ситуация необходима консультация врача.
1. Перелом кости
Сильно болит берцовая кость при переломе. Ощущения являются очень сильными, так как повреждается костная ткань, надкостница, нервные окончания, мягкие ткани, кровеносные сосуды. Часто ситуация осложняется кровотечением, развитием воспалительного процесса и смещением частей берцовой кости. Боль усиливается при любом движении конечностью, дотрагивании. Основной метод подтверждения перелома – изучение рентгенографического снимка. Хирург назначает обезболивающие и противовоспалительные препараты, кальций, накладывает гипс.
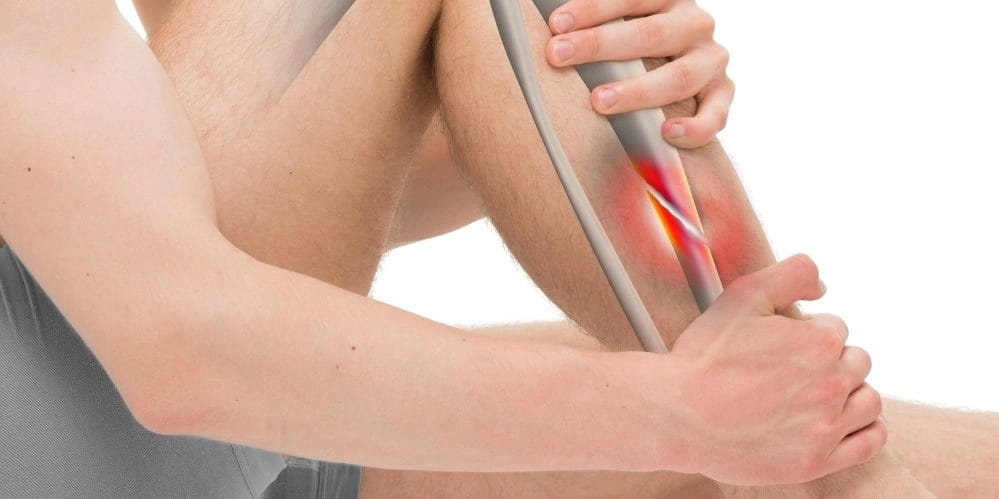
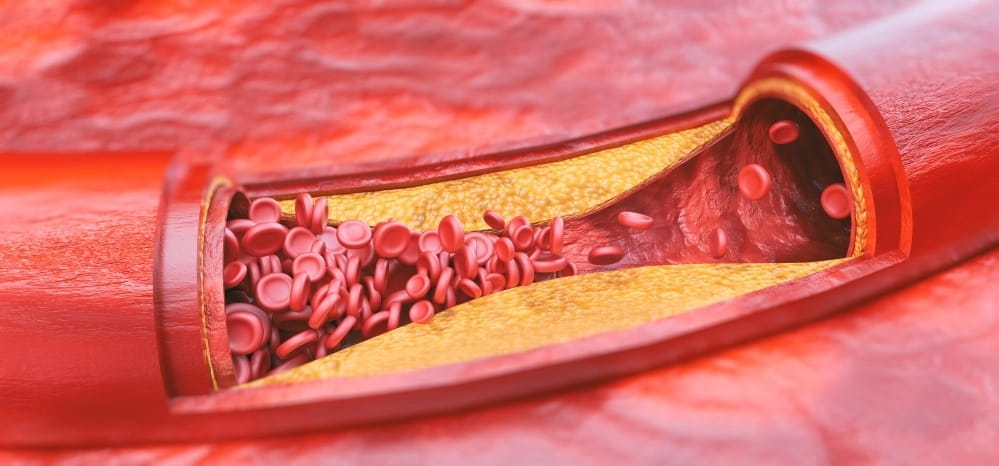
2. Атеросклероз
Нарушение липидного обмена, превышение уровня холестерина в крови, недостаточная двигательная активность и вредная пища провоцируют атеросклероз. Боль в области берцовой кости может возникать ссади ноги и спереди, связана с недостаточным насыщением тканей кислородом, постепенной гибелью клеток мягких тканей. В начальных стадиях болезненность ощущается при длительной ходьбе или беге, затем становится постоянной.
Для подтверждения диагноза необходим биохимический анализ крови, ангиография и допплерография. Назначается комплексное медикаментозное лечение и диетотерапия.
3. Остеохондроз
Ситуация, когда болит берцовая кость при ходьбе, может возникнуть из-за развития остеохондроза позвоночника в пояснично-крестцовом отделе. Из-за нарушения обменных процессов и кровоснабжения в межпозвонковых дисках ощущается болезненность. Она особенно заметна в голенях ног при беге, поднятии тяжестей. Больному назначаются исследования – рентгенография, компьютерная томография или МРТ, миелография. Терапия должна состоять из медикаментозного лечения, физиотерапии ЛФК, в ряде случаев показана хирургическая операция.

4. Мышечный спазм
Значительное переутомление мышц может привести к появлению судорог. В этом случае область берцовой кости болит по-особому – внезапно происходит сильное сокращение мышц, оно бывает кратковременным (несколько секунд) или длительным (растягивается на минуты). Может возникать в центе икр или спускаться низко, к стопам. Ощущения связаны с нарушением кровоснабжения мышц в момент судороги.
Для расслабления тканей необходим лечебный массаж, достаточный отдых. Требуется соблюдать питьевой режим, принимать микроэлементы – кальций, калий, магний. При сильных болях рядом с берцовой костью или в стопе, вызванными спазмами, необходимы обезболивающие средства.

5. Деформирующий остеит
Другое заболевание, когда возникает боль в малой берцовой кости или большой – называется деформирующий остеит. Его провоцирует нарушение активности клеток костной ткани – остеокластов и остеобластов, что приводит к деформации и разрушению костей, возникновению искривлений, переломов. Боль описывается как ноющая и постоянная, усиливающаяся в состоянии покоя. Подтверждают заболевание при помощи рентгенографии, сцинтиграфии. Используется комплексное лечение длительного характера.

Другие причины боли в берцовой кости
Болезненность берцовой кости может являться симптомом многих болезней. После выполнения диагностических процедур могут быть подтверждены:
- ушиб костей голени, чаще наблюдается с внешней стороны, сопровождается повреждением тканей;
- растяжение мышц голени;
- вывих и растяжение связок голеностопного сустава;
- синдром расколотой голени;
- варикозное расширение вен;
- нарушение кровоснабжения стоп и голени;
- тромбофлебит;
- рожистые воспаления, фурункулы, трофические язвы, остеомиелит голени;
- дегенеративные изменения межпозвонковых дисков, грыжи;
- образование опухолей (раковых и доброкачественных) в тканях и сосудах ног;
- заболевания эндокринной системы, в том числе сахарный диабет.

К какому врачу обратиться
Когда возникают боли в области берцовой кости, они имеют постоянный, выраженный характер, затруднена ходьба, требуется определить их причину. Первичный прием обычно проводит терапевт или хирург. Точную диагностику с дальнейшим назначением лечения проведут врачи-специалисты:
- травматолог;
- невролог;
- флеболог;
- нейрохирург;
- эндокринолог;
- онколог;
- инфекционист.
Когда боль в берцовой кости нельзя игнорировать
Боли в области берцовой кости провоцируют разные причины. В любом случае такое проявление – это особая физиологическая реакция, сигнал об опасности, который падает организм. При переломах, сильных, растяжениях мышц и связок область голени может болеть чрезвычайно остро, в таких случаях требуется экстренная медпомощь.
Если берцовая кость болит постоянно, ощущения носят ноющий или резкий характер, сопровождаются судорогами, отечностью, признаками воспаления, изменением структуры сосудов, движения в колене, ноге ограничиваются – требуется срочно посетить клинику.
Обнаружили ошибку? Выделите ее и нажмите Ctrl+Enter.

При остеосклерозе суставных поверхностей подвздошной кости и крестца нужно сделать МРТ поясничного отдела позвоночника, области соединения грудины и ребер, сдать кровь на ревматоидный фактор, осмотреть с помощью рентгена другие суставы на предмет артрита. Если суставы поражены не равномерно, заметно воспаление и остеосклероз в области мелких суставов позвоночника, а также в грудинно-реберных сочленениях, отрицательный ревматоидный фактор, скорее всего, это и есть болезнь Бехтерева.
Уплотнение костной ткани большеберцовой кости
Остеосклероз: костей, суставов, тел позвонков, причины, лечение
Остеосклерозом называется состояние – симптом многих заболеваний – заключающееся в уплотнении одного или нескольких участков костей. В результате кость теряет упругость, и при обычных нагрузках перелом может происходить именно в очагах остеосклероза.
Остеосклероз костей долго себя не выказывает, при этом процесс идет все глубже и может приводить к обездвиживанию конечности, развитию опухолей, патологическим переломам. Обнаруживают заболевание с помощью рентгенографии, и по ее результатам ортопеды или травматологи назначают лечение: или консервативное, или оперативное.
Причины патологии
Патология возникает, когда синтез кости идет быстрее, чем ее разрушение. Это бывает при:
- наследственно обусловленных заболеваниях. Это остеопетроз или мраморная болезнь, остеопойкилия, мелореостоз, пикнодизостоз, дизостеосклероз, склероостеоз, болезнь Педжета;
- частых травмах костей;
- отравлениях организма различными веществами, в основном, тяжелыми металлами (свинцом, стронцием, фтором);
- частых и длительных нагрузках на конечности или позвоночник, когда в костях постоянно возникают микротравмы, которые и пытаются восстановить синтезирующие кость клетки;
- остеосклероз суставов возникает при малоподвижном образе жизни, что обусловлено тем, что питание суставных участков кости происходит из суставной жидкости – во время движения;
- хронических заболеваниях костей, например, хроническом остеомиелите, туберкулезе кости;
- недостаточным поступлением питательных веществ – при неправильном питании или некоторых метаболических заболеваниях;
- ожирении, которое само по себе представляет повышенную нагрузку на кости;
- опухолях или метастазах в кости. Метастазы в кости характерны для многих видов рака, особенно для рака легких, простаты, молочной железы;
- остеохондрозе, например, шейного отдела позвоночника;
- перенесенных сосудистых заболеваниях, когда нарушалось питание кости;
- слабых (не тренированных или пораженных) мышцы, которые приводят в движение отдельные суставы;
- заболеваниях крови: лейкозе, миелофиброзе;
- перенесенных операциях на костях.
Виды остеосклероза
Очаг остеосклероза может быть:
- Физиологическим (нормальным), когда он появляется в зоне роста кости у подростка.
- Патологическим. Возникает в результате различных причин, о которых мы поговорим ниже.
Если видно, что один большой участок остеосклероза состоит из множества мелких очагов, его называют равномерным.
Также есть классификация, учитывающая количество и объем уплотненных костей. Исходя из нее, остеосклероз бывает:
- ограниченным (местным, очаговым): находится в пределах одной кости. Наблюдается, в основном, в исходе воспалительных костных заболеваний;
- диффузным: равномерно поражаются трубчатые кости, в основном, в области их диафизов (например, при хроническом остеомиелите);
- распространенным: пострадали несколько костей или участок костной системы (например, нижние конечности и область таза, кости плечевого пояса и так далее);
- системным (генерализованным): очаги уплотнения костного вещества находятся в костях всего скелета. Это развивается при системных заболеваниях (лейкоз, мраморная болезнь).
В зависимости от основных причин, остеосклероз может быть:
- функциональным: то же, что и физиологический – возникает в области ростковых зон, когда рост кости прекращается;
- идиопатическим – связанным с пороками развития кости;
- посттравматическим – возникающим в результате заживления кости после ее перелома;
- воспалительным: развившимся в результате воспаления кости;
- реактивным – возникшим в ответ на опухоль или нарушение питания кости. Он возникает на границе между нормальной и пораженной костной тканью;
- токсическим – развившимся в результате отравления организма тяжелыми металлами или другими токсичными веществами.
Симптомы данного состояния
Заболевание длительно ничем не проявляется: человек переносит дегенеративное или воспалительное заболевание кости или сустава, и понятия не имеет, что меньшие или большие участки его костей стали напоминать стекло – плотные, но хрупкие.
Только когда участки уплотнения становятся довольно большими, и нарушают характер движения, появляются признаки остеосклероза. Они немного отличаются, в зависимости от локализации поражения.
Остеосклероз подвздошной кости длительно протекает бессимптомно. Заподозрить его можно по появлению боли в области крестца, возникающей при длительной ходьбе или после долгого сидения.
Уплотнение в области подвздошной кости, если оно расположено на границе ее соединения с крестцом, говорит о том, что у человека, вероятнее всего, имеется болезнь Бехтерева. Она проявляется болями в пояснице и крестце, которые появляются в покое, в основном – ближе к утру. Постепенно начинает болеть весь позвоночник. Он становится менее подвижным; появляется сутулость. Могут поражаться крупные – коленные, голеностопные, локтевые – суставы. Развиваются также осложнения со стороны глаз, сердца и почек.
При остеосклерозе суставных поверхностей подвздошной кости и крестца нужно сделать МРТ поясничного отдела позвоночника, области соединения грудины и ребер, сдать кровь на ревматоидный фактор, осмотреть с помощью рентгена другие суставы на предмет артрита. Если суставы поражены не равномерно, заметно воспаление и остеосклероз в области мелких суставов позвоночника, а также в грудинно-реберных сочленениях, отрицательный ревматоидный фактор, скорее всего, это и есть болезнь Бехтерева.
Остеосклероз тазобедренного сустава очень похож на уплотнение подвздошной кости. Это боль в области сустава или поясницы, появляющаяся при длительной ходьбе или сидении. Прогрессирование поражения проявляется хромотой, уменьшением объема движений в костном сочленения. Данное заболевание очень опасно тем, что при такой скудной симптоматике, которая, вроде бы, не предвещает беды, может развиться перелом шейки бедренной кости – патология, которая может стать причиной длительного обездвиживания и серьезных осложнений.
Остеосклероз плечевой кости проявляется довольно рано, так как верхние конечности очень активно и постоянно двигаются, даже у малоподвижных людей. Он характеризуется появлением в области плечевых суставов боли, которая усиливается при движении руками, особенно при их подъеме и заведении назад. При этом плечевой сустав безболезнен при ощупывании, он не увеличен и не красный.
Остеосклероз коленного сустава проявляется не сразу после уплотнения участка кости. Он характеризуется быстрым утомлением ног, болями в коленях при сидении. Эти симптомы наблюдаются длительное время, не особо усиливаясь. Тем временем исподволь склерозируется и хрящевая ткань сустава, и он становится малоподвижным. Такой далеко зашедший процесс лечить очень сложно.
Остеосклероз замыкательных пластинок – структур, которые сверху и снизу контактируют с соседними позвонками (на них и расположен межпозвонковый диск) – развивается довольно часто. Он не имеет каких-либо специфичных, ярко выраженных симптомов, но может привести к развитию кифоза (искривления, направленного выпуклостью назад), остеохондроза, межпозвонковых грыж, компрессионного перелома, происходящего в результате прыжка с небольшой высоты или несильного удара.
Поражение характеризуется появлением ноющей боли в области тел позвонков. Болевой синдром усиливается при стоянии и лежании, облегчается в положении сидя.
Остеосклероз в области костей стопы (в том числе, в пяточной кости) приводит к появлению быстрой утомляемости ног, боли в стопе, уменьшению в ней объема движений. При далеко зашедшем процессе формируется плоскостопие, деформируются фаланги пальцев.
Как понять, произошел ли остеосклероз в результате врожденных причин
Не все генетически обусловленные заболевания проявляются в раннем детстве. Есть и такие, которые манифестируют уже у подростка или взрослого человека. Перечислим их основные признаки, чтобы можно было заподозрить ту или иную патологию.
Он может проявляться с рождения (такая форма передается аутосомно-доминантным способом) или манифестировать поздно (аутосомно-рецессивный тип наследования).
Аутосомно-доминантный тип заболевания виден уже при рождении ребенка: его голова большая, а длина тела – меньше 49 см. При проведении УЗИ головного мозга (нейросонографии) диагностируется гидроцефалия, и при ее прогрессировании наблюдается сдавливание черепно-мозговых нервов, ответственных за зрение и слух. Ребенок бледный, так как уменьшается объем его костного мозга, синтезирующего клетки крови.
Рентген показывает, что костномозговой канал не выражен, уплотнены кости черепа, уменьшен размер воздухоносных пазух черепа.
Аутосомно-рецессивный тип патологии появляется в возрасте от 5 до 10 лет. Его симптомы похожи, но остеосклероз не так выражен.
Это заболевание, передаваемое аутосомно-рецессивным образом, проявляется в раннем детстве в виде:
- отставания в росте;
- очень частый кариес, вызванный уменьшением количества зубной эмали;
- ухудшение зрения, возникшее вследствие сдавления зрительного нерва в полости черепа;
- гнусавость голоса;
- поперхивание.
Очаги остеосклероза обнаруживаются в костях таза, черепа, в ребрах и ключицах. Также отмечается остеосклероз позвонков.
Это заболевание, передаваемое по аутосомно-рецессивному типу. Для него характерно появление в раннем детском возрасте. Малыш отстает в росте, у него деформировано лицо:
- увеличено расстояние между глазами;
- большие лобные бугры;
- нос – клювовидной формы;
- челюсть – широкая;
- зубы появляются поздно, они вырастают не все. Отмечается изменение их формы и положения.
Кроме этого, отмечается укорочение кистей рук и дистальных фаланг пальцев.
Это еще одно аутосомно-рецессивное заболевание, проявляющееся в раннем детстве и поражающее почти все кости. Внешне оно проявляется уплощением лица, выпячиванием нижней челюсти, срастанием кожи пальцев, недоразвитием ногтей на пальцах.
Рентгенологически определяется уплотнение ключиц, наружного слоя всех трубчатых костей, нижней челюсти и основания черепа.
Данное наследственное заболевание поражает конечности, иногда – позвоночник или нижнюю челюсть. Кости черепа не уплотняются.
Проявляется заболевание болями в конечностях, деформацией конечностей, ограничением их подвижности и ухудшением их внешнего вида (побледнением, уменьшением количества волос). Страдает больше одна конечность. На рентгенограмме уплотнения располагаются в виде полос, из-за чего кость становится похожей на свечу, с которой стекает воск.
Как распознать некоторые приобретенные заболевания, вызывающие остеосклероз
Навести на мысль, что могло вызвать остеосклероз, может сочетание различных симптомов, характерных для следующих заболеваний:
- При болезни Педжета страдают люди после 40 лет, в основном, мужчины. Она характеризуется постепенным возникновением тугоподвижности суставов, при отсутствии каких-либо других симптомов. У некоторых людей могут отмечаться небольшие суставные боли.
Если уплотнившейся костной тканью передавливаются нервные корешки, возникает покалывание, слабость мышц, потеря чувствительности в этой области. Поражение костей конечностей может приводить к параличам, а остесклероз костей черепа – к головным болям, снижению слуха. - При хроническом остеомиелите Гарре страдает плечо, бедро или лучевая кость. В области воспаления появляется плотный отек, над ним видно сеть расширенных венозных капилляров. Инфильтрат не размягчается, в виде свища не вскрывается. С течением времени боли в нем усиливаются, особенно по ночам, отдают в голень и стопу (при поражениях в бедре) или кисть (при поражении плеча или предплечья).
- При абсцессе Броди в кости появляется полость, заполненная серозной жидкостью или гноем. В этой области появляются боли, при поверхностном ее расположении – отек и покраснение кожи. Свищей не возникает.
Как ставится диагноз
Увидеть очаги остеосклероза позволяет любая рентгенограмма кости. Здесь видно, что губчатое вещество становится груботрабекулярным и мелкопетлистым, костная тень начинает выдаваться в пределы окружающих мягких тканей. Кортикальный слой утолщается, а его внутренний контур становится неровным; суживается или исчезает полностью костно-мозговой канал. Подтвердить диагноз можно с помощью сцинтиграфии (радионуклидого обследования), компьютерной или магнитно-резонансной томографии, а также специального исследования – денситометрии, которое предполагает измерение плотности костной ткани.
Если это субхондральный остеосклероз, лечение обычно проводится только консервативное. Назначаются:
Хирургическое лечение проводится в случаях:
- стенозирования костно-мозговых каналов (тогда проводится пересадка костного мозга);
- при необходимости удалить очаги, содержащие некротизированные ткани;
- если поражена большая часть кости или склерозированная костная ткань делает движения в суставе невозможными (проводится протезирование суставов или позвонков).
Течение заболевания и его исход зависят от причины, вызвавшей остеосклероз. Так, такие наследственные болезни, как остеопетроз, дизостеосклероз, пикнодизостоз не излечиваются, но поддерживать достаточное качество жизни можно, при условии своевременного лечения анемии и деформаций скелета.
Мелореостоз имеет относительно доброкачественное течение и благоприятный прогноз, но устранять дефекты скелета возможно только при помощи оперативного вмешательства. Хорошо поддается лечению субхондральный остеосклероз, возникающий в результате дегенеративных и воспалительных поражений.
Профилактика
Все, что можно сделать для предупреждения остеосклероза – это:
- избегать гиподинамии;
- спать на ортопедическом матрасе;
- поддерживать вес тела в пределах нормы;
- выполнять хотя бы простые упражнения;
- полноценно питаться;
- вовремя лечить воспалительные и опухолевые заболевания;
- отказаться от вредных привычек.
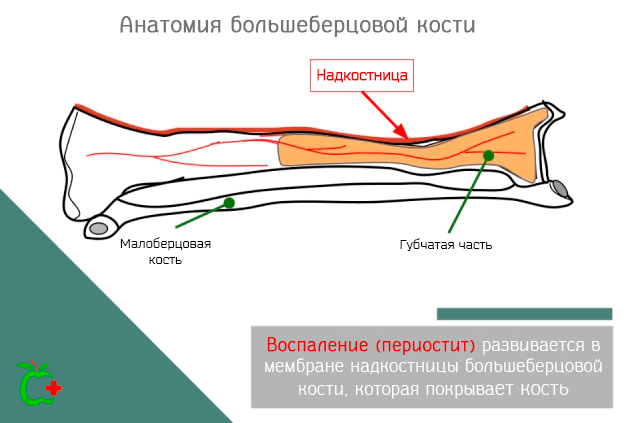
Периостит большеберцовой кости – это воспаление кости, которое может возникать вследствие травматических событий и других причин. Но, каковы симптомы и какие лекарства наиболее подходят для предотвращения воспаления?
Что такое периостит большеберцовой кости
Периостит большеберцовой кости – это болезнь, которая затрагивает одну из двух длинных костей, которые образуют скелет ноги, точнее берцовую кость. В частности, воспаление затрагивает надкостницу, т.е. мембрану из соединительной ткани, которая покрывает все кости, в том числе большеберцовую кость, за исключением областей, покрытых хрящами.
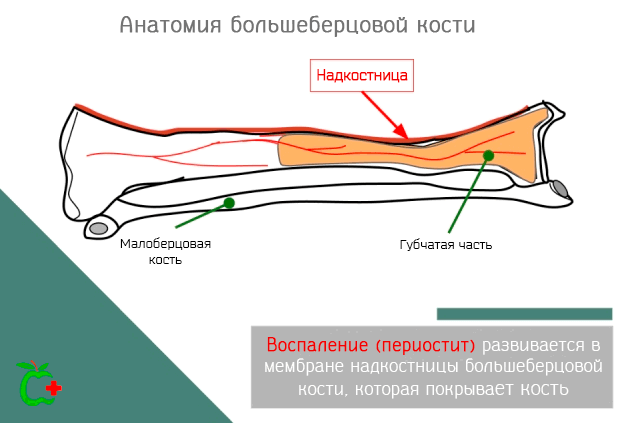
Периостит большеберцовой кости – это, обычно, следствие травмы, которая повлияла на зоны сцепления мышц с костью, реже может быть следствием бактериальной инфекции надкостницы.
В любом случае, независимо от характера воспалительного процесса, это стимулирует остеобласты внутреннего слоя надкостницы к производству новой костной ткани. Это особым образом влияет на анатомические области, пострадавшие от болезни: образуются костные пластины или даже аномальные возвышения костной ткани.
Симптомы воспаления надкостницы
Основным симптомом является локализованная боль в районе большеберцовой кости, пострадавшей от воспалительного процесса. Обычно, пострадавшие от воспаления зоны расширяются на 5-10 см и боль пронизывает всю часть, но также может быть локализована в определенных точках.
В начале заболевания боль появляется при нагрузках и исчезает во время отдыха, но с развитием воспаления становится острой и постоянной, затрудняет движения.
В воспаленной области может возникнуть покраснение, отёк и высокая чувствительность к пальпации. Боль обостряется при сгибании и вытягивании пальцев ноги.
Причины периостита большеберцовой кости
Как уже было сказано, периостит большеберцовой кости связан с воспалением соединительной ткани, которая покрывает кости.

Такое воспаление может быть вызвано:
- Бактериальной инфекцией, которые, как правило, достигают надкостницы через кровь. В этом случае периостит – следствие предыдущей инфекции. Эта ситуация, однако, очень редко встречается в нашей стране.
- Травмой. Гораздо чаще встречается периостит вызванный травмой большеберцовой кости. Травмы сопряжены с микроскопическими разрывами, из-за которых развивается воспалительный процесс.
Факторы риска периостита большеберцовой кости
Из сказанного раньше ясно, что особенно предрасположены к развитию патологии:
Спортсмены, в частности, те, которые занимаются подвижным спортом, например, бегуны, марафонцы, спринтеры, а также хопперы, волейболисты, баскетболисты и футболисты.
Вероятность воспаления надкостницы значительно повышается, если выполняются следующие условия:
- Слишком большая нагрузка без надлежащей подготовки.
- Проблемы осанки.
- Бег по пересеченной местности.
- Бег в гору или под гору.
- Использование слишком жесткой обуви.
- Неподходящая обувь. Один из факторов, который значительно увеличивает вероятность развития болезни. Бегуны должны заменять обувь, по крайней мере, каждый 450-500 км.
- Избыточный вес.
Неспортивные лица, имеющие проблемы осанки при ходьбе, увеличивающие нагрузку на мышцы ног.
Лица с пороками развития, такими как косолапие или плоскостопие, которые создают проблемы осанки при ходьбе, или ноги разной длины.
Диагностика периостита большеберцовой кости
Специалист, к которому вам следует обратиться, это врач-ортопед.
Чтобы сформулировать правильный диагноз он использует:
- Анамнестический анализ пациента.
- Анализ симптомов и признаков.
- Обследование конечности.
Поскольку симптомы в периостита большеберцовой кости имеют неспецифический характер, необходимо проведение дополнительных клинических исследований для исключения заболеваний со схожими симптомами.
Такие обследования включают:
- Рентген ноги, который помогает обнаружить аномалии надкостницы
- Сканирование костей, чтобы исключить какие-либо микротрещины в кости
- Ядерно-магнитный резонанс для выявления каких-либо образований, отёков на уровне костной ткани
Что делать при воспалении надкостницы большеберцовой кости
Если болезнь вызвана бактериальной инфекции, необходима терапия антибиотиками.
Если болезнь вызвана проблемами в мышцах, терапевтический протокол будет более сложным и, безусловно, более длинным.
Основной целью ухода является, прежде всего, устранение причин воспаления, а затем:
- Поддержание покоя, по крайней мере, в период, когда воспаление находится в своей острой фазе.
- Прикладывание ледяных компрессов в месте боли, по крайней мере, три раза в день.
- Введение противовоспалительных средств, как правило, противовоспалительных нестероидных средств.
- Местное введение кортизона. Но такие процедуры должны иметь ограниченную продолжительность и строго контролироваться специалистом, так как кортизон уменьшает прочность соединительных тканей и поэтому после первоначального эффекта, может усугубить ситуацию.
- Физиотерапевтические процедуры. Существует несколько видов процедур физиотерапии, которые могут использоваться для противовоспалительной терапии, но, чаще всего, применяют ультразвуковые средства.
После устранения воспаления необходимо восстановить тонус мышц, утраченный в период лечения.
Если существуют физические проблемы, например, плоскостопие, может потребоваться изготовление стелек для обуви с целью коррекции осанки во время ходьбы.
Как предотвратить воспаление большеберцовой кости
Коррекция следующих факторов риска поможет существенным образом снизить вероятность возникновения периостита большеберцовой кости:
- Постепенное увеличение нагрузки, с правильной подготовкой.
- Использование подходящей обуви с амортизирующей подошвой.
- Предотвращение появления избыточного веса.
- Исправление проблем осанки как статичных, так и динамических.
- Отказ от тренировок на пересеченной местности и длинных подъемов и спусков по горам.
Появление подкожной шишки на голени может быть симптомом серьезного заболевания. Уплотнение бывает либо костяным, либо тканевым, отличаясь по структуре и причинам возникновения. Обращаться к врачу нужно обязательно, даже если шишка не болит. Только специалист сможет провести правильную диагностику и назначить лечение.
Такое образование причиняет дискомфорт при ходьбе, в процессе которой может даже травмироваться. С проблемой возникновения мягких шишек чаще сталкиваются женщины в силу физиологических особенностей.
Причины
Наиболее безобидный вариант – уплотнения на ногах в подростковом возрасте, связанные с изменением гормонального фона. Их может быть даже несколько, однако со временем они безболезненно рассасываются. В остальных случаях причины разнятся, среди самых распространенных отмечают следующие:
- Наследственность;
- Нарушения эндокринной системы (сахарный диабет, щитовидная железа);
- Как последствия артроза и остеопороза;
- Варикозное расширение вен, тромбофлебит;
- Проникновение инфекции под кожу;
- Бурсит;
- Перегрузка, которая приводит к растяжениям и микротрещинам;
- Опухоли: доброкачественные и злокачественные.
Шишки на голени возникают либо как следствие запущенного заболевания (варикоз, остеопороз), либо как сопутствующий симптом болезни (диабет, бурсит). Особняком стоят случаи новообразований.
Симптомы
Уплотнение на ноге обычно обнаруживается, когда достигает заметных размеров (до 2-3 см в диаметре). Среди симптомов, сопровождающих его, можно выделить следующие:
- Жжение и зуд в области нароста (бурсит);
- Отечность конечности, гематомы (случай проблем с сосудами);
- Повышение температуры тела, недомогание (воспалительные процессы из-за инфекции);
- Кожа над шишкой меняет структуру – истончается или уплотняется (сахарный диабет);
- Покраснение, высыпания.
Если не начать лечение вовремя, могу возникнуть осложнения, которые сопровождаются следующими признаками:
- Невозможность передвигаться вследствие сильной боли;
- Кровоизлияние в мягких тканях;
- Воспаление на поверхности кожи;
- Потеря чувствительности ноги от колена и ниже.
При наличии даже одного из перечисленных симптомов, обращение к врачу необходимо.
Диагностика
Если больной решил обратиться за медицинской помощью, нужно выбрать врача, в чью компетенцию входят подобные симптомы. Хирург, ортопед или травматолог смогут провести диагностику или перенаправить пациента к другому специалисту. Такое возможно в случае сахарного диабета, например: эндокринолог сможет больше помочь больному, чем хирург.
В первую очередь, врач соберет анамнез, на заданные им вопросы нужно отвечать максимально честно. Затем он проведет пальпацию – такой осмотр позволяет определить тип уплотнения и степень воспаления. Если при прощупывании шишки возникают сильные болезненные ощущения – нужно сказать об этом врачу.
Если в ходе этих манипуляций не удалось установить причину появления шишки, лечащий врач может назначить сдачу анализов: анализ крови, УЗИ щитовидной железы и рентген.
Лечение
Заниматься самолечением не рекомендуется, перед применением средств народной медицины необходима консультация лечащего врача. Нагревать шишку категорически запрещено, это действие приведет к ухудшению ее состояния. Лечение в каждом случае подбирается индивидуально:
- Если уплотнение возникло из-за механического повреждения кости, проводят хирургическую операцию.
- Фибромы и некоторые опухоли удаляют с применением лазерного оборудования.
- Гигромы лечат прокалыванием – для изъятия скопившейся жидкости. Однако при таком консервативном лечении возможен рецидив.
Медикаментозное лечение направлено на снятие воспаления, поэтому применяется на раннем этапе как основное. Это может быть как курс антибиотиков, так и наружные средства (крема, гели, компрессы).
Чаще всего появления шишек на голени можно избежать, занимаясь физкультурой и ведя активный образ жизни. Укрепление икроножных мышц и стенок сосудов – лучшая профилактика болезней ног.
*Комментарий: редакция не несёт ответственности за содержание и мнения, изложенные в статьях со знаком Ⓟ.
Читайте также:


