Болезни костей черепа у детей
Краниосиностозом называют патологию заращивания швов черепной коробки, являющуюся причиной возникновения деформации нормальной формы головы. Метопический синостоз (тригоноцефалия) – самый редкий вид краниосиностоза, занимающий около 10-25% среди подобных заболеваний.
Метопический синостоз у ребенка в основном диагностируется еще в роддоме. Легкие формы могут быть выявлены при осмотре неонатологом или педиатром (в более позднем возрасте). Лечится тригоноцефалия при помощи оперативного вмешательства.
Классификация краниосиностоза и причины его развития
Нормальная оссификация свода черепа начинается в центральной области каждой кости черепной коробки и проходит наружу к черепным швам. Что показывает на норму?
- Когда венечный шов отделяет две лобные кости от теменных костей.
- Метопический шов отделяет лобные кости.
- Сагиттальный шов отделяет две теменные кости.
- Лямбдовидный шов отделяет затылочную кость от двух теменных костей.
Основным фактором, который сдерживает несвоевременное сращение костей черепа, считается продолжающийся рост мозга. Стоит подчеркнуть, что нормальный рост каждой черепной кости происходит перпендикулярно к каждому шву.
- Простой краниосиностоз — это термин, используемый в ситуациях, когда только один шов сращивается преждевременно.
- Термин комплексный, или соединительный краниосиностоз, используется для описания преждевременного сращения нескольких швов.
- Когда дети, показывающие симптомы краниосиностоза, также страдают другими уродствами тела, это называется синдромальным краниосиностозом.
При преждевременном сращении одного или более швов рост черепа может быть ограничен перпендикулярными швами. Если несколько швов сращиваются в то время, когда мозг все еще меняется в размерах, внутричерепное давление может увеличиться. И это часто заканчивается рядом сложнейшей симптоматики, вплоть до летального исхода.
Разновидности первичного краниосиностоза (преждевременного сращения)
- Скафоцефалия — стреловидный шов.
- Передняя плагиоцефалия — первый венечный шов.
- Брахицефалия — двусторонний венечный шов.
- Задняя плагиоцефалия — раннее закрытие одного ламбдовидного шва.
- Тригоноцефалия — преждевременное сращение метопического шва.
Чаще, чем при первичном типе, эта разновидность патологии может привести к раннему сращению швов по причине первичной недостаточности роста мозга. Поскольку рост мозга контролирует расстояние костных пластинок друг от друга, расстройство его роста является основной причиной преждевременного сращивания всех швов.
При этой разновидности патологии внутричерепное давление, как правило, нормальное, и тут редко бывает нужда в хирургии. Как правило, отсутствие роста мозга приводит к микроцефалии. Преждевременное закрытие шва, не создающее угрозу роста мозга, также не требует хирургического вмешательства.
Внутриматочные пространственные ограничения могут играть определенную роль в преждевременном сращении швов черепа плода. Это было продемонстрировано в наблюдениях при корональном краниосиностозе. Другие вторичные причины включают в себя системные расстройства, влияющие на костный метаболизм, такие как рахит и гиперкальциемия.
Общая информация
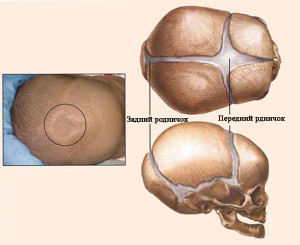
Швы необходимы для того, чтобы во время прохождения по родовым путям кости черепа могли частично перекрыться. Благодаря этому облегчается процесс родов, и снижается риск повреждения головного мозга новорожденного. Закрытие родничков происходит в течение первого года жизни ребенка.
У 1 из 1000 детей обнаруживается внутриутробное или раннее заращивание черепных швов – краниостеноз. Патология чаще встречается у мальчиков. Выделяют три ее формы:
- моносиностоз (самый распространенный тип) – закрыт один шов – метопический, сагиттальный, коронарный или ламбдовидный;
- полиностоз – заращено более двух швов,
- пансиностоз – отсутствует более трех швов.
Краниостеноз у новорожденных может быть изолированной аномалией или являться частью синдрома (20% случаев) и сочетаться с другими пороками развития.
Причины и последствия раннего краниосиностоза
Несколько теорий были предложены для этиологии первичного краниосиностоза. Но наиболее широкое распространение получил вариант с этиологией первичного дефекта в мезенхимальных слоях костей черепа.
Вторичный краниосиностоз, как правило, развивается наряду с системными расстройствами
- Это — эндокринные нарушения (гипертиреоз, гипофосфатемия, дефицит витамина D, почечная остеодистрофия, гиперкальциемия и рахит).
- Гематологические заболевания, которые вызывают гиперплазию костного мозга, например, серповидно-клеточная болезнь, талассемия.
- Низкие темпы роста головного мозга, в том числе микроцефалия и ее основные причины, например, гидроцефалия.
Причины синдромального краниосиностоза заключаются в генетических мутациях, ответственных за рецепторы факторов роста фибробластов второго и третьего класса.
Другие важные факторы, которые стоит учитывать при изучении этиологии заболевания
- Дифференциация плагиоцефалии, что часто является результатом позиционного сращения (который не требует операции и достаточно часто встречается) от сращения лямбдовидного шва, является чрезвычайно важным аспектом.
- Наличие нескольких сращений наводит на мысль черепно-лицевого синдрома, который часто требует диагностической экспертизы в педиатрической генетике.
Прогноз
Последствия краниостеноза зависят от выраженности деформаций и количества пораженных швов. Изолированная форма патологии имеет благоприятный прогноз при условии хирургического вмешательства. Без операции краниостеноз у взрослых приводит к таким осложнениям, как:
- стойкое выраженное изменение формы черепа;
- головные боли;
- периодические судорожные припадки;
- косоглазие.
Синдромальный краниостеноз, как правило, сопряжен с инвалидностью.
Симптомы краниосиностоза и методы диагностики
Краниосиностоз во всех случаях характеризуется неправильной формой черепа, которая у ребенка определяется по типу краниосиностоза.
- Жесткий костный хребет, хорошо пальпируемый по ходу патологичного шва.
- Мягкое место (родничок) исчезает, голова ребенка меняет форму, чувствительность в этих областях, как правило, изменена.
- Голова ребенка не растет пропорционально с остальной частью тела.
- Повышенное внутричерепное давление.
В некоторых случаях, краниосиностоз не может быть заметен в течение нескольких месяцев после рождения.
Повышенное внутричерепное давление является частым признаком всех типов краниосиностозов, за исключением некоторых вторичных патологий. Когда только один шов сращивается преждевременно, повышенное внутричерепное давление встречается менее чем у 15 % детей. Тем не менее, при синдромальном краниосиностозе, где участвуют несколько швов, повышение давления может наблюдаться в 60 % случаев.
Если ребенок страдает легкой формой краниосиностоза, болезнь не может быть замечена, пока пациенты не начинают испытывать проблемы по причине увеличения внутричерепного давления. Это обычно происходит в возрасте от четырех до восьми лет.
Симптомы повышенного внутричерепного давления
- Начинаются со стойких головных болей, как правило, ухудшающихся утром и в ночное время.
- Проблем со зрением — двоением, помутнением зрения или нарушением цветного зрения.
- Необъяснимого снижения умственных способностей ребенка.
Если ребенок жалуется на любой из вышеперечисленных симптомов, следует обратиться к педиатру как можно скорее. В большинстве случаев эти симптомы не будут вызваны повышенным внутричерепным давлением, но их нужно непременно изучить.
При отсутствии лечения, другие симптомы повышенного внутричерепного давления могут включать в себя:
- рвоту;
- раздражительность;
- вялость и отсутствие реакции;
- опухшие глаза или трудности в наблюдении за движущимся объектом.
- нарушения слуха;
- затрудненное дыхание.
При внимательном рассмотрении черепа становится ясно, что его форма не всегда подтверждает диагноз краниосиностоза. В таких случаях применяют ряд методов визуального исследования, например, рентгенограмма черепа.
Рентгенография выполняется в нескольких проекциях — передней, задней, боковой и сверху. Преждевременно сращенные швы легко идентифицировать по отсутствию связных линий и наличию костных гребней по линии шва. Сами швы либо не видны, либо их локализация показывает доказательства склероза.
Черепная компьютерная томография с трехмерной проекцией, как правило, не требуется большинству младенцев. Метод иногда выполняется, когда операция рассматривается в качестве следующего шага лечения или если результаты рентгенограммы неоднозначны.
Осложнения краниостеноза
Операции помогут предотвратить осложнения, обычно сопровождающие краниосиностоз. Если не предпринимать никаких мер, в конечном итоге форма головы ребенка изменится необратимо.
Пока мозг ребенка растет, внутри черепа постоянно повышается давление, что впоследствии вызовет такие проблемы как слепота и отставание в умственном развитии.
Осложнения, которые могут возникнуть во время операции:
- потеря крови (возникает из-за повреждения венозных синусов)
- повреждение твердой мозговой оболочки, сопровождающаяся повреждением мозга
- аномалии костной ткани (разрушение кости или ее неадекватная регенерация)
- рецидив краниосиностоза и проявление новых деформаций.
Лечение
Лечение краниостеноза – хирургическое. Проводить операцию желательно на начальном этапе развития (до 3 лет). Цель операции – снизить внутричерепное давление, сделать коррекцию формы черепа и его размеров. Хирург для этого разделяет сросшиеся швы. После операции с течением времени рубец на головке ребенка скроется полностью под волосами и будет незаметен.
Эндоскопия. Этот метод применяют при условии, что ребенку не исполнилось 6 месяцев. Это способ щадящий, с наименьшим травмированием тканей.
Кроме этого, нужно будет посетить стоматолога. Это необходимо для профилактического осмотра ротовой полости ребенка.
При своевременно проведенной операции на черепе в раннем возрасте симптомы заболевания полностью купируются. Позднее оперативное вмешательство всегда ведет к развитию умственной отсталости, симптоматику снимает частично, обуславливая ранний летальный исход.
Характер клинической картины
Закрытие только одного шва обычно представляет собой проблему, связанную с дефектом скорее косметическим.
При сочетанном поражении клиническая картина гораздо ярче, в ней выступают значительная деформация черепа, характерная для каждого типа краниостеноза и неврологические симптомы (обусловлены повышением внутричерепного давления, что связано с непропорционально медленным ростом черепа, недостаточным для объема головного мозга):
- приступообразная головная боль;
- тошнота;
- рвота;
- усиление сухожильно-надкостничных рефлексов;
- рефлексы патологического характера;
- парез взора вверх;
- маятникообразные движения глазных яблок (нистагм);
- менингеальные знаки (ригидность мышц затылка и прочие);
- судорожные припадки.
Присутствуют глазные симптомы:
- двусторонний экзофтальм (пучеглазие);
- застойные изменения сетчатки;
- снижение или потеря зрения.
Психические нарушения вариабельны, может выступать заторможенность либо повышенная возбудимость, умственное развитие, как правило, замедленно.
Чем опасна патология?
Последствия краниосиностоза зависят от степени прогрессирования патологического процесса, своевременности проведенных процедур устранения недуга и индивидуальных особенностей детского организма.
При наличии такого отклонения в формировании костного скелета повышается риск появления судорожных состояний, регулярных головных болей и косоглазия у малыша.
Степень деформации черепной коробки зависит от количества преждевременно сросшихся швов и периода, во время которого произошел сбой. Устранить последствия краниосиностоза у детей после двух лет крайне затруднительно.
Последствиями краниосиностоза могут стать следующие состояния:
- нарушение функционирования мозга;
- патологии строения скелета;
- задержка интеллектуального развития, психического и физического развития;
- летальный исход (при синдромальной форме недуга);
- недоразвитие глазных впадин и челюсти;
- атрофия зрительного нерва и полная потеря зрения;
- офтальмологические патологии.
В чем причины развития детского церебрального паралича? Узнайте об этом из нашей статьи.
Аномалии развития скелета
Возможны несращение передней и задней половин тела клиновидной кости с наличием в центре турецкого седла черепноглоточного канала, различные количество и форма зубных альвеол и непарная резцовая кость, "волчья пасть" - несращение нёбных отростков верхнечелюстных костей и горизонтальных пластинок нёбных костей.
- расщепление задней дуги позвонков (spina bifida), чаще - поясничных и крестцовых, реже - I шейного;
- увеличение количества крестцовых позвонков до 6-7 за счёт поясничных (сакрализация);
- увеличение количества поясничных позвонков за счёт уменьшения количества крестцовых до 4 (люмбализация).
Их количество может увеличиваться за счёт развития добавочных (шейных или поясничных) или уменьшаться (отсутствие XII, реже XI ребра). Возможны также расщепление или срастание передних концов рёбер, наличие отверстия в грудине или её расщепление.
Наиболее часто возникает:
- врождённый вывих бедра - уплощение вертлужной впадины и скошенность её верхней стенки с гипоплазией костных ядер;
- вывиху предшествует смещение головки бедренной кости вперёд. Возможны также врождённое отсутствие конечности (амелия), патологическое развитие или отсутствие ключиц (клейдокраниальный дизостоз), сочетающееся с умеренным укорочением туловища;
- несращение локтевого отростка с телом лучевой кости или отсутствие последней;
- наличие добавочных костей запястья, предплюсны, пальцев (полидактилия).
Боли в костях и суставах, энтезопатии - заболевания костной системы у детей
Боли в костях возможны при различных заболеваниях: воспалительных (остеомиелите), опухолях, болезнях крови (лейкозе), миеломной болезни, переломах и других, однако определить их чёткую локализацию у ребёнка, особенно раннего возраста, достаточно сложно. Боли в ногах в ночное время могут возникнуть у детей с плоскостопием, гиперурикемией. "Боли роста" у детей в периоде вытяжения могут быть обусловлены гипоксией и натяжением мышц при более быстром росте костей относительно мышечно-связочного аппарата.
Артралгии возникают при многих заболеваниях, в том числе инфекционных и ревматических. Нарастающие при нагрузке и ослабевающие в покое боли в тазобедренном суставе с последующим развитием хромоты и ограничения подвижности при удовлетворительном самочувствии ребёнка характерны для асептического некроза головки бедренной кости (болезни Пертеса).
Энтезопатии (болезненность в точках прикрепления сухожилий) характерны для болезни Шлаттера, транзиторных ахиллитов у подростков, остеопороза, мигрирующих фибромиалгий и др.
Деформации костей и суставов - заболевания костной системы у детей
Деформации костей могут быть проявлением врождённых и приобретённых заболеваний различной природы.
Врождённые дисплазии скелета проявляются деформациями скелета, возникающими в процессе роста ребёнка. Так, для хондродисплазий характерны аномалии размеров и формы черепа, туловища и конечностей с локализацией патологических изменений в эпифизах, метафизах или диафизах. По патоморфологическим признакам хондродисплазий подразделяют на варианты с нормальной костнохрящевой структурой (ахондроплазия, гипохондроплазия), дефектами в хряще (ахондрогенез, хондродистрофическая карликовость и др.) дефектом в ростовой зоне (танатофорная дисплазия, метафизарная хондродисплазия). Причинами хондродисплазий могут быть дефект протеогликанов, различные аномалии коллагенов.
Рахит - нарушение минерализации растущей кости и остеоидной ткани. Клинические проявления обусловлены размягчением костей и гиперплазией остеоидной ткани и включают податливость костей, образующих края большого родничка; краниотабес, деформации костей черепа (уплощение затылка, увеличение лобных и теменных бугров), формирование на грудной клетке харрисоновой борозды и "чёток", появление в области дистальных эпифизов лучевых и малоберцовых костей "браслеток", вальгусную или варусную деформацию ног, кифоз позвоночника. Кроме того, рахит вызывает запаздывание и нарушение порядка прорезывания зубов, образование неправильного прикуса.
Рахитоподобные заболевания характеризуются такими симптомами: наличием остеомаляции с характерными костными деформациями, формирующимися у детей старше 2 лет из-за недостаточной утилизации ионов кальция из кишечника или потери ионов кальция и фосфора с мочой вследствие врождённых нарушений обмена витамина D (неспособности к образованию его активных метаболитов либо рефрактерности к ним рецепторов).
Деформации суставов возникают при многих заболеваниях, вместе с тем при некоторых из них они довольно специфичны: "сосискообразная" деформация пальцев свойственна псориатическому артриту, "веретенообразная" - ЮРА и СКВ, изменение кисти по типу "когтистой лапы" - ССД.
Гипермобильность (повышенная подвижность) суставов связана со слабостью связочного аппарата. Повышенную подвижность наблюдают при наследственных дисплазиях соединительной ткани (синдромах Элерса-Данло, Марфана и др.). Нестабильность и избыточная подвижность суставов могут быть следствием разрывов сухожилий, изменений суставной капсулы, нарушений конгруэнтности суставных поверхностей из-за разрушения хряща.
Артрит - заболевание костной системы у детей
Артрит характеризуется равномерной припухлостью мягких тканей и дефигурацией сустава, местной гиперемией и гипертермией кожи, болезненностью при пальпации области сустава, нарушением как активных, так и пассивных движений во всех возможных плоскостях.
Артриты возникают при многих инфекционных заболеваниях (бруцеллёзе, туберкулёзе, сифилисе, боррелиозе, краснухе, вирусном гепатите, ВИЧ инфекции и др.).
Для острого бактериального артрита обычно характерно поражение лишь одного сустава; заболевание проявляется резкой болью в суставе, всеми местными признаками воспаления, скоплением гнойного экссудата в полости сустава в сочетании с регионарным лимфаденитом и гектической лихорадкой.
При туберкулёзном и грибковом артритах в области поражённого сустава могут образоваться свищевые ходы с выделением крошковатых белых масс.
Реактивный артрит развивается после перенесённой инфекции бактериальной или вирусной природы, которая индуцирует иммунное воспаление.
Асимметричный олиго или пауциартрит (воспаление 2-3 или 4-5 суставов) с преимущественным поражением суставов нижних конечностей, болями в области пяток (талалгиями), а также воспалительными изменениями глаз (конъюнктивитом, увеитом) и мочеполового тракта (уретритом) характерен для болезни Райтера.
Симметричные артриты с постепенным вовлечением в процесс новых суставов, деформацией, симптомом "утренней скованности", нарушением функции и повреждением хрящевых и костных структур, развитием вывихов и подвывихов характерны для ЮРА.
Мигрирующий неэрозивный полиартрит характерен для острой ревматической лихорадки, СКВ, геморрагического васкулита, дерматомиозита и других ревматических заболеваний.
Поражение суставов в сочетании с ригидностью позвоночника характеризуют анкилозирующий спондилоартрит - болезнь Бехтерева.
Нарушение процессов оссификации у детей
Ускорение процессов оссификации наблюдают при тиреотоксикозе, преждевременном половом развитии, опухолях половых желёз, опухолях III желудочка головного мозга с вовлечением гипоталамуса, опухоли надпочечников, фиброзной остеодисплазии и других; задержку - при гипотиреозе, хронической надпочечниковой недостаточности, гипопитуитаризме, агенезии гонад и гипогонадизме, некоторых хронических соматических заболеваниях, хондродистрофии, болезни Дауна.
Несовершенный остеогенез у детей
Несовершенный остеогенез - наследственное заболевание, вызывающее уменьшение массы костей (вследствие нарушения остеогенеза) и обусловливающее их повышенную ломкость.
Симптомы заболевания костной системы: часто сопровождается голубой окраской склер, аномалиями зубов (несовершенным дентиногенезом) и прогрессирующим снижением слуха. Дети с тяжёлой формой этого заболевания рождаются мёртвыми, имеют укороченные деформированные конечности с множественными переломами, произошедшими ещё внутриутробно. Менее тяжёлая форма (замедленное несовершенное костеобразование) имеет более благоприятный прогноз.
Опухоли - заболевания костной системы у детей
У детей наиболее часто развиваются саркома Юинга, остеосаркома, остеохондрома и остеоидная остеома.
Симптомы заболевания костной системы: для остеоидной остеомы характерны интенсивные изнуряющие боли, при других опухолях костей интенсивность болевого синдрома длительное время остаётся умеренной. При обследовании детей удаётся обнаружить припухлость и отёк тканей в области поражения, болезненное образование, исходящее из кости.
Остеомиелит и периостит - заболевания костной системы у детей
Остеомиелит - острое или хроническое воспаление костного мозга, обычно распространяющееся на компактное и губчатое вещество кости и надкостницу, обусловленное бактериальной (чаще грамотрицательной) флорой.
Симптомы заболевания костной системы: характерны интенсивные боли в костях, сопровождающиеся резкой локальной болезненностью, лихорадка, интоксикация. При прорыве гноя в мягкие ткани появляются отёк и гиперемия окружающих тканей, повышение местной температуры. У детей чаще поражаются нижние конечности, в первую очередь проксимальные или дистальные концы бедренной или большеберцовой кости. Очаги остеомиелита располагаются в метафизе или эпифизе (у детей до 1 года) трубчатых костей, нередко в процесс вовлекаются суставы. Туберкулёзный остеомиелит развивается в эпифизах или метафизах длинных трубчатых костей или позвоночнике. Для туберкулёзного остеомиелита характерны меньшая выраженность болевого синдрома и признаков воспаления.
Периостит (воспаление надкостницы) - проявляется локальным утолщением, неровностью поверхности и болезненностью кости. Может возникать при туберкулёзном, сифилитическом или опухолевом поражении костей, ревматических заболеваниях.
Переломы и подвывихи костей - заболевания костной системы у детей
Переломы костей у детей наиболее часто возникают в периоды наибольшего вытяжения, при этом появляются боль, припухлость и деформация кости (при смещении отломков), крепитация и кровоизлияние в месте перелома, нарушение функций и укорочение конечности. У детей раннего возраста нередки поднадкостничные переломы и переломы по типу "зелёной ветки" с нарушением целостности кортикального вещества при сохранении целостности надкостницы.
Подвывихи часто возникают у детей в возрасте от 2 до 4 лет. При резком растяжении вытянутой руки возможны подвывихи головки лучевой или плечевой кости в связи с несовершенством строения суставов.
Укорочение нижних конечностей - заболевания костной системы у детей
Укорочение нижних конечностей возникает при врождённом укорочении бедренной или большеберцовой кости, врождённом смещении головки бедренной кости, смещении эпифиза или задержке развития эпифиза бедренной кости вследствие травмы или инфекции, полиомиелита, гемиплегии, хондродистрофии.
Состояние родничков у детей
Раннее закрытие большого родничка бывает у детей с патологически быстрыми темпами окостенения, определяющими развитие микроцефалии; позднее закрытие характерно для рахита и гидроцефалии. Усиленная пульсация и выбухание большого родничка развиваются вследствие повышенного внутричерепного давления (при гидроцефалии или менингите); западение - при потере большого количества жидкости (эксикозе).
Патология зубов у детей
Аномалии развития зубов могут проявляться сверхкомплектностью (появлением лишних зубов), врождённым отсутствием зубов, неправильным направлением роста, деформациями (например, бочкообразной деформацией с полулунной вырезкой нижнего края - зубы Хатчинсона, характерные для врождённого сифилиса).
Гипоплазия эмали - отсутствие естественного блеска, необычный цвет и наличие углублений различной величины и формы - возникают при нарушении минерального и белкового обмена в период обызвествления зубов.
Преждевременное выпадение зубов молочного прикуса может быть обусловлено гиповитаминозом С, хроническим отравлением солями или парами ртути, длительной лучевой терапией, акаталазией, гипофосфатазией, сахарным диабетом, лейкозом, гистиоцитозом, иммунодефицитными состояниями.
Кариес - деминерализация зубной эмали с формированием полостей и разрушением пульпы. Кариес часто обусловлен взаимодействием между пищевыми углеводами и бактериями слизистой оболочки (чаще всего Strepto coccus mutans). Фактор риска раннего развития кариеса у детей - бесконтрольное вскармливание сладкими смесями, частое срыгивание, наличие гастроэзофагеального рефлюкса.
Флюороз - разрушение зубов, обусловленное избытком фтора.
Периодонтит - инфекционновоспалительное поражение прилегающих к зубу связок и костей с развитием необратимой тканевой деструкции, часто вызывается Actinobacillus actinomycetemcomitans.
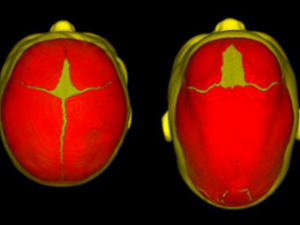
Краниосиностоз характеризуется преждевременным сращением одного или более черепных швов, что часто приводит к ненормальной форме головы. Это может быть результатом первичного неправильного окостенения (первичный краниосиностоз) или, что чаще встречается, нарушения роста головного мозга (вторичный краниосиностоз).
Заболевание зачастую возникает внутриутробно или в очень раннем возрасте. Оно поддается исключительно хирургическому лечению, хотя положительный исход возможен не во всех случаях.
- Классификация краниосиностоза и причины его развития
- Причины и последствия раннего краниосиностоза
- Симптомы краниосиностоза и методы диагностики
- Методики коррекции патологии, возможные осложнения и последствия
Классификация краниосиностоза и причины его развития
Нормальная оссификация свода черепа начинается в центральной области каждой кости черепной коробки и проходит наружу к черепным швам. Что показывает на норму?
- Когда венечный шов отделяет две лобные кости от теменных костей.
- Метопический шов отделяет лобные кости.
- Сагиттальный шов отделяет две теменные кости.
- Лямбдовидный шов отделяет затылочную кость от двух теменных костей.
Основным фактором, который сдерживает несвоевременное сращение костей черепа, считается продолжающийся рост мозга. Стоит подчеркнуть, что нормальный рост каждой черепной кости происходит перпендикулярно к каждому шву.
- Простой краниосиностоз — это термин, используемый в ситуациях, когда только один шов сращивается преждевременно.
- Термин комплексный, или соединительный краниосиностоз, используется для описания преждевременного сращения нескольких швов.
- Когда дети, показывающие симптомы краниосиностоза, также страдают другими уродствами тела, это называется синдромальным краниосиностозом.
При преждевременном сращении одного или более швов рост черепа может быть ограничен перпендикулярными швами. Если несколько швов сращиваются в то время, когда мозг все еще меняется в размерах, внутричерепное давление может увеличиться. И это часто заканчивается рядом сложнейшей симптоматики, вплоть до летального исхода.
Разновидности первичного краниосиностоза (преждевременного сращения)
- Скафоцефалия — стреловидный шов.
- Передняя плагиоцефалия — первый венечный шов.
- Брахицефалия — двусторонний венечный шов.
- Задняя плагиоцефалия — раннее закрытие одного ламбдовидного шва.
- Тригоноцефалия — преждевременное сращение метопического шва.
Чаще, чем при первичном типе, эта разновидность патологии может привести к раннему сращению швов по причине первичной недостаточности роста мозга. Поскольку рост мозга контролирует расстояние костных пластинок друг от друга, расстройство его роста является основной причиной преждевременного сращивания всех швов.
При этой разновидности патологии внутричерепное давление, как правило, нормальное, и тут редко бывает нужда в хирургии. Как правило, отсутствие роста мозга приводит к микроцефалии. Преждевременное закрытие шва, не создающее угрозу роста мозга, также не требует хирургического вмешательства.
Внутриматочные пространственные ограничения могут играть определенную роль в преждевременном сращении швов черепа плода. Это было продемонстрировано в наблюдениях при корональном краниосиностозе. Другие вторичные причины включают в себя системные расстройства, влияющие на костный метаболизм, такие как рахит и гиперкальциемия.
Причины и последствия раннего краниосиностоза
Несколько теорий были предложены для этиологии первичного краниосиностоза. Но наиболее широкое распространение получил вариант с этиологией первичного дефекта в мезенхимальных слоях костей черепа.
Вторичный краниосиностоз, как правило, развивается наряду с системными расстройствами
- Это — эндокринные нарушения (гипертиреоз, гипофосфатемия, дефицит витамина D, почечная остеодистрофия, гиперкальциемия и рахит).
- Гематологические заболевания, которые вызывают гиперплазию костного мозга, например, серповидно-клеточная болезнь, талассемия.
- Низкие темпы роста головного мозга, в том числе микроцефалия и ее основные причины, например, гидроцефалия.
Причины синдромального краниосиностоза заключаются в генетических мутациях, ответственных за рецепторы факторов роста фибробластов второго и третьего класса.
Другие важные факторы, которые стоит учитывать при изучении этиологии заболевания
- Дифференциация плагиоцефалии, что часто является результатом позиционного сращения (который не требует операции и достаточно часто встречается) от сращения лямбдовидного шва, является чрезвычайно важным аспектом.
- Наличие нескольких сращений наводит на мысль черепно-лицевого синдрома, который часто требует диагностической экспертизы в педиатрической генетике.
Симптомы краниосиностоза и методы диагностики
Краниосиностоз во всех случаях характеризуется неправильной формой черепа, которая у ребенка определяется по типу краниосиностоза.
- Жесткий костный хребет, хорошо пальпируемый по ходу патологичного шва.
- Мягкое место (родничок) исчезает, голова ребенка меняет форму, чувствительность в этих областях, как правило, изменена.
- Голова ребенка не растет пропорционально с остальной частью тела.
- Повышенное внутричерепное давление.
В некоторых случаях, краниосиностоз не может быть заметен в течение нескольких месяцев после рождения.
Повышенное внутричерепное давление является частым признаком всех типов краниосиностозов, за исключением некоторых вторичных патологий. Когда только один шов сращивается преждевременно, повышенное внутричерепное давление встречается менее чем у 15 % детей. Тем не менее, при синдромальном краниосиностозе, где участвуют несколько швов, повышение давления может наблюдаться в 60 % случаев.
Если ребенок страдает легкой формой краниосиностоза, болезнь не может быть замечена, пока пациенты не начинают испытывать проблемы по причине увеличения внутричерепного давления. Это обычно происходит в возрасте от четырех до восьми лет.
Симптомы повышенного внутричерепного давления
- Начинаются со стойких головных болей, как правило, ухудшающихся утром и в ночное время.
- Проблем со зрением — двоением, помутнением зрения или нарушением цветного зрения.
- Необъяснимого снижения умственных способностей ребенка.
Если ребенок жалуется на любой из вышеперечисленных симптомов, следует обратиться к педиатру как можно скорее. В большинстве случаев эти симптомы не будут вызваны повышенным внутричерепным давлением, но их нужно непременно изучить.
- рвоту;
- раздражительность;
- вялость и отсутствие реакции;
- опухшие глаза или трудности в наблюдении за движущимся объектом.
- нарушения слуха;
- затрудненное дыхание.
При внимательном рассмотрении черепа становится ясно, что его форма не всегда подтверждает диагноз краниосиностоза. В таких случаях применяют ряд методов визуального исследования, например, рентгенограмма черепа.
Рентгенография выполняется в нескольких проекциях — передней, задней, боковой и сверху. Преждевременно сращенные швы легко идентифицировать по отсутствию связных линий и наличию костных гребней по линии шва. Сами швы либо не видны, либо их локализация показывает доказательства склероза.
Черепная компьютерная томография с трехмерной проекцией, как правило, не требуется большинству младенцев. Метод иногда выполняется, когда операция рассматривается в качестве следующего шага лечения или если результаты рентгенограммы неоднозначны.
Методики коррекции патологии, возможные осложнения и последствия
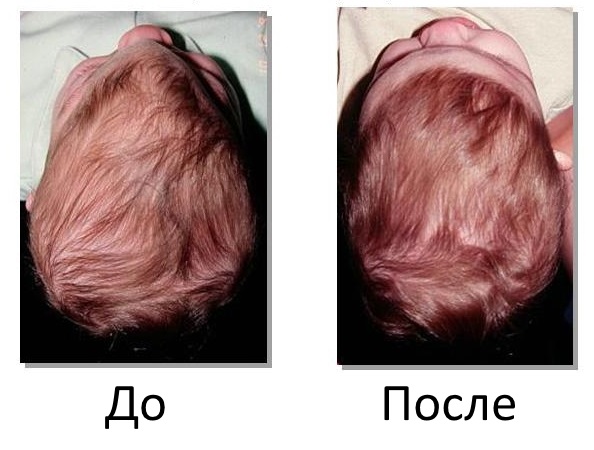
В последние 30 лет в современной медицине сложилось более глубокое понимание патофизиологии и лечения краниосиностоза. В настоящее время хирургия, как правило, остается основным типом лечения для коррекции деформации черепа у детей со сращениями 1-2 швов, приводящих к уродливой форме головы. Для детей с микроцефалией, что часто наблюдается при умеренном краниосиностозе, хирургия обычно не требуется.
При составлении терапевтической схемы, специалисты обязательно учитывают ряд моментов.
- У пациентов с микроцефалией должна быть изучена причина этого заболевания.
- При первом обращении измеряется окружность головы в продольном направлении и в дальнейшем проводится наблюдение за изменениями. Врач должен убедиться в нормальном росте мозга у пациентов с первичным краниосиностозом.
- Регулярно должны проводиться наблюдения за признаками и симптомами повышенного внутричерепного давления.
- Если есть подозрение о повышенном внутричерепном давлении, то тут весьма уместно нейрохирургическое консультирование.
- Для сохранения зрительных функций у пациентов с повышенным внутричерепным давлением следует провести дополнительные офтальмологические консультации.
Хирургическое лечение обычно планируется при повышенном внутричерепном давлении или для коррекции деформации черепа. Операция, как правило, выполняется в первый год жизни.
Условия для хирургического вмешательства
- Если форма головы не изменяется в лучшую сторону в возрасте двух месяцев, то аномалия вряд ли изменится с возрастом. Раннее вмешательство показано, если дети могут стать кандидатами для проведения минимально инвазивной хирургии. Стоит отметить, что деформация более заметна в грудном периоде, и она может становиться менее очевидной с возрастом.
- Когда ребенок растет, у него появляется больше волос, видимые проявления аномалии могут уменьшаться.
- Показания для хирургической коррекции краниосиностоза зависят от возраста, общего состояния ребенка и количества преждевременно сращенных швов.
- Хирургическое лечение черепной или черепно-лицевой деформации выполняется у детей в возрасте 3-6 месяцев, хотя среди хирургов варьируется разнообразие подходов.
Хирургическое вмешательство у младенцев может привести к относительно большим потерям объема крови. Соответственно, должны быть рассмотрены минимально инвазивные хирургические методы. Одним из перспективных является использование интраоперационной транексамовой кислоты. Пациентов с показаниями к хирургической коррекции краниосиностоза подвергали предварительной обработке эритропоэтином и транексамовой кислотой, что позволяло поддерживать более низкие объемы потери крови.
Другие особенности оперативного вмешательства
- Хирургическое лечение у младенцев в возрасте старше 8 месяцев может быть связано с замедлением роста черепа.
- Младенцы с диагностированным синдромальным краниосиностозом должны быть прооперированы как можно скорее.
- Результаты операции лучше, если она выполняется у грудных детей возрастом младше 6 месяцев.
- Пациентам с соответствующими дефектами лица, возможно, потребуется поэтапный подход — хирургическое лечение усилиями целой команды многопрофильных специалистов.
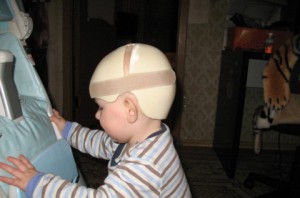
- В некоторых случаях могут потребоваться формовочные шлемы, которые применяются в особо тяжелых случаях.
Читайте также:


