Боль во влагалище от грыжи
Причины болей во влагалище и вульве определить довольно сложно. Чаще всего боль происходит в результате занесения инфекции. Однако это не единственная причина. Иногда женщина думает, что болит вагина, тогда как болезненность концентрируется в другом органе. Существует несколько факторов, свидетельствующих о сбое в функционировании организма женщины. Пренебрежение лечением и самолечение может спровоцировать серьезные проблемы со здоровьем.
Характер боли
Болезненный дискомфорт в лоне – очень опасный симптом. Он может иметь различный характер:

- вместе с зудом и слизисто-гнойными выделениями;
- при отсутствии естественной смазки вагины;
- при занятии любовью;
- обострение при месячных или климаксе;
- с концентрацией в иных органах;
- вызванный неустойчивым психологическим состоянием.
Вагина может болеть после травм, при наличии кожных или опухолевых заболеваний. Все вышеперечисленные симптомы носят одно название – вульвовагинальная боль. Если болевые ощущения не связаны с какими-либо причинами, то такое состояние называется вульводинией.
Терпеть влагалищные боли нельзя, как и нельзя снимать их при помощи болеутоляющих препаратов без выяснения причин. Это может спровоцировать тяжелые болезни. Если болит постоянно, следует пройти полный терапевтический осмотр.
Причины
Влагалище может болеть по разным причинам.
Если вагина не только болит, но и чешется, при этом появляются выделения с дурным запахом, то можно говорить о наличии мочеполовой инфекции, в том числе венерических заболеваниях, передающихся при занятии любовью с зараженным партнером. Иногда инфекция никак не проявляется, а в некоторых случаях сопровождается болезненным мочеиспусканием.
Урогенитальные инфекции вызывают хламидии, уреаплазмы, микоплазмы, гарднереллы, кандиды, а также герпес. Поражение охватывает внутренние и наружные половые органы. У женщины чешется и жжет область промежности. Воспаленные ткани травмируются даже при легком трении о белье, что вызывает существенный дискомфорт.
После родов у женщины может развиться воспаление полости матки (эндометрит) или придатков матки (сальпингоофарит). Причины этих заболеваний следующие:
- снижение естественных защитных функций организма;
- повышенные эмоциональные и физические нагрузки;
- анатомические изменения во внутренних половых органах;
- травмирование матки при извлечении плода.

Воспаления провоцируются застоем во внутренних половых органах и хроническими недугами. Они вызывают некомфортные ощущения во время сексуального контакта, и в результате женщине не удается завершить его оргазмом, и ей не хочется заниматься любовью. Но это не единственная причина болезненности во время секса.
Болезненность и дискомфорт при возбуждении перед сексом, непосредственно при любовном акте, а также спазмы при введении пальца, свечи или тампона вызваны условно-рефлекторными причинами. Врачи называют данное состояние вагинизмом или диспареунией и не связывают его с патологией женских органов. Зачастую та проблема вызвана психологическими факторами, хотя здесь нельзя исключать гинекологические недуги.
Данное состояние нужно лечить, поскольку из-за болезненности при введении члена женщина может оказываться от секса, а это приведет к недопониманию с партнером, вплоть до разрыва брачных уз.
Во время полового контакта женщина может испытывать режущую или жгущую боль. Также ощущения различаются по типам:
- При поверхностной боли, встречающейся наиболее часто, дискомфорт при занятии любовью ощущается в области вульвы; эти же ощущения наступают при гинекологическом осмотре, когда врач вводит в вагину пациентки палец или инструмент.
- Глубокая боль наблюдается во время секса внизу живота, в области прямой кишки, крестца и промежности, описывается пациентками как препятствие, мешающее проникновению мужского члена в лоно, носит тупой, давящий и жгучий характер.
- Впервые родившие женщины и молодые мамы, кормящие ребенка грудью, могут жаловаться на боль во влагалище необъяснимого характера. Такая боль называется послеродовой, это состояние длится 3-12 месяцев (в среднем около полугода), а затем проходит.
Основным симптомом атрофии влагалища является его сухость, раздражение и зуд. Нередко эта патология вызывает боль и во время занятия сексом. Изменения в области вагины являются фактором риска инфекционных заболеваний.
Нередко боль в вагине наблюдается у женщин в период менопаузы. При этом она сопровождается и другими симптомами: приливами, потливостью во время ночного сна, перепадами настроения, упадком сил, инфекциями мочеполовой системы, недержанием мочи, появлением угрей, усиленным ростом волос в нежелательных областях, забывчивостью.
Болезненные ощущения в этот период при половом акте могут быть вызваны недостатком естественной смазки, количество которой снижается из-за дефицита женских половых гормонов – эстрогенов. Такие же ощущения, вызванные гормональным сбоем, могут наблюдаться и у женщин в послеродовый период.
Вагина может болеть из-за перенесенных травм и операций. Чаще всего такие боли наблюдаются в послеродовом периоде. Внутренние мышцы при рождении ребенка испытывают очень сильные нагрузки, и зачастую они не выдерживают и разрываются. Когда роды проходят с осложнениями, врачам необходимо прибегнуть к разрезанию промежности, чтобы извлечь плод.
При разрыве во время родов крестцово-маточных связок, удерживающих орган в нормальном положении, какое-то время у женщины во время занятия любовью болит влагалище. Это связано с тем, что при наложении швов ткани рубцуются с нарушением кровоснабжения и затрагиванием нервов. Впоследствии поврежденные ткани болезненно реагируют на любое раздражение. Также боли беспокоят женщин после операций на шейке матки.
Болезненность в половых органах, особенно при сексуальном акте, может быть вызвана следующими факторами:
- психологической напряженностью;
- отрицательным опытом в сексе;
- агрессивностью партнера;
- недостатком знаний о сексе;
- минимумом предварительных ласк.
Эти причины способствуют недостатку выработки естественного лубриканта, трение полового члена о влагалище вызывает болезненность, поэтому секс превращается для женщины в настоящую пытку. Она начинает испытывать напряжение еще до вступления в связь, и это психологическое состояние сопровождается дискомфортом в области вагины.
Боль во влагалище у беременных
Например, к опасным симптомам относится боль, сопровождающаяся жжением и дурно пахнущими выделениями. Это говорит о наличии инфекции, которая может навредить здоровью не только женщины, но и ее будущего ребенка.

Тянущая болезненность в нижней области живота, сопровождающаяся кровавыми выделениями, может быть признаком внематочной беременности. В этом случае необходимо срочно обратиться к гинекологу.
Обследование и лечение
С болезненными ощущениями в вульве необходимо обратиться к гинекологу. Но если врач не сможет определить точную причину, он направит пациентку к другим смежным специалистам.
При подозрении на мочеполовые инфекции или венерические заболевания следует пройти ПЦР-диагностику и сдать бактериальные посевы. При наличии болезни врач назначает общую и местную противобактериальную и антивоспалительную терапию.
Во избежание заражения венерическими болезнями не следует вести беспорядочную половую жизнь.
Эндометрит и сальпингоофарит лечится только в больнице под наблюдением квалифицированного специалиста. Осложнения инфекционных заболеваний внутренних половых органов лечатся лекарственными средствами (в основном антибиотиками и противовоспалительными препаратами). При разрывах связок рекомендуется также принимать успокоительные настои целебных трав.
Беременным и кормящим грудью женщинам следует приготовиться к длительному лечению, поскольку им нельзя принимать быстродействующие антибиотики.
Кроме этого, хорошо помогает электрофорез, физио-, магнито- и лазеротерапия. Физиотерапия способствует рассасыванию спаек и увеличивает подвижность матки, что снижает болевой синдром.
Если боль вызвана плохим рубцеванием послеоперационных шрамов, рекомендуется пользоваться косметическими рассасывающими препаратами. Глубокие рубцы лечатся оперативно методом иссечения тканей. Однако к нему можно прибегнуть не ранее полугода после родов или после кормления грудью.
Несвоевременное или неправильное лечение воспалений в половых органах, а также образование рубцов может спровоцировать бесплодие.
Если боль вызвана недостаточным увлажнением лона после родов или в период менопаузы, во время акта любви нужно использовать искусственные смазки.

Чтобы улучшить кровообращение во внешних и внутренних половых органах и укрепить мышцы, рекомендуется делать простое упражнение. Сядьте поудобнее или лягте на спину. Резко напрягите мышцы влагалища, задержитесь в таком положении на пару секунд, а затем расслабьтесь. Повторите 20-30 раз. Делайте упражнение 3-4 раза в день, и ваши мышцы за несколько месяцев значительно укрепятся.
Если женщина испытывает психологические трудности, из-за которых секс с партнером становится для нее настоящим испытанием, следует обратиться к сексопатологу или психиатру.
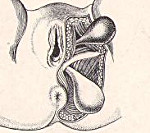
Промежностная грыжа — грыжевое выпячивание абдоминальных или тазовых органов в мягкие ткани промежности. Проявляется наличием эластичного образования в перинеальной области, периодическими или постоянными тянущими болями, дискомфортом при ходьбе, нарушениями мочеиспускания, дефекации. Диагностируется с помощью физикального осмотра, влагалищного, пальцевого ректального исследования, УЗИ грыжевого образования, органов брюшной полости, таза. Устраняется путем проведения промежностной, брюшнополостной или комбинированной герниопластики с ушиванием дефекта, использованием ауто- или аллотрансплантатов.
МКБ-10
- Причины промежностной грыжи
- Патогенез
- Классификация
- Симптомы промежностной грыжи
- Осложнения
- Диагностика
- Лечение промежностной грыжи
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Перинеальные (промежностные) грыжи принадлежат к категории редких грыжевых образований, локализуются в тканях тазового дна. Обычно встречаются в возрасте 40-60 лет, у женщин выявляются в 5 раз чаще, чем у мужчин. По наблюдениям специалистов в сфере общей хирургии, герниологии, гастроэнтерологии, андрологии, акушерства и гинекологии, у женщин преобладают передние перинеальные грыжи, у мужчин — задние, что связано с анатомическими особенностями строения мочеполовой диафрагмы у представителей разного пола. Основными особенностями промежностных грыжевых образований являются преимущественно небольшие размеры, сложность диагностики из-за нетипичного расположения и развитой жировой клетчатки в области ягодичной складки, промежности, частое рецидивирование, склонность к ущемлению, обусловленная недостаточной эластичностью грыжевых ворот.

Причины промежностной грыжи
Возникновение перинеальных грыжевых выпячиваний вызвано несостоятельностью тазовой мускулатуры, неспособной противостоять нормальному или повышенному давлению в брюшной полости. Вероятность образования грыжевого дефекта в области промежности повышается при наличии у пациента родственников с различными грыжами, ожирения или истощения, астенического телосложения. В группу риска входят больные со стигмами врожденной дисплазии соединительной ткани (миопией, подвывихом и вывихом хрусталика, сколиозом, плоскостопием, косолапостью, варикозной болезнью, геморроем и т. п.). Анатомической предпосылкой промежностного грыжеобразования является наличие пузырно-маточной, маточно-прямокишечной ямок у женщин, пузырно-ректальной ямки у мужчин. Непосредственными причинами формирования перинеальной грыжи становятся:
- Ослабление мышц дна таза. Вероятность расхождения пучков мышечных волокон, образования дефектов в связочно-фасциальных образованиях, формирующих мочеполовую и тазовую диафрагму, увеличивается при частых родах, вынашивании многоплодной беременности или крупного плода. Это связано с повышенной механической нагрузкой на тазовое дно, возникающей во время гестации и родов.
- Повреждение промежностной мускулатуры. Целостность тазовых мышц нарушается при перинеотомии, эпизиотомии, разрывах промежности в родах. Грыжи тазового дна наблюдаются у больных, перенесших операции с абдоминально-перинеальным и перинеальным доступом — брюшно-промежностную экстирпацию прямой кишки, иссечение дермоидных кист, радикальную простатэктомию и др.
Выходу содержимого брюшной полости через ослабленные участки промежности способствует значительное разовое, периодическое или постоянное повышение внутриабдоминального давления. Грыжевое выпячивание может формироваться при потугах во время родов, натуживании при запорах, затрудненном мочеиспускании у пациентов с аденомой предстательной железы, надсадном кашле, поднятии тяжестей. Возможно образование грыжи при наличии больших и гигантских объемных образований в полости живота (забрюшинных шванном, нефробластом, гемангиоэпителиом печени и пр.).
Патогенез
Механизм образования промежностной грыжи основан на постепенном истончении слоев тазового дна в слабых зонах при повышении давления в абдоминальной полости. Под давлением собственного веса внутренние органы с покрывающей их париетальной брюшиной внедряются в участки мочеполовой или тазовой диафрагмы, расслаивают их мускулатуру, растягивают фасции, проникают в подкожную клетчатку, образуя грыжевые ворота и выпячивание. Сформировавшаяся грыжа имеет грыжевой мешок, представленный париетальной серозной оболочкой, содержит тазовые или брюшнополостные органы и зачастую отличается склонностью к увеличению размеров. Обычно брюшина, вышедшая за пределы грыжевых ворот, утолщается и подвергается фиброзному перерождению за счет асептического воспалительного процесса.
Классификация
Систематизация промежностных грыж проводится с учетом их расположения. Анатомический подход максимально учитывает особенности формирования грыжевого выпячивания и его содержимого. Как и другие грыжи, перинеальные образования могут быть неполными и полными, вправимыми и невправимыми. Ориентиром для отнесения выпячивания к определенному анатомическому типу является межседалищная линия, разделяющая область промежности на передний и задний отделы. Соответственно различают:
- Передние промежностные грыжи. Начинаются в мочепузырно-маточной тазовой ямке, проходят между седалищно-пещеристой, передней промежностной, луковично-пещеристой мышцами, выпячиваясь в большую половую губу. В грыжевом мешке чаще всего содержатся мочевой пузырь и женские половые органы.
- Задние промежностные грыжи. Происходят из маточно-ректального или мочепузырно-ректального углубления тазовой брюшины. Проходят через мышцу, поднимающую задний проход, в седалищно-прямокишечную ямку. Обычно содержат кишечник, сальник, могут сочетаться с выпадением прямой кишки.
Симптомы промежностной грыжи
Клиническая картина заболевания развивается постепенно. По центру большой половой губы или возле анального отверстия появляется мягкое эластичное выпячивание. В начальном периоде у пациента периодически возникают тянущие боли в промежностной области или внизу живота, которые со временем становятся постоянными, могут иррадиировать в ногу, поясницу. При увеличении образования в размерах иногда отмечается дискомфорт при ходьбе. У женщин наблюдаются болезненные ощущения во время полового акта. Симптомы грыжи зависят от органов, заполняющих грыжевой мешок. При попадании в выпячивание мочевого пузыря выявляются дизурические расстройства, недержание мочи, боли при мочеиспускании. Зачастую развиваются хронические запоры, обусловленные вовлечением в процесс прямой кишки. Общее состояние пациентов с грыжей промежности не нарушено.
Осложнения
Если содержимым грыжи является петля кишечника, может формироваться кишечная непроходимость, проявляющаяся сильными болями в животе, задержкой стула, газов, многократной рвотой. При длительном течении заболевания, травмировании выпячивания, присоединении инфекции возможна промежностная флегмона, для которой характерно нарушение общего состояния больного (возникновение фебрильной лихорадки, озноба, головной боли, тошноты), появление местных признаков воспаления. Наиболее серьезное осложнение болезни — ущемление промежностной грыжи, которое приводит к ишемии и некрозу содержимого грыжевого мешка. При отсутствии лечения повышается риск присоединения вторичной инфекции с развитием перитонита.
Диагностика
Постановка диагноза может быть затруднена на начальных этапах заболевания, когда грыжевой мешок имеет маленькие размеры и визуально не определяется. Подозревать наличие грыжи промежности следует у представителей группы риска при наличии характерной клинической картины. Диагностический поиск направлен на тщательное обследование больных для исключения другой патологии. Для диагностики грыжи наиболее информативны:
- Физикальный осмотр. Пальпация и перкуссия являются основными способами, с помощью которых определяются локализация и размеры образования. У мужчин дополнительно осуществляют пальцевое исследование прямой кишки для выявления задней грыжи промежности, а также сопутствующей патологии (простатита, аденомы простаты).
- Влагалищное исследование. Осмотр половых органов женщины на гинекологическом кресле необходим для обнаружения передней промежностной грыжи, которая пальпируется в виде небольшого выпячивания на передней стенке влагалища. Во время осмотра берут мазок для бактериологического анализа микрофлоры с целью исключения инфекционного процесса.
- УЗИпромежностного выпячивания. Ультразвуковое исследование выполняется для подтверждения диагноза, позволяет врачу оценить размеры и содержимое грыжевого мешка, состояние органов, входящих в его состав. Сонография имеет высокую диагностическую ценность при проведении дифференциального диагноза с другими объемными образованиями.
Изменения в лабораторных анализах крови (повышения уровня лейкоцитов, увеличение СОЭ) наблюдаются только в случае развития осложнений. При попадании мочевого пузыря в грыжевой мешок в клиническом анализе мочи может обнаруживаться белок, слизь, повышенное содержание лейкоцитов и эритроцитов в поле зрения. Для исключения патологии со стороны абдоминальных, тазовых органов производится обзорная рентгенография, УЗИ брюшной полости, цистоскопия, ректороманоскопия.
Дифференциальная диагностика осуществляется с паховой, седалищной, бедренной грыжами, паховой лимфаденопатией, доброкачественными и злокачественными образованиями промежностной области, кишечной непроходимостью, у женщин — с бартолинитом, скинеитом, у мужчин — с варикоцеле, гидроцеле, опухолью или эктопией яичка. Кроме осмотра хирурга пациенту рекомендованы консультации гастроэнтеролога, проктолога, гинеколога, уролога, андролога, онколога.
Лечение промежностной грыжи
Единственным методом устранения дефекта является герниопластика. Хирургическое вмешательство обычно проводят в плановом порядке. Экстренная операция требуется при ущемлении грыжи. При неосложненном течении заболевания предпочтителен промежностный доступ, через который после выделения и иссечения грыжевого мешка удобнее закрывать грыжевые ворота. При хорошо сохраненной тазовой мускулатуре дефект между мышцами ушивается. При мышечной атрофии выполняется аутопластика фрагментом большой ягодичной мышцы, апоневротической тканью или аллопластика с установкой сетчатого синтетического имплантата. Возможное ущемление грыжевого выпячивания становится показанием к лапаротомии или комбинированному вмешательству, позволяющему провести качественную ревизию органов и при необходимости осуществить их резекцию в пределах здоровых тканей.
Прогноз и профилактика
При своевременной диагностике и адекватном хирургическом лечении у большинства пациентов наступает выздоровление. Прогноз благоприятный. В отдельных случаях наблюдается рецидив промежностной грыжи. Меры профилактики перинеального грыжеобразования у больных из групп риска неспецифичны, предполагают ограничение веса поднимаемых тяжестей, регулярные физические нагрузки, направленные на укрепление тазовых мышц, снижение массы тела, своевременное опорожнение мочевого пузыря, нормализацию стула, адекватную терапию заболеваний, сопровождающихся повышением внутрибрюшного давления.
Промежность – это область между анальным отверстием и влагалищем. Болевые ощущения в этом месте, как и в любом другом, говорят о том, что в организме что-то не в порядке. Такое явление не всегда грозит проблемами со здоровьем, тем не менее есть повод насторожиться.
Естественные причины неприятных ощущений в промежности
Боли в промежности у женщин нечасто бывают результатом нормальных физиологических процессов. Они не должны вызывать беспокойства, только если не являются невыносимыми и быстро проходят.
- Травмы. Ушиб или растяжением мышц доставляют серьезный физический дискомфорт. От них часто страдают девушки после занятий спортом без соответствующей разминки. Также повреждения можно получить во время гинекологического осмотра или во время активного полового акта.
![]()
Беременность. Чем больше становится плод, тем сильнее он давит на окружающие ткани. Это вызывает порой нестерпимую боль, но врачи в такой ситуации ничем не могут помочь. Остается лишь ждать, когда ребенок сменит положение тела. На поздних сроках боль в промежности говорит о скорых родах, а на ранних может являться признаком угрозы выкидыша.- Месячные. Во время менструации матка избавляется от лишней крови, частичек эндометрия и неоплодотворенной яйцеклетки. В эти дни ее шейка раскрывается, что вызывает тянущие боли в промежности у женщин. Помимо этого, дискомфорт ощущается в нижней части живота и пояснице. Ежемесячные нестерпимые боли наряду с обильными кровотечениями говорят о патологиях детородных органов.
Боль в промежности как признак патологии
Чаще всего дискомфорт в паховой области – знак того, что со здоровьем не все в порядке. Обычно одной болью дело не ограничивается, присутствуют и другие неприятные симптомы.
- Бартолинит. Воспаление железы, которая расположена в основании половых губ. Пораженный участок заметно уплотняется и увеличивается в размерах, он даже может полностью перекрыть вход во влагалище. Разумеется, такое новообразование не остается незамеченным. Оно мешает при ходьбе и натирается нижним бельем. Самое точное описание симптоматики — прощупывается плотный шарик на половой губе .
![]()
Паховая эпидермофития. Грибковое заболевание, поражающее кожу в крупных складках. Оно занимает обширные участки, причиняя постоянный дискомфорт. На эпидермисе появляются зудящие и шелушащиеся пятна, которые сливаются между собой, образуя кольца со здоровой кожей внутри и красной каймой снаружи.- Внематочная беременность. При такой патологии оплодотворенная яйцеклетка прикрепляется не к стенке матки, а внутри придатка. Рост плодного яйца провоцирует растяжение тканей и сильную боль. Наблюдаются коричневые выделения . При несвоевременной медицинской помощи происходит разрыв трубы, сопровождающийся значительным кровотечением.
- Заболевания мочевыделительной системы. Уретра как раз расположена над промежностью, и патологические процессы в ней отражаются болью в этой области. Неприятные ощущения также могут быть признаком цистита или пиелонефрита. Женщины с такими проблемами испытывают болезненность в пояснице и нижней части живота, частые позывы к мочеиспусканию , чувство неполного опорожнения мочевого пузыря. Возможно появление выделений с прожилками крови .
- Патологии кишечника. Некоторые нарушения в работе ЖКТ связаны с образованием запоров. Наполненность кишечника вызывает чувство сдавленности, а затрудненное отхождение твердых каловых масс провоцирует боль в области ануса и промежности.
- Болезни репродуктивной системы. Дискомфорт в паховой области у женщин нередко возникает в результате патологических процессов в матке и маточных трубах. Разрастание эндометрия, новообразования на стенках и шейке матки приводят к обильным и нерегулярным менструальным кровотечениям на фоне сильной боли.
![]()
Защемление нерва. Боль в промежности при сидении у женщин может означать защемление седалищного нерва. При этом немеет паховая область, а в прямой кишке и во влагалище присутствует ощущение инородного тела. В положении сидя и лежа приходит облегчение.- Варикоз. Вены могут расширяться и в области малого таза. Наиболее часто эта проблема затрагивает беременных и женщин с избыточным весом. Патология приводит к нарушению кровоснабжения детородных органов, что проявляется следующими симптомами: острый ПМС; чувствительность промежности; нарушение цикла; обильные выделения; нарушение мочеиспускания; чувство тяжести в тазовой области.
Если болит в промежности у женщин, не стоит откладывать визит к гинекологу. Неприятные ощущения в этом месте нередко являются сигналом о развитии патологического процесса. Источник проблемы может находиться в любом органе тазового дна, поэтому важно обращать внимание на сопутствующие симптомы для правильной диагностики.
Мочеполовая система у женщин уязвима перед разного рода инфекциями и воспалительными заболеваниями. Это обусловлено особенностями строения, так как уретра и влагалище расположены рядом, возможен риск восходящего занесения патогенной микрофлоры. Боль во влагалище является симптомом нескольких заболеваний, которые способны привести к необратимым последствиям. Она может быть связана с гинекологической патологией, физиологическим течением беременности или полученными травмами. В зависимости от того, какова природа ее возникновения, будет отличаться и лечебная тактика. Перед лечением в домашних условиях необходимо пройти комплексную диагностику с целью выявления причины, так как некоторые состояния опасны для здоровья и жизни женщины.
- 1 Причины
- 2 Виды боли
- 2.1 Боль после полового контакта
- 2.2 Особенности боли при беременности
- 3 Лечение
- 3.1 Медикаменты
- 3.2 Нетрадиционная медицина
Боль во влагалище носит патологический характер. Она может сопровождаться дискомфортом, зудом, жжением, расстройствами чувствительности, выделениями в виде крови, большого количества слизи.
Выделение крови после полового контакта или кровомазание в середине менструального цикла часто развивается при онкологических заболеваниях. Но наряду с этим раздражение слизистой может возникать и из-за отсутствия должной гигиены или некачественного нижнего белья. Условно все провоцирующие факторы можно разделить на инфекционные и неинфекционные.
Частые причины болей во влагалище:
- бактериальный вагиноз - воспаление инфекционного характера слизистой влагалища, возбудителями которого могут стать как условно-патогенные бактерии, так и хламидии, трихомонады; заболевание сопровождается сильным зудом и обильными слизистыми выделениями;
- вирус папилломы человека - внутри влагалища на слизистых вульвы и перед шейкой матки формируются бугристые высыпания, которые ассоциированы с занесением вирусов, они имеют способность к озлокачествелению, поэтому нередко сопровождаются кровотечениями;
- воспалительные заболевания мочевыделительной системы;
- микротравмы и повреждения слизистой;
- эндометриоз;
- атрофия слизистого слоя и мышц;
- несоблюдение гигиены;
- местное использование кремов и мазей, вызывающих аллергические реакции;
- частая смена половых партнеров;
- вирус иммунодефицита человека;
- сахарный диабет;
- послеродовый период и беременность;
- гормональный дисбаланс.
Каждый из провоцирующих факторов и причин возникновения боли во влагалище представляет угрозу для здоровья и дальнейшей жизни женщины, поэтому необходимо своевременное обращение за квалифицированной помощью и комплексная диагностика.

В зависимости от того, какого характера неприятные ощущения во влагалище, можно заподозрить основную природу нарушений. В некоторых случаях диагностируются заболевания не в самой репродуктивной системе, а в органах расположенных рядом, когда боль носит простреливающий характер и поражает тело матки, влагалище и другие анатомические структуры малого таза.
Колющая и режущая боль возникает после травматических повреждений, нарушения целостности слизистой, инвазивных медицинских вмешательств. Неприятные ощущения интенсивны, нередко иррадиируют в ногу, пах, брюшную полость. Неотложные состояния характеризуются наличием общих симптомов интоксикации организма. При развитии влагалищных свищей сопровождаются гнойным отделяемым.
Постоянные ноющие боли с периодическим усилением, покалыванием характерны для воспалительных процессов, которые могут быть как острыми, так и хроническими. Тянущие, распирающие, неприятные чувства во влагалище возникают при инфекционных заболеваниях, которые провоцируют развитие кист, опущение стенок влагалища и другие анатомические дефекты. При достижении патологическими образованиями больших размеров появляется неудобство при движении.

Одной из самых распространенных причин обращения к гинекологу являются боли в момент полового акта и сразу после него. В виду распространения данного признака он получил медицинское название - диспареуния. Она способна возникать у женщин любых возрастов, ведущих половую жизнь.
Основной причиной является атрофия слизистой влагалища с последующей невозможностью выделять необходимую смазку для обеспечения скольжения при входе полового члена. Не исключен фактор психосоматических нарушений, когда женщине требуется коррекция психологического состояния.
Не угрожающие состоянию здоровья женщины боли проходят в течении 30-40 минут после полового контакта. Они носят периодический характер. Если женщина систематически испытывает неприятные ощущения во время секса и после него и они сохраняются длительное время, то это повод для беспокойства. Состояние усугубляется, если наблюдаются кровянистые выделения.

Изменения вульвы при онкологии

Появление любых нарушений в организме в период беременности требуют обязательной консультации специалиста. Боль во влагалище во время вынашивания ребенка может иметь как физиологический, так и патологический характер. В первом случае они возникают редко, связанны с перерастяжением мягких тканей в процессе роста матки и появляются после 36-й недели.
Боль во влагалище при беременности обычно ассоциирована с обострением хронических заболеваний, которые происходят из-за снижения иммунитета. Появление патологических выделений, большого количества слизи, крови, гноя говорят о экстренном состоянии, требующем незамедлительного обращения в гинекологический стационар.
Основная терапия должна быть нацелена на устранение заболевания. Это доступно только после диагностики и постановки окончательного диагноза. Заниматься самолечением не имеет смысла, так как временное избавление от боли не гарантирует исцеления от болезни.
При наличии инфекционных поражений проводится патогенетическая терапия с применением антибиотиков, противомикробных и противогрибковых препаратов. Они назначаются в зависимости от вида болезненных бактерий, а после лечения проводится контроль эффективности. Применяются данные средства в виде таблеток или вагинальных суппозиториев.
После консультации гинеколога возможно назначение физиотерапевтических процедур, среди которых наиболее эффективными являются грязевые аппликации, лечение минеральными водами, лазеротерапия, электромиостимуляция. Женщинам рекомендуется выполнять комплекс упражнений по методике Кегеля, которые позволяют укрепить мышцы тазового дна и улучшить кровоснабжение и питание мягких тканей в области влагалища.

Упражнения по методике Кегеля
Воспалительные заболевания неинфекционного характера допускают назначение нестероидных противовоспалительных средств, антигистаминных препаратов и гормонов, с целью устранения дисбаланса.
Женщине необходимо соблюдать половой покой, несколько раз в день выполнять гигиену половых органов.
Растительные составы оказывают выраженное обезболивающее, противовоспалительное, успокаивающее действие, благодаря чему помогают частично снять симптоматику. Целесообразно применение народных средств в начале лечения, после согласования с лечащим врачом, а также с целью профилактики и реабилитации при окончании терапии.
Наибольшим эффектом обладают ванночки и отвары, введенные с помощью спринцевания.
Терапевтического эффекта можно достичь при использовании дурмана вонючего. На одну столовую ложку сухого экстракта необходимо 8 л воды. Раствор доводят до кипения, дают остыть и используют для сидячих ванн или спринцевания. Выполняют процедуру один раз в день, желательно вечером.
Также эффективны ромашка и вероника дубравная. Сырье смешивают в равных пропорциях так, чтобы в конечном счете получилось 50 граммов средства. Заливают 1 литр кипятка и настаивают 20 минут. 300 мл полученного раствора разводят горячей водой и выпивают на ночь. Предварительно проводят очистительную клизму. Оставшуюся смесь можно использовать для спринцевания.
Кроме того, женщине требуется ряд общеукрепляющих мероприятий, ей следует проводить больше времени на свежем воздухе, избегать переохлаждения и психоэмоционального напряжения. На время лечения стоит исключить из рациона жирную, жареную и богатую специями пищу, отказаться от употребления алкоголя, большого количества кондитерских изделий. В ежедневное меню необходимо включить тыкву, морковь, лимон.
Читайте также:





