Боль в ягодицах спондилез
Спондилез – не приговор!

Рентген пояснично-крестцового отдела позвоночника: как выглядит спондилез (спондилолистез)
Спондилез – дегенеративно-дистрофическое заболевание позвоночника, характеризующееся разрушением фиброзных тканей вплоть до сращивания и полной неподвижности позвонков, а также формированием на них костных отростков, имеющих вид шипов или крючков, – остеофитов или спондилофитов. Остеофиты возникают в результате дистрофического изменения хряща, переставшего выполнять свои функции, и вынужденного трения суставов. Чтобы предотвратить дальнейшее травмирование сустава или позвонка, происходит затвердевание околокостных тканей (надкостницы, связок и т.д.) – так образуются остеофиты. Они увеличивают площадь позвонка, делая его более устойчивым. В отличие от отложения солей, эти наросты имеют именно костную структуру, а не известковую или солевую. Остеофиты, хоть и являются доброкачественными новообразованиями, способствуют патологическому сужению межпозвоночного канала, повреждению близлежащих сухожилий, нервных отростков и сосудов.
Как и остеохондроз, спондилез – частый спутник зрелого возраста (после 40, а особенно около 65-70 лет). Причем, среди мужчин данный недуг более распространен, у пациентов мужского пола он встречается примерно в три раза чаще, нежели у женщин. Тем не менее, исследования показывают, что при разумном подходе к жизни, и к ежедневной двигательной активности в частности, появления остеофитов вполне можно избежать, то есть спондилез не является обязательным признаком старения.
В подавляющем большинстве случаев от остеофитов страдает шейный отдел позвоночника. У заболевшего постепенно прогрессируют такие признаки, как:
Грудной спондилез – более редкое явление, поскольку эта часть позвоночника наименее динамична. Обычно о локализованном в этой области заболевании человек узнает, когда его подвижность заметно ограничивается, а до тех пор симптомы малозаметны:
- боль может проявляться при ходьбе или во время резких движений;
- покалывания за грудиной;
- возможна слабость рук.
Для спондилеза пояснично-крестцового отдела характерны:
Медицине известен также распространенный спондилез. Он охватывает два или больше участков позвоночного столба, его признаки наиболее многообразны.
Что вызывает деформирующий спондилез позвоночника?
- систематическое переохлаждение;
- длительное нахождение в сырости или/и холоде;
- нерациональный подход к закаливающим процедурам;
- физическая или умственная леность или, наоборот, физическое или умственное перенапряжение и истощение;
- малоподвижный образ жизни;
- ожирение;
- однообразное или неправильное питание (пресная холодая пища, изобилие сырых овощей, а также фруктов и молочных продуктов в рационе, употребление большого количества сахара, соков и прохладительных напитков, особенно пива, перекусы на ходу и т.п.);
- негативные эмоции (уныние, страхи, тревожность во время стрессов и т.п.).
Спондилез позвоночника. Лечение в клиниках тибетской медицины
Врачи-аллопаты при данном диагнозе назначают терапию, состоящую из:
- противовоспалительных и/или обезболивающих препаратов, а также мышечных релаксантов и хондропротекторов;
- инъекций стероидов;
- лазерной физиотерапии;
- лечебной физкультуры;
- в запущенных случаях при непреходящем болевом синдроме высокой интенсивности применяется оперативное удаление костных отростков для высвобождения нервных корешков.
Для пациентов, обратившихся в центр восточной медицины, предлагается комплекс следующих мер и процедур, подобранных индивидуально:

Комплекс процедур - точечный массаж, иглоукалывание, прогревание, гирудотерапия, а также фитотерапия
Снимает боли в спине с первых сеансов, восстанавливает энергетику тела и проходимость нервных импульсов
Массаж по биологически активным точкам. Активизирует кровоснабжение позвоночника и способствует восстановлению хрящевой части позвоночного диска
Болевой синдром в ягодицах зачастую затрагивает большую и грушевидную мышцу. Причины такого состояния разнообразны, и сигнализируют как о серьезных патологиях опорно-двигательного аппарата, так и о мышечном перенапряжении. Об особенностях функционирования ягодичных мышц, причинах болей, сопутствующих заболеваниях, методах диагностики и лечения узнаете из этой статьи.
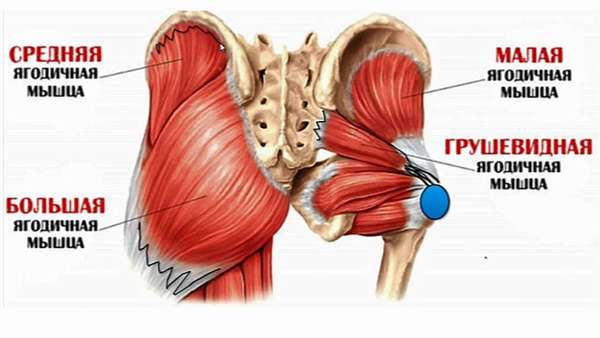
Анатомия и функции ягодичной мышцы
Ягодичная область состоит из множества пластов, которые разделяют тонкие прослойки соединительной ткани:
- Верхний слой составляет малоподвижная и толстая кожа, очень чувствительна к боли. В ней расположены сальные и потовые железы, волосяные фолликулы.
- Подкожный слой состоит из клетчатки ячеистой структуры, которая формируется благодаря перемычкам соединительной ткани. В этом слое находятся поясничные и крестцовые нервы, верхние части ягодичных артерий.
- Мембрана из соединительной ткани от крестца и костей таза обходит большую ягодичную мышцу и переходит в широкую часть бедра.
- Большая ягодичная мышца, которая формирует ягодичную выпуклость. Ее функция заключается в сгибании и разгибании бедра, повороте в сторону, движению ноги от центра и к центру.
- Клетчаточное пространство под ягодицей занимает большую площадь. В передней части находится фасция, которая укрывает мышцы среднего слоя. Сзади расположен глубокий лист фасции большой ягодичной мышцы. В верхней части – две упомянутые фасции, которым отведена роль стенок этого пространства, крепятся к подвздошной кости.
- Средний пласт формируется из средней ягодичной, квадратной, грушевидной, запирательных и близнецовых мышц. Их главная задача – вращать бедро внутрь и наружу.
- Глубокий слой формирует малая ягодичная и наружная запирательная мышца. Они отвечают за отведение ног в стороны, удержание тела в вертикальном положении, поворот бедра наружу и внутрь.
- Под мышечным пластом расположены тазовые кости, шейка бедренной кости, связки.
Питание глубоких тканей обеспечивают верхние ягодичные, поясничные и подвздошно-поясничные артерии. Вены обеспечивают отток крови. Они расположены рядом с артериями, соединяются с глубокой общей сетью сосудов. Отток лимфы осуществляется в лимфоузлы, размещенные в паху.
Ягодичная область – большая слаженная система. Поэтому нарушение функций одной части влечет за собой негативные изменение в других участках.
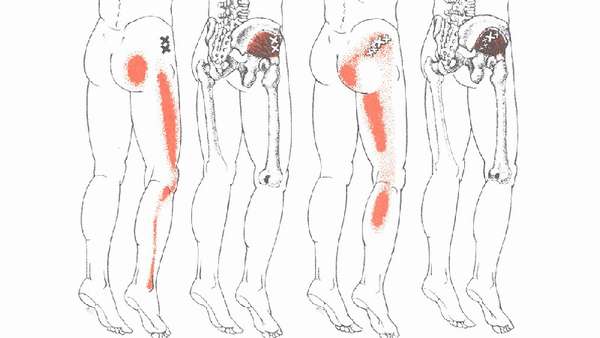
Причины болей в ягодице
Болеть мышцы бедра и ягодиц без причины не могут. Болевой синдром развивается в результате патологических изменений в позвоночнике и пояснично-крестцовом отделе. Установить характер боли и точную локализацию самостоятельно не представляется возможным. Часто пациенты жалуются на болезненность в конкретном месте, но часто истинная причина —, совершенно в ином.
Причинами болей в ягодичных мышцах могут быть следующие патологии:
- остеохондроз поясницы, межпозвоночная грыжа,
- остеоартроз тазобедренных суставов,
- остеомиелит подвздошной или бедренной кости,
- флегмона, абсцесс,
- травмы крестца, хребта, копчика,
- растяжение, гематомы, переломы,
- защемление седалищного нерва в области грушевидной мышцы,
- люмбаго (повышенный тонус мускулатуры поясницы, ягодиц бедер),
- заболевания органов малого таза (аднексит),
- патологические процессы в прямой кишке (проктит, геморрой, парапроктит),
- миалгия на фоне инфекционных поражений и переохлаждения,
- миозит – воспаление в мышцах,
- артриты,
- поясничный стеноз,
- нарушение кровотока в артериях или аорте,
- новообразования в забрюшинной области,
- синдром хронического сдавливания мышц ягодичной области,
- онкология (лимфосаркома, миелома, метастазы подвздошных костей),
- туберкулез костной ткани,
- перелом шейки бедра,
- паховая грыжа.
- бурсит,
- тендинит сухожилия, соединяющегося со средней ягодичной мышцей,
- введение лекарственных препаратов внутримышечно.
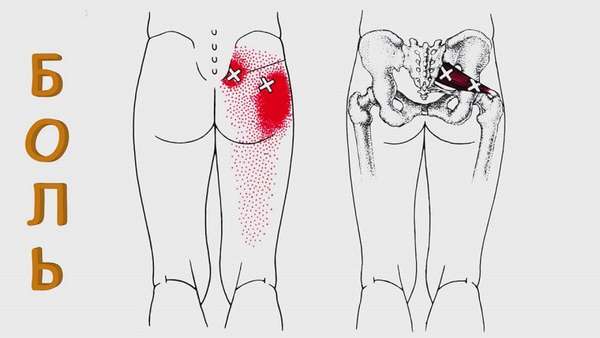
В период вынашивания ребенка женщины жалуются на то, что болят мышцы попы. Подобные состояния связаны с избыточной нагрузкой на позвоночник. С ростом плода увеличивается и нагрузка на организм, смещается центр тяжести, искривляется хребет.
В третьем триместре боль только усиливается, ведь ребенок к этому времени достигает больших размеров, а головка оказывает значительное давление на дно таза. Увеличенная матка сдавливает нервные корешки и сосуды. Характер болей напоминает клиническую картину при остеохондрозе. Для облегчения состояния специалисты советуют выполнять несложные упражнения, носить специальное белье и бандаж.
Особенности болей в ягодице
Боли в ягодичных мышцах отличаются у каждого отдельно взятого пациента. Только врач может поставить правильный диагноз, основываясь на описании ощущения и локализации неприятных ощущений.
Виды болевого синдрома:
- спонтанная боль, отдающая в спину, нижние конечности, усиливается при ходьбе,
- сильная боль, вплоть до онемения ноги,
- болезненные ощущения в середине ягодицы, растекающиеся по конечности вниз и сопровождающиеся прострелом в поясничной области,
- постоянная неутихающая боль, усиливается при физических нагрузках,
- тянущая боль, сменяющаяся спазмами, усиливается при перегреве организма.
Неприятные ощущения в ягодичной области напрямую зависят от причин, времени появления и наличия сопутствующих болезней. На примере часто встречающихся патологий костно-мышечной системы рассмотрим виды боли:
Болезненные ощущения в месте инъекции – абсолютно нормальное явление, которое проходит самостоятельно. Усиление дискомфорта свидетельствует о том, что игла попала в маленький сосуд, нерв, жировую ткань. Ягодичные мышцы часто болят после тренировки, особенно у новичков. Когда организм привыкнет к нагрузкам, эти ощущения больше не будут тревожить.
Важно! Гематогенная форма остеомиелита острого течения приводит к коме.

Диагностика
Болевой синдром, имеющий постоянный характер, требует консультации специалиста. Основная цель диагностики – исключение состояний, несущих угрозу жизни человека. Задача врача – собрать данные для анамнеза. Для этой цели назначают ряд процедур:
- Визуальный осмотр. Определение особенностей боли, тонуса мышц, чувствительности, биомеханические тесты помогают определиться с диагнозом наполовину.
- Рентген. Исследование направлено на выявление травм позвоночного столба, смещения дисков, врожденных аномалий развития, опухолей, остеохондроза и остеопороза.
- Компьютерная и магнитно-резонансная томография. Визуализация среза позвоночника, выявление патологий в мягких тканях, суставах.
- Изотопная контрастная сцинтиграфия. Определяет возможные метастазы, остеомиелит, абсцессы, дефекты позвоночных дужек.
- Электронейромиография. Метод используют с целью определения тонуса мышц.
- Пункция, УЗИ тазобедренных суставов. Назначают при выявлении злокачественных и доброкачественных опухолей.
- Общий анализ мочи и крови. Позволяет определить наличие или отсутствие воспалительных процессов в организме.
Лечение
Как лечить боль от ягодицы до колена и ниже? Терапия болезненных ощущений в ягодичной зоне направлена на устранение первопричин. Блокирование источника болевых импульсов приводит к уменьшению боли и дискомфорта. Если боль в мышцах – самостоятельный симптом и источник неприятных ощущений, терапию проводят при помощи местного воздействия общего характера:
Что делать, если при уколе в ягодицу задели нерв? В таком случае для лечения назначают противовоспалительные обезболивающие препараты и физиотерапевтические процедуры. При обнаружении серьезных патологий позвоночного столба, корешкового синдрома назначают новокаиновые блокады.
Массаж, мануальная терапия с целью растяжения мускул и физиотерапия дают положительные результаты. Именно благодаря комплексному подходу удается скорректировать состояние больного. Хирургические методы лечения практически не используют. Лишь при безрезультатной терапии и острых состояниях за дело берутся хирурги.
Профилактика
Профилактика болей в ягодичной мышце направлена на предотвращение развития неприятных ощущений. Она практически не отличается от действий по предупреждению болезней ОДА и мягких тканей, окружающих позвоночник.
Общие рекомендации по оздоровлению:
- регулярные занятия спортом помогут укрепить мышцы и скелет,
- разминка каждые 20-40 минут при сидячей работе восстанавливает питание тканей, снижает риск застоя венозной крови,
- комплексный подход к лечению патологий опорно-двигательного аппарата,
- предупреждение переохлаждения,
- своевременное обращение за медицинской помощью.
Справка. Самолечение приводит к усилению болезненных ощущений, заболевание перерастает в хроническую форму.
Заключение
Боль в ягодицах – это не болезнь, а признак, который указывает на развитие дегенеративных, дистрофических изменений в костно-мышечной системе. Одни состояния проходят сами по себе, другие требуют длительного лечения. Тяжесть повреждения мышц определяет специалист. Следование рекомендациям по профилактике, своевременное обращение за помощью, тщательная диагностика – залог благополучного исхода.

















Согласно статистике ВОЗ, от различных заболеваний позвоночника страдают более 80 % населения планеты. Одной из распространенных серьезных болезней у людей старше 40 лет является спондилез. Это дегенеративная патология, характеризующаяся деформацией позвонков вследствие разрастания костной ткани. Зачастую спондилез возникает из-за отсутствия должного лечения остеохондроза. Он развивается постепенно и на первых этапах может протекать бессимптомно.
В большинстве случаев заболевание связано с возрастными изменениями позвоночника, изнашиванием костей и связок, что в конечном итоге приводит к образованию остеофитов — наростов из костной ткани. Развитию спондилеза способствуют:
- тяжелые физические нагрузки;
- генетическая предрасположенность;
- малоподвижный образ жизни;
- постоянные стрессы и нервные перенапряжения.
У 1/3 людей спондилез позвоночника развивается без каких-либо проявлений. Остальные пациенты ощущают острую боль в спине, груди или шее, в зависимости от типа патологии. Нередко неприятные ощущения могут переходить на конечности. Проанализировать симптомы и найти причины заболевания может только квалифицированный специалист после проведения обследования. Во время диагностики во внимание берутся такие проявления, как:
- ограничение подвижности;
- ощущение онемения или покалывания в спине;
- общая слабость, головокружение;
- низкий тонус мышц в руках и ногах.
Чаще всего боль при спондилезе усиливается при наклонах, ходьбе, физических нагрузках, длительном сидении или стоянии.
Для того чтобы понять, как лечить спондилез, необходимо точно выявить причину его появления. К ним относят:
- нарушения обмена веществ;
- искривления позвоночника;
- травмы и микротравмы;
- статические перегрузки.
Одной из наиболее частых причин, вследствие которой развивается спондилез позвоночника, является запущенный остеохондроз.
При появлении неприятных ощущений, которые могут сигнализировать о наличии спондилеза, следует отправиться к врачу-неврологу за помощью. Этот доктор проведет диагностику, после чего при необходимости направит на консультацию к другим специалистам. Пациенту может быть показано обследование эндокринолога, ортопеда, психотерапевта.
Неприятные ощущения, которые сопровождают заболевание, значительно снижают качество жизни. Чтобы снять сильную боль, необходимо соблюдать постельный режим, ограничить активность. Ни в коем случае нельзя поднимать тяжести и заниматься спортом. Кроме того, при лежании следует обеспечить правильную разгрузку позвоночника. Кровать должна быть достаточно жесткой, колени и шея — расправленными.
Специалисты строго не рекомендуют заниматься самолечением. При возникновении сильной боли следует как можно скорее обратиться в медицинское учреждение. Для снятия симптомов можно принять анальгетик.
Поскольку спондилез является хроническим дегенеративным заболеванием, его лечение заключается в первую очередь в снятии болевого синдрома, воспаления и предотвращении развития осложнений. Терапия, направленная на борьбу с болезнью, должна носить комплексный характер. Только в этом случае она является эффективной и может облегчить состояние больного, у которого наблюдается спондилез позвоночника. Лечение носит продолжительный характер и включает в себя:
- прием медикаментов (противовоспалительных и обезболивающих);
- физиотерапевтические процедуры (массаж, рефлексотерапию, иглоукалывание, электрофорез, ударно-волновую терапию);
- мануальную терапию;
- лечебную физкультуру.
Некоторым пациентам назначают ношение специального ортопедического корсета. Это позволяет снизить нагрузку на позвоночник и тем самым предотвратить дальнейшие дегенеративные изменения.
Важно знать, что лечение спондилеза не должно включать в себя активную гимнастику, интенсивный массаж. Следует избегать процедур, способствующих вытягиванию позвоночника. Такая терапия может только усугубить ситуацию. При наличии выраженной симптоматики, грыж, спинального стеноза или отсутствия эффекта от консервативного лечения больным назначают хирургическое вмешательство.
Обследование при подозрении на спондилез позвоночника проводится неврологом. Оно начинается с осмотра, анализа жалоб и анамнеза. Данные, полученные на этом этапе, являются чрезвычайно важными для постановки диагноза. Они позволяют определить область поражения и предварительно судить о стадии развития болезни. Диагностика также может включать в себя:
- рентгенографию;
- КТ и МРТ;
- ЭНМГ (назначают при подозрении на наличие повреждений нервов).
Нередко пациентам назначают сдачу общих анализов крови, мочи. В сложных случаях может потребоваться консультация специалистов из других областей медицины.
При отсутствии эффективного лечения у пациентов могут развиться серьезные осложнения. К ним относят:
- появление межпозвоночных грыж;
- стеноз позвоночного канала;
- недержание мочи и кала;
- атрофию мышц.
У некоторых больных наблюдается паралич конечностей. При наличии таких осложнений единственным способом борьбы с болезнью является хирургическое вмешательство.
Чтобы не допустить развитие заболевания, специалисты рекомендуют вести активный образ жизни, заниматься спортом. Профилактика спондилеза также подразумевает:
- исключение статических нагрузок;
- соблюдение правильного питания;
- своевременное обращение к врачам при малейших болях в позвоночнике.
Людям, у которых есть генетическая предрасположенность к развитию спондилеза, стоит избегать тяжелых физических нагрузок, стрессов и переохлаждений. Тем, у кого сидячая работа, следует в течение дня делать разминки, гулять пешком.

Спондилёз – хроническое дегенеративно-дистрофическое заболевание позвоночника. Это нарастание на позвонках костной ткани в форме шипов и отростков (остеофитов или спондилофитов), приводящее к деформации позвонков, сужению позвоночного канала и межпозвонковых отверстий. При деформирующем спондилезе дегенеративные процессы приводят к сращиванию позвонков, что сказывается на функциях организма и приводит к различным патологиям (в частности, утрате подвижности).
Заболевание может развиваться в разных отделах позвоночника. Наиболее часто встречается шейный спондилез. Согласно медицинским данным, доля заболевания шейного отдела позвоночника постоянно увеличивается. На втором месте по распространенности – спондилез поясничного отдела.

Причины развития и патологическая анатомия
Развитию спондилёза способствуют следующие факторы:
- малоподвижный и неподвижный образ жизни, длительная работа за компьютером, длительное нахождение в сидячем или полусогнутом положении,
- нарушения осанки (сколиоз),
- плоскостопие,
- нарушения обмена веществ, связанные с возрастом, заболеваниями эндокринной системы,
- статические физические перегрузки позвоночника,
- травмы надкостницы,
- последняя стадия остеохондроза,
- инфекции,
- опухоли, разрушающие ткани позвонков.

Основные симптомы спондилеза позвоночника
Главными симптомами на первой стадии болезни являются нарушения подвижности позвонков. В этот период заболевание может протекать без болевых ощущений. Наблюдается быстрая утомляемость при физических нагрузках, общая слабость. Однако далее с развитием патологии боль появляется и усиливается. Она чувствуется не только при нагрузках, но и в состоянии покоя. Больному становится всё труднее найти безболезненное положение тела. Боль становится его практически постоянным спутником.
С остеохондрозом болезнь роднит присутствие такого характерного признака, как спазмы мышц. Однако есть существенное различие: в отличие от остеохондроза, при спондилезе даже прощупывание наростов на позвонках вызывает боль. При остеохондрозе поражается фиброзная ткань внутри позвоночных дисков. При спондилёзе деформации происходят снаружи позвонка.

Диагностика и дифференциальная диагностика
При данном заболевании меняется сама форма позвонков: снижается высота межпозвоночных дисков, появляются выраженные остеофиты. Поэтому патология отчетливо просматривается на рентгеновском снимке. Для диагностики используются также КТ и МРТ позвоночника, также позволяющие определить измененные участки визуально. Остеофиты имеют форму клювовидных или заостренных отростков на передней или боковой поверхности позвонков. Болезнь поражает 1-2 сегмента, при поясничном спондилезе иногда до 3-х.
Диагностика должна проводиться комплексно. Обязательно сдаются анализы. При исследовании крови обычно обнаруживается повышенный уровень СОЭ, что говорит о наличии воспалительного процесса.

Спондилез шейного отдела позвоночника
Семь шейных позвонков – самые хрупкие и уязвимые. Именно их кости и хрящи поражаются спондилезом чаще остальных. Между тем проходящая через них шейная артерия питает ткани головного мозга.
К этому могут добавиться также головные боли. У пациента могут наблюдаться шум в ушах, головокружения, проблемы со зрением, слухом. Всё это напоминает проявления другого заболевания – остеохондроза.
Спондилез грудного и поясничного отделов позвоночника

При поясничном спондилезе боли локализуются в области поясницы или пояснично-крестцовой зоне. Один из симптомов этого вида заболевания – начинающаяся хромота во время ходьбы. Могут неметь верхние части ног, поверхность ягодиц. Медицина называет эти явления признаками корешковой радикулопатии.
Несколько реже встречается грудной спондилез. При такой форме заболевания боли беспокоят в средней и нижней части позвоночника, иногда они отдают в грудину, грудную клетку. Чаще всего боль чувствуется с одной стороны.
Лечение спондилеза позвоночника: препараты и методики
Лечение спондилеза позвоночника нужно начинать уже на ранних стадиях. Откладывать визит к доктору нельзя: это чревато осложнениями, первое из которых связано с ограничением подвижности позвоночника.

Больному показаны массаж, ЛФК, физиотерапевтические процедуры: ультразвук, электрофорез, динамические токи. Ряд процедур направлен также на укрепление мышц в области позвоночника и прилегающих к ним частям тела, восстановление хрящевой ткани. Без операции наросты на костной ткани позвонков не исчезнут, но вполне реально не дать им разрастаться дальше. Хирургическое вмешательство применяется редко, обычно – в случае угрозы поражения спинного мозга.
Активно используются терапевтические методы – в первую очередь, для снятия боли и воспаления. Применяются нестероидные противовоспалительные препараты (ибупрофен, кетонал, индометацин, диклофенак и др.). Остеофиты и деформацию позвонков ликвидировать с помощью лекарств невозможно, они призваны лишь улучшить самочувствие и остановить прогрессирование болезни.
При обострениях болевых проявлений назначают анальгетики, проводят новокаиновую блокаду. Лечение длится в течение нескольких дней, пока болезнь не перейдет в стадию ремиссии. Затем следует обязательно пройти курс массажа, лечебной физкультуры, физиопроцедур. Иными словами, если заболевание уже успело перейти в хроническую форму, нужно заниматься профилактикой обострений (вторичной профилактикой). Если работа человека по-прежнему остается сидячей и малоподвижной, он должен каждые полчаса-час менять позу, потягиваться либо вставать, делать гимнастику.
При спондилезе крайне нежелательно применять мануальную терапию, вытяжение позвоночника и интенсивный массаж. Рекомендуется уменьшить физические нагрузки на организм в целом.

Полезны точечный массаж, иглоукалывание, лечение лазером, стоун-терапия (прогревание области позвоночника нагретыми камнями). Самое главное – лечение должно проводиться комплексно. Как правило, сначала снимается боль, затем проводятся процедуры по укреплению позвоночника, а также всего организма.
В последние годы применяется новое поколение лекарств – хондропротекторы. Их особенность состоит в способности воздействовать непосредственно на очаг заболевания благодаря содержанию компонентов, защищающих хрящевую ткань. Сырьё для получения этих веществ – некоторые виды рыбы и тропические растения (авокадо, отдельные виды сои). Хондропротекторы помогают при многих патологиях, при которых разрушаются межсуставные хрящи: артрозе, грыже, протрузии, остеохондрозе, спондилоартрозе, артрите, периартрите. Их применение актуально, в том числе, при заболеваниях позвоночника.
Прогноз
То, что при спондилезе позвоночника лечиться бесполезно, – миф. Прогноз лечения в общем благоприятный, при условии, что лечебные процедуры проводятся на регулярной основе. Начинать лечение рекомендуется как можно раньше. Для профилактики заболевания необходимо следить за своим рационом, весом, физической активностью, избегать чрезмерных нагрузок на позвоночник при выполнении физической работы, занятиями спортом. При наличии каких-либо заболеваний опорно-двигательного аппарата – своевременно заниматься их лечением во избежание осложнения в виде спондилеза.
Осложнения
При отсутствии лечения спондилез может привести к инвалидности. Сосудистые нарушения, сопровождающие проявления болезни, ведут к нарушению питания, а затем дисфункции различных органов.
Хроническая стадия спондилеза опасна из-за возможности развития сопутствующих заболеваний опорно-двигательного аппарата: остеоартроз, радикулит, межпозвоночная грыжа (протрузия).
Читайте также:


