Блокада при гонартрозе 3 степени
В литературе, посвященной заболеваниям суставов, встречаются упоминания о блокаде. Что такое блокада сустава? Этот термин используется в двух значениях. Первое – временное обездвиживание сустава из-за того, что малейшие движения сопровождаются острой болью. Коленный сустав чаще всего блокируется при ущемлении мениска. Болевая блокада коленного сустава при артрозе обычно связана с попаданием в просвет между костями суставных мышей – осколков хряща, обломков остеофитов и других свободных тел, которые перемещаются в синовиальной жидкости.
Второе значение – медикаментозная блокада, один из методов лечения артрозов. Именно медикаментозной блокаде посвящена данная статья.
Назначение медикаментозной блокады
Блокадой в медикаментозной терапии называют метод лечения болевого синдрома, при котором препараты вводятся инъекционно непосредственно в очаг воспаления. Это значительно эффективнее перорального приема, не нужно дожидаться, пока препарат достигнет ЖКТ и оттуда попадет в кровоток. Действие начинается сразу же после укола, причем целенаправленное, максимальная концентрация лекарства достигается именно в зоне возникновения боли.
Преимущества этого метода лечения:
- быстродействие, почти моментальное облегчение;
- уменьшение риска побочных эффектов, снижение нагрузки, которую обезболивающие и противовоспалительные препараты оказывают на все системы организма при попадании в кровоток;
- комплексное воздействие – блокируются болевые ощущения, устраняется спазм мышц, нормализуется тонус сосудов, снимается отечность, восстанавливается трофика тканей.

Но нужно понимать, что блокада – это метод симптоматического лечения. Она снимает воспаление и боль, но не способствует восстановлению поврежденных тканей. Поэтому к блокаде при артрозе коленного сустава прибегают как к экстренной мере, она не может заменить систематического комплексного лечения.
Практикуется применение медикаментозных блокад в травматологии и хирургии, лечении неврологических заболеваний, болей в разных отделах позвоночника, головных болей, заболеваний суставов. Инъекции в проблемную зону обладают анальгезирующим, спазмолитическим, противовоспалительным и рядом других эффектов, в зависимости от подбора препаратов. Блокада может проводиться и в диагностических целях, чтоб установить причину болевых ощущений. Также боль часто затмевает остальные симптомы, искажает картину, ее нейтрализация облегчает постановку диагноза.
Выделяют такие виды лечебных блокад:
- паравертебральные – в мышечные, подкожные, внутрикожные околопозвоночные структуры;
- фуникулярные – в зону выхода спинномозговых корешков;
- эпидуральные, спинномозговые – в пространство внутри позвоночного столба;
- проводниковые – в параневральное пространство вокруг нервного ствола (к этой категории, в частности, относится блокада седалищного нерва, которая показана при его защемлении);
- артикулярные (внутрисуставные) – в суставную полость и периартикулярные – в околосуставную область.
Показания и противопоказания к блокаде коленного сустава
Суставные и околосуставные блокады выполняются при болях в суставах, их травмировании, спазмах и контрактуре мышц, защемлении близлежащих нервов. Чаще всего к ним прибегают при лечении крупных сочленений конечностей – коленного, локтевого, плечевого, тазобедренного. Распространенной процедурой является также артикулярная блокада дугоотросчатых суставов позвоночника. Среди манипуляций на суставах конечностей наиболее сложной считается блокада тазобедренного сустава, поскольку он скрыт под толстым слоем мягких тканей. Показаниями к блокаде коленного сустава являются:
- гонартроз, осложненный реактивным синовитом;
- неинфекционные, посттравматические и постоперационные артриты без гнойных процессов;
- тендовагиниты, бурситы, периартриты.

При гонартрозе на поздней стадии, когда происходит выраженная деформация сустава, а также при деструктивных изменениях на фоне хронического артрита, возможны только периартикулярные блокады. Вводить препараты непосредственно в суставную полость нельзя, поскольку границы сустава изменились, щель сузилась, образовались костные разрастания. Если после 2–3 уколов отсутствует положительная динамика, не стоит ожидать, что количество перейдет в качество. От этого метода лечения следует отказаться или сменить препарат.
Суставные блокады также противопоказаны при:
- лихорадочных состояниях;
- гемморагических синдромах;
- почечной и печеночной недостаточности;
- заболеваниях ЦНС;
- беременности и лактации;
- ряде сердечно-сосудистых заболеваний;
- инфекционных процессах, в том числе в месте инъекции;
- индивидуальной непереносимости препаратов.
Препараты для блокады при гонартрозе
Для купирования болевого синдрома при артрозах используются анестетики местного действия, анальгетики и гормональные противовоспалительные препараты. Блокады бывают:
- монокомпонентные, с применением одного лекарственного средства;
- дикомпонентные – комбинация 2 препаратов;
- поликомпонентные – сочетание более 2 лекарств.
Иногда встречаются упоминания о блокаде суставов хондропротекторами и препаратами гиалуроновой кислоты. В данном случае смешивается 2 понятия – внутрисуставная блокада и внутрисуставная инъекция. Инъекции хондропротекторов и ГК способствуют уменьшению боли в коленях, но механизм их действия совсем не такой, как у гормонов или анестетиков. Они не блокируют болевые импульсы, а запускают механизм регенерации тканей сустава, устраняют причину боли.
Чаще всего для блокады коленного сустава используют:
- гидрокортизона ацетат, стероидный препарат с противовоспалительным эффектом, назначается при умеренном болевом синдроме. Применяется как для внутрисуставных, так и для периартикулярных инъекций. Эффект сохраняется примерно на протяжении недели после укола;
- дипроспан (бетаметазон) – кортикостероид с ярко выраженным противовоспалительным эффектом пролонгированного действия. При внутрисуставной инъекции эффект наступает через 3 часа и сохраняется на протяжении месяца. Препарат не требует дополнительного введения анестетиков, риск осложнений и побочных эффектов минимален;
- кеналог (триамцинолона ацетонид) – глюкокортикостероид, начинает действовать спустя сутки после введения и оказывает эффект на протяжении месяца. Обладает многочисленными побочными эффектами;

- дексаметазон – глюкокортикостеоид. Вводится в суставы и мягкие ткани. Действует быстро, но эффект непродолжительный;
- депо-медрол (метилпреднизолон) – стероидный препарат пролонгированного действия;
- новокаин – эфирный анестетик, лидокаин, меркаин – амидные анестетики, обычно вводятся в комбинации со стероидами. Анестетический эффект держится несколько часов, основная роль этих препаратов – снизить болезненность внутрисуставной инъекции.
Наряду с этими препаратами, хондропротекторами, гиалуроновой кислотой для инъекционного лечения суставов могут использоваться витаминные комплексы и гомеопатические средства. При инфекционных заболеваниях внутрь сустава вводятся антибиотики или антисептики.
Процедура
При внутрисуставной инъекции противовоспалительный обезболивающий эффект достигается быстрее, чем при периартикулярной, но блокада сустава таким методом не всегда возможна. Уколы в коленный сустав делаются с наружной или внутренней стороны колена, а при тяжелом течении заболевания или после операции показаны двусторонние инъекции. Снаружи инъекции делать проще, ниже риск осложнений.
Для проведения манипуляции пациент ложится на спину, слегка приподняв колено с помощью мягкого валика. Игла вводится в верхнюю треть участка над коленом и осторожно продвигается вперед. Шприц нужно держать так, чтоб игла двигалась параллельно задней стороне колена. При синовите предварительно выполняется пункция, из суставной полости эвакуируется воспалительный экссудат, и только потом вводится лекарство.
Перед инъекцией обязательно проводится оценка анатомии сустава, чтоб ввести иглу точно в суставную полость. Для контроля точности попадания в шприц втягивают пару капель синовиальной жидкости, затем аспирационный шприц меняют на инъекционный. Место укола должно быть максимально удалено от крупных нервов и кровеносных сосудов.
Большинство пациентов отмечает болезненность самой процедуры (наименее болезненны уколы дипроспана), но признает, что вскоре после укола исчезает боль, спадает отечность, восстанавливается подвижность сустава. Для минимизации риска осложнений на протяжении 2–3 часов после манипуляции необходимо избегать активных движений и не вставать.
Как долго сохранится эффект блокады, зависит от препарата и от индивидуальных особенностей организма. Не всегда удается достичь стойкой ремиссии. В любом случае, после купирования острого болевого синдрома необходимо проводить комплексное лечение, принимать хондропротекторы, проходить физиотерапевтические процедуры, заниматься лечебной физкультурой.
Возможные осложнения
При высокой эффективности внутрисуставная блокада имеет ряд побочных эффектов, может приводить к развитию осложнений:
- аллергические в форме зуда, высыпаний, отечности развиваются при индивидуальной непереносимости препарата. Самая тяжелая форма аллергической реакции – анафилактический шок;
- токсические явления разной степени выраженности при превышении дозировки или попадании препарата в сосудистое русло;
- травматические –гематомы при попадании иглы в кровеносный сосуд, нарушение чувствительности при травмировании нерва;
- воспалительные, при нарушении стерильности, занесении инфекции;
- местного характера – при неудачном подборе лекарств, неправильном проведении манипуляции. Проявляются усугублением боли и отечности, возможен некроз тканей.
Для профилактики осложнений необходимо внимательно изучить анамнез больного, имеющиеся противопоказания, соблюдать правила стерильности. Успех манипуляции в значительной мере зависит от квалификации специалиста, но и настрой пациента имеет значение. После процедуры необходимо оберегать место укола от травмирования. Риск токсических явлений снижается при отказе от вредных привычек и здоровом питании.
Артикулярные и периартикулярные медикаментозные блокады коленного сустава оказывают быстрый и выраженный эффект в ситуациях, когда пероральный прием нестероидных противовоспалительных препаратов или анальгетиков не приносит облегчения. Но выполняться такие манипуляции должны только квалифицированным специалистом после обследования пациента. Это сложная ответственная процедура, которая при неправильном выполнении может привести к серьезным осложнениям. Препарат и дозировка подбираются в индивидуальном порядке. Блокады стероидами и анестетиками не проводятся в профилактических целях и не могут заменить комплексного лечения.
Гонартроз коленного сустава 3 степени – дегенеративно-дистрофическое заболевание, при котором происходит разрушение хрящевой ткани. Обычно болезнь поражает пожилых людей (чаще женщин), но иногда первые проявления возникают в молодом возрасте. Гонартроз третей степени может быть правосторонним, левосторонним или двусторонним.
В результате нарушения питания хряща происходит изменение его структуры. При отсутствии лечения болезнь прогрессирует, что приводит к полной деформации сустава. На последней стадии гонартроза капсула сустава и его синовиальная оболочка перерождаются. Суставная жидкость становится вязкой и густой, в результате чего питание хряща ухудшается.
Недостаток питательных веществ приводит к тому, что на отдельных участках он просто исчезает. В дальнейшем процесс разрушения ускоряется: увеличивается трение между суставными поверхностями, кости деформируются, а движения в сочленении ограничиваются. При этом клинические проявления заболевания достигают своего максимума.
Если в процессе обследования внутри колена выявляется патологическая жидкость, необходимо периодически проводить пункцию. При частичной утрате трудоспособности пациенту присваивают 1 или 2 группу инвалидности.
Причины
К причинам развития гонартроза относятся:
- аутоиммунные заболевания (псориатический или ревматоидный артрит);
- дисплазия коленного сустава;
- травмы (переломы, вывихи, повреждения связок);
- сахарный диабет;
- избыточный вес;
- врожденное укорочение ноги;
- гипотиреоидизм;
- обморожения;
- варусная или вальгусная деформация ног;
- акромегалия;
- остеомиелит;
- хондрокальциноз.
На развитие заболевание влияют такие факторы, как возраст больного (чаще болезнь возникает у пожилых людей), сильные физические нагрузки (особенно интенсивные приседания и бег).
Симптомы
На 1–2 ст. гонартроза у пациента возникает хруст в суставах, боль при нагрузках и скованность. В дальнейшем болезнь прогрессирует и ее симптомы усугубляются.
Признаки гонартроза 3 степени:
При стирании верхнего слоя хряща расположенные в нем нервные окончания оголяются, в результате чего возникают болевые ощущения. На последней стадии гонартроза болевой синдром выражен ярко. Боли в колене возникают не только при нагрузках, но сохраняются и тогда, когда человек находится в состоянии покоя
Снижение амплитуды движений и скованность
Одной из причин появления этого симптома является изменение количества и состава синовиальной жидкости (увеличение ее вязкости)
Увеличение и деформация сустава
Увеличению сустава способствует разрастание остеофитов (шиповидных образований по краям суставных поверхностей) и отек тканей. Постепенно разрушение хряща приводит к тому, что сочленение деформируется, его форма изменяется
Часто разрушение хряща сопровождается воспалительным процессом, в результате которого возникает отек, сдавливающий еще сильнее нервные волокна. В этом случае появляется мучительная боль, справиться с которой можно только с помощью сильных обезболивающих средств.
Походка пациента нарушается: стараясь уменьшить болевые ощущения, человек двигает ногой меньше, а связочный аппарат, подстраиваясь под эти движения, укорачивает связки коленного сустава.
При гонартрозе 3 степени колени практически не разгибаются полностью, в результате чего возникает хромота.
Лечение гонартроза коленного сустава 3 степени
Облегчить состояние можно с помощью специальных наколенников или ортопедических стелек. Для того чтобы избежать травм и уменьшить нагрузку, рекомендуется использовать трость, костыли или ходунки.
Лечить артроз последней стадии с помощью лекарств малоэффективно. Замедлить дегенеративный процесс гиалуроновой кислотой или хондропротекторами на этой стадии заболевания практически невозможно, поэтому их обычно не применяют.
При выраженном болевом синдроме назначаются препараты из группы нестероидных противовоспалительных средств – Диклофенак, Ибупрофен, Нимесулид, которые позволяют уменьшить боль и воспаление.
Принимать их нужно после еды 1–3 раза в сутки. Поскольку препараты этой группы могут приводить к выраженным побочным эффектам и существенно влияют на состояние организма, в особенности желудочно-кишечного тракта, период лечения ограничен.
Для того чтобы уменьшить болевые ощущения, используют мази и гели на основе диклофенака, кеторолака, нимесулида, пчелиного или змеиного яда. Их наносят на пораженный участок, согласно с инструкцией. Применение таких препаратов может быть более длительным.
В качестве обезболивающего и противовоспалительного средства в домашних условиях можно приготовить болтушку. Для этого смешивают 20 мл Димексида, 20 мл Новокаина, 3 мл Диклофенака, 2 мл Дексаметазона. Отрез ткани смачивают в растворе и прикладывают к пораженному колену, сверху накрывая повязкой. Такой компресс оставляют на ночь.
Для того чтобы уменьшить воспалительный процесс и улучшить состояние пациента, применяются кортикостероиды. Гормональные препараты в большинстве случаев вводят в полость сустава, так как эффект от их применения в этом случае усиливается. Также лекарства можно вводить внутримышечно.
Гормональную терапию нельзя продолжать долго из-за высокого риска появления тяжелых побочных эффектов.
Облегчить боль при деформирующем артрозе можно с помощью народных средств:
- рецепт №1: 50 г корня живокоста измельчают и заливают 100 мл 96% спирта. Средство настаивают в темном месте в течение 10 дней, затем процеживают и применяют для растирания коленей. Настойку втирают 2–3 раза в сутки;
- рецепт №2: капустный лист немного подсекают ножом и разогревают на пару. На его поверхность наносят тонкий слой меда. Лист прикладывают к поврежденному суставу и накрывают повязкой. Такой компресс делают перед сном;
- рецепт №3: стакан цветов сирени заливают 0,5 л водки и настаивают в темном месте в течение недели. Средство используют для компрессов и примочек. Также можно готовить мазь на основе цветков сирени, для чего их измельчают и смешивают с вазелином. Применяют средство 2–3 раза в сутки.
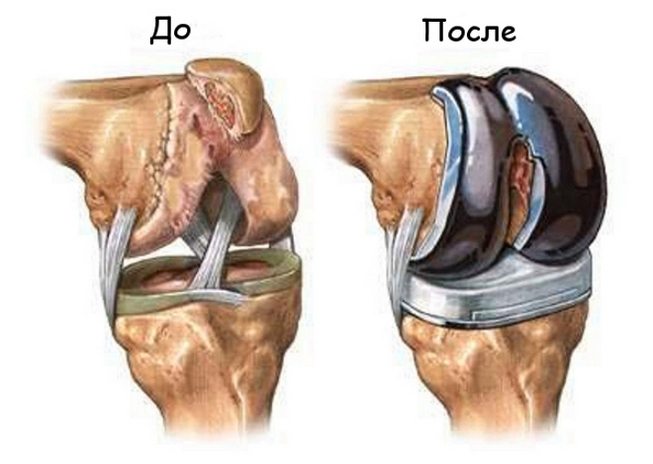
Эндопротезирование
Полностью восстановить функции пораженного сустава можно лишь с помощью хирургического вмешательства.
Показания к проведению операции:
- выраженный болевой синдром;
- неэффективность консервативного лечения;
- отсутствие опороустойчивости конечности;
- полная двигательная блокада суставного блока;
- существенное искривление костей, которые формируют колено.
Операция по замене сустава – технически сложная и травматичная, поэтому для нее необходимы как минимум два хирурга. Эндопротезирование проводится под общей или эпидуральной анестезией.
На передней стороне колена делают разрез, после чего удаляют поврежденный сустав. В углубление большой берцовой кости погружают ножку протеза. Также на кости бедра проводится несколько опилов.
На следующем этапе хирург устанавливает протез. Фиксацию производят с помощью специального вещества или путем вколачивания. Участок промывают физраствором, ставят дренаж и ушивают рану. Поврежденную конечность иммобилизируют с помощью ортопедических приспособлений. До снятия швов пациент остается в стационаре.
Хирургическое лечение показано пациентам старше 50 лет. В более молодом возрасте тотальное эндопротезирование коленного сустава проводится только при наличии дополнительных показаний, включая полисуставную форму ревматоидного артрита, ювенильный ревматоидный артрит, болезнь Бехтерева и другие ревматологические заболевания, протекающие с поражением нескольких крупных суставов.
Противопоказания к проведению эндопротезирования:
- активный инфекционный процесс либо наличие несанированных очагов хронической инфекции любой локализации;
- гнойный артрит на протяжении последних 6 месяцев;
- остеомиелит мыщелков большеберцовой или бедренной костей;
- отсутствие активного разгибания в колене, связанное с несостоятельностью разгибательного аппарата (из-за повреждения связок надколенника либо его несросшегося перелома, разрыва сухожилия четырехглавой мышцы бедра) или выраженной дисфункцией мышц;
- обширные грубые рубцы, спаянные с подлежащей костью в области коленного сустава;
- обострение тромбофлебита;
- психические и общесоматические заболевания в стадии декомпенсации.
В течение суток после операции пациент должен лежать на спине, при этом оперированная нога выпрямлена. Нельзя подкладывать под колено подушки. На второй день, при отсутствии болевых ощущений, можно поворачиваться на бок. Спать на боку можно, начиная с третьего дня.
Подъем с кровати нужно осуществлять со стороны здоровой ноги. На живот разрешается переворачиваться через 12–14 дней после хирургического вмешательства (зависит от состояния раны).
Уже в первые дни после операции под контролем физиотерапевта больному необходимо упражняться в ходьбе.
Врачи рекомендуют осваивать нормальную походку без хромоты, что дает возможность правильно восстановить оперированный сустав и избежать нагрузки на другую конечность.
Если человек изначально начинает хромать, переучиться будет очень сложно. Полезным упражнением является походка аиста, когда прооперированную ногу при ходьбе поднимают немного выше. Полностью избавиться от костылей можно через 4–6 недель после эндопротезирования.
В больнице пациент может находиться до 10 дней, в дальнейшем реабилитация проводится в домашних условиях. Вернуться домой можно в автомобиле, сидя рядом с водителем, при этом сиденье необходимо отодвинуть, а его спинку – немного откинуть назад.
Возобновить занятия некоторыми видами спорта (скандинавской ходьбой, плаваньем, ездой на велосипеде) можно через два месяца после хирургического вмешательства, походы в баню или сауну – через 3 недели.
В послеоперационный период следует придерживаться следующих рекомендаций:
- подбирать обувь с прочной, устойчивой и нескользкой подошвой, от туфель на высоких каблуках или большой платформе нужно отказаться;
- избегать в процессе реабилитации глубоких приседаний, резких перемен положения тела или прыжков;
- использовать вспомогательные средства (трости, костыли, ледоступы) при необходимости перемещаться по сколькой или неровной поверхности;
- периодически лежать на животе, что способствует восстановлению двигательной активности сустава;
- избегать во время работы положений, при которых возникает дополнительная нагрузка на коленный сустав;
- не поднимать тяжести, вес которых более 15 кг;
- строго следить за весом, поскольку лишний вес увеличивает нагрузку на сустав и способствует его изнашиваемости.
Необходимо помнить о том, что металлодетектор реагирует на материал, из которого сделан протез, поэтому во избежание недоразумений с собой нужно носить копию рентгеновского снимка.
За консультацией к врачу стоит обратиться в следующих случаях:
- появление сильного отека или боли в области прооперированного сустава;
- внезапное повышение температуры тела при отсутствии других симптомов какого-либо заболевания;
- длительное сохранение субфебрильной температуры тела;
- снижение подвижности прооперированного сустава.
Гонартроз коленного сустава 3 степени – патология с неблагоприятным прогнозом. Постепенно сустав теряет свои функции, и восстановить его нельзя.
Комплексная терапия не дает необходимого эффекта, а прогрессирование болезни приводит к инвалидизации. Шансов вылечить заболевание на этой стадии без операции нет.
Для того чтобы предотвратить развитие гонартроза, необходимо:
- правильно питаться;
- заниматься физкультурой, укреплять околосуставные мышцы;
- следить за массой тела.
При появлении неприятных симптомов в виде боли в коленях, скованности и хруста необходимо начинать лечение, так как это даст возможность замедлить развитие патологии.
Видео
Предлагаем к просмотру видеоролик по теме статьи.
Если человек игнорирует даже выраженные симптомы гонартроза, то спустя несколько месяцев или лет у него диагностируется эта патология коленного сустава 3 степени тяжести. Для нее характерны постоянные боли, усиливающиеся при ходьбе, значительное ограничение подвижности. На начальном этапе терапии используются консервативные методы. Как правило, они малоэффективны. Поэтому пациентам ортопеды сразу предлагают хирургическое лечение — эндопротезирование.
Особенности гонартроза коленного сустава 3 степени
Важно знать! Врачи в шоке: "Эффективное и доступное средство от АРТРОЗА существует. " Читать далее.
Гонартроз — дегенеративно-дистрофическая патология, поражающая коленные суставы. При заболевании 3 степени клинические проявления достигают максимума, в том числе за счет развития осложнений. Наиболее часто гонартроз выявляется у женщин после наступления естественной менопаузы. Но нередко от него страдают и совсем молодые люди, подвергающие свои коленные суставы чрезмерным нагрузкам. Для патологии 3 степени характерно практически полное разрушение хрящевой прослойки колена, тяжелая деформация бедренной и большеберцовой костей.
Механизм развития
Причины возникновения проблем со здоровьем
Гонартроз 3 степени тяжести бывает первичным и вторичным. В последнем случае его развитие провоцируют предшествующие травмы (внутрисуставные переломы, вывихи, разрывы наколенников, связок, сухожилий) или уже присутствующие в организме патологии:
- ревматоидный, реактивный, подагрический, псориатический артрит;
- склеродермия, системная красная волчанка;
- эндокринные, метаболические заболевания, в том числе сахарный диабет, гипотиреоз.
Первичный гонартроз возникает обычно на фоне естественного старения организма в результате замедления восстановительных процессов. Предпосылками к нему становятся повышенные нагрузки, ожирение, малоподвижный образ жизни.
Симптоматика патологии
Для гонартроза 3 степени характерны постоянные боли, возникающие как в дневные, так и в ночные часы. Нередко ограничено не только сгибание в коленном суставе, но и разгибание. Человек не может полноценно выпрямить ногу, что патологически изменяет его походку и осанку. Он переносит вес на здоровую конечность, прихрамывает, наклоняется в противоположную от пораженного сустава сторону. В некоторых случаях ноги искривляются, возникает вальгусная или варусная деформация. Передвижение больного часто возможно только с помощью трости, ходунков, костылей.
Какой врач лечит
Лечением гонартроза занимается ортопед. При проведении терапии могут потребоваться консультации травматолога, ревматолога, эндокринолога, невролога. Оперативное лечение проводится хирургом-ортопедом.
Диагностика болезни
Диагноз выставляется на основании данных анамнеза, жалоб пациента, внешнего осмотра. При гонартрозе 3 степени колено деформировано, увеличено в размерах. Часто сопровождающие патологию синовиты приводят к его сглаживанию за счет формирования воспалительных отеков. Из инструментальных исследований наиболее информативны рентгенография, МРТ. По показаниям проводится артроскопия — обследование внутренних поверхностей сустава.
Как лечить гонартроз коленного сустава 3 степени
Консервативное лечение гонартроза 3 степени направлено на устранение болей, мышечных спазмов, тугоподвижности. Комплексный подход к терапии позволяет предупредить вовлечение в деструктивно-дегенеративный процесс здоровых тканей и суставов. Пациентам рекомендовано снижение нагрузок на больной сустав использованием полужестких эластичных наколенников. В период лечения передвигаться разрешается только с тростью или костылями.
Несмотря на то что с помощью медикаментов невозможно устранить тяжелые деформации костных и хрящевых структур, они обязательно используются в лечении гонартроза 3 степени. Применение препаратов позволяет устранить симптомы заболевания, затормозить его прогрессирование.
Глюкокортикостероиды — синтетические аналоги гормонов, вырабатываемых надпочечниками. Препараты оказывают мощное анальгетическое и противовоспалительное действие, поэтому используются для купирования острого болевого синдрома. В терапии гонартроза практикуется внутрисуставное или периартикулярное введение глюкокортикостероидов — Метилпреднизолона, Дексаметазона, Триамцинолона, Дипроспана. Гормональные средства нередко комбинируются с анестетиками Новокаином и Лидокаином.
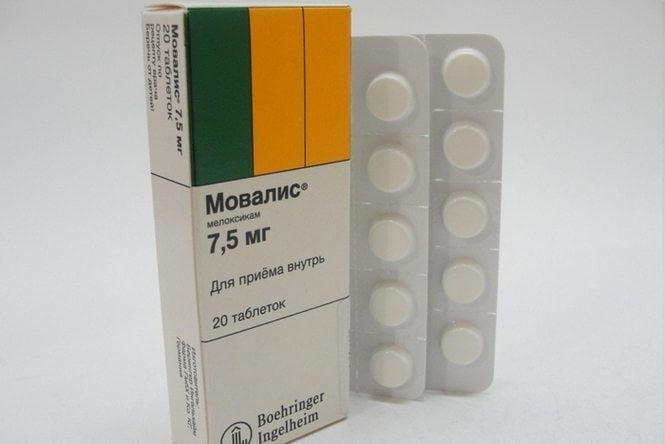
НПВС — препараты первого выбора в симптоматическом лечении гонартроза 3 степени. Они быстро устраняют боли, снижают повышенную местную температуру, купируют воспаление во время рецидивов синовита. НПВС применяются в форме растворов для внутримышечного введения (Мовалис, Ксефокам), таблеток (Нимесулид, Диклофенак), мазей и гелей (Вольтарен, Фастум). Системные препараты комбинируются с ингибиторами протонной помпы для профилактики изъязвления слизистой желудка.
Так называются препараты в различных лекарственных формах, предназначенные для частичного восстановления хрящевых тканей. При гонартрозе 3 степени они с этой целью не используются в связи с полным разрушением хрящевой прослойки колена. Хондропротекторы применяются для улучшения обмена веществ в суставе, профилактики дальнейшей костной деформации. По мере накопления в суставных структурах они оказывают и выраженное обезболивающее действие. Чаще всего в терапевтические схемы включаются Алфлутоп, Хондрогард, Структум, Терафлекс, Артра, Дона.
В ответ на боль, ущемление нервных окончаний могут возникать мышечные спазмы. Ограничением подвижности организм пытается решить проблемы. Но чаще повышение тонуса скелетной мускулатуры приводит к еще большему сдавлению нервов и усилению боли. В таких случаях пациентам назначаются миорелаксанты Сирдалуд, Баклосан, Мидокалм. Сначала препараты используются в форме инъекционных растворов, а затем результат закрепляется приемом таблеток.
При гонартрозе 3 степени тяжести ортопеды сразу предлагают пациентам хирургическое лечение, чтобы не тратить время на бесперспективную медикаментозную терапию. Наиболее востребовано эндопротезирование — замена коленного сустава искусственным имплантатом. Операция проводится под общим наркозом или эпидуральной анестезией, после чего начинается длительная (3-4 месяца) реабилитация. Эндопротезирование — единственный метод лечения гонартроза, позволяющий пациенту вести активный образ жизни.
Даже "запущенный" АРТРОЗ можно вылечить дома! Просто не забывайте раз в день мазать этим.
Артроскопия – эндоскопическая операция с использованием миниатюрных хирургических инструментов. Они вводятся в полость коленного сустава через несколько проколов кожи и подлежащих мягких тканей. Ход операции контролируется по экрану монитора, изображение на который передается с видеокамеры, вмонтированной в эндоскопическое устройство. Хирург выполняет частичную резекцию костных тканей, пластику связок и сухожилий, удаление свободно перемещающихся в суставной полости частиц хряща. Но улучшить функционирование колена с помощью артроскопии можно лишь на короткое время.
Корригирующая остеотомия – это хирургическая операция, направленная на устранение деформации сустава путем искусственного перелома. Рассечение большеберцовой и бедренной кости с дальнейшим сопоставлением отломков под определенным углом способствует правильному распределению нагрузок. Для стабилизации при движении на завершающем этапе остеотомии нога фиксируется специальными металлическими конструкциями.
Артродез — искусственный анкилоз, обездвиживание сустава в функционально выгодном положении. Хирург выполняет сращивание наколенника, большеберцовой и бедренной костей. После проведения операции колено утрачивает способность сгибаться и разгибаться. Но сохраняется возможность самостоятельного передвижения пациента с помощью трости или ходунков.
Артропластика — операция, направленная на восстановление размеров, формы и соответствия поверхностей сустава друг другу. Вначале хирург разъединяет спайку, обездвиживающую колено. Затем он иссекает остеофиты, восстанавливает форму суставных поверхностей, устанавливает между ними изолирующую аутопластическую (из фасции, кожи, жировой ткани) или аллопластическую (из акрилата, нержавеющих металлов) прокладку.
PRP-терапия — введение в полость коленного сустава аутологичной плазмы с повышенной концентрацией тромбоцитов. Лечебный эффект процедуры обусловлен наличием в собственной плазме пациента факторов роста. Эти биоактивные вещества оказывают стимулирующее действие на клеточное деление, межклеточный метаболизм, синтез гиалуроната, что способствует ускоренному восстановлению мягкотканных структур коленного сустава.
На стадии обострения гонартроза 3 степени пациентам показан электрофорез или ультрафонофорез с глюкокортикостероидами, анестетиками, витаминами группы B. После устранения сильных болей проводятся процедуры лазеротерапии, магнитотерапии, ударно-волновой терапии, УВЧ-терапии. Основная цель физиотерапии — снижение выраженности симптомов, повышение восприимчивости организма к действию фармакологических препаратов.
Сеансы классического, вакуумного, точечного массажа способствуют укреплению мышц пораженной гонартрозом ноги. В суставе улучшается кровообращение, ускоряется выведение из него продуктов распада тканей, тормозятся деструктивные процессы. В отличие от массажиста, обрабатывающего только ослабленные или спазмированные мышцы, мануальный терапевт воздействует на суставные структуры. Итогом становится увеличение расстояние между ними, устранение сдавления кровеносных сосудов и чувствительных нервных окончаний.
Ежедневные занятия лечебной физкультурой позволяют снизить дозы системных препаратов. Это происходит за счет укрепления мышечного каркаса колена, улучшения кровоснабжения его структур питательными веществами. Комплекс упражнений составляется врачом ЛФК индивидуально для каждого пациента с учетом возраста, тяжести симптоматики, степени обездвиженности коленного сустава.
Пациентам с лишним весом ортопеды рекомендуют похудеть для снижения нагрузки на все суставы ног. Необходимо исключить из ежедневного меню продукты с высоким содержанием жиров и простых углеводов — кондитерские и колбасные изделия, жирные сорта мяса, копчености, полуфабрикаты, сдобную выпечку. Основу диетического рациона должны составлять прозрачные бульоны, супы-пюре, свежие или тушеные овощи, запеченная курица, говядина, крольчатина, сыры, творог, сухофрукты.

Средства, приготовленные по рецептам народной медицины, не используются в лечении гонартроза 3 степени тяжести ввиду неэффективности. Возможно применение травяных чаев со зверобоем, валерианой, пустырником для улучшения качества сна.
Реабилитация после хирургического лечения
На начальном этапе реабилитации пациентам назначается прием антибиотиков, антикоагулянтов, гепатопротекторов для профилактики послеоперационных осложнений. Через 2-3 дня после установки эндопротеза разрешается вставать, ходить на костылях по палате, больничному коридору. Обязательны ежедневные занятия лечебной физкультурой под руководством врача-реабилитолога. После эндопротезирования пациентам показано санаторно-курортное лечение для ускоренного восстановления функций сустава. Применяются аппликации с озокеритом и парафином, грязи, минеральные воды, сероводородные, радоновые, жемчужные ванны.
Дается ли инвалидность
Человек с гонартрозом 3 степени утрачивает навыки самостоятельного обслуживания себя в быту, не может выполнять профессиональные обязанности. При определении положенной ему группы инвалидности специалистами бюро медико-социальной экспертизы (МСЭ) учитываются диагностические данные, степень ограничения подвижности, способ передвижения больного.
Последствия и прогноз
Течение гонартроза 3 степени осложняется спонтанными гемартрозами, развитием вторичного реактивного синовита, наружными подвывихами надколенника. Но наиболее тяжелым последствием становится анкилоз. Суставная щель полностью сращивается, колено обездвиживается. Это приводит к инвалидизации больного из-за неспособности к самостоятельному передвижению. Избежать такого развития событий возможно только эндопротезированием коленного сустава.
Профилактические мероприятия
Профилактика гонартроза 3 степени заключается в своевременном обращении за медицинской помощью. Необходимо записаться на прием к ортопеду при первых болезненных ощущениях в колене, обычно возникающих после повышенных физических нагрузок.
Как забыть о болях в суставах и артрозе?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки - не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от АРТРОЗА существует! Читать далее >>>
Читайте также:


