Аутоиммунное заболевание с поражением мышечной ткани
- Аутоиммунные заболевания соединительной ткани
- Причины развития аутоиммунных заболеваний
- Ревматические заболевания
- Лабораторная диагностика ревматических заболеваний:
- Ревматоидный фактор (РФ)
- Антитела к циклическому цитруллинированному пептиду (анти-ССР)
- Антитела к модифицированному цитруллинированному виментину (anti-MCV)
- Циркулирующие иммунные комплексы (ЦИК)
- Частота нахождения антител (%) при аутоиммунных заболеваниях
Аутоиммунные заболевания соединительной ткани
Аутоиммунные заболевания — это класс заболеваний, разнородных по клиническим проявлениям, развивающихся вследствие патологической выработки аутоагрессивных антител или размножения аутоагрессивных клонов киллерных клеток против здоровых, нормальных тканей организма, приводящих к повреждению и разрушению нормальных тканей и развитию аутоиммунного воспаления.
Причины развития аутоиммунных заболеваний
Причинами развития аутоиммунных заболеваний становятся:
Механизм развития многих аутоиммунных заболеваний (системной склеродермии, узелкового периартериита, приобретенной гемолитической анемии и др.) не выяснен. Большинство их развивается по типу аллергических реакций замедленного типа с участием иммунных лимфоцитов. При аутоиммунных поражениях крови первостепенное значение имеют циркулирующие в крови антитела.
В качестве аутоантигенов могут вступать белки, нуклеиновые кислоты, фосфолипиды, сахара, сами иммуноглобулины (ревматоидный фактор — это аутоантитела к IgG). Находящиеся в крови в норме в небольшом количестве естественные аутоантитела, обычно IgM-класса, не вызывают патологических процессов, а стимулируют регенерацию тканей.
Аутоиммунные заболевания можно разделить на:
- Органоспецифические (с поражением щитовидной железы, надпочечников, желудка, поджелудочной железы — тиреоидит Хасимото (Хашимото), первичная микседема, тиреотоксикоз, пернициозная анемия, болезнь Аддисона, сахарный диабет I типа и др.).
- Органонеспецифические (с поражением кожи, почек, суставов, мышц — дерматомиозит, системная красная волчанка, склеродермия, ревматоидный артрит и др.).
Обнаружение в сыворотке крови различных аутоантител имеет порой решающее диагностическое значение для подтверждения того или иного заболевания, тесно связано с активностью болезни или может определять прогноз. Применяемые лабораторные тесты являются важным инструментом при выборе метода лечения и мониторинга эффективности проводимой терапии.
Прогностическое значение имеет изменение уровня аутоантител как в сторону повышения титров, так и их снижения. Большинство аутоантител не являются специфичными для какого-либо заболевания, они обнаруживаются в различных комбинациях.
Ревматические заболевания
К ревматическим заболеваниям соединительной ткани относят:
Лабораторная диагностика ревматических заболеваний
Лабораторная диагностика ревматических заболеваний включает определение:
- аутоантител
- иммуноглобулинов
- циркулирующих иммунных комплексов
- компонентов системы комплемента
- белков острой фазы воспаления
- показателей дисфункции/повреждения эндотелия
- генетических маркеров
- маркеров костного метаболизма
Ревматоидный фактор (РФ) — это антитела против Fc-фрагмента IgG. Чаще эти антитела относятся к IgM, но встречаются и IgG-, IgA-, IgE-антитела. Ревматоидный фактор (РФ) имеют 75-80% больных ревматоидным артритом, его также обнаруживают при синдроме Шегрена, склеродермии, дерматомиозите, гиперглобулинемиях, В-клеточных лимфопролиферативных заболеваниях. Наличие ревматоидного фактора считается важным прогностическим признаком быстропрогрессирующего деструктивного поражения суставов и системных проявлений при ревматоидном артрите.
Антитела к циклическому цитруллинированному пептиду (анти-ССР) относятся к гетерогенной группе аутоантител, которые распознают антигенные детерминанты филагрина и других белков, содержащих атипичную аминокислоту цитруллин. Эти антитела присутствуют в 79% сывороток от больных ревматоидным артритом. Анти-ССР обнаруживаются на очень ранней стадии РА. Кроме того, тест позволяет дифференцировать эрозивную (анти-ССР-положительные пациенты) и неэрозивную (анти-ССР-отрицательные пациенты) формы РА.
Виментин является белком цитоскелета различных типов клеток, таких, как клетки мезенхимы и эндотелия, фибробласты, хондроциты и остеоциты. Он используется в качестве маркера опухолей мягких тканей. Виментин синтезируется и модифицируется макрофагами под регуляцией провоспалительных и противовоспалительных цитокинов и встречается в синовиальной жидкости пациентов с ревматоидным артритом. Около половины РФ-негативных пациентов выявляются с помощью анти-MCV.
Формирование циркулирующих иммунных комплексов (ЦИК) представляет собой физиологический механизм защиты, приводящий к быстрому устранению через ретикулоэндотелиальную систему либо эндогенных, либо экзогенных антигенов (микроорганизмов, вирусов, паразитов, растительных антигенов, антигенов грибов, пыльцы или пищевых продуктов).
Высокий уровень циркулирующих иммунных комплексов (ЦИК) в сыворотке и/или в других биологических жидкостях наблюдается при многих воспалительных и злокачественных заболеваниях, что может стать причиной развития патологии.
Определение циркулирующих иммунных комплексов (ЦИК) в сыворотке — это важный маркер для оценки активности заболевания, особенно при аутоиммунных болезнях.
Что такое аутоиммунный миозит?
Аутоиммунный миозит — это группа аутоиммунных ревматических заболеваний, которые вызывают воспаление и слабость мышц (полимиозит) или кожи и мышц (дерматомиозит).
Эти заболевания приводят к воспалению мышц (миозит), мышечной слабости, обусловливающей потерю трудоспособности, и иногда болезненности. Слабость обычно наблюдается в плечах и бедрах, но также может поражать симметричные мышцы тела.
Причины аутоиммунного миозита
Аутоиммунный миозит обычно развивается у взрослых в возрасте от 40 до 60 лет, либо у детей в возрасте от 5 до 15 лет.
Вероятность его развития у женщин в два раза выше, чем у мужчин. У взрослых заболевание может возникать независимо либо в комплексе болезней соединительной ткани, например, при смешанном заболевании соединительной ткани, системной красной волчанке или системном склерозе.
Причина аутоиммунного миозита не установлена. В развитии заболевания могут принимать участие вирусы или аутоиммунные реакции. Онкологические заболевания также могут вызывать это расстройство. Не исключено, что иммунный ответ, направленный против злокачественной опухоли, может также быть направлен на компоненты мышечной ткани. Эта болезнь может быть наследственной.
Различают четыре типа аутоиммунного миозита:
- Полимиозит.
- Дерматомиозит.
- Некротизирующие иммуноопосредованные миопатии.
- Миозит с включениями.
Дерматомиозит обычно вызывает изменения кожи, которых не бывает при полимиозите, что помогает в дифференциальной диагностике обоих заболеваний. Образцы ткани мышц, полученные при биопсии, также выглядят по-разному под микроскопом.
Некротизирующие иммуноопосредованные миопатии — это заболевания, при которых происходит гибель мышечных клеток (миоцитов), но не поражаются другие ткани, кроме мышечной.
Миозит с включениями представляет собой отдельное заболевание, симптомы которого похожи на симптомы хронического полимиозита неизвестной этиологии. Однако это заболевание развивается у пожилых лиц, часто поражает другие мышцы (например, мышцы кистей и стоп), имеет более длительное течение, плохо отвечает на лечение, а мышцы имеют другой вид под микроскопом.
Симптомы и признаки
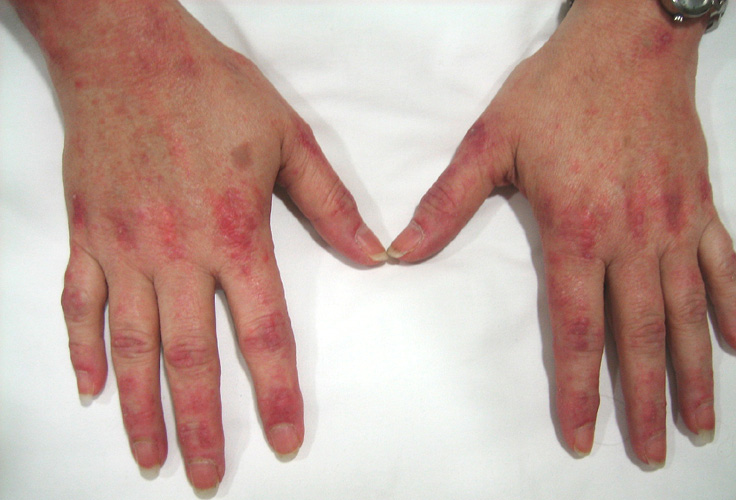
Симптомы аутоиммунного миозита аналогичны у людей всех возрастов, однако оказалось, что воспаление мышц у детей часто развивается более внезапно, чем у взрослых. Симптомы, которые могут начаться во время инфекции или непосредственно после нее, включают:
- симметричную мышечную слабость (особенно в верхней части рук, бедер и голеней);
- боль в суставах (хотя чаще наблюдается незначительная мышечная боль);
- затруднения при глотании;
- жар;
- утомляемость и снижение массы тела.
Также может возникать феномен Рейно, для которого характерно внезапное побледнение пальцев и ощущение покалывания в них, либо онемение в ответ на воздействие холода или эмоциональное расстройство.
Мышечная слабость может развиваться медленно или внезапно, с постепенным усугублением в течение недель или месяцев. В связи с тем, что поражение в первую очередь затрагивает мышцы вблизи центра тела, возможны серьезные трудности с такими движениями, как поднятие руки выше уровня плеч, движение вверх по ступенькам и подъем с кресла или сиденья унитаза. При поражении мышц шеи может стать невозможным даже подъем головы с подушки. Лицам со слабостью плечевых или бедренных мышц может потребоваться использование инвалидного кресла или постоянный постельный режим. Повреждение мышц верхней части пищевода может приводить к трудностям с глотанием и регургитации пищи. При этом поражения мышц кистей, стоп и лица обычно не происходит.
Боль и воспаление в суставах присутствует приблизительно у 30 % больных. Боль и отек преимущественно незначительны.
Внутренние органы обычно не затрагиваются, кроме горла и пищевода. Однако не исключено поражение легких и сердца, приводящее к нарушениям сердечного ритма (аритмии), одышке и кашлю. Симптомы повреждения желудочно-кишечного тракта, которые могут наблюдаться у детей, но обычно отсутствуют у взрослых, вызваны воспалением кровеносных сосудов (васкулитом). Такие симптомы могут включать кровавую рвоту, черный, дегтеобразный стул и сильную боль в животе, в ряде случаев с образованием отверстия (перфорации) во внутренней оболочке кишечника.
Когда сыпь сходит, на коже может возникать буроватая пигментация, рубцевание, сморщивание или депигментированные бледные пятна. Сыпь на коже волосистой части головы может напоминать псориаз и сильно зудеть. Также наблюдается чувствительность к солнечному свету и язвы на коже. Под кожей или в мышечной ткани, особенно у детей, могут возникать бугорки вследствие отложения кальция. Приподнятые красноватые бугорки могут появляться в области пястно-фаланговых суставов (так называемые папулы Готтрона), а иногда и в области межфаланговых суставов.
Иногда эти характерные кожные изменения наблюдаются при отсутствии мышечной слабости и воспаления. В этом случае заболевание называется амиопатическим дерматомиозитом.
Диагностика
Для диагностики аутоиммунного миозита используются следующие критерии:
- мышечная слабость в плечах или бедрах и голенях;
- иногда характерная сыпь;
- повышенные уровни в крови определенных ферментов мышечной ткани (особенно креатинкиназы), что указывает на повреждение мышц;
- патологические изменения электрической активности мышц по результатам электромиографии или изменения во внешнем виде мышц на снимках, полученных с помощью магнитно-резонансной томографии (МРТ);
- характерные изменения в мышечной ткани, обнаруженные при биопсии и наблюдаемые под микроскопом (наиболее достоверное подтверждение).
Биопсия мышц назначается часто и является самым надежным способом диагностики аутоиммунного миозита, особенно в сомнительных случаях. Другие лабораторные обследования не могут однозначно идентифицировать аутоиммунный миозит, но могут помочь исключить другие нарушения, обнаружить риск осложнений и определить степень тяжести заболевания.
Анализы крови проводятся для измерения уровней антинуклеарных антител (АНА) и других антител, которые присутствуют у большинства лиц с аутоиммунным миозитом. Хотя результаты анализов крови могут помочь диагностировать аутоиммунный миозит, сами по себе они не могут служить подтверждением диагноза аутоиммунного миозита, поскольку обнаруженные с их помощью аномалии иногда присутствуют у здоровых людей или у лиц с другими заболеваниями. Диагноз аутоиммунного миозита устанавливается на основании всей собранной врачом информации, включая симптомы, результаты физикального обследования и результаты всех обследований.
МРТ также может помочь выбрать участок для биопсии. Чтобы исключить другие заболевания мышц, отбирают образцы мышечной ткани для выполнения специфических исследований.
Врачи часто назначают скрининг на онкологические заболевания среди людей в возрасте 40 лет и старше, страдающих дерматомиозитом, или среди людей в возрасте 60 лет и старше, страдающих полимиозитом, поскольку у таких больных возможно наличие скрытых злокачественных опухолей.
Лечение аутоиммунного миозита

Часто на состоянии больных благоприятно сказывается умеренное ограничение физической деятельности в периоды наиболее сильных проявлений воспаления мышц.
Как правило, назначается преднизон (кортикостероидный препарат) для приема внутрь в высоких дозах. Этот препарат приводит к медленному повышению силы мышц, снимает боль и отек, обеспечивая контроль заболевания. Лицам с тяжелым заболеванием с затруднениями при глотании или слабостью дыхательных мышц назначают внутривенные кортикостероиды, такие как метилпреднизолон. Многие взрослые больные вынуждены продолжать прием преднизона в низких дозах либо альтернативного лекарственного препарата в течение многих лет или даже неопределенного срока, для профилактики рецидива.
С целью контроля ответа заболевания на лечение кортикостероидами врачи периодически назначают анализ крови для определения уровней мышечных ферментов. Уровни обычно снижаются до нормальных или почти нормальных, а мышечная сила возвращается через 6-12 недель. МРТ также может выявить участки воспаления, что дает врачу возможность определить ответ заболевания на назначенное лечение. Как только уровни ферментов вернутся к норме, дозу преднизона можно постепенно снижать. При повышении уровней мышечных ферментов доза увеличивается.
Хотя при лечении больных с аутоиммунным миозитом кортикостероиды обычно назначаются в первую очередь, эти препараты вызывают побочные эффекты (например, высокий уровень сахара в крови, перепады настроения, катаракта, риск переломов и глаукомы), особенно при назначении в высоких дозах и на длительный срок. Поэтому для уменьшения срока использования кортикостероидов и минимизации побочных эффектов в дополнение к преднизону можно назначать иммунодепрессанты (такие как метотрексат, такролимус, азатиоприн, микофенолата мофетил, ритуксимаб или циклоспорин). В качестве еще одного метода лечения может назначаться иммуноглобулин (вещество, содержащее различные антитела в больших количествах) для введения в вену (внутривенно). Некоторые больные получают комбинацию кортикостероидов, иммунодепрессантов и иммуноглобулина.
Если мышечная слабость обусловлена злокачественной опухолью, ответ на лечение преднизоном, как правило, незначителен. Однако тяжесть такого состояния обычно облегчается, если есть возможность эффективного лечения злокачественной опухоли.
У больных, получающих кортикостероиды, возрастает опасность переломов вследствие остеопороза. Для предотвращения остеопороза таким больным назначают препараты, используемые для лечения остеопороза, например, бисфосфонаты, пищевые добавки витамина D и кальция. Больным, получающим иммунодепрессанты, также назначают препараты для профилактики инфекций, вызванных такими грибами, как Pneumocystis jirovecii.
Больные аутоиммунным миозитом входят в группу повышенного риска развития атеросклероза и находятся под тщательным наблюдением врача.
Прогноз
До 50% больных (особенно детей), получивших лечение в течение 5 лет после установления диагноза, часто достигают длительного периода бессимптомного течения (ремиссия), а некоторые могут даже полностью выздороветь. Однако в любое время возможен возврат (рецидив) заболевания. После постановки диагноза продолжительность жизни приблизительно 75 % пациентов составляет минимум 5 лет. Этот показатель еще выше среди больных детского возраста.
У взрослых больных повышается риск смерти вследствие тяжелой и прогрессирующей мышечной слабости, затруднений при глотании, недостаточного питания, вдыхания пищи с последующим развитием пневмонии (аспирационная пневмония) или дыхательной недостаточности, которая часто развивается одновременно с пневмонией.
У детей, имеющих ювенильную форму дерматомиозита, может развиться тяжелое воспаление кровеносных сосудов (васкулит), кровоснабжающих кишечник, которое при отсутствии лечения в конечном итоге может привести к перфорации кишечника.
Течение полимиозита характеризуется большей тяжестью и резистентностью к лечению среди больных с поражениями сердца и легких. Полимиозит и, особенно, дерматомиозит, связаны с повышением риска развития онкологических заболеваний. У больных злокачественными заболеваниями основной причиной смертности является опухоль, а не аутоиммунный миозит.
Содержание:

Аутоиммунный миозит – это воспаление поперечно-полосатой мускулатуры, когда клетки иммунной системы начинают поражать клетки мышечных волокон. Как правило, это отдельное заболевание, но может проявляться в качестве симптомов при различных системных патологиях: системной красной волчанке, склеродермии, ревматоидном артрите. Аутоиммунные механизмы – нечастые причины воспаления мышц. Но именно они вызывают наиболее тяжелые формы недуга, с трудом поддающиеся лечению.
Недугом страдают и дети, и взрослые, чаще женщины после сорока лет. Если поражена одна мышца, то это локальный миозит. Если воспалены несколько – полимиозит. Когда в патологический процесс вовлечена кожа – это дерматомиозит.
Как развивается заболевание?
В основе заболевания лежит воспаление аутоиммунного характера. В результате болезни организм начинает вырабатывать антитела к собственным тканям. Образуются циркулирующие иммунные комплексы, поражающие собственные органы и ткани. Органами-мишенями являются собственные мышцы, точнее, соединительнотканные оболочки, которые покрывают мышцы.
Как проявляется болезнь?
Часто аутоиммунный миозит отличается хроническим и подострым течением. В этом случае симптомы заболевания развиваются постепенно и волнообразно.
Первым проявлением болезни может стать мышечная слабость. Мышцы при воспалении утрачивают тонус. Пациентам становится тяжело передвигаться, подниматься с постели, обслуживать себя.
Следующим симптомом является боль, которая появляется в группе мышц, вовлеченных в патологический процесс. Интенсивность и продолжительность болевого синдрома зависит от стадии заболевания. При аутоиммунном миозите это ноющая неинтенсивная боль, которая усиливается при движении, перемене положения тела, смене окружающей температуры. Временами болевые ощущения исчезают полностью.
Ощупывание пораженной мышцы вызывает боль. Мускулатура имеет плотную консистенцию, напряжена, отечна. Иногда отмечается локальное повышение температуры.
Характерным симптомом миозита является ограничение движений, которое проявляется по-разному. Например, поражение грудных мышц и диафрагмы ведет к нарушению функции дыхания, затруднению откашливания, снижению во время вдоха и выдоха экскурсий грудной клетки. При воспалении мышц шеи часто нарушается глотание.
Аутоиммунный миозит сопровождается дерматологическими проявлениями. В таком случае на коже отмечаются высыпания в виде пятен или узелков красно-багрового цвета на фоне гиперемии и отека. Пациенты жалуются на интенсивный зуд, повышение чувствительности кожи.
Диагностика
Диагноз аутоиммунный миозит выставляют на основании жалоб пациента и данных осмотра. Важное значение в диагностике является упоминание о системной патологии, например, склеродермии, ревматоидного артрита, системной красной волчанки.
Для определения степени поражения мышцы применяют исследование – электромиографию.
Как излечить недуг?

Лечением аутоиммунного миозита занимаются врачи-ревматологи. Терапия недуга включает в себя патогенетические и симптоматические средства.
В качестве патогенетического лечения назначаются препараты, купирующие патологические иммунные реакции организма:
- глюкокортикостероидные средства – гормоны, оказывающие противовоспалительный эффект;
- цитостатики – лекарства, вызывающие иммунодепрессию;
- экстракорпоральные методы лечения, например, плазмаферез, гемосорбция;
- нестероидные противовоспалительные средства (НПВС).
В период обострения проводится детоксикационная терапия: внутривенное введение растворов, витаминов, метаболиков.
После стихания острого процесса пациентам показано физиолечение и массаж. Полезно проведение электрофореза, УВЧ, амплипульса, электромиостимуляции. Целью восстановительного лечения является улучшения кровоснабжения мускулатуры, ликвидация застойных явлений, возвращения полного объема движений.
Миозитом называют воспаление мышц. Это состояние может быть вызвано разными причинами: инфекционным процессом, травмами, аутоиммунными процессами, побочными эффектами лекарств. Наиболее распространенные проявления заболевания – боли, припухлость и ослабление пораженных мышц. Лечение зависит от причины.
Отдельные разновидности миозитов
Существуют две специфические разновидности миозита, которые вызываются особыми причинами – дерматомиозит и полимиозит.
Дерматомиозит – идиопатическое (чаще всего возникает самопроизвольно, причина не известна) воспалительное заболевание, которое характеризуется поражением кожи и мышц. Также в более редких случаях патологический процесс может поражать суставы, легкие, пищевод. Болеют дети и взрослые.
Полимиозит – довольно редкое воспалительное заболевание, при котором страдают мышцы пояса верхних и нижних конечностей, шеи. Симптомы нарастают постепенно, больному становится сложно подниматься по лестнице, вставать из положения сидя, поднимать руками предметы, особенно выше головы. Чаще всего болеют люди в возрасте 30-50 лет.
Каждый пациент требует индивидуального подхода. Для того чтобы получить наиболее эффективное лечение, необходимо обратиться к врачу-неврологу.
Лечение миозита мышц
Лечение заболевания зависит от его причин.
Для борьбы с воспалительным процессом в мышцах применяют нестероидные противовоспалительные средства (НПВС), обычно в виде мазей. Чаще всего используют препараты диклофенак и кетопрофен. При необходимости врач назначает более мощные препараты, подавляющие иммунную систему: глюкокортикостероиды (препараты гормонов коры надпочечников), метотрексат.
Для борьбы с мышечными болями используют обезболивающие препараты.
Инфекционные миозиты чаще всего бывают вызваны вирусами. В этом случае специального лечения, как правило, не требуется. Значительно реже встречаются бактериальные инфекции, в этом случае врач назначает антибактериальные препараты.
Помимо лекарственных препаратов, невролог может назначить вам физиотерапию, специальные физические упражнения, тепловые процедуры.
Если воспаление в мышцах возникло в качестве побочного эффекта при приеме некоторых лекарственных препаратов, их отменяют. Обычно спустя некоторое время симптомы заболевания стихают.
Можно ли вылечить миозит?
Это зависит от причины заболевания. В большинстве случаев прогноз благоприятный. Для отдельных форм заболевания, таких как полимиозит, не существует эффективного лечения. Однако, правильно назначенная медикаментозная терапия и физиотерапия могут улучшить работу мышц.
В редких случаях миозит приводит к рабдомиолизу – разрушению мышечной ткани. Продукты распада поступают в кровь, в результате возникает острая почечная недостаточность. В этом случае необходима госпитализация в стационар и инфузионная терапия.
Врачи клиники неврологии нашего медицинского центра имеют богатый опыт лечения миозитов разного происхождения. Вы можете записаться на консультацию к специалисту по телефону +7 (495) 230-00-01.
Основной признак миозита – мышечная слабость. Она бывает выражена в разной степени, иногда сильно заметна и мешает выполнять повседневные дела, а иногда её можно обнаружить только при помощи специальных тестов. Также пациента могут беспокоить боли в мышцах, но они возникают не всегда.
Симптомы миозита при разных формах заболевания
При дерматомиозите, полимиозите и других системных воспалительных заболеваниях симптомы нарастают, как правило, в течение длительного времени, нескольких недель или месяцев. Поражение охватывает большие группы мышц, например, плечевого, тазового пояса, шеи, спины, бедер. Обычно поражаются мышцы с обеих сторон тела.
- Мышечная слабость. Из-за нее нарушается походка. Человек часто падает, испытывает сложности, когда нужно встать из положения сидя.
- Повышенная утомляемость, чувство усталости.
- Высыпания на коже.
- Утолщение, огрубение кожи на руках.
- Затрудненное дыхание.
- Затрудненное глотание.
При вирусных миозитах симптомы, сопутствующие слабости и болям в мышцах, отличаются. Повышается температура тела, возникает общее недомогание, кашель, насморк, либо рвота, диарея. Признаки воспаления в мышцах могут возникнуть спустя несколько дней или даже недель после того, как пройдет вирусная инфекция.
Некоторых, но далеко не всех, людей, страдающих миозитом, беспокоят болевые ощущения. Зачастую мышечные боли бывают вызваны острой травмой или являются одним из симптомов вирусных заболеваний. В этом случае их называют миалгиями, к истинному миозиту они не имеют отношения.
Если вас стала беспокоить слабость, боль в мышцах, и они долго не проходят, обратитесь к врачу. Наши высококвалифицированные неврологи готовы вас проконсультировать.
Как лечение миозита зависит от симптомов болезни?
Тактика лечения во многом определяется симптоматикой и причинами заболевания. При системных воспалительных заболеваниях симптомы миозита зачастую постоянно прогрессируют, иногда купируются с большим трудом. Поэтому лечение миозита длительное. Применяют сильные препараты, подавляющие активность иммунной системы. Для улучшения функций пораженных мышц врач назначает физиотерапию.
При вирусных инфекциях специального лечения не требуется, меры направлены на борьбу с проявлениями заболевания. Но если выясняется, что воспаление вызвано бактериями (что бывает редко), врач назначает антибиотики.
Если воспалительный процесс возникает в результате рабдомиолиза (распада мышц), к симптомам миозита могут присоединиться признаки острой почечной недостаточности. Это опасное состояние, которое требует госпитализации в стационар.
В одних случаях воспалительный процесс в мышцах носит временный характер и быстро проходит, а в других заболевание протекает в хронической форме, симптомы прогрессируют со временем, состояние больного ухудшается. Для того чтобы не допустить тяжелых осложнений, лучше вовремя обратиться к врачу. Чтобы записаться к врачу в нашей неврологической клинике в удобное для вас время, свяжитесь с нами по телефону: +7 (495) 230-00-01.
Оставьте свой номер телефона
Заболевание миозит может быть вызвано любыми причинами, которые приводят к воспалительному процессу в мышцах. Их условно делят на следующие группы: системные воспалительные процессы в организме (нередко они носят аутоиммунный характер), инфекции, травмы, побочные эффекты лекарств, рабдомиолиз (разрушение мышечной ткани).
Основные группы причин миозита
Системные воспалительные процессы в организме.
В основе многих этих болезней лежит аутоиммунный процесс. Иммунитет начинает атаковать ткани собственного тела, как будто они являются чужеродными. Развивается воспаление.
Заболевания, которые способны приводить к развитию миозита:
- Дерматомиозит. Тяжелая прогрессирующая патология, которая, как правило, возникает сама по себе, её причины обнаружить не удается. Могут поражаться разные органы, чаще всего – кожа и мышцы.
- Полимиозит – системное заболевание, при котором, как правило, симптомы усиливаются постепенно, страдают преимущественно мышцы плечевого и тазового пояса, шеи. Эффективного лечения не существует.
- Миозит с включениями – заболевание, которое относится к группе воспалительных миопатий. Характеризуется мышечной слабостью. Эффективного лечения не существует, препараты, подавляющие иммунитет, не приводят к улучшению состояния.
- Системная красная волчанка – аутоиммунное поражение соединительной ткани. Может сопровождаться воспалением в мышечной ткани.
- Склеродермия – аутоиммунная патология, при которой происходит повреждение соединительной ткани. При этом поражается кожа, опорно-двигательный аппарат, сосуды, сердце, почки, органы пищеварения, легкие.
- Ревматоидный артрит – системное заболевание соединительной ткани, при котором главным образом страдают мелкие суставы, но может развиваться и воспаление в мышцах.
Перечисленные причины являются наиболее серьезными. Они требуют длительного лечения.
Чаще всего миозит вызывают вирусные инфекции (например, грипп, ОРЗ, ВИЧ). Болезнетворные бактерии и грибки являются причиной значительно реже. Возбудитель может непосредственно проникать в мышцы или выделять токсины, которые приводят к развитию воспалительного процесса.
После интенсивных физических упражнений могут беспокоить мышечные боли, отечность, слабость. Эти симптомы связаны с развитием воспаления в результате травмы от чрезмерных нагрузок и обычно проходят самостоятельно в течение нескольких часов или дней. Специального лечения не требуется, достаточно отдыха.
Прием многих лекарственных препаратов может приводить к временному повреждению мышц. Симптомы могут возникать сразу после приема препарата или после того, как человек принимает его в течение достаточно длительного времени. Иногда к патологии приводит взаимодействие между разными лекарствами. Препараты, способные вызывать миозит:
- колхицин;
- статины;
- альфа-интерферон;
- гидроксихлорохин;
- алкоголь;
- кокаин.
Как правило, симптомы носят временный характер и проходят после того, как прекращен прием вызвавшего их препарата.
Состояние, которое характеризуется разрушением мышечной ткани, может быть вызвано разными причинами. Оно представляет опасность, так как продукты распада мышц поступают в кровоток и могут вызывать острую почечную недостаточность.
Острый и хронический миозит
Интенсивность воспаления в мышцах и симптомы могут нарастать с разной скоростью, в зависимости от этого выделяют две формы заболевания:
- Острый миозит. Проявления нарастают в течение короткого времени. Такая картина наиболее характерна для травм, острых инфекционных заболеваний.
- Хронический миозит. Проявления нарастают медленно, в течение недель, месяцев. Так часто происходит, если патологические изменения в мышцах связаны с системными воспалительными заболеваниями.
Только четкое понимание причины миозита позволяет назначить наиболее эффективное лечение. Посетите врача и пройдите обследование. Записаться на прием к доктору в нашем центре неврологии "Медицина 24/7" можно по телефону: +7 (495) 230-00-01
Некоторые разновидности миозита довольно быстро проходят самостоятельно и даже не требуют специального лечения. Другие бывают вызваны серьезными причинами, прогрессируют со временем, с их симптомами не всегда удается справиться, даже применяя сильные медикаментозные препараты.
Кроме того, под клиникой миозита могут скрываться другие заболевания, иногда более серьезные. Поэтому для врача важно разобраться, чем обусловлены жалобы пациента, который пришел к нему на прием. Это помогает назначить наиболее эффективное лечение миозита.
Беседа и осмотр в кабинете врача
Во время беседы врач может задать вам следующие вопросы:
- Что вас беспокоит? Есть ли у вас другие жалобы, помимо болей в мышцах и нарушения движений?
- Когда появились первые симптомы?
- Была ли незадолго до этого у вас травма? Инфекционное заболевание?
- Чем вы болели в течение жизни? Есть ли у вас хронические заболевания?
Это поможет доктору получить необходимую информацию. Постарайтесь отвечать максимально подробно.
Затем врач проводит осмотр. Он осматривает область мышц, в которых пациента беспокоят боли, ощупывает их, определяет болезненность. Также может быть проведен неврологический осмотр, во время которого проверяют тонус и движения мышц, чувствительность кожи, рефлексы, чувство равновесия, координацию движений.
Диагностика миозита на основе инструментальных исследований и лабораторных анализов
Врач может установить правильный диагноз на основе осмотра и оценки клиники миозита. Но для того чтобы лучше разобраться в его причинах и оценить степень поражения мышц, зачастую необходимо дополнительное обследование, которое может включать следующие методы:
- Анализы крови. О наличии воспаления в мышечной ткани будет свидетельствовать повышение уровня некоторых ферментов, таких как креатинкиназа. Другие анализы помогают обнаружить аномальные антитела, что свидетельствует об аутоиммунном состоянии.
- Магнитно-резонансная томография. При помощи МРТ можно создать трехмерное изображение или послойные срезы мышц. Это помогает оценить патологические изменения, вызванные воспалительным процессом.
- Электромиография. В мышцы погружают специальные игольчатые электроды и проверяют, как они реагируют на электрические импульсы, которые поступают от нервов.
- Биопсия мышцы. Это наиболее точный метод диагностики, который бывает необходим в некоторых случаях. Врач делает надрез, получает небольшой фрагмент мышечной ткани и отправляет на анализ в лабораторию. Обычно это помогает установить окончательный диагноз.
Иногда правильный диагноз удается установить сразу, а в других случаях процесс диагностики миозита долгий и сложный.
Читайте также:






