Артроскопия при лечение остеоартроза
Медицинский эксперт статьи


На сегодняшний день лечение остеоартроза направлено в основном на улучшение симптоматики, в первую очередь на устранение болевого синдрома. В процессе проводящихся в настоящее время исследований разрабатывают препараты, которые могут изменять течение остеоартроза: предотвращать, задерживать развитие изменений в суставах или даже вызывать их обратное развитие. Проведение подобных исследований требует стандартизованных и воспроизводимых оценок изменений в суставах для четкой оценки результатов лечения. Это касается в первую очередь оценки количества, целости и/или качества суставного хряща.
К основным проблемам артроскопии на сегодняшний день относятся следующие: ее инвазивный характер, недостаточно разработанные стандартизованные оценочные системы хондропатий при остеоартрозе, а также рекомендации по унификации визуализации поверхностей суставного хряща.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11]
Методика проведения артроскопии
Артроскопию, выполняемую с лечебной целью, часто проводят под общей или спинномозговой анестезией, тогда как диагностическую артроскопию можно выполнять под местной (подкожной или внутрисуставной) анестезией, что делает процедуру более безопасной, доступной и недорогой. Е. Eriksson и соавторы (1986) при сравнении результатов различных методик проведения артроскопии обнаружили, что проведением этой процедуры под местной или спинномозговой анестезией были удовлетворены около 77% пациентов, вто время как под общей - 97%. P.M. Blackburn и соавторы (1994) обнаружили хорошую переносимость артроскопии, проводимой под местной анестезией, сравнимую с МРТ коленных суставов, у всех обследованных 16 пациентов, причем 8 из них отдали предпочтение артроскопии, 2 - MPT, a 6 говорили об одинаково хорошей переносимости обеих процедур.
J.B. McGintyn R.A. Matza(1978) оценили диагностическую точность артроскопии, проводимой под общей или местной анестезией, путем постартроскопической визуализации с помощью артротомии. Обнаружено, что артроскопия была несколько точнее, если проводилась под местной анестезией (95%), чем под общей (91%). Однако следует подчеркнуть, что проведение артроскопии под местной анестезией требует большей подготовки, даже для опытных артроскопистов.
Артроскопию коленного сустава часто проводят с помощью артроскопа с 4-миллиметровой стеклянной линзой и 5,5-миллиметровым троакаром. У некоторых больных с контрактурами связок или остаточным мышечным напряжением (из-за местной анестезии) задняя часть тибио-феморального отдела сустава может оказаться недоступной для стандартного артроскопа (4 мм). Артроскоп с 2,7-миллиметровой линзой имеет поле обзора, сравнимое со стандартным артроскопом, и в большинстве случаев позволяет исследовать все отделы сустава. Постоянная ирригация коленного сустава, обеспечиваемая 2,7-миллиметровым артроскопом, достаточна для очистки сустава от крови и различных частиц и обеспечения четкого поля для визуализации. Технически, 25-30° угол обзора обеспечивает широкое и лучшее обозрение. Волоконно-оптические артроскопы меньшего диаметра (1,8 мм) можно вводить в сустав через пункционное отверстие, а не через разрез, однако они имеют ряд недостатков: меньшее поле обзора, более тусклое и зернистое изображение, что связано с переносом изображения по волокнам и худшей ирригацией, а также тенденцией к перегибам и поломке оптических волокон, что часто ведет к получению только прямого изображения. По данным этих авторов, чувствительность подобных артроскопов по сравнению со стандартными в обнаружении дефектов хряща составляет 89%, а синовиальной оболочки - 71%.
Результаты проспективного открытого неконтролируемого исследования, проведенного X. Ayral и соавторами (1993), свидетельствуют об улучшении самочувствия у 82% пациентов через 1 мес после хондроскопии. Считается, что лаваж полости сустава, проводимый в ходе процедуры (обычно около 1 л изотонического раствора натрия хлорида) обеспечивает клиническое улучшение со стороны проявлений суставного синдрома, что подтверждают данные контролируемых исследований, и нивелирует потенциальный вред этой инвазивной процедуры.

[12], [13], [14], [15]
Артроскопическая оценка выраженности поражения хряща при остеоартрозе

[16], [17], [18], [19], [20], [21], [22], [23], [24], [25], [26], [27]
Для оценки динамики поражения суставного хряща при остеоартрозе, особенно под влиянием проводимого лечения, необходимы количественные оценочные системы, предусматривающие три основных параметра этих поражений: глубину, размер и локализацию. К настоящему времени известно много различных артроскопических классификационных систем.
Некоторые из классификационных систем учитывают только глубину поражений суставного хряща и дают качественную информацию о поверхности хряща, не обеспечивая количественный подход к учету хрящевых поражений. В других системах учитывается комбинация глубины и размера наиболее тяжелой хондропатии суставной поверхности по одной описательной категории, однако имеется и много расхождений. Краткая характеристика классификационных систем приведена ниже.
Классификационная система, предложенная R.E. Outerbridge (1961), подразделяет повреждения хряща на степени:
- I степень - размягчение и отечность хряща без трещин (истинная хондромаляция);
- II - фрагментация хряща и образование трещин диаметром 0,5 дюйма и менее;
- III - фрагментация хряща и образование трещин диаметром более 0,5 дюймов;
- IV - эрозии хряща с вовлечением субхондральной кости.
Видно, что II и III степени имеют одинаковую глубину и для них описан размер, тогда как I и IV степени детально не оценены. Кроме того, размер трещин (степени II и III) не является постоянной величиной.
R.P. Ficat и соавторы (1979) разделили поражения хряща на закрытую и открытую хондромаляцию, причем закрытая хондромаляция (I степень) представляет собой истинную хондромаляцию (размягчение и отечность), а открытая (II степень) - открытую (с наличием трещин) хондропатию. Согласно этой системе, поражение, соответствующее I степени, начинается с 1 см 2 площади и прогрессивно распространяется во всех направлениях. Подобное описание ведет к несогласованности в вопросе о суммарной зоне поражения площади поверхности хряща. II степень включает три различные глубины хондропатии: поверхностные и глубокие трещины и вовлечение в процесс субхондральной кости без указания размеров. Следовательно, в этой системе отсутствует точный количественный подход к оценке степени разрушения суставного хряща.
Характеристика классификационных систем для артроскопическои оценки поражения суставного хряща
Описание поверхности суставного хряща
R.E. Outerb ridge, 1961
I - утолщение и отечность
I - описание отсутствует
II - фрагментация и образование трещин
II - менее 0,5 дюйма
III - фрагментация и образование трещин
III - более 0,5 дюйма
IV - зрозирование хряща и субхондральной кости
IV - описание отсутствует
S.W. Cas sels, 1978
I - поверхностные эрозии хряща
Надколенник и передние поверхности бедренной кости
II - более глубокие эрозии хряща
III - хрящ полностью эрозирован, вовлечена субхондральная кость
IV - суставной хрящ полностью деструктурирован
R.P. Float etal.. 1979
I - 1 см, затем поражение распространяется прогрессивно во всех направлениях
II - открытая хондромаляция:
а) трещины - единичные или множественные, относительно неглубокие или распространяющиеся до субхондральной кости
II - описание отсутствует
Медиальная поверхность (нарушение суставных соотношений 2° и более)
Не локализован, однако вовлечена вся зона контакта
С центром на гребне, отделяющем медиальную и отдаленные поверхности
J. Beguin, B. Locker, 1983
I - размягчение, отечность
II - поверхностные трещины
III - глубокие трещины, распространяющиеся до субхондральной кости
IV - вовлечение субхондральной кости
I - отечность и размягчение хряща (закрытая хондромаляция)
II - глубокие трещины, распространяющиеся до субхондральной кости
IV - эрозивные изменения и вовлечение субхондральной кости (остеоартроз)
G. Bently, J. Dowd, 1984
I - разволокнение или образование трещин
Наиболее часто в месте соединения медиального и отдаленных поверхностей надколенника
II - разволокнение или образование трещин
III - разволокнение или образование трещин
IV - разволокнение с вовлечением субхондральной кости или без такового
В классификации, предложенной G. Bently, J. Dowd (1984), степени I, II и III имеют одинаковые признаки (разволокнение или образование трещин), а различия между степенями основаны на диаметре поражений. Отсутствует упоминание об истинной хондромаляции. Степени IV соответствуют две различные глубины хондромаляции: разволокнение с или без вовлечения субхондральной кости, с фиксированным размером более 2 см. Возникает резонный вопрос, какой степени поражений соответствует вовлечение субхондральной кости с диаметром менее 2 см?
S.W. Cassels (1978) оценивал диаметр поражений в сантиметрах и относительную глубину поражений, изначально полагая, что меньшей глубине поражений соответствует меньший ее диаметр. В этом случае, какая же степень соответствует поверхностным поражениям, вовлекающим всю суставную поверхность?
Таким образом, вышеописанные системы не обеспечивают достаточную информацию о глубине, размере и локализации повреждений хряща. Кроме того, система оценки должна быть применима как к коленному суставу в целом, так и к каждому из его трех отделов: пателлофеморальному, медиальному и латеральному тибиофеморальному. Тем не менее, без количественного картирования сустава описание локализации хондропатии вне данной суставной поверхности остается качественным.
Система F.R. Noyes, C.L. Stabler явилась первой попыткой исследователей произвести количественную оценку хондропатии, поэтому она не лишена недостатков:
Наиболее новые из предложенных методик артроскопической оценки хондропатии предложены Х.Ауга1 и соавторами (1993,1994), М. Dougados и соавторами (1994).
Вторая методика более объективна и основана на аналитическом подходе, который включает суставную диаграмму коленного сустава с градированием локализации, глубины и размеров всех имеющихся повреждений хряша.
Методика включает 6 зон определения: надколенник, блок (межмы-щелковая ямка), медиальный и латеральный мыщелки (отдельно), медиальное и латеральное плато большеберцовой кости (отдельно).
Система основана на классификации хондропатии, предложенной французскими артроскопистами J. Beguin, B. Locker (1983), в ней выделяется 4 степени поражений хряща:
При остеоартрозе коленного сустава разрушение суставного хряща часто проявляется в виде комбинации различных степеней тяжести, когда наиболее тяжелые зоны поражения окружены зонами менее выраженных поражений.
Для создания унифицированного счета хондропатий применяли многовариантный анализ с использованием логистической множественной регрессии, в которой зависимой величиной была общая оценка хондропатий исследователем с использованием VAS, а независимыми - глубина и размер повреждений. Таким образом, были созданы две системы оценки хондропатий: SFA-система подсчета (SFA-scoring system) и SFA-система степеней (SFA-grading system) .
SFA-счет = A + B + C + D,
где А = размер (%) повреждений I степени х 0,14;
В = размер (%) повреждений II степени х 0,34;
С = размер (%) повреждений III степени х 0,65;
D = размер (%) повреждений IV степени х 1,00.
Размер (%) = средний процент поверхности медиального мыщелка бедренной кости и медиального плато большеберцовой кости (медиальный тибиофеморальный отдел - ТФО), латерального мыщелка бедренной кости и латерального плато большеберцовой кости (латеральный ТФО) или trochlea и надколенника (пателлофеморальный отдел - ПФО).
Коэффициенты тяжести хондропатий (0,14; 0,34; 0,65; 1,00) получены путем параметрического многовариантного анализа.
SFA-степенъ - полуколичественная величина. Вышеназванные величины (размер (%) повреждений I-IV степеней) подставляются в формулу для получения суммарной степени (или категории тяжести хондропатий отдела) для каждого из отделов коленного сустава. Формула для каждого отдела получена непараметрическим многовариантным анализом с использованием регрессионного анализа; всего - 6 категорий для ПФО (0-V) и 5 категорий для медиального и латерального ТФО (0-IV). Пример подсчета SFA-счета и SFA-степени представлен в табл. 20.

[28], [29], [30], [31], [32], [33], [34], [35], [36], [37]
В 1995 г. комитет ACR предложил систему подсчета поражений хряща (Scoring system for cartilage). Эта система учитывает глубину, размер и локализацию повреждений хряща с последующим внесением данных в диаграмму коленного сустава. Глубина каждого повреждения оценивается по степени (классификация Noyes F.R., Stabler C.L., 1989); размер каждого повреждения - в процентах. Точечная шкала используется для подсчета общего счета, так называемого подсчета повреждений (damage score). Достоверность последнего была оценена D. Klashman и соавторами (1995) в слепом исследовании: видеопленки 10 артроскопий просмотрены дважды тремя ревматологами-артроскопистами, причем была показана высокая достоверность как данных одного эксперта в двух исследованиях (г = 0,90; 0,90; 0,80; р

- 15 летний опыт лечения заболеваний суставов и позвоночника
- Все за 1 день - осмотр врача, диагностика и лечение
- Прием 0 руб! при лечении у нас до 30 июня!
- Причины
- Симптомы
- Диагностика
- Лечение
- Цены
- Отзывы
Что такое остеоартроз?
Болезнь обычно поражает крупные суставы. В первую очередь страдает хрящевая ткань, затем происходит разрушение костной ткани и других суставных элементов. В большей степени патология наблюдается у людей старше 40 лет, что обусловлено замедлением восстановительных процессов, происходящих с возрастом. Очень часто болезнь развивается на фоне сопутствующей патологии (подагра, ревматизм),как последствие травм или вызвана наследственными факторами.
Эта стадия считается запущенной формой и возникает по причине несвоевременного обращения пациента к врачу. Обойтись без операции на этом этапе еще представляется возможным, современные методы позволяют замедлить развитие болезни, устранить симптомы и вернуть подвижность сустава. Однако если запустить, то наступит артроз 4 степени и тогда без оперативного вмешательства обойтись будет практически невозможно.
Симптомы остеоартроза 3 степени
Деформирующий артроз 3 степени достаточно сложно не заметить, изменения видны уже невооруженным глазом. Появляется деформация пораженного сустава, отек, движения в суставе значительно ограничены.
К основным симптомам можно отнести:
Постоянные боли. Пациенты жалуются на боли, которые не проходят даже в состоянии покоя и при отсутствии нагрузок.
Повышение локальной температуры в области сустава. Говорит о наличии воспаления в тканях.
Хруст и щелчки при движении в больном суставе.
Укорочение конечности и искривление ее оси.
Выраженное ограничение движений в суставе.
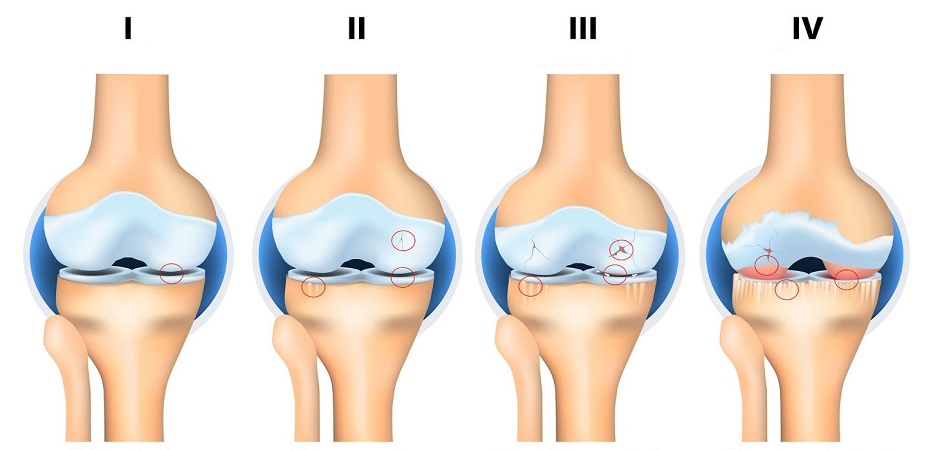 |
| Анатомическая схема развития артроза (остеоартроза), I-IV стадии. |
Диагностика
Остеоартроз 3 степени в отличие от артроза 2 стадии, нетрудно диагностировать при первичном осмотре, для уточнения диагноза назначают рентгенологическое исследование, УЗИ сустава, а при подозрении на повреждение менисков МРТ.
- УЗИ-диагностика
Неинвазивное исследование мышц, связок, сухожилий, суставов с помощью ультразвуковых волн.
Рентгенография
Применяется при травмах костей - вывихи и переломы, артрозе суставов, остеохондрозе позвоночника.
Анализы
Общий анализ крови и мочи, биохимия крови. Помогают исключить сопутствующие заболевания.
Магнитно-резонансная томография
Высокоточный метод диагностики суставов и позвоночника с информативностью до 99%.
В нашем медицинском центре есть все необходимое оборудование, позволяющее нам быстро определить стадию болезни и контролировать лечение. У нас работают специалисты с 15 летним стажем готовые помочь вернуться к нормальной жизни. При артрозе 3 степени лечение без операции еще возможно, однако требует индивидуального комплексного подхода. Мы применяем только современные научно-доказанные методы:
Лекарственная терапия. Для устранения болей и воспалений используются нестероидные противовоспалительные средства. Также могут быть назначены обезболивающие препараты. Для восстановления хрящевой ткани на третьей стадии назначают хондропротекторы и препараты препятствующие дальнейшему разрушению хряща.
Инъекционная внутрисуставная терапия - в полость сустава вводят противовоспалительные препараты, гиалуроновую кислоту для уменьшения трения. Препараты полученные из собственной крови пациента (плазмолифтинг сустава) для регенерации суставного хряща.
Физиотерапия при артрозе. Позволяют улучшить обмен веществ в пораженной области, улучшить кровоснабжение, уменьшают мышечные и суставные боли. Назначают миостимуляцию, ультразвуковую терапию, лазеры и магниты.
Ударно-волновая терапия (УВТ) способствует росту мелких сосудов и капилляров, что улучшает питание пораженного сустава, снимает боли и способствует ускоренному восстановлению, помогает восстанавливать движения в суставе
Массаж. При лечении остеоартроза 3 степени назначается для борьбы с атрофией и восстановления функций мышц и связок.
Деформирующий остеоартроз (ДОА) крупных сустав широко распространен во всем мире, а заболеваемость им составляет 8-12%. Известно, что артроз коленного сустава (гонартроз) чаще всего встречается у людей старше 55 лет. Однако в последние годы наблюдается рост заболеваемости среди лиц средней возрастной группы (40-55 лет). У молодых пациентов с артрозом часто возникает необходимость в артроскопии коленного сустава. Операцию делают для того, чтобы замедлить прогрессирование болезни и перенести эндопротезирование на более поздние сроки.
Деградация внутреннего мыщелка.
Для чего проводится артроскопия
Большинство случаев деформирующего артроза не обходится без хирургического лечения. На 2-3 стадиях болезни медикаментозная терапия становится малоэффективной. Нестероидные противовоспалительные средства (НПВС) и стероидные гормоны перестают справляться с болью и воспалением. А хрящевая ткань продолжает разрушаться несмотря на прием хондропротекторов и внутрисуставные инъекции гиалуроновой кислоты.
В молодом возрасте многие пациенты отказываются от эндопротезирования и ищут всевозможные способы отложить замену коленного сустава.
Сегодня в хирургическом лечении гонартроза используют три операции: артроскопию, корригирующую остеотомию и тотальное эндопротезирование. У ортопедов нет единого мнения насчет выбора того или иного метода.
Доминирующую позицию среди оперативных методик пока что занимает эндопротезирование — полная замена коленного сустава искусственным эндопротезом. Однако специалисты все больше склоняются к органосохраняющим операциям, которые дают возможность сохранить анатомо-функциональную целостность коленного сустава. К таким операциям и относится артроскопия. Она обеспечивает хороший функциональный результат и позволяет отложить эндопротезирование как минимум на несколько лет.
Плюсы и минусы операции
Главный плюс артроскопии в том, что она является органосохраняющей операцией. В отличие от эндопротезирования, она не требует удаления коленного сустава и установки искусственного имплантата.
Артроскопия — это малоинвазивное хирургическое вмешательство, которое проводится без вскрытия суставной полости. Все манипуляции хирург выполняет через маленькие разрезы, под визуальным контролем (для этого в полость сустава вводится специальная камера). Благодаря этому реабилитация после артроскопии длится недолго и протекает относительно легко.
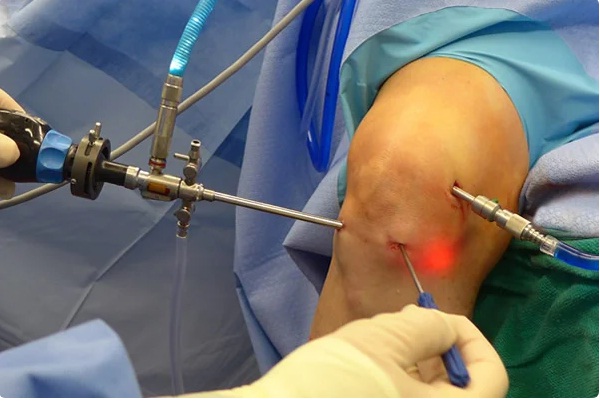
Во время процедуры.
Минусом артроскопии является ее низкая эффективность в пожилом возрасте и у пациентов с гонартрозом 3-4 стадии. В запущенных случаях в ее выполнении нет смысла, поскольку вскоре после этого все равно придется делать эндопротезирование. Однако у молодых пациентов с остеоартрозом 2-3 стадии, у которых сохранена ось нижней конечности, артроскопия позволяет добиться значительного эффекта и дольше сохранять трудоспособность.
Необходимость хирургического вмешательства
Артроскопию делают не ранее, чем на 2-й стадии гонартроза, когда у пациента разрушено 20-25% хрящевой ткани. Показанием для хирургического вмешательства может быть нарушение подвижности сустава, рецидивирующий синовит или хронический болевой синдром, который не поддается консервативному лечению. К хирургическому вмешательству также могут прибегать в тех случаях, когда человек не хочет в больших количествах принимать противовоспалительные препараты. Как известно, регулярный прием НПВС может навредить желудочно-кишечному тракту.
Людям трудоспособного возраста, у которых ограничена подвижность колена, артроскопия помогает вернуться к нормальному образу жизни. А пациентам с постоянной болью — на несколько лет почувствовать облегчение и отказаться от приема обезболивающих средств (полностью или частично).
Как проводится вмешательство
Операция выполняется под спинальной или периферической регионарной анестезией. Во время артроскопии пациент находится в сознании и может наблюдать за всем происходящим на экране.
Перед хирургическим вмешательством кожу в области коленного сустава обрабатывают с соблюдением всех правил антисептики. Затем хирург делает несколько небольших разрезов. Через них он вводит в полость сустава хирургический инструментарий и артроскоп с камерой. Во время операции изображение выводится на экран, чтобы хирург мог выполнять нужные манипуляции под визуальным контролем. За ходом хирургического вмешательства может наблюдать и сам пациент.
Операция при артрозе коленного сустава 3 и 4 стадии
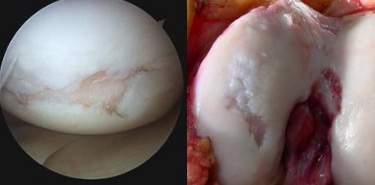
Разрушение хрящей при выраженном артрозе, вид через артроскоп.
В запущенных случаях, по особым медицинским и социальным показаниям, пациентам рекомендуют артродез. Это операция отчаяния, которая предусматривает полное обездвиживание сустава. В таком случае сохраняется опороспособность конечности, но ее функции сильно страдают.
Типы операций при гонартрозе
Сегодня существует несколько видов артроскопических вмешательств. Наиболее распространенные из них:
- Артроскопический лаваж и дебридмент — санационная операция, в ходе которой хирург промывает суставную полость и удаляет из нее фрагменты разрушенных хрящей.
- Хондропластика (мозаичная, коблационная, абразивная) — операция, направленная на восстановление разрушенных хрящей. Вместе с выполнением хондропластики хирург может удалять искривленные мениски, менять форму поврежденных связок и капсулы и т.д.
- Плазменная абляция — воздействие холодом на суставной хрящ. Вызывает уплотнение коллагена в хряще и тем самым улучшает его структурное и функциональное состояние.
- Лазерная артроскопия — предусматривает воздействие на хрящи, субхондральную кость, мениски и синовиальную оболочку специальным лазером. Это высокоэффективная методика, которая пока что используется редко, но продолжает активно внедряться в клиническую практику.
Пациентам, у которых нарушены осевые параметры конечности, вместо артроскопии чаще всего делают корригирующую остеотомию. Операция более инвазивна, но дает гораздо лучший эффект. Она позволяет восстановить ось нижней конечности и добиться хороших функциональных результатов.
Осложнения и последствия
Артроскопия — наиболее безопасная из всех операций на коленном суставе. В редких случаях она может сопровождаться интра- и послеоперационными осложнениями: повреждением нервов, растяжением внутренней боковой связки, затеком внутрисуставной жидкости или кровоизлиянием в суставную полость. Очень редко возникает инфицирование и нагноение. Частота развития осложнений при артроскопических вмешательствах составляет не более 1-2%. Для сравнения: после эндопротезирования неблагоприятные исходы операции и осложнения возникают у 4% пациентов.

Послеоперационная реабилитация
Восстановительный период обычно длится не дольше двух месяцев. А послеоперационные раны заживают в течение 10-14 дней.
В первые дни после артроскопии больному требуется щадить конечность и придавать ей возвышенное положение. Для профилактики тромбоэмболических осложнений ему также необходимо носить компрессионное белье. Лечебную гимнастику пациенту назначают уже на следующий день после операции. Сначала больной занимается в постели, лежа на спине, а затем — в положении стоя.
Подведем итоги
Артроскопические операции эффективны при гонартрозе 2-3 стадии, когда сохранена ось нижней конечности. Они позволяют улучшить функциональное состояние колена и временно избавиться от симптомов артроза. Но скорее всего через несколько лет коленный сустав все равно придется заменить. Поэтому артроскопию следует рассматривать только как временную меру, позволяющую отложить эндопротезирование.
Пациентам с запущенным остеоартрозом следует рассматривать другие варианты хирургического лечения. Наиболее эффективной операцией в этом случае является тотальное эндопротезирование коленного сустава.
Остеоартроз коленного сустава 1 степени мешает преодолеть лестницу

Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Остеоартроз со всех сторон
- Симптомы
- Методы лечения
- Немедикаментозное лечение
- Диета при остеоартрозе
- Народные рецепты
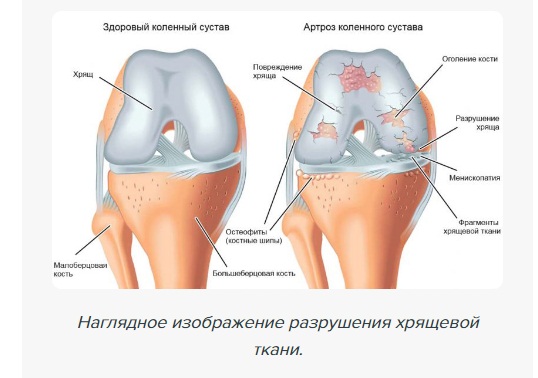
Появляется эта болезнь из-за повреждения хряща. А хрящ отвечает за покрытие костных образований сустава. Однозначно назвать причину возникновения этого заболевания нельзя. Это может быть и наследственная предрасположенность, и травма, и следствие чрезмерных нагрузок. Об остеоартрозе колена можно говорить, когда хрящ изнашивается, и в кости под ним образуется шип.
Это серьезное заболевание называют еще гонартрозом. Чаще всего им страдают женщины пожилого возраста. К причинам риска заболевания относят:
- ожирение,
- курение,
- нехватку витаминов С и D,
- применение гормональных препаратов,
- высокую минеральную плотность в костной ткани,
- сильную физическую нагрузку.
Кроме того, что поврежденный хрящ оголяет поверхность костей, что приводит к их трению, воспаляется синовиальная оболочка. Изменяется состав и вязкость жидкости в суставной капсуле, утолщая ее. В результате этого появляется киста и разрастаются шипы. Пятую часть земного населения поражает остеоартроз коленных суставов. И в борьбе с ним люди уже наработали опыт распознавания, профилактики и лечения.
Лечение направлено на восстановление структуры хряща сустава и поддержание гиалуроновой кислоты в организме специальными препаратами. Гиалуроновая жидкость отвечает за вязкость синовиальной жидкости. Такая замена внутрисуставной жидкости значительно облегчает жизнь страдающего остеоартрозом коленного сустава.
Комплекс лечебных мер зависит от стадии заболевания, но на любом уровне обязательны физические упражнения.
Грамотно подобранная лечебная гимнастика подняла не одну сотню пациентов.
Вовремя обратив внимание на признаки болезни, и зная симптомы остеоартроза коленного сустава, можно своевременно начать лечение. Прислушивайтесь к своему организму, обращайте внимание на малейшие изменения, тем более, что сначала все проистекает незаметно. Симптомы, характерные для коленного остеоартроза:
Не стоит путать остеоартрозный хруст с похрустыванием здоровых суставов. Это может быть результатом слабого связочного аппарата или его избыточной активности. Такой мягкий хруст не грозит ничем серьезным и не вызывает боли. Это скорее можно отнести к индивидуальным особенностям строения суставов конкретного человека.
На эти симптомы надо обращать внимание всем тем, кто большую часть дня стоит или сидит, спортсменам и людям, занимающимся тяжелым физическим трудом. Даже при самом незначительном подозрении необходимо показаться специалисту. В противном случае 1 стадия остеоартроза может перерасти в тяжелую 2, а там и до 3 недалеко.
Разделяют два вида остеоартроза коленного сустава: первичный и вторичный. Первичный развивается с возрастом или имеет наследственный характер, возникает как будто сам по себе. А вторичный – результат вредного воздействия. Зная это и ограничив причины возникновения заболевания, можно если уже не предотвратить начало, то положить конец развитию остеоартроза коленного сустава.
Хрящ сустава теряет эластичность и истончается, а из-за появления мелких трещин постепенно происходит расслабление. Поэтому и определяется несколько степеней этого заболевания. Разумеется, остеоартроз коленного сустава 1 степени – это болезнь, застигнутая в самом начале своей преступной деятельности. Для пациентов это самый легкий вариант артроза, не представляющий особых проблем. Эта стадия зарождается очень долго и подкрадывается настолько незаметно, что о ее начале тяжело сказать.
Сужение суставной щели показывает только результат рентгенографии. При этом врач ориентируется на симптомы и причины их возникновения. Даже если это просто слабость мышц, обязательно надо об этом сообщить специалисту. В зависимости от выраженности проявлений назначается лечение. Оно направлено на устранение боли, снижение прогрессии и снятие нагрузки на сам коленный сустав:
- Часто прибегают к коррекции веса, потому что, как правило, страдают люди с излишней массой. Причем снижение на 5 кг может уже уменьшить боль.
- Устранение боли производится мазями или медикаментами, как правило, это нестероидные противовоспалительные препараты.
- Хороший эффект дают массажи и лечебная гимнастика.
Нередко на этой стадии прогрессирование остеоартроза коленного сустава прекращается.
Очень хорошо отзываются люди о специальных наколенниках и стельках. Их следует надевать, когда предстоит нести тяжести. Если нет наколенника, то это может быть эластичный бинт. В любом случае снимается нагрузка со связок, это такой способ профилактики, при котором можно избежать обострения.
Во второй стадии заболевание проявляется более очевидно. Боль уже не только утренняя, но и возникающая в течение дня и усиливающаяся под вечер. Даже в состоянии покоя боль до конца не унимается. При прощупывании также есть болевые ощущения, а ходьба заметно замедляется. Возникает видимая деформация и отек, который сигнализирует об инфекционных процессах.
Кроме суставной щели, рентген показывает возникновение мелких трещин, кости начинают расширяться, и на них появляется нарост. Врач, определяя, как лечить 2 степень деформирующего остеоартроза коленного сустава, назначает сосудорасширяющие препараты, физиопроцедуры. Рекомендуется поменьше ходить, при случае опираться на трость, давать ноге почаще отдыхать. Физические упражнения в данном случае направлены на укрепление мышц ноги.
В качестве медикаментозного лечения назначают:
- нестероидные противовоспалительные средства,
- ненаркотические обезболивающие,
- препараты, содержащие компоненты суставного хряща, способствующие восстановить его структуру,
- инъекции гиалуроновой кислоты.
На этой стадии еще можно вернуть жизнь в нормальное русло, вернуть ноге здоровую подвижность. Для этого необходимо незамедлительно обратиться к врачу. Физические упражнения следует включить в повседневные занятия и сделать это своей привычкой. Тем самым можно избежать инвалидности.
Уже 3 степень остеоартроза коленного сустава граничит с инвалидностью. Ее симптомы ярко выражены:
На такой тяжелой стадии заболевания хрящ практически полностью отсутствует, наростов становится еще больше. Нередко кроме терапевтического лечения предлагается хирургическое решение. Это может быть удаление наростов и деформированных элементов. А может быть протезирование всего коленного сустава.
Комплекс лечебных мероприятий определяется степенью заболевания и общим состоянием пациента. Хирургическое вмешательство производится в том случае, когда родной коленный сустав не подлежит восстановлению. В данном случае очень важен постоперационный реабилитационный период. Его значение не менее важно, чем сама операция. Тут и гимнастика, и массаж, и обезболивающие препараты.
Что же касается 1 и 2 степени заболевания, то тут достаточно медикаментозного лечения остеоартроза коленного сустава. Используют противовоспалительные и обезболивающие средства, среди которых аспирин и пиразолоновая группа. Но есть риск для тех, кто страдает заболеваниями органов желудочно-кишечного тракта. На ранней стадии непосредственно в сустав эффективно вводить гормональные препараты и хондопротекторы.
На ранней стадии можно лечить остеоартроз коленного сустава народными средствами, согревающими мазями, компрессами с рассасывающим эффектом. Можно проводить лечение при помощи иглоукалывания и массажа. Массаж, направленный на снятие нагрузки и ее распределение по всему колену, должен делать только специалист! Сейчас большое внимание уделяют методу с применением ортозов – специальной обуви и накладок, которые фиксируют колено и снижают нагрузку. Недостаток этого метода в том, что очень мало мастерских по изготовлению подобной обуви.
Рекомендуется возить свои колени в санатории с применением лечебной грязи и минеральных вод, и особое внимание уделяется лечебной гимнастике. Вот несколько упражнений:
- медленное сгибание и разгибание коленного сустава с посторонней помощью,
- отжимание от пола,
- удержание выпрямленной ноги на весу на несколько секунд,
- поднятие согнутой в колене ноги, лежа на животе,
- поднятие выпрямленных в колене ног под прямым углом, разведение их, сведение и возвращение в исходное положение,
- движение голеностопа на себя и от себя,
- имитация езды на велосипеде в положении лежа на спине,
- наклон к прямым ногам из положения сидя.
Занятие стоит заканчивать небольшим массажем. Переднюю и боковые зоны бедра растирать и поглаживать до приятного ощущения тепла. Упражнения не должны сопровождаться болью, пусть они длятся всего несколько минут, но повторяются несколько раз в день. Не следует проводить занятия до изнуряющего состояния.
Строгой диеты при заболевании коленного сустава нет. Одна из ее задач – снижение веса. При лечении остеоартроза коленного сустава диета немного отличается от традиционных принципов. В данном случае даже очень рекомендуется холодец или хаш, особенно сваренные на ножках и хрящах. Дело в том, что при варке выделяется коллаген, составляющий компонент хряща.
Для энергетического насыщения организма требуются углеводы, которых в избытке в сладких блюдах. Энергия нам нужна для активного жизненного тонуса и эффективного выполнения упражнений. Но нельзя забывать о риске лишнего веса. Поэтому углеводы должны быть не простыми (сахар, сдоба), а сложными, чтобы не откладывался жир. Для этого в рацион включаются овощи и фрукты.
Из жиров, которые поддерживают обменные процессы можно употреблять только растительные жиры и сливочное масло. В обязательном порядке при остеоартрозе надо питать организм витаминами группы В.
Читайте также:


