Артрит у детей на мрт


Идеальный инструмент для пренатальных исследований. Уникальное качество изображения и весь спектр диагностических программ для экспертной оценки здоровья женщины.
Ювенильный ревматоидный артрит (ЮРА) - одно из наиболее частых и инвалидизирующих ревматических заболеваний у детей [1, 2]. Заболеваемость ювенильным ревматоидным артритом составляет 2-16 случаев на 100 000 детского населения в возрасте до 16 лет. Распространенность ювенильного ревматоидного артрита в разных странах составляет 0,05-0,6%. Распространенность ювенильного ревматоидного артрита у детей до 18 лет на территории Российской Федерации - 62,3 на 100 000, первичная заболеваемость - 16,2 на 100 000. У подростков распространенность ювенильного ревматоидного артрита составляет 116,4 на 100 000 (у детей до 14 лет - 45,8 на 100 000), первичная заболеваемость - 28,3 на 100 000 (у детей до 14 лет - 12,6 на 100 000). Чаще ревматоидным артритом болеют девочки. Смертность составляет 0,5-1%.
Ювенильного ревматоидный артрит - хроническое воспалительное заболевание суставов неизвестной этиологии и сложного патогенеза [3, 4]. Оно характеризуется неуклонно прогрессирующим течением, что приводит к инвалидизации. Среди множества проявлений ювенильного ревматоидного артрита одним из ведущих является суставной синдром, характеризующийся припухлостью, повышением местной кожной температуры над суставом, скованностью и болью в суставе. Патогенез связан с аутоиммунными нарушениями в первую очередь с ревматоидными факторами (антителами к иммуноглобулинам) и иммунокомплексными процессами, которые приводят к развитию синовита, а в ряде случаев и генерализованного васкулита. Деформацию суставов при ревматоидном артрите связывают с образованием и разрастанием в синовиальной оболочке грануляционной ткани, которая постепенно разрушает хрящ и субхондральные отделы костей с возникновением узур (эрозий), развитием склеротических изменений, фиброзного, а затем и костного анкилоза. Характерные подвывихи и контрактуры обусловлены отчасти и изменениями сухожилий, серозных сумок и капсулы сустава (рис.1). Как известно, лучевые методы диагностики представлены рентгенографическим исследованием, магнитно-резонансной томографией (МРТ), компьютерной томографией (КТ) и ультразвуковым исследованием (УЗИ). Рентгенография в большинстве случаев позволяет определить поражение суставов при вовлечении в патологический процесс только костных элементов, и зачастую эти изменения уже необратимы и трудны для лечения. Но, обладая рядом несомненных достоинств, традиционная рентгенография уже не может полностью удовлетворять потребности современной медицины в ранней диагностике заболеваний суставов в первую очередь в оценке воспалительных и дегенеративно-дистрофических изменений сухожильно- связочного аппарата и окружающих мягких тканей. Без всякого сомнения, МРТ является одним из самых эффективных методов исследования мягких тканей, костей и суставов, особенно их внутренних структур. Но высокая стоимость МРТ, трудность ее проведения у детей младшего возраста (в большинстве случаев детям до 3-х лет МР-исследования проводятся под наркозом) и относительно малое число МР-томографов не позволяют считать это обследование методом выбора при диагностике ревматоидного артрита. УЗИ позволяет оценить мягкие ткани сустава, хрящевую ткань и кортикальный слой костной ткани, а также связки, сухожилия, соединительнотканные элементы, жировую клетчатку, сосудисто-нервные пучки. Легкодоступность, быстрота и экономичность исследования позволяют данный метод использовать в диагностике ювенильного ревматоидного артрита на начальном этапе обследования пациента [5].
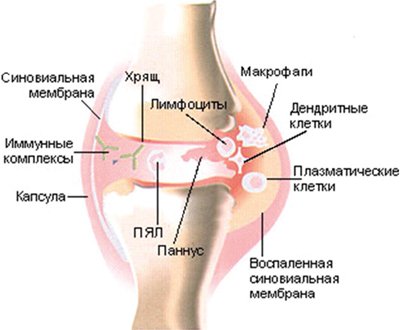
Рис. 1. Схематическое изображение сустава при ювенильном ревматоидном артрите.
Среди поражений суставов в 80% случаев коленный сустав поражается в первую очередь, в 40% - голеностопный сустав, в 20 % - плечевой сустав. На примере коленного сустава, как наиболее часто вовлекающегося в патологический процесс, мы выявили УЗ критерии поражения костной и хрящевой ткани, а также сухожильно-связочного аппарата.
Нами обследовано 25 детей с суставным синдромом в возрасте от 1 года до 16 лет, из них 20 девочек и 5 мальчиков. Всем пациентам проводили рентгенографическое исследование, МРТ и УЗИ суставов. Диагноз был поставлен по клиническим и лабораторным данным.
Ультразвуковое исследование коленных суставов проводилось по разработанной ранее методике, при этом оценивали структуру гиалинового хряща, наличие свободной жидкости в полости сустава, состояние кортикального слоя мыщелков большеберцовой и бедренной костей, а также сосудистую реакцию мягких тканей сустава с помощью методики УЗ-ангиографии.
В ходе проведенных исследований было установлено, что у 30% (8 детей исследуемой группы) рентгенографические исследования коленного сустава (КС) изменения не показали. Однако эхографическая картина того же сустава показала начальные изменения в виде умеренного неравномерного истончения гиалинового хряща и незначительного количества жидкости в области сустава. Кортикальный слой был представлен в виде неровных и размытых контуров, отмечалось утолщение кортикального слоя надколенника, что позволило сделать предположение о начальных проявлениях артрита, которые были позже подтверждены лабораторными исследованиями (рис. 2).
Joint pain in children is a common problem of a growing body. Arthralgia is diagnosed erroneously, sometimes despite the fact that the problem has been studied enough. The purpose of this article is a detailed description of different forms of benign and pathologic arthralgia in children. The article contains modern ideas about the causes of children’s arthralgia and description of the pain as one of the symptoms of various forms of joint disease. The features of clinical and instrumental diagnosis of joint pathology in children are clearly presented.
Бытует мнение, что в норме суставы у детей не болят, а артралгии — это проявление болезней суставов, причина которых всегда видна на магнитно-резонансной томографии (МРТ). В таком случае как объяснить с инструментальной точки зрения наличие артралгий на фоне гипермобильности и носительства хронической носоглоточной инфекции или постнагрузочный характер болей? А как быть, если версии специалистов по поводу причины болей в суставах у ребенка не совпадают? Как не пропустить дебют ювенильного артрита у ребенка с болевым суставным синдромом? И действительно ли можно все объяснить с помощью МРТ?
Детский организм подвержен многочисленным внешним и внутренним агрессивным факторам. Природа, вертикализируя ребенка, позаботилась о механизме, который поэтапно пропорционально распределяет нагрузку, не тормозит его ростовую активность и оберегает малыша от банальных травматических повреждений. Речь идет о возрастных анатомических особенностях костно-суставной системы, которые у детей раннего возраста характеризуются гипермобильностью, незрелостью сенсорной иннервации капсульно-связочного аппарата и дисбалансом мышц нижних конечностей [4]. С возрастом укрепление капсульно-связочного аппарата, совершенство сенсорной и проприоцептивной чувствительности способствуют сбалансированной функции мышц нижних конечностей и равномерному распределению нагрузки [5].
Приступая к диагностике артралгий детского возраста, необходимо иметь в виду, что иннервация сустава осуществляется за счет симпатических и сенсорных нервных волокон. Сенсорные рецепторы (ноцицепторы и механорецепторы) пронизывают все структуры сустава, за исключением хрящевой ткани. В норме у детей и взрослых (при отсутствии признаков воспаления или артроза) повседневные движения не сопровождаются болевыми ощущениями, несмотря на раздражение рецепторов суставов. Это происходит вследствие естественного декодирования сигнала афферентного волокна в центральную нервную систему (ЦНС). Однако в случае повышения частоты генерации импульсов в афферентном нервном волокне (потенциально опасные движения, травматизация, воспаление), ЦНС интерпретирует повышенную ноцицептивную активность как боль. Считается, что у детей можно выделить два основных типа боли: ноцицептивную, вследствие раздражения рецепторов, и нейропатическую, как повреждение нервного волокна [6].
Менисковые боли — как правило, боли всегда одного сустава с предшествующим фактом травмы. Чаще страдают дети старше 10–12-летнего возраста. Болевые ощущения носят строго нагрузочный, детализированный характер и локализуются в проекции суставной щели поврежденного мениска. Возможны блоки в суставе. В большинстве случаев имеет место положительный клинический тест на повреждение латерального или медиального мениска [8]. Признаки воспалительного процесса, как правило, появляются в момент острой травмы и носят кратковременный характер. Достоверность МРТ (более 1,5 Т) в диагностике повреждения или порока развития мениска (атипичной дискоидной формы) составляет более 90–95%. Повреждение заднего рога медиального мениска считается МР-находкой и не может служить источником боли [9].
Болевые ощущения в проекции надколенников, кроме случаев остеохондропатии (апофизит, остеохондропатия бугристости большеберцовой кости) и патологических вывихов, могут возникать при хондромаляции, высоком стоянии надколенников и синдроме медиопателлярной складки. Среди ортопедической патологии источником нагрузочных болей стоп, за исключением случаев остеохондропатии, может служить ряд коалиций костей (таранно-пяточная, таранно-ладьевидная) и врожденных пороков развития стоп. Кроме того, системные заболевания скелета, клинически проявляющиеся синдромом тугоподвижности суставов, также могут иметь такие проявления, как артралгии.
Энтезитные и сухожильно-мышечные боли могут встречаться у детей в варианте острой (транзиторные, эпизодические, постравматические) или хронической патологии. Первичная хроническая энтезопатия является проявлением SEA-синдрома (серонегативная энтезоартропатия) или ювенильного артрита. Вторичная хроническая энтезопатия, как правило, носит сопутствующий или вторично-реактивный характер на фоне основной ортопедической патологии [11].
.png)
Выделяют следующие предрасполагающие факторы:
- нефизиологическая гипермобильность или тугоподвижность суставов;
- избыточная масса тела;
- пубертатный период (период быстрого вытяжения);
- нерациональная или неадаптированная физическая нагрузка, хроническая травматизация;
- частые острые респираторные заболевания, персистирование хронических очагов носоглоточной инфекции;
- наличие гена HLAB27.
Боли на фоне гипермобильности у детей дошкольного и младшего школьного возраста зачастую носят разлитой, симметричный характер и локализуются исключительно по передней поверхности голеней, реже с захватом коленных и голеностопных суставов или стоп. Боли, как правило, различной интенсивности, постнагрузочные, чаще вечерние и ночные. Явления синовита и признаки лабораторной активности всегда отсутствуют. Болевые ощущения купируются интенсивным поглаживанием, применением местных или пероральных нестероидных противовоспалительных препаратов (НПВП). Болевой компонент связан с явлениями миалгии вследствие перенапряжения мышц голеней (передняя порция мышц) на фоне физиологической слабости капсульно-связочного аппарата. Данный вид болевых ощущений во многих литературных источниках описывается как боли роста [13].
NB. Истинные артралгии у детей данного возраста носят всегда патологический характер.
NB. Ночные боли требуют особого внимания, в случае возникновения исключительно в одном сегменте конечности (опухолевое образование кости, рис. 4) или течения по типу оссалгий с лихорадкой и профузным потоотделением (онкогематологический синдром).
.png)
Боли на фоне гипермобильности у детей старшего возраста чаще носят разлитой, недетализированный характер исключительно суставов нижних конечностей. Болевые ощущения затрагивают один или несколько суставов. Боли различной интенсивности, сцепленные с физической нагрузкой, могут быть представлены как нагрузочные или постнагрузочные (дневные и вечерние). По данным МРТ, могут быть выявлены признаки неярко выраженного экссудативного синовита, нередко затяжного характера, без признаков пролиферации синовиальной оболочки. Боли всегда купируются уменьшением интенсивности физической нагрузки, при этом дети редко нуждаются в длительном приеме НПВП. Клинически обязательно наличие положительных тестов на гипермобильность суставов. Отсутствие признаков воспалительной лабораторной активности подтверждает доброкачественную форму артропатии. Механизм формирования болевого компонента и транзиторных явлений синовита связан с микротравматизацией внутрисуставных структур, растяжением капсульно-связочного аппарата и перенапряжением пателлофеморального сочленения. Кроме того, сниженная проприоцептивная чувствительность коленных суставов и дисбаланс мышц голени также дополнительно способствуют толерантности к физическим нагрузкам. Перенапряжение пателлофеморального сочленения характеризуется наличием локализованных болевых ощущений в ретропателлярной области, нередко одностороннего характера [14].
— бактериальный (септический);
— вирусный;
— специфический (туберкулезный);
— Лайм-артропатия.
— инфекционно-аллергический, инфекционно-токсический;
— реактивный артрит, синдром Рейтера.
Артралгии на фоне вирусной инфекции, как правило, развиваются у детей в продроме или в период разгара заболевания и совпадают с периодом кожной экзантемы. Боли в суставах длительностью от нескольких часов до 1–2 недель реже могут сопровождаться явлениями синовита, который исчезает бесследно. Вирусные артриты или артралгии могут возникать на фоне текущего гепатита В, краснухи, ветряной оспы, парвовирусной инфекции B19, энтеро- и аденовирусных и некоторых других вирусных заболеваний. Тропность группы герпес-вирусов к тканям суставов минимальная. Дети, как правило, нуждаются в коротком курсе НПВП [16].
.png)
Артралгия тазобедренного сустава в постинфекционном периоде трактуется как инфекционно-токсический (инфекционно-аллергический, постинфекционный) коксит или транзиторная коксопатия. Внезапное начало, боль и невозможность опоры на нижнюю конечность, хромота, как правило, красочно характеризуют данную патологию. Обратимость симптомов возникает на 2–3 сутки от начала заболевания. Реже отмечается рецидивирующий (более 3–4 эпизодов) или затяжной характер артропатии (более 2 недель) с формированием остеопороза и обратимых нейродистрофических изменений головки бедренной кости. Истинный кратковременный коксит или артралгия тазобедренного сустава проходят бесследно [17]. Иррадиация болевых ощущений на переднюю поверхность бедра и в область коленного сустава в остром периоде коксита связана с транзиторной невропатией запирательного нерва. Чаще страдают дети в период от 2 лет до 8-летнего возраста, нередко началу заболевания предшествует носоглоточная инфекция, иногда причинный фактор остается невыясненным. Помимо клинической картины, диагностическое значение имеют методы визуализации (рентгенография, ультразвуковое исследование, МРТ).
NB. Под маской острого коксита может протекать остеомиелит, под маской затяжного течения острого коксита — остеохондропатия головки бедренной кости (рис. 5).
Артропатия постстрептококковой этиологии у детей может протекать в форме артралгий или острого артрита. Суставной синдром возникает после перенесенной носоглоточной инфекции, вызванной β-гемолитическим стрептококком группы А (клинически доказанный эпизод). Длительность артралгий 2–4 недели, течение артропатии неагрессивное и не вызывает стойких деформаций суставов у детей. Уровень АСЛ-О (суммарное количество IgA, M, G по стрептококковому токсину) не всегда играет решающее значение в диагностике артропатии и выборе тактики терапии, в отличие от выделения β-гемолитического стрептококка группы А [18].
NB. Течение острого артрита необходимо дифференцировать с ревматическим полиартритом.
Артралгии постстафилококковой этиологии у детей, как правило, носят неярко выраженный характер и нередко характеризуются явлениями вялотекущего синовита или энтезопатии. Клинически это может проявляться в виде некоторого снижения моторной активности ребенка, вечерними или ночными болями. Решающее значение в диагностике имеет наличие очага хронической носоглоточной инфекции ротовой или носоглоточной области. Санация очага инфекции, как правило, избавляет ребенка от болей суставного характера.
У большинства детей суставной синдром при реактивном артрите (РеА) возникает в промежутке 1–4 недель после перенесенной урогенитальной (Chlamidia trachomatis) или кишечной инфекции (семейство Enterobacteriaceae). Считается, что это острое негнойное воспаление суставов, при котором инфекционный агент или его антигены в полости сустава не обнаруживаются, а суставной синдром связан с рядом иммунных нарушений. Однако выявление методом полимеразной цепной реакции ДНК возбудителей позволило несколько трансформировать данную теорию. Высокий риск по РеА составляют дети — носители гена HLAB27 и некоторых других перекрестных генов (В7, В13, В40). В настоящее время считается, что Т-клетки CD8+ HLAB27+ обладают более выраженным иммунным ответом с гиперэкскрецией ФНО-α. В частности, хламидии способствуют хронизации инфекции вследствие ингибирования экспрессии антигенов HLA на поверхности зараженных клеток, снижению потенциала апоптоза Т-клеток со стимуляцией локального синтеза ФНО-α. А липополисахаридный слой грамотрицательных микроорганизмов является мощным активатором тканевых макрофагов, синовиальных фибробластов и остеокластов, к тому же Т-клетки CD8+ HLAB27+ менее эффективно способствуют элиминации возбудителя. Течение артропатии возможно на фоне эпизодов лихорадки без системных проявлений. Как правило, характерен моноартрит крупного сустава или асимметричный олигоартрит суставов нижних конечностей (коленного, голеностопного), иногда в сочетании с явлениями дактилита. Реже суставной синдром может быть представлен полиартралгией. Длительность течения РеА может составлять от 1 до 3 месяцев, течение артропатии в основном острое, что диктует необходимость длительной антибактериальной и противовоспалительной терапии [19].
Ювенильный артрит (ЮА) — это хроническое воспалительное заболевание с более сложными патогенетическими механизмами, которое обычно приводит к деформации суставов и редко протекает бесследно. В настоящее время различают несколько гетерогенных форм артропатий в структуре ЮА [20]. Хроническое прогрессирующее воспаление внутренней оболочки капсулы сустава (синовиальная ткань), которое имеет высокую степень агрессивности и тенденцию к распространению на все структуры сустава¸ в том числе и на капсульно-связочный аппарат [21]. Болевой суставной синдром многокомпонентен и имеет свою особенность, а именно возникает исключительно при пассивных или активных движениях в суставах, в покое дети жалоб на боли в суставах не предъявляют. Характерной чертой ЮА является утренняя скованность, определяемая как кратковременная хромота на фоне ощущений онемения, болезненности в одном или нескольких суставах. Болевые ощущения, появившиеся с утра, стихают только к вечеру на фоне снижения интенсивности нагрузки. Ребенок щадит конечность, оберегает сустав или суставы, подверженные хроническому воспалению, от чрезмерных физических нагрузок и травм. Степень выраженности болевого синдрома зависит от агрессивности заболевания, типа вовлеченного сустава, количества внутрисуставной жидкости, а также реакции периартикулярных мягких тканей и сухожильно-связочного аппарата. Точка максимальной болезненности отсутствует, при этом болевые ощущения возникают как при пальпации в области проекции суставной щели, так и в области гипертрофированной, воспаленной синовиальной оболочки. Зачастую маленькие дети не способны локализовать боль в суставе, отек области сустава может слабо визуализироваться на фоне физиологически избыточного подкожно-жирового слоя, а первыми признаками воспалительного процесса в суставе могут быть ограничение движений или хромота. Известно, что любой сустав может являться мишенью артрита. Быстрая обратимость воспалительных изменений, разрешение контрактуры указывают на острый характер артрита [22].
Настоящий обзор был посвящен одной из актуальных проблем педиатрии, а именно боли в суставах у детей. Были представлены наиболее часто встречаемые формы артропатий детского возраста, ведущим симптомом которых может являться боль в суставе. Конечно, любой исследователь или практикующий специалист, который подчас сталкивается с подобными проблемами, сможет назвать по крайней мере еще десяток нозологических форм, при которых боли в суставах будут являться нередкими. Однако данная статья посвящена наиболее часто встречаемым формам суставной патологии у детей в практике педиатра.
Литература
А. Н. Кожевников* , 1 , кандидат медицинских наук
Н. А. Поздеева*, кандидат медицинских наук
М. А. Конев*
М. С. Никитин*
А. И. Брянская*, кандидат медицинских наук
Е. В. Прокопович*, кандидат медицинских наук
К. А. Афоничев**, доктор медицинских наук
Г. А. Новик**, доктор медицинских наук, профессор
* ФГБУ НИДОИ им. Г. И. Турнера МЗ РФ, Санкт-Петербург
** ФГБОУ ВО СПбГПМУ МЗ РФ, Санкт-Петербург
Боли в суставах у детей/ А. Н. Кожевников, Н. А. Поздеева, М. А. Конев, М. С. Никитин, А. И. Брянская, Е. В. Прокопович, К. А. Афоничев, Г. А. Новик
Для цитирования: Лечащий врач № 4/2018; Номера страниц в выпуске: 50-55

МРТ сустава является одним из способов диагностики артрита и степени его распространения. Поражение суставов, объединенное общим названием "артрит", входит в десятку самых коварных заболеваний человечества по причине его широкой распространенности, высокой степени инвалидизации, не до конца выясненной этиологии и сложности в диагностике. Если у пациента начинает развиваться артрит, то в его жизнь постепенно входит чувство боли и скованности в суставах, которое рано или поздно превращает его существование в кошмар. Основной причиной боли является разрушение хряща сустава. В структуре хрящевой ткани появляются трещины, хрящ фрагментируется и рассыпается. Весь этот процесс сопровождается воспалением. Постепенно участки кости все больше теряют хрящевой покров, что приводит к механическому раздражению кости, ее уплотнению и формированию костных выростов. Больному с артритом становится тяжело ходить и выполнять ежедневную работу.
Способы диагностики артрита
Лечением и диагностикой артрита занимается врач-ревматолог. На сегодняшний день в арсенале врачей есть несколько видов инструментальной диагностики, с помощью которой артрит можно распознать на начальной его стадии:
- Рентгенография.
- Ультразвуковая диагностика.
- Компьютерная томография - КТ.
- Магнитно-резонансная томография.
Но для постановки окончательного диагноза требуется не только аппаратная диагностика, но и лабораторные исследования, в том числе биохимия крови и анализ синовиальной жидкости, а также тщательно собранный анамнез и сходство симптомов с клинической картиной течения заболевания. При комбинированном использовании всех диагностических методов, точное выявление артрита происходит весьма успешно и результативно.
МРТ или УЗИ при диагностике артрита?
К плюсам диагностического обследования при артрите посредством рентгена относится дешевизна и доступность. Проводится оно обычно в двух проекциях: прямой и боковой, однако при необходимости детального изучения состояния костной ткани дополнительно назначают рентгенографию в косой проекции. На рентгенограммах артрит выглядит в виде неравномерного сужения межсуставной щели, наличия кист и остеофитов. Среди недостатков данного вида диагностики - невозможность увидеть степень поражения мягких тканей и послойного строения суставов, а также определить болезнь на ранней стадии развития. При рентгене существует лучевая нагрузка на организм. Дозы облучения не позволяют использовать рентгенографию в качестве диагностического метода для беременных женщин.
| Услуги УЗИ суставов | Цена, руб. |
|---|---|
| УЗИ плечевого сустава | 1500 руб. |
| УЗИ локтевого сустава | 1500 руб. |
| УЗИ тазобедренного сустава | 1500 руб. |
| УЗИ коленного сустава | 1500 руб. |
| УЗИ голеностопного сустава | 1500 руб. |
| УЗИ одного мелкого сустава (кисти, стопы) | 1000 руб. |
| УЗИ двух мелких суставов | 2000 руб. |
| УЗИ двух крупных суставов | 2500 руб. |
- в межсуставном пространстве повышенное скопление жидкости;
- суставная щель сужена;
- признаки субхондрального остеосклероза;
- единичные узурации суставных поверхностей;
- краевые заострения.
| Услуга | Цена по Прайсу | Цена по Скидке Ночью | Цена по Скидке Днем |
|---|---|---|---|
| с 23.00 до 8.00 | с 8.00 до 23.00 | ||
| МРТ плечевого сустава | 4000 руб. | 2900 руб. | 3400 руб. |
| МРТ локтевого сустава | 4000 руб. | 2900 руб. | 3400 руб. |
| МРТ коленного сустава | 4000 руб. | 2900 руб. | 3400 руб. |
| МРТ голеностопного сустава | 4000 руб. | 2900 руб. | 3400 руб. |
| МРТ тазобедренных суставов | 5000 руб. | 2900 руб. | 3400 руб. |
| Прием врача ортопеда | 1800 руб. | бесплатный после МРТ | бесплатный после МРТ |
| Программа Скорая помощь суставам (8 исследований + прием ортопеда + МРТ сустава) | 13000 руб. | 7500 руб. | 7500 руб. |
Преимущества МРТ при артрите
- Комплексность, то есть возможность в течение одного обследования с помощью магнитных волн проанализировать состояние как мягких, так и костных тканей.
- Определяет патологический процесс на его ранней стадии, что автоматически увеличивает результативность последующих лечебных мероприятий и позволяет избежать инвалидности в результате бесконтрольного прогрессирования артрита.
- Подробная, детальная картинка пораженного сустава, включая изображение всех суставных поверхностей: суставной капсулы, хрящей и деталей связочного аппарата.
- Возможность в несколько раз увеличить снимки, а также рассмотреть полученные картинки с разных ракурсов в 3D формате.
- Контроль над лечебным процессом. Поскольку обследовать артрит на МРТ можно бесконечное количество раз без угрозы для здоровья, с помощью этого метода легко контролировать эффективность лечения, получая сравнительные МРТ снимки одного и того же сустава до начала лечебного процесса и на всем его протяжении.
- Безопасность для здоровья и отсутствие лучевой нагрузки.
- Возможность проведения диагностики при наличии швов и хирургических скобок, пациентам после операций на сердце, с наличием имплантированных в нижнюю полую вену кава-фильтров, а также пациентам с искусственными суставами, отключенными медицинскими помпами и шунтами при гидроцефалии.
Противопоказания
Несмотря на безопасность магнитно-резонансной методики, существует ряд противопоказаний, при которых диагностика с помощью магнитных волн невозможна. Магнитно-резонансную томографию не смогут провести, если:
- У вас кардиостимулятор старого образца или протезы сердечных клапанов.
- Присутствуют в теле несъемные металлические зажимы или металлическое инородное тело.
- Установлен слуховой аппарат.
- Есть штифты или спицы в костной ткани, если только они сделаны не из титана.
- Есть в теле металлический осколок.
- Вы пользуетесь активно работающей инсулиновой помпой.
Мощное магнитное поле томографа может вывести из строя любые вшитые приборы жизнеобеспечения, а также сместить или нагреть металл внутри вашего тела.
Поскольку МРТ сустава обычно занимает от получаса до часа и требует неподвижного лежания от пациента, иногда для больного артритом из-за боли это представляется сложным. Поэтому, если у вас сильный болевой синдром, для того, чтобы МР-сканирование прошло успешно, есть смысл рассмотреть возможность сделать себе блокаду сустава за день до обследования.
Читайте также:


