Артрит с разрушением костей
Из-за чего возникает артрит? Как его диагностировать и вылечить? Рассказываем про воспаление суставов, которое провоцирует разрушение тканей.

Боль при движении может быть вызвана огромным количеством заболеваний. Причина может быть в травме, болезнях нерва, опухолях, врождённых аномалиях строения. Частым виновником боли у взрослых людей является артрит — воспаление суставов.
Что такое артрит?
Под этим названием понимают целую группу заболеваний, в которых воспаление распространяется на все части сустава. Болезнь может протекать в одном суставе или в нескольких, с острой болью или в хронической форме, а также провоцировать разрушение тканей.
У заболевания есть две классификации. По вовлечённости:
- моноартрит — воспаление происходит только в одном суставе;
- полиартрит охватывает сразу несколько суставов (одинаковые с обеих сторон или случайные в разных частях тела).
- Острый — начинается внезапно и сопровождается сильной болью;
- Хронический — развивается достаточно медленно, может проявиться после острой формы при недостаточном лечении.
Также существует международная ревматологическая классификация, в которой выделены следующие типы артрита:
- инфекционный — при развитии болезни после попадания инфекции;
- дистрофический — вызванный разрушением суставов и костей;
- травматический — после механического повреждения сустава;
- связанный с другими заболеваниями организма — может быть вызван опухолями, заболеваниями пищеварительного тракта и другими.
Симптомы артрита. Как отличить один вид от другого?
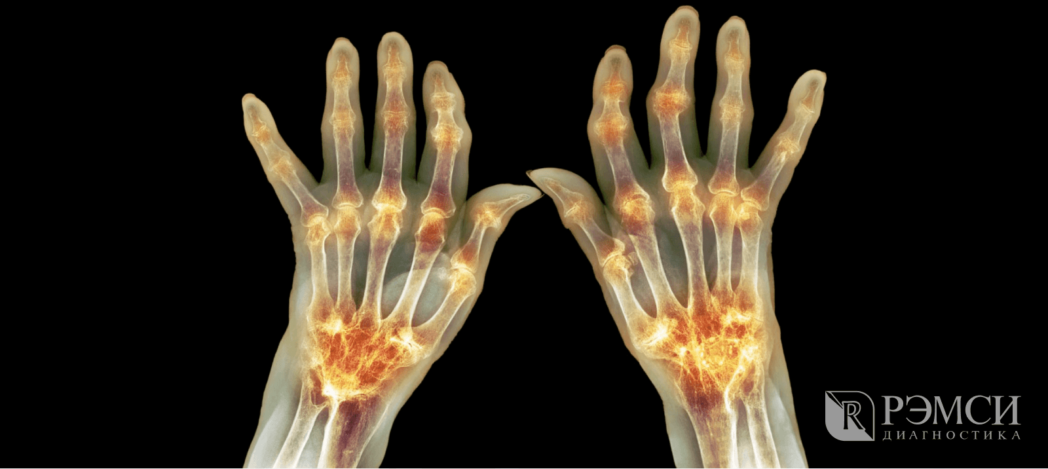
Несмотря на разнообразное проявление, некоторые симптомы артрита проявляются всегда. Независимо от того, чем вызван недуг, больной наблюдает у себя:
- отёк и припухлость около поражённого сустава,
- покраснение кожи и повышение её температуры,
- ограничение движений в суставе, сопровождающееся хрустом и болью.
Кроме того, есть симптомы, с помощью которых можно отличить виды артрита друг от друга. Они зависят от причины и характера течения:
- при хроническом артрите начинается деформация больных суставов;
- инфекционный артрит сопровождается повышением температуры, ознобом, слабостью и головной болью;
- дистрофический артрит развивается медленно, боль в суставах постепенно нарастает. Он может распространяться не только на конечности, но и на позвоночник;
- травматический артрит схож по симптомам с дистрофическим, но его развитию предшествует серьёзная травма или постоянная нагрузка на сустав;
- при артрите, вызванном аллергией, опухолями, нарушениями желудочно-кишечного тракта, будут наблюдаться все симптомы, которые вызвали заболевание.
Если помимо перечисленных симптомов присутствуют разрывы мышц и сухожилий, а также онемение конечностей — болезнь запущена и начались осложнения, которые требуют незамедлительного лечения.
Причины заболевания
Некоторые причины артрита кроются в неправильном образе жизни:
- недостаточное количество питательных веществ и витаминов,
- несбалансированное питание,
- употребление алкоголя,
- избыточный вес,
- нагрузка на суставы.
Другие более серьёзны, и их вряд ли удастся избежать обычной профилактикой:
- бактериальные, грибковые, вирусные инфекции;
- постоянное взаимодействие с аллергенами;
- травмы суставов;
- заболевания нервной и иммунной системы;
- нарушение обмена веществ;
- патологии эндокринной железы;
- наследственная предрасположенность;
- некоторые болезни: подагра, гонорея, туберкулёз.
Женщины болеют артритом чаще мужчин. Постоянный стресс, перенесённые болезни и оперативные вмешательства часто провоцируют первые приступы артрита. Также риск заболеть увеличивается с возрастом.
Что включает в себя диагностика артрита?
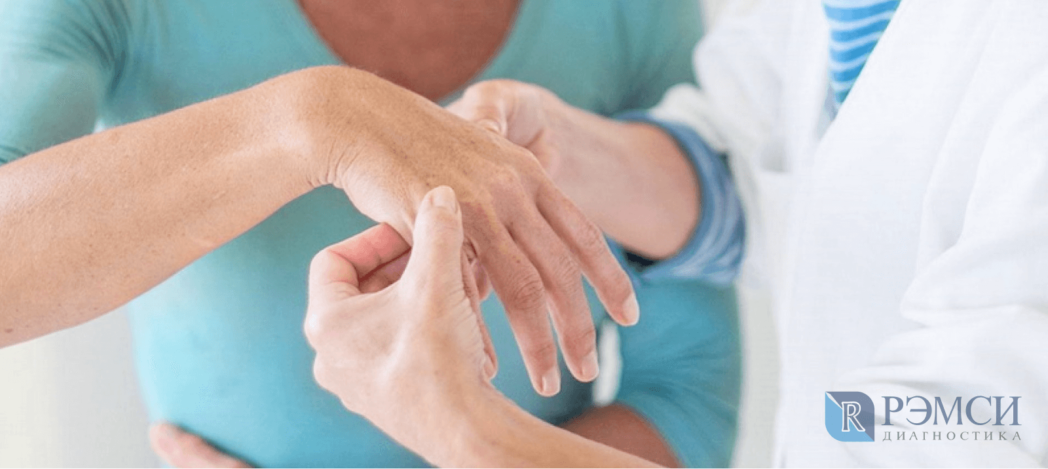
Артрит проявляет себя очень ярко — его заметит даже неспециалист. Чтобы точно определить причины заболевания, после визуального осмотра врач может назначить следующие процедуры:
- общий анализ крови и мочи покажут наличие инфекций и степень воспалительных процессов;
- анализ синовиальной жидкости — по нему можно определить наличие воспалительного и септического процессов;
- артроскопия — эндоскопическое введение датчика в суставную полость для визуального осмотра;
- УЗИ суставов поможет определить степень поражения и обнаружить основные участки заболевания;
- рентген сустава и конечности покажет состояние костей и суставов, выявит изменения, вызванных артритом;
- компьютерная томография сустава — одно из лучших средств для оценки состояния костей и суставов;
- магнитно-резонансная томография поможет рассмотреть состояние костей и суставов, а также окружающих тканей.
Если артрит сопровождается дискомфортом в брюшной полости, головными болями, слабостью — обязательно скажите об этом врачу. Это может указывать на серьёзные заболевания, в котором воспаление суставов — всего лишь один из симптомов.
Как проходит лечение?
Терапия включает в себя избавление от болевого синдрома, устранение причины болезни и восстановление больного сустава.
- врач может назначить обезболивающие и противовоспалительные препараты,
- в запущенных случаях проводят операции для восстановления разрушенных суставов,
- хорошо зарекомендовали себя физиотерапевтические процедуры: массаж, ультразвуковая терапия, лазеротерапия,
- многим пациентам советуют заниматься лёгкой гимнастикой: её должен разработать врач ЛФК с учётом течения заболевания.
Лечение артрита не может обойтись без изменения образа жизни: обратите внимание на качество питания, избегайте набора веса, откажитесь от алкоголя и большого количества соли.
Если начать терапию на начальных стадиях, болезнь легко поддастся лечению. Самое главное — обращать внимание на все изменения в организме, чтобы вовремя обратиться к врачу и не допустить развития осложнений.
Артроз суставов – симптомы и лечение заболевания полезно знать всем. Данное расстройство является одним из наиболее распространенных в группе болезней опорно-двигательного аппарата. Статистика утверждает, что от артроза страдает 10 — 12 % жителей планеты. Вероятно, эта цифра будет расти, поскольку пожилых людей становится больше. А данное заболевание чаще всего и возникает у тех, кто перешагнул 50-летний рубеж.
Характерные симптомы артроза
Многие не видят разницы между артритом и артрозом, однако различить заболевания не составляет труда. Основные симптомы артроза – боль и деформация сустава. В некоторых случаях болезнь может сопровождаться отечностью, которая возникает из-за того, что жидкость нормально не выводится из суставной полости.
Зачастую при артрозе отмечается хруст в суставах, причем это весьма специфический звук – довольно громкий и грубый. Чем более запущено заболевание, тем хруст будет сильнее. Если хорошо знать артроз суставов – симптомы и лечение, тогда преодолеть болезнь будет проще.
Почему возникает артроз?
Почему возникает артроз? Как и в случае с другими патологиями на этот счет среди врачей нет единого мнения. По одной версии артроз вызван ухудшением питания тканей в эпифизе (отдел кости, образующий сустав). Зная это, можно понять, почему полное название данной болезни – остеоартроз.
Также есть мнение, что артроз тесно связан с остеопорозом . По мнению ряда ученых, когда начинается резорбция (рассасывание) костной ткани, минеральный матрикс выводится через хрящевую ткань, деформируя ее.
Выделяют такие факторы риска: пожилой возраст, гормональный дисбаланс, нарушение обмена веществ, переохлаждения и травмы. В последнем случае болезнь часто возникает у спортсменов, а также людей, выполняющих тяжелую физическую работу – грузчиков, строителей. Малоподвижный образ жизни и лишний вес также подготавливают почву для заболевания.
Механизм развития остеоартроза хорошо изучен. В ходе болезни идет разрушение хрящевой ткани, снижается выработка синовиальной жидкости, которая питает сустав. Затем хрящевая прослойка изнашивается, и кости начинают тереться друг о друга. Если болезнь не лечить, можно остаться инвалидом. Поэтому артроз суставов – симптомы и лечение болезни полезно знать родственникам пациента.
Как победить артроз суставов – симптомы и лечение
Чувствуете сильную боль в суставе? Не тратьте драгоценное время – поспешите к врачу! Только своевременная терапия поможет остановить болезнь. Приготовьтесь к тому, что лечение будет продолжительным. При этом одними таблетками и гелями обойтись не удастся. Понадобится лечебная физкультура, физиотерапия. Также необходимо снизить нагрузку на сустав.
Как быть, если поставлен диагноз – артроз суставов? Симптомы и лечение хорошо известны. Сначала нужно снять боль. Для этого обычно назначают нестероидные противовоспалительные препараты. Но долго их применять нельзя, это вредно для сердца и желудка. Когда боль утихла, пора подумать о восстановлении хрящевой ткани. Если этого не сделать, то болевой синдром вернется.
Для восстановления хрящевого или хондроцитового слоя врачи назначают препараты — хондропротекторы . В основном эти лекарства включают два компонента: глюкозамин и хондроитин, которые могут использоваться в препаратах по отдельности или совместно. Наиболее известные средства этой серии: Артра и Терафлекс.
В то же время в медицинской среде есть большое количество противников этих препаратов. К примеру, среди них известный врач и телеведущая Елена Малышева. По ее мнению, хондропротекторы данного типа малоэффективны.
Что делать, когда суставы болят?
Порой суставы болят так, что ни о чем другом думать не хочется. Как быть? Найдено натуральное средство – одуванчик лекарственный. Для хрящевой ткани особенно полезны корни растения. Гликозид тараксацин, содержащийся в корнях солнечного цветка дает силу суставам. Он воздействует на клетки-хондроциты, в итоге они начинают размножаться. Также вещества одуванчика благотворно влияют на печень, что улучшает все обменные процессы в организме.
Также артроз суставов, симптомы и лечение которого, вы теперь знаете, помогает остановить Дигидрокверцетин Плюс. Этот препарат улучшает кровообращение в тканях, прилегающих к суставу. В итоге выводятся погибшие костные и хрящевые клетки.
Комплексное применение этих трех биодобавок дает прекрасный эффект – начинается рост хрящевой ткани и артроз отступает. Это доступный и надежный способ сохранить здоровье суставов на долгие годы!
Что такое остеопороз?
Компоненты костей регулярно возобновляются в процессе восстановления костной ткани. Во время периода, начиная с детства и до молодости включительно, количество клеток, продуцируемых организмом, превосходит число отмирающих клеток, что позволяет укреплять кости. В итоге, к 25 годам костные формации набирают пик массы, оставаясь стабильными в течение многих лет. Примерно с 40-летнего порога скорость отмирания клеток костных тканей преобладает над формированием новых клеток. В результате, костная масса начинает снижаться, что приводит к развитию остеопороза.
Остеопорозом может быть поражена любая кость организма. Тем не менее при развитии этой болезни, патологическому воздействию чаще всего подвержены кости позвоночника, бедер, ребер и запястий. Остеопороз также может спровоцировать формирование горба в верхнем отделе позвоночника или уменьшение роста.
Следует отличать остеопороз от остео артроза – формы артрита – при котором разрушается хрящевая ткань сустава – эластичной ткани, покрывающей соединения костей.
Остеопорозом страдают свыше 10 миллионов человек. Более 1,5 миллиона новых пациентов страдают от этого нарушения ежегодно в результате травм позвоночника, запястий и тазобедренных суставов. Около 34 миллионов человек подвержены риску развития патологий в силу понижения плотности костной ткани (остеопении). Остеопороз более распространен среди женщин. Он является основной причиной перелома костей в женской группе постклиматерического периода и в пожилом возрасте. Тем не менее мужчины также подвержены риску остеопороза.
Симптомы остеопороза
Остеопороз – бессимптомная болезнь. В связи с тем, что остеопороз развивается на протяжении многих лет, пациент, пораженный этой патологией может не подозревать о заболевании до перелома той или иной кости, либо до выраженного развития горба в верхнем отделе позвоночника.
Иными симптомами остеопороза являются:
- Утрата зубов. Такая симптоматика сигнализирует о том, что остеопороз поразил челюсть.
- Боль в спине. Перелом или иная травма позвоночника – признак развития остеопороза.
Важно ознакомиться с угрожающими факторами данного заболевания, которые включают:
- Старение
- Потребление излишних доз алкоголя
- Раннюю менопаузу
- Семейный анамнез остеопороза
- Подверженность артриту или другим заболеваниям воспалительного ряда
- Курение
- Продолжительный прием таких препаратов, как кортикостероиды
Во время или по завершении менопаузы у женщин сокращается содержание эстрогена, снижение которого (гормона) провоцирует утрату костной массы. Такая утрата может достигать до трети от первоначального веса от массы скелета после 5-10 лет после начала менопаузы. Такие же изменения касаются мужчин, которых по мере старения затрагивает изменение костной ткани, однако женщин эти физиологические изменения касаются в большей мере. Остеопороз является основной причиной переломов костей у женщин в периоде менопаузы и более старшего возраста.
Если Вам уже исполнилось 6о лет, либо Ваш возраст превышает 65, рекомендуем пройти базовый анализ плотности костей при условии приема кортикостероидов. Однако при диагностировании ревматоидного артрита подобный анализ является базовым при подозрении на РА.
Причины остеопороза
Риск развития остеопороза определяют количество костной массы у человека в молодости и скорость ее утраты в старости. Кроме возраста, пола, семейной предрасположенности и ряда медицинских состояний определенную роль также играют образ жизни и прием некоторых лекарств.
В большей мере остеопороз характерен для:
- Женщин, в особенности, вступивших в период менопаузы или пожилого возраста
- Женщин, вступивших в период менопаузы до 45 лет или имеющих нерегулярный менструальный цикл
- Женщин, у которых удалены яичники в результате гистерэктомии
- Женщин, которые не занимаются регулярно физическими упражнениями либо таких, у которых угенетен менструальный цикл в силу чрезмерных нагрузок
- Мужчин с низким уровнем тестостерона
- Невысоких людей с астеническим типом телосложения
- Людей, родственники которых были поражены остеопорозом или имеющих предков с европеоидного или азиатского происхождения
- Людей, которые получали переломы вследствие незначительного травмирующего воздействия
- Пациентов с такими разновидностями воспалительного артрита, как ревматоидный артрит либо волчанка
- Людей с такими формами спондилоартропатии, как анкилозирующий спондилоартрит, реактивный артрит, псориатический артрит либо спондило артропатия
- Пациентов, принимающих такие лекарства, снижающие прочность костей, как препараты кортикостероидной группы (кортизон, преднизон или метилпреднизон), противосудорожные лекарства (ингибиторы обратного захвата) или гепарин – препарат для снижения вязкости крови
- Людей, страдающих целиакией (аллергией на клейковину), воспалительными заболеваниями кишечника (ВЗК), гипертиреозом, хронической обструктивной болезнью легких (ХОБЛ) или множественной миеломой (раком костного мозга)
- Людей, перенесших операции по показаниям бариатрической хирургии
- Людей с заболеваниями щитовидной или паращитовидной желез
- Курильщиков
- Лиц с неумеренным ежедневным потреблением алкоголя
- Людей, перенесших нервную анорексию или другие расстройства пищевого поведения
- Людей, имеющих в анамнезе длительные периоды неподвижности либо постельного режима
Людям, у которых наблюдаются один или больше из перечисленных симптомов, следует проконсультироваться с врачом относительно снижения риска развития остеопороза и актуальности анализа плотности костной ткани.
Диагностика остеопороза
Для остеопороза характерно медленное развитие в течение ряда лет. Такие симптомы, как выпадение зубов или боли в спине могут быть ошибочно приняты за проявление иных заболеваний. Следует обсудить с врачом шансы развития болезни тем людям, в семейном анамнезе которых присутствует остеопороз или имеются индивидуальные факторы риска. Есть группа врачей со специальной подготовкой и опытом диагностирования и лечения остеопороза. В эту группу входят ревматологи, эндокринологи и хирурги ортопедического профиля. Кроме того, терапевты общего профиля, рентгенологи и специалисты в сфере охраны здоровья женщин могут получить специализированную подготовку, которая позволяет проводить оценку плотности костей.
При диагностировании остеопороза врач опирается на ряд факторов, перечисленных ниже.
Врач проведет физический осмотр и задаст вопросы об истории индивидуальных проявлений недуга у пациента и прецедентах болезни среди родственников, а также соберет сведения о принимаемых пациентом лекарствах, его диете и случаях переломов.
Анализ крови и мочи поможет исключить другие болезни, которые сопровождаются ухудшением состояния костей.
Врач может порекомендовать пройти оценку плотности костной ткани. Такое исследование должно проводиться среди:
- Женщин в возрасте 65 лет и старше, если они не принимают препараты – протекторы костей
- Людей, которые принимали, принимают или собираются принимать кортикостероиды в течение длительного периода
- Людей с личным либо семейным анамнезом частых переломов
- Лиц, страдающих заболеваниями, которые угнетают усвоение кальция или снижают прочность костей
Тест по измерению плотности костей может быть рекомендован некоторым женщинам уже в возрасте 50 лет, если у них отмечается высокий риск развития остеопороза. Такое измерение – скоротечное и безболезненное исследование. Самым точным тестом является двухэнергетическая рентгеновская абсорбциометрия (ДЭРА). Она позволяет замерять снижение плотности костной ткани даже на 1-2%. Кроме того, ДЭРА применяют для оценки изменений плотности костей на протяжении определенного времени либо в ходе лечения.
Сканирование методом компьютерной томографии (КТ) также дает возможность оценить плотность кости.
Что касается рентгенографии, она эффективна для обнаружения повреждений в костях, но непригодна для замеров их плотности. Отметить сокращение массы костной ткани на рентгенограмме возможно лишь в случаях, когда потери составляют более 30%.
Лечение остеопороза
Лечение остеопороза подразумевает замедление скорости ухудшения состояния костной ткани или стимулирование скорости формирования костей. Для решения этих задач существует два типа лекарств.
- Лекарства, замедляющие снижение костной массы, называются антирезорбтивными препаратами.
- Лекарства, которые стимулируют скорость образования костей, называются анаболическими препаратами.
Эти препараты уменьшают разрушение (резорбцию) старой ткани за счет связывания с костью и предотвращают процессы реабсорбции в нормальных клетках костной ткани. В их число входят:
До недавнего времени общепринятым способом лечения симптомов менопаузы и профилактики остеопороза была заместительная гормональная терапия (ЗГТ) эстрогеном. Однако согласно новым данным, прием эстрогена может увеличить риск развития рака молочной железы, инсульта или сердечного приступа. В связи с этим, у пациенток после менопаузы эстроген не применяется для профилактики остеопороза.
Самоконтроль при остеопорозе
Важно активное включение в процесс лечения остеопороза. Ключевым же фактором предотвращения этого заболевания являются меры по укреплению костной ткани; чем раньше их предпринять, тем меньшими окажутся ее потери. Повысить качество здоровья поможет увеличение объема физических упражнений, переключение на сбалансированную диету, богатую кальцием и витамином D, а также сокращение вредных пристрастий к чрезмерному потреблению алкоголя и курению.
Обеспечьте необходимое количество кальция и витамина D. Поступление кальция необходимо для профилактики снижения объемов костной массы. Его роль важна и для ряда таких процессов в организме, как сердцебиение, сворачивание крови и сокращение/расслабление мышц. Потребность человека в кальции зависит от пола, возраста и наличия факторов риска развития остеопороза. Лучшими источниками кальция являются такие продукты, как молочная продукция, черноглазая фасоль (коровий горох) и лосось. Немолочные продукты с добавлением сои и миндаля также богаты кальцием. Ежедневная потребность в кальции для женщин и мужчин в возрасте от 19 до 49 лет, а также для беременных и кормящих грудью женщин составляет 1,000 миллиграмм. Для людей, принимающих кортикостероиды, женщин в постменопаузе, которым противопоказан прием эстрогена, а также женщин и мужчин старше 50 лет ежедневное поступление кальция должно составлять не менее 1,200 миллиграмм. Те, кто не имеет возможности потреблять молочные продукты или продукцию, обогащенную кальцием, могут выбрать кальцийсодержащие добавки. Обсудите с доктором, какая из добавок наиболее оптимальна.
Витамин D способствует увеличению объемов кальция, которые организм усваивает из пищи. Этот витамин вырабатывается клетками кожи под воздействием солнечного света. Часть людей способна получить достаточное количество витамина D, подставляя лицо и руки под солнечное дневное освещение от 10 до 15 минут 2-3 дня в неделю. Продукты, богатые витамином D: печень, рыбий жир, обогащенное витамином D молоко и различные добавки. (Ищите присутствие витамина D3 – активной формы нутриента). Проконсультируйтесь с врачом относительно объемов потребления этих продуктов.
Не курите. У курильщиков риск не только риск переломов выше по сравнению с теми, кто не курит, но и реабилитация после травм занимает больше времени. У курящих женщин часто понижена выработка эстрогена и наблюдается склонность к более раннему наступлению менопаузы, что может привести к утрате костной массы. К тому же, у курильщиков наблюдается пониженное усвоение кальция.
Пейте алкоголь умеренно. У людей, потребляющих много алкоголя, риск развития остеопороза повышен. В силу воздействия спиртного на костную ткань, у них не только понижена масса ткани, но и процессы ее уменьшения ускорены. Употребление алкоголя также увеличивает вероятность падений и нарушений целостности костей. Эксперты рекомендуют ограничиться потреблением не более двух алкогольных напитков в день. Один алкогольный напиток равен 350 миллилитров пива, 150 миллилитров вина или 50 миллилитров крепких напитков.
Сохраняйте активность. Упражнения или иные физические нагрузки, укрепляющие кости, помогут сохранить костную массу. Особенно полезны упражнения с использованием дополнительного веса или на преодоление сопротивления. Упражнения на повышение гибкости и улучшение координации помогут предотвратить падения и уменьшат риск переломов. Наибольшую пользу для здоровья принесут упражнения с весом и резистивные упражнения, выполняемые 30 минут ежедневно 5 дней в неделю. Можно заниматься блоками по 10 или 15 минут с перерывами. Перед началом тренировок проконсультируйтесь с врачом.
Ознакомьтесь с возможными добавками. Хотя кальций и витамин D играют ключевую роль в поддержании здоровья костей, есть и другие витамины и минералы, значение которых тоже велико. К таким нутриентам относятся витамины С и К, а также минералы бора, магния, марганца и калия.

Псориаз – это неинфекционный дерматоз кожи хронического течения. Для него характерны избыточный рост эпидермиса, сыпь в виде бляшек, поражение внутренних органов и костно-суставного аппарата. Точная причина псориаза неизвестна до сих пор.
- 1. Что это такое?
- 2. Симптомы по формам
- 3. Стадии развития болезни
- 4. Лечение
- 5. Прогноз лечения
Псориатический артрит – это воспаление суставов у больных псориазом. Считается самостоятельной нозологией и может возникать до поражения кожи – в 15-25% случаев или на фоне уже имеющихся проблем с эпидермисом (самый частый вариант). Артрит возникает через 3-5 лет после начала поражений кожи или же одновременно с ними. Частота появления такого рода патологии составляет 5-7% среди всех видов артрита. Чаще он встречается у женщин, но может возникать и у детей. Диагностика может быть в этом случае ошибочной, поскольку патология напоминает обычный артрит.
Среди больных псориазом псориатический артрит диагностируется в 40% случаев. Проявляется в возрасте от 20 до 54 лет.
Псориатический артрит поражает любые суставы:
- мелкие суставы конечностей;
- крупные плечевые или коленные соединения;
- поражения могут охватывать все отделы позвоночника и крестца;
- при генерализации процесса вовлекаются соединения челюстей, ключиц.
Обострения бывают по несколько раз в год и имеют сезонный характер. Провоцирующими факторами могут стать: стрессы, травмы, переохлаждение, простудные заболевания.


Клинические формы болезни:
- 1. Асимметричный моноартрит без поражения кожи – у 30% пациентов.
- 2. Олигоартрит (несимметрично поражается до трех суставов).
- 3. Полиартрит – более 3 суставов.
- 4. Дистальный фаланговый или межфаланговый – одновременно поражаются все межфаланговые суставы стопы или кисти.
- 5. Симметричная ревматоидная форма - чаще всего поражаются коленные суставы.
- 6. Мутилирующий (деформирующий) псориатический артрит – занимает всего 5% случаев. Проявляется в разрушении суставных поверхностей - краев костей, участвующих в образовании суставов. Такое стачивание – патогномоничный симптом при псориатическом артрите. При этом происходит быстрое изменение формы сустава с утратой подвижности.
- 7. Злокачественный псориатический артрит – разрушение сразу нескольких крупных суставов рук и ног идет молниеносно.
- 8. Вертеброгенная или спондилогенная форма – поражаются межпозвонковые суставы с одновременным разрушением их дисков.
Для активного псориатического артрита характерны все проявления воспаления сустава:
- отечность, гиперемия, болезненность;
- сосискообразные суставы - характерно для псориаза;
- утренняя скованность;
- при поражении позвоночника (спондилит) и крестца, выявляются боль и скованность спины, ягодиц;
- может прогрессировать тендинит (поражение ахиллового сухожилия), что приводит к болезненной ходьбе;
- появляются изменения ногтевых пластин в виде углублений и бугорков;
- часто прогрессируют угри.


Патология имеет следующие стадии:
- 1. Псориатическая энтезопатия - процесс первичного воспаления, локализован в околосуставных тканях.
- 2. Полиартрит 1 степени – это ранняя или начальная стадия болезни. В это время основные внешние признаки патологии отсутствуют, но инфицирование организма уже началось. Рентген способен показать только первичные признаки истончения костей. Болевой синдром в этой фазе непостоянен и проходит сам. Утренняя скованность отсутствует или бывает не больше получаса. Больной замечает, что ему труднее стало выполнять привычные движения и манипуляции конечностями, он быстро устает и чувствует постоянное недомогание. Наблюдается только дискомфорт в суставах. Для первого этапа полиартрита в области голеностопа присуща болезненность во время сгибания и разгибания. Обувь вдруг становится тесной из-за возникающей отечности, боль периодическая и неострая. Для артрита колена, плечевого пояса характерны ноющие проходящие боли. Если разрушения начались в тазобедренном суставе, то происходят частые спотыкания и падения.
- 3. При псориатическом артрите 2 стадии процесс переходит на синовиальные оболочки, кости (соответственно выделяют синовиальную и синовиально-костную формы). Здесь уже имеются очаги разрушения хрящевой синовиальной ткани в виде эрозий кости и истончения. Присутствует утренняя скованность, но не более 3 часов. В случае полиартрита пальцев рук суставы сильно опухают, постепенно начинают издавать треск, хруст. При поражение коленей появляется припухлость и резкая боль. Кожный покров над суставами краснеет и становится горячим. При разрушении голеностопа присутствует сильная постоянная боль даже по ночам. Сустав опухший, красный и хрустит. При поражении большого пальца ноги он опухает и деформируется.
- 4. На 3 стадии на рентгене видны деформации, подвывихи, вывихи, остеолизис, анкилоз. Для этой степени характерна постоянная мучительная боль и утрата подвижности. Скованность по утрам уже более 3 часов. У пациента теряется из-за затруднения движений способность к самообслуживанию. Для полиартрита пальцев рук характерна симметричная деформация суставов на обеих конечностях со всеми признаками острого воспаления. При поражении коленей происходит деформация сустава, спазм мышц, который провоцирует сильные боли и скованность движений. Голеностоп деформируется. При полиартрите плеча наблюдается сильная и болезненная деформация, провоцирующая обездвиженность руки. При попытках ею двигать раздается щелчок, за которым появляется боль. Любые пальпации болезненны. Разрушения в тазобедренном суставе проявляются атрофией бедра и ягодичных мышц. Третья степень полиартрита часто требует назначения инвалидности.
- 5. Последняя 4 степень полиартрита характеризуется необратимыми изменениями хрящей и костей. Ходить становится невозможно. На руках суставные хрящи просто срастаются, что деформирует суставы и вызывает полную обездвиженность. Боль становится постоянной и острой.


Терапия должна быть комплексной и своевременной ввиду быстрого прогрессирования заболевания. Специфического лечения псориатического артрита не существует. Основной задачей становится уменьшение воспаления, снятие боли и восстановление функций.
Терапия требует назначения местных и системных средств:
- энтеросорбенты;
- гепатопротекторы;
- седативные средства;
- витамины и антиоксиданты.
Начальную стадию лечат с помощью нестероидных противовоспалительных средств (например, Ибупрофен, Нимесулид, Индометацин, Вольтарен, Напроксен, Адвил, Мотрин), которые подбираются индивидуально врачом. Побочные эффекты - раздражение желудка, язвы, желудочные кровотечения. Их предотвращают приемами Цитотела, Омепразола, Лансопразола, Фамотидина.
При тяжелых формах могут назначаться глюкокортикостероиды - Преднизолон, Гидрокортизон. Неотъемлемый компонент лечения – локальные внутрисуставные инъекции этих препаратов. При псориатическом артрите такие уколы показаны до полного исчезновения всех симптомов заболевания. Доза препарата зависит от размеров пораженного сустава. Глюкокортикостероиды имеют много прекрасных противовоспалительных эффектов, они также позволяют минимизировать болезненные симптомы в других суставах. В итоге заболевание может отступить. Но ввиду множества побочных действий их стараются использовать очень редко и только по назначению врача. Глюкокортикостероиды провоцируют рецидивы, злокачественную форму, серьезные поражения почек и печени (например, нефропатию и гепатит).
Широко используют иммунодепрессанты внутривенно: Метотрексат, Сульфасалазин, Хлорбутин.
В очень тяжелых случаях проводится плазмаферез, гемосорбция, гемодиализ для уменьшения воспаления и симптомов псориаза.
Быстрого исцеления не бывает, поэтому нужно набраться терпения. Улучшения наступают только через 3-6 месяцев.

Лечебно-профилактическая терапия для предупреждения ухудшения, рецидивов, осложнений включает в себя хондростимуляторы и хондропротекторы:
- Хондроитин;
- Хондроксид; Дона;
- Алфлутоп;
- Артродар;
- Артепарон.
Для получения эффекта применяют их длительно – не менее 3-6 месяцев.
К хирургическому лечению прибегают редко, поскольку оно имеет неэтиотропный характер и симптомы не облегчит. Может применяться: артропластика, постановка эндопротезов, остеотомия.
При неостром процессе в периоде ремиссий показаны бальнео-, климато-, физиотерапия (ультразвуком с гидрокортизоном, магнитотерапия, светолечение УФО, аппликации с применением парафина), лечебные сероводородные и радоновые ванны . Все они должны быть дополнены физкультурой.
Метотрексат – наиболее яркий представитель лекарственной группы цитостатиков. Он подавляет активность аутоиммунных реакций организма, чем уменьшает выработку антител к своим тканям. Метотрексат и Сульфасалазин относятся к препаратам базисной терапии артритов. Они не только подавляют выраженность симптомов (скованность, отечность и боли), но и предупреждают разрушение костной ткани и появление стойких деформаций суставов. В целом эти препараты влияют на митоз клеток, который при аутоиммунном процессе идет быстро. Они нарушают цикл метаболизма фолиевой кислоты в клетках, за счёт чего оказывается противовоспалительное действие. Они же подавляют продуцирование лимфоцитов. Да, они действуют против воспаления, но при псориазе лимфоциты запускают аутоиммунное воспаление, которое подлежит подавлению. Этим и занимаются цитостатики. Они нормализуют процессы фибробластов и клеток синовиальной оболочки суставов, которые повреждаются при заболевании. Одновременно этими препаратами тормозится выработка в организме поддерживающих воспаление веществ и стимулируется продукция противовоспалительных соединений.
Метотрексат улучшает подвижность суставов и устраняет, таким образом, воспаление. Принимают его на протяжении 2 лет. Если у пациента не были выявлены за это время симптомы гепатита либо фиброза легких, то курс лечения Метотрексатом врач может продолжить.
Сульфасалазин принимают в течение полугода. Доза подбирается индивидуально, в зависимости от запущенности заболевания. Сульфасалазин хорошо комбинировать с физиотерапевтическими методами.
Использование этих базисных препаратов проходит только под регулярным контролем врача-ревматолога, со сдачей анализов мочи и крови. Эти 2 средства хорошо сочетаются с дополнительным приемом препаратов золота. Тандем средств Метотрексат и Сульфасалазин при псориатическом артрите обычно хорошо переносится и выраженных побочных эффектов не дает.
Также показан прием витаминных комплексов (в частности, витаминов А, В1, В12), а также седативных препаратов – Седуксена, экстракта валерианы и т.д.

Течение псориатического артрита хронически-прогрессирующее, с высокой вероятностью инвалидизации. Без лечения происходит быстрое разрушение хрящей и суставов. Головки костей оголяются и начинают покрываться остеофитами.
Подвижность и функционирование сустава быстро утрачиваются и образуются стойкие контрактуры. Отягощают прогноз тяжелая форма кожного псориаза и множественность поражения суставов.
Полного восстановления поврежденного сустава при псориатическом артрите добиться сегодня невозможно. Задачей врача становится перевод воспаления в неактивную фазу ремиссии. Это помогает снизить темпы прогрессирования заболевания и ликвидировать воспалительные проявления, что приостановит разрушение хрящевой ткани. Ввиду неизученности этиологии псориаза предпринять меры первичной профилактики невозможно, можно только принимать меры по вторичной - систематическая противорецидивная терапия и врачебный контроль для сохранения функциональности суставов.
Читайте также:


