Артрит ревматоидный псориатический дифференциальная диагностика
Ревматоидный артрит (РА) – часто встречающаяся патология (8-10 случаев из 1000). Однако существует ряд других системных соединительнотканных болезней, которые имеют сходные симптомы с РА. Процесс выявления заболевания из группы подобных называется дифференциальной диагностикой.
Болезни со сходной симптоматикой
Группа аутоиммунных заболеваний соединительной ткани, с которыми проводится дифференциальный диагноз при ревматоидном артрите, включает:
- деформирующий остеоартроз с реактивным синовиитом;
- ревматизм;
- подагра;
- системная красная волчанка;
- псориатический артрит;
- инфекционные (вирусные) артриты;
- системная склеродермия;
- анкилозирующий спондилоартрит;
- реактивные артриты.
Эти патологические процессы, как и тот, с которыми необходимо их дифференцировать, в одну из своих фаз характеризуются острым воспалением суставных и околосуставных тканей, поэтому между ними проводится дифференциальная диагностика артритов.
Диагностика

Для подтверждения или опровержения диагноза следует учитывать следующие критерии:
- поражение костных сочленений симметрично: если страдают суставы левой руки, страдают аналогичные правой руки;
- изменения необратимы: измененная в результате разрастания пануса форма суставов остается такой пожизненно;
- утренняя скованность в суставах составляет более получаса;
- характерно поражение:
- ІІ и ІІІ пальцев обеих рук в области проксимальных межфаланговых и пястно-фаланговых сочленений;
- запястий и колен;
- голеностопных суставов и локтей.
- наличие внесуставных проявлений:
- ревматоидные узелки;
- лимфаденопатия;
- висцериты.
- в анализе крови:
- наличие изменений, характерных для любых воспалительных процессов в организме;
- положительная реакция на ревматоидный фактор (HLA-B27).
- на рентген-снимке:
- эпифизарный остеопороз;
- эрозивный артрит;
- сужение суставных щелей.
На основе этих признаков проводится дифференциальная диагностика ревматоидного артрита с другими болезнями из его группы.
Описание артритов для дифференцированного диагноза с ревматоидным артритом

Для ревматизма характерно не прогрессирующее развитие артрита, а очень частые рецидивы с межприступными паузами различной длительности. Сочленения верхних конечностей поражаются несимметрично; возможен как моно- (один), так и олиго- (несколько) артрит. Околосуставные ткани припухлые, кожа над ними синюшного оттенка. Суставные изменения обратимы и исчезают в течение 2-3 дней, вместе с окончанием периода обострения.
Поражены мелкие суставы; все деформации обратимы. На фоне других симптомов:
Артритические проявления отходят на второй план.
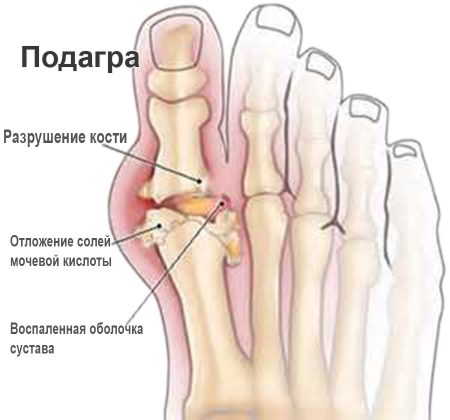
Характерная локализация для подагры – плюснефаланговый сустав І пальца. Кожа над ним раскрасневшаяся, при движении боль усиливается. Если не начать лечение своевременно, вскоре вовлекаются в патологический процесс другие суставы — симметрично или асимметрично. В суставных сумках могут прощупываться тофусы (узелки) различной величины.
В крови повышена концентрация мочевой кислоты. При отсутствии адекватного лечения и изменения образа жизни вскоре нарушается функция почек. Изменения обратимы: первоначальное функционирование и форма суставов возвращаются с выведением уратов.
За счет отека суставы приобретают форму веретена, а кожа над ними становится малинового или синюшно-багрового цвета. Помимо суставных проявлений при ПА на коже появляются псориатические бляшки, страдают производные кожи: слоятся ногти, появляется перхоть, могут выпадать волосы. Положителен анализ крови на ревматоидный фактор, присутствует рентгенологически-выраженная деструкция костной ткани.
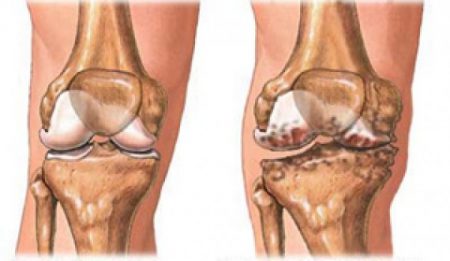
Нарушается форма дистальных межфаланговых суставов кистей, а также мелких и крупных костных соединений нижних конечностей. Боль механического типа: не проявляется в покое и усиливается с увеличением интенсивности движений. Но при этом отсутствуют значительные нарушения их функций, за исключением тазобедренного сочленения.
Висцеропатии не характерны. Данные анализа крови соответствуют наличию в организме слабой воспалительной реакции, а то и вовсе норме. На рентгенологическом снимке – субхондральный (подхрящевой) остеосклероз, а также значительные костные выросты – проявления остеофитоза.
Имеется временная связь с перенесенным инфекционным заболеванием мочеполовой системы или кишечника – либо недолеченным, либо вообще невыявленным (вариант не составит труда установить по совокупности анализов крови, мочи, соскоба из уретры и копрограммы). Артрит возникает в течение полугода после занесения инфекции. Ревматический фактор положительный. Изменения в суставах обратимы.
Проявляется мышечно-суставным синдромом: возникает симметричный полиартрит и периартрит, в результате наблюдаются сгибательные контрактуры. Все это сопровождается миозитом и псориатическим поражением кожи – плотным отеком лица и кистей, затрудняющим движения, в том числе и мимических мышц (возникает симптом маскообразного лица). Такие же фиброзные изменения происходят во внутренних органах: ЖК тракта, почках, кровеносных сосудах и др. В крови повышено содержание гамма-глобулина.
Поражение суставов асимметрично, в основном страдают мелкие сочленения. Воспаляются суставные связки, околосуставные ткани. Лечение основного заболевания – антибактериальная или противовирусная терапия – быстро устраняет суставные проявления.
Методы исследования, которые необходимо провести для подтверждения или опровержения диагноза:
- общий анализ крови (на выявление воспалительных явлений: повышения количества лейкоцитов и сдвига лейкоцитарной формулы);
- биохимический анализ крови (на наличие ревматического фактора HLA-B27);
- анализ мочи и копрограмма (на выявление инфекции или ее последствий);
- рентгенологический снимок беспокоящих костных соединений (для выявления наличия/отсутствия выростов, фиброзных процессов, остеопороза и др.).
Ревматоидный артрит – это системное аутоимунное заболевание, характеризующееся болями в суставах, их деформацией и нарушением функции. Подобные проявления есть у многих других суставных заболеваний. Чтобы различать все патологии и назначать правильное лечение, проводится дифференциальная диагностика ревматоидного артрита от артрозов.
Суть патологии
Ревматоидный артрит (РА) – это системная патология, при которой в первую очередь страдают суставы. Заболевание имеет аутоимунное происхождение. Могут поражаться как крупные, так и мелкие сочленения. Первыми проявлениями становятся боль и утренняя скованность. Постепенно костное сочленение изменяет форму, теряет свою функцию.
Отсутствие лечения быстро приводит к потере трудоспособности, человек становится инвалидом.
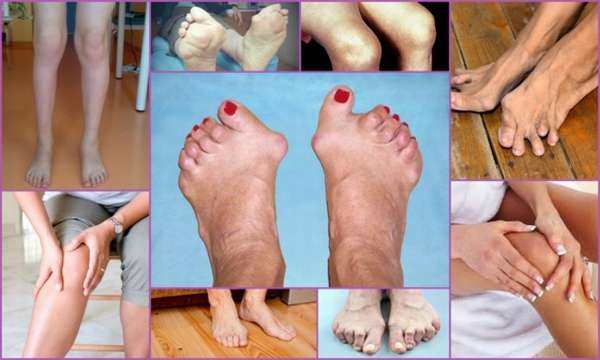
У ревматоидного артрита есть несколько диагностических критериев, на основании которых определяется диагноз и назначается лечение:
- Первоначальное поражение мелких сочленений,
- Обязательное воспаление фаланг пальцев,
- Длительность заболевания более 3 месяцев,
- Наличие утренней скованности продолжительностью не менее получаса,
- Образование вокруг фаланг ревматоидных узелков,
- Наличие в крови специфического ревматоидного фактора,
- Характерные изменения на рентгеновском снимке.
Для постановки диагноза необходимо наличие не менее четырех из перечисленных критериев. Суставной синдром при ревматоидном артрите может протекать по типу моно- или полиартрита. Подобная симптоматика имеется при некоторых других воспалительных заболеваниях. С целью разграничения патологий проводится дифференциальная диагностика, которая включает определение симптомов, проведение лабораторных и инструментальных исследований.
Схожие заболевания
Хронические воспалительные заболевания суставов имеют схожую симптоматику. Диф диагностика в первую очередь основывается на различиях в клинической картине.
Другое название этой болезни – анкилозирующий спондилоартрит. Она характеризуется поражением суставов позвоночника и крестцового сочленения. Первоначально страдает именно крестцово-копчиковое сочленение, поэтому болезнь следует отличать от поражения тазобедренного сустава при РА.
Болезнь Бехтерева характеризуется болями в пояснице и тазобедренных суставах. Постепенно развивается суставная контрактура, в результате которой тело человека приобретает сгорбленный вид. Заболевают в основном молодые мужчины. От ревматоидного артрита патология отличается отсутствием поражения мелких суставов, нет утренней скованности.
Псориатический артрит —, это одно из клинических проявлений псориаза. Первоначально поражаются крупные суставы по типу моно- или олигоартрита. Затем в воспалительный процесс вовлекаются межфаланговые сочленения.
- Первоначальное воспаление крупных, а не мелких сочленений,
- Наличие кожных проявлений псориаза,
- Поражение слизистых оболочек.
Трудность в дифференциальной диагностике заключается в том, что воспаление суставов может возникать при отсутствии специфических кожных признаков псориаза.
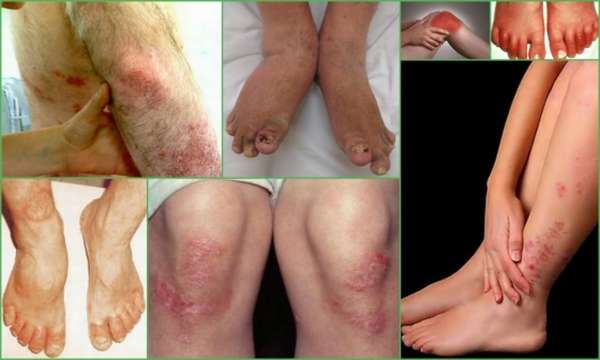
Это воспаление суставов, развивающееся на фоне хламидийной инфекции. Само воспаление имеет не инфекционный, а реактивный характер – возникает от действия антител к хламидиям. Обычно поражаются крупные суставы конечностей – тазобедренный, коленный, голеностопный.
Суставные боли возникают через 2-3 недели после проявлений хламидиоза. Суставной синдром держится в течение нескольких недель, затем проходит самостоятельно. Отличиями от РА являются:
- Связь с хламидийной инфекцией,
- Кратковременное воспаление,
- Отсутствие утренней скованности,
- Признаки воспаления уретры и конъюнктивы.
При болезни Рейтера часто возникают синовиты – воспаления сухожилий.
Это хроническое невоспалительное заболевание суставов, для которого характерно поражение хрящевой ткани. Заболевают обычно женщины среднего возраста, с избыточной массой тела. Может поражаться один крупный сустав, либо несколько мелких.
Отличия остеоартроза от РА – преобладание нарушения двигательной функции над болевыми ощущениями, наличие хруста при движениях.
Это острый инфекционный процесс, вызванный бета-гемолитическим стрептококком. Чаще развивается у детей и подростков. Воспалению подвергаются все крупные сочленения, патологический процесс носит мигрирующий характер. Отличием ревматизма от РА является острое течение, признаки поражения сердца, нервной системы.
Заболевание связано с нарушением обмена мочевой кислоты. Почки не могут выводить мочевину полностью, в результате этого ее соли откладываются в тканях. При подагре страдают обычно мелкие фаланги, особенно большого пальца стопы.
Болезнь характеризуется хроническим течением с периодами ремиссий и обострений. Отличиями от РА являются поражение одного сочленения, наличие специфических подагрических узелков (тофусов) на ушной раковине.
В данном случае обычно развивается односторонний артрит голеностопного сустава. Прослеживается связь с перенесенной травмой. Для посттравматического синдрома характерно кратковременное течение, поражение не только костных структур, но и мышечно-связочного аппарата. Дифференциальная диагностика с РА не вызывает затруднений.
Это патологический процесс, связанный со снижением прочности костной ткани. При остеопорозе поражаются не столько костные сочленения, сколько сами кости. Боли для этой патологии нехарактерны. Диагностика остеопороза основывается на повышении частоты переломов даже при незначительной нагрузке.
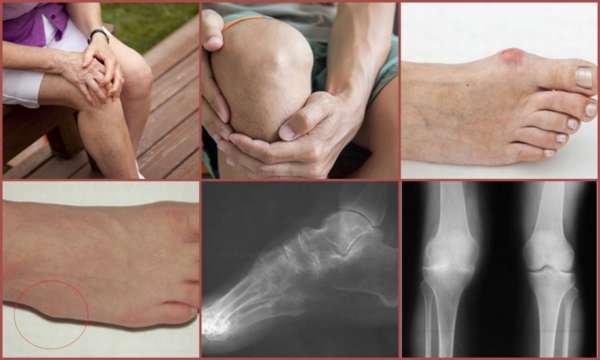
Методы диагностики
Кроме клинической картины, дифференциальный диагноз ревматоидного артрита проводится с помощью лабораторных и инструментальных методов обследования. Для ревматоидного артрита лабораторная диагностика выявляет следующие критерии:
- Наличие специфического ревматоидного фактора,
- Признаки воспаления,
- Значительный рост СОЭ.
Диагностика при других суставных патологиях:
- Болезнь Рейтера – выявление антител к хламидиям,
- Подагра – повышение уровня мочевой кислоты,
- Ревматизм – обнаружение антител к стрептококку,
- Остеопороз – снижение уровня кальция.
В 20% случаев при РА не выявляется специфического фактора. Такой вариант называется серонегативным, его следует учитывать при проведении дифференциальной диагностики.
Большое значение в диагностике имеет рентгенологическое обследование:
Другие патологии имеют неспецифические изменения при рентгенодиагностике.
Ревматоидный артрит —, болезнь, требующая проведения тщательной дифференциальной диагностики с другими суставными патологиями. От правильности постановки диагноза зависит эффективность лечения и прогноз для пациента.
Ревматоидного и псориатического артрита
Артрит при неспецифическом язвенном колите и болезни Крона протекает с поражением средних и крупных суставов, позвоночника, часто сочетается с узловатой эритемой.
Реактивный артрит, обычно возникающий после перенесенной кишечной инфекции и сопровождающийся вовлечением суставов нижних конечностей, ассоциирован, как правило, с йерсиниозом.
Для артропатии при болезни Уиппла характерен недеструктивный поли- и олигоартрит крупных суставов.
Микрокристаллические артриты (подагра, хондрокальциноз) характеризуются острым началом, резкими болевыми ощущениями, в синовиальной жидкости выявляются кристаллы мочевой кислоты либо пирофосфата кальция.
Из редко встречающихся заболеваний, протекающих с поражением суставов, иногда напоминающих РА, следует отметить гемохроматоз, периодическую болезнь, множественный ретикулогистиоцитоз, пигментный синовит, острый фебрильный нейтрофильный дерматоз, саркоидоз.
Необходимость дифференциальной диагностики РА и остеоартроза (табл. 3) возникает в тех случаях, когда длительно текущий РА осложняется явлениями вторичного артроза, и, наоборот, при первично-деформирующем остеоартрозе (ДОА) отмечается вторичный синовит.
Таблица 3
Основные критерии дифференциальной диагностики РА и ДОА
Лечение РА является труднейшей задачей в современной ревматологии. Этиологическое лечение неизвестно. Системный, хронический, рецидивирующий и самоподдерживающийся характер иммунного воспалительного процесса при РА требует для его подавления длительных и системных воздействий. Лечение больных РА должно быть комплексным и направлено на подавление активности и прогрессирования процесса, профилактику обострений, предупреждение ранней инвалидизации и восстановление функции суставов.
Современная терапия РА более чем у трети больных не предотвращает прогрессирования заболевания, а лишь улучшает качество их жизни в период болезни. С момента установления диагноза больной практически всю жизнь будет нуждаться в лечении. Ему следует предоставить объективную информацию о болезни и ее лечении. Важен индивидуализированный подход с учетом образования, эмоциональных особенностей личности, отношения к сообщаемой информации. Следует говорить правду, выдвигая обоснованные перспективы, вселяя в больного оптимизм. Около 20% больных относятся к болезни адекватно. У большинства же выявляются психопатологические типы отношения к своему заболеванию. Часто встречается неврастенический, ипохондрический, паранойяльный, апатический и тревожный типы. Пациент испытывает страх перед предстоящей инвалидностью, находится в состоянии депрессии. Семья должна оказать психологическую помощь больному. После установления диагноза больному и родственникам требуется четкая программа лечения.
Целью лечения является подавление активности воспаления и предотвращение прогрессирования болезни. Основу лечения составляют лекарственные средства и соблюдение диетических рекомендаций.
Рациональная диета уменьшает аутоиммунные нарушения. В питании предусматривается достаточное количество белка, ограничение животных жиров и легкоусвояемых углеводов. Больные должны получать крупы, картофель, овощи, фрукты, витамины Е, С, соли кальция. Полезен рыбий жир. Им не рекомендуются мясные и грибные навары, уха, жирное мясо, копчености, острые закуски, маринады, крепкий чай, кофе, алкоголь. Показано дробное, не менее чем 4-разовое питание.
Фармакотерапия. Патогенетическая медикаментозная терапия РА включает два вида препаратов: противовоспалительные и базисные (модифицирующие течение болезни).
Следует помнить, что лекарственные средства обладают побочными действиями и способны вызвать серьезные осложнения. Необходимо хорошо знать показания и противопоказания, учитывать риск развития осложнений. Больной нуждается в информации о возможных осложнениях. Врач должен получить устное согласие на базисную терапию.
Основу быстродействующих противовоспалительных лекарственных средств составляют нестероидные противовоспалительные средства (НПВС) разных групп:
§ производные салициловой кислоты: аспирин;
§ производные пиразолона: бутадион, анальгин, реопирин, пирабутол;
§ производные индолуксусной кислоты: индометацин (метиндол), сулиндак и др;
§ производные фениуксусной кислоты: диклофенак натрия (вольтарен, ортофен, диклонат);
§ производные пропионовой кислоты: ибупрофен (бруфен), напроксен (напросин), сургам, флугалин;
§ производные оксикамовых кислот: пироксикам, мелоксикам, роксикам, эразон, тенидап.
НПВС ингибируют ферменты циклооксигеназы (ЦОГ-2), нарушают синтез простагландинов из арахидоновой кислоты, влияют на обмен медиаторов воспаления, стабильность клеточных и лизосомальных мембран, энергетический и нуклеиновый обмен, оказывают иммунотропное действие, снижают фагоцитарную способность нейтрофилов. Несмотря на отчетливый обезболивающий и противовоспалительный эффекты, НПВС не замедляют прогрессирование РА. При длительном приеме они вызывают побочные реакции.
К числу селективных артропротекторов относятся ингибиторы ЦОГ-2, к которым относится найз или месулид. Эти препараты в меньшей степени отрицательно влияют на состояние желудочно-кишечного тракта.
Клинический эффект после применения НПВС наступает быстро, обычно уже на 2-3 день лечения. Кроме того, НПВС достаточно эффективны при минимальной или умеренной степени активности болезни. НПВС больные могут применять годами при появлении болей, однако ежедневный их прием целесообразен лишь в период обострения болезни.
При РА с высокой активностью процесса, особенно с наличием висцеритов требуется применение кортикостероидов.
Кортикостероидные гормоны обладают наиболее мощным противовоспалительным и десенсибилизирующим действием среди известных лекарственных средств.
Показаниями для назначения гормонов при РА являются:
§ неэффективность другой противовоспалительной терапии;
§ наличие системных, особенно висцеральных проявлений РА;
§ синдром Фелти или синдром Стилла;
§ развитие аллергических осложнений лекарственной терапии.
Для приема внутрь наиболее подходят метилпреднизолон (метипред, урбазон) и преднизолон в суточной дозе 20-30 мг в сутки. Доза подбирается индивидуально. При длительном приеме гормонов, для уменьшения их побочного действия рекомендуются анаболические стероиды (ретаболил, феноболин, метастенол и др.), улучшающие трофику тканей.
К средствам базисной терапии РА относятся:
§ аминохинолиновые препараты (делагил, плаквенил, хингамин, хлорохин);
§ соли золота (кризанол, аллокризин, санакризин, миокризин);
§ Д-пеницилламин (купренил, купримин);
§ цитостатические препараты (метотрексат, циклофосфан, азатиоприн и др.);
Только эти препараты способны влиять на глубинные патогенетические механизмы, и только они в состоянии замедлить или остановить прогрессирование деструктивных изменений в суставах и системных проявлений заболевания. Именно поэтому их относят к средствам базисной, т.е. основной терапии.
Оптимальными препаратами базисной терапии в типичных случаях являются: кризанол, тауредон 35-50 мг/нед, ауронофин 6 мг/сут, Д-пеницилламин 450-600 мг/сут, метатрексат 7,5-10 мг/нед (по 1 табл. 3-4 раза в нед или по 1 табл. через 12 часов), сульфасалазин 2 г/сут, левамизол 300 мг/нед (по 50 мг ежедневно или по 150 мг 2 раза в нед), делагил 0,25 г/сут.
Положительный эффект базисной терапии проявляется через 2-4 месяца от начала приема. Прием средств базисной терапии предпочтительнее начинать в стационаре в связи с возможностью токсических и аллергических побочных действий.
В последние годы все шире используют комбинированную базисную терапию. Наиболее часто прибегают к комбинации метотрексата (5 мг/нед) с циклофосфаном (200 мг/нед) и плаквенилом (400 мг/сут) или сульфалазина (2 г/сут) с Д-пеницилламином (450 мг/сут) или кризанола (34 мг/нед) с метотрексатом (5 мг/нед). В связи с риском развития побочных явлений комбинированную базисную терапию следует начинать только в условиях стационара и ориентироваться на критерии клинической ремиссии РА.
Немедикаментозное лечение включает плазмаферез, лимфоферез, лазеротерапию (накожное и внутрисуставное облучение суставов; внутривенное облучение крови), УФО пораженных суставов. Для лечения РА применяют минеральные воды в виде ванн: сероводородные, азотно-метановые, йодобромные и др.
Курортное лечение – важный и необходимый этап в лечении РА. Санаторно-курортное лечение (Пятигорск, Евпатория, Саки, Мацеста, Одесса) показано преимущественно больным с полиартритами и активностью процесса не выше II степени (фаза затухания) при условии, что они могут самостоятельно передвигаться и обслуживать себя. Курортное лечение сочетается обычно с реабилитационными мероприятиями и лечебной физкультурой.
Противопоказаниями для курортного лечения являются: признаки системных проявлений, высокая активность воспалительного процесса, применение больших доз кортикостероидов или начало снижения этих доз, резкое ограничение функции суставов.
Критерии клинической ремиссии РА:
§ длительность утренней скованности, не превышающая 15 мин;
§ отсутствие боли в суставах (по анамнезу);
§ отсутствие болезненности в суставах при движении;
§ отсутствие припухлости суставов;
§ СОЭ менее 18 мм/ч.
Для установления факта ремиссии РА необходимо сочетание 5 или 6 критериев в течение не менее 2-х месяцев.
Профилактика РА заключается в предупреждении острых инфекционных артритов, лечении выявленной суставной патологии, предупреждении дальнейшего прогрессирования поражения суставов.
Проблемы, связанные с РА, остаются чрезвычайно актуальными ввиду того, что заболеваемость РА неуклонно возрастает. Учитывая тяжелые последствия этого заболевания, следует своевременно диагностировать РА и проводить индивидуальную терапию больных, которая позволит предотвратить прогрессирование заболевания и, тем самым, улучшить качество и продолжительность жизни пациентов.
Диспансеризация.На поликлиническом этапе осмотр больного РА осуществляют 1 раз в месяц при тяжелых суставно-висцеральных формах и 1 раз в 3-4 месяца при суставных формах для коррекции дозировок базисных лекарственных средств и оценки возможных осложнений медикаментозной терапии. Ежегодно эти больным необходимо проводить рентгенографию суставов, исследование острофазовых белков сыворотки крови и ревматоидного фактора.
При этом симптомы ПА и РА практически не отличаются:
скованность в конечностях;
боль и сильные отеки;
хроническая усталость и частые перемены настроения у больного.
При этом обе болезни периодически обостряются, а также лечатся с помощью похожих медикаментов.
Может даже показаться, что это одно и то же заболевание, но нет. Происхождение и источники у них различные, а потому требуют разных подходов к диагностике и лечению.
Вплоть до 1950-х годов псориатический артрит считался просто формой псориаза, которая сопутствует ревматоидному артриту. Однако в 1964 году Американская ассоциация ревматизма впервые классифицировала и описала ПА как уникальную отдельную патологию.
В Международном классификаторе болезней 10-го пересмотра (МКБ-10) он также проходит как отдельная болезнь под кодом L40.5.
В чем основные отличия псориатического артрита от ревматоидного артрита?
Главным отличием ПА от РА является распределение пораженных суставов. Обе болезни могут разрушать суставы пальцев рук и ног, запястья, а также более крупные: колени, плечи, бедра, межпозвоночные соединения. Ревматоидный артрит довольно часто становится причиной скованности в лодыжках.
Однако при псориатическом артрите поражения часто асимметричны, происходят спорадически и могут затрагивать только какие-то отдельные суставы. При ревматоидном же характерна симметрия.
Разумеется, бывают и исключения. По факту 15% пациентов с ПА будут иметь симметрические воспаления. Это считается более тяжелым случаем, поскольку затрудняет дифдиагноз.
Другое характерное отличие – вовлечение позвоночника в процесс воспаления. ПА может проявиться в любом отделе позвоночника (так называемый аксиальный артрит), в то время как РА в основном ограничивается шейным.
По этой причине ПА относится к категории спондилоартопатических расстройств, а РА – нет.
Признаки псориатического артрита
В сравнении ревматоидный артрит выглядит более тяжелой болезнью. Эрозия костей здесь является центральной особенностью, провоцируя необратимую потерю костной ткани (остеолиз), а также деформацию суставов.
Примерно то же самое происходит и при псориатическом артрите, однако, разрушительный эффект куда меньше. Потеря костной ткани чаще ограничивается дистальными фалангами пальцев (ближе всего к ногтям). Лишь при мутилирующем артрите (Arthritis mutilans) обезображивание суставов рук происходит быстро и приобретает тяжелую форму.
Ещё одной подсказкой является характер болевых ощущений. При псориатическом артрите боль исходит от дистальных суставов, при ревматоидном будут больше затрагиваться проксимальные суставы (чуть выше суставов пальцев).
При тяжелой форме ПА пальцы также могут приобретать вид сосисок (так называемый дактилит), что затрудняет сжимание кисти в кулак.
Также около 85% пациентов с псориатическим артритом имеют все симптомы псориаза (сухие шелушащиеся бляшки на коже, сильный суд и проч.). У половины пациентов псориаз поражает ногтевые пластины. Ни то, ни другое не наблюдается при РА.
Причины псориатического и ревматоидного артрита
При ревматоидном артрите мишенью аутоантител становятся клетки в подкладке сустава – синовиоциты. Воспаление приводит к аномальному делению и росту этих клеток, что провоцирует целый каскад событий:
-
Гиперплазия синовиальной оболочки сустава (уплотнение);
Инфильтрация воспалительных белков (цитокинов) в суставы
Постепенное разрушение суставного хряща, костей и сухожилий.
При псориатическом артрите воспаление является косвенным эффектом. Вместо синовиоцитов иммунная система нацелена на клетки кожи – кератиноциты. Из-за аутоиммунной атаки они также начинают делиться ускоренными темпами, вызывая те самые симптомы псориаза в виде сухих бляшек на коже. Это происходит в большинстве, но не во всех случаях.
Со временем воспаление начнет поражать другие системы и органы, включая ногти, глаза, мозг, почки, поджелудочную железу. Известно также, что псориаз может провоцировать и другие заболевания, например, сахарный диабет. Может оно затронуть и суставы – и тогда развивается псориатический артрит.
Синовиальная гиперплазия также характерна и для ПА, однако, она протекает более тяжело, чем при РА. Вероятно, потому что суставы болезнь атакует по касательной, а не напрямую.
При подозрениях на ревматоидный артрит потребуется точная диагностика. Врач, как правило, назначит ряд анализов, разработанных по критериям Американского колледжа ревматологии (ACR):
Анализ крови на содержание аутоантител, включая анализ на ревматоидный фактор (РФ) и антител к циклическому цитруллинированному пептиду (АЦЦП). Маркеры этих антител разные. АЦЦП чаще всего обнаруживаются именно у людей с ревматоидным артритом.
Маркеры воспаления в крови, включая С-реактивный белок (СРБ) и осаждение эритроцитов (СОЭ).
Рентгенография и магнитно-резонансная томография (МРТ), чтобы выявить характер костной эрозии и сужение синовиального пространства в суставах.
Результаты тестов должны оценить продолжительность и тяжесть симптомов, характер воспаления, его местоположение и т.д. Совокупный балл от 6 до 10 будет говорить о высокой вероятности ревматоидного артрита.
Диагностика псориатического артрита
В отличие от РА псориатический артрит в основном диагностируется с помощью визуального осмотра и обзора истории болезни. Не существует никаких анализов крови или скрининговых процедур, которые могли бы поставить окончательный диагноз. Врач должен искать ключи, которые являются главными индикаторами ПА:
Ассиметричное расположение воспалений;
Вовлеченность кожи и ногтей;
Семейная история псориаза или ПА;
Стимулирующие факторы, запускающие воспаление (стрептококковая инфекция, лекарства, простуда, время года, погода и т.д.).
Прочие лабораторные тесты проводятся в основном, чтобы исключить прочие заболевания. Как правило, во время дифференциальной диагностики исследуют схожие артритные заболевания:
Как лечат псориатический артрит
ПА и РА часто лечатся одними и теми же лекарствами, хоть и с разным успехом. Физические упражнения, похудение, отказ от курения – все это врачи советуют при обоих диагнозах.
Лечение легких и средней тяжести состояний обычно проводится при помощи нестероидных противовоспалительных препаратов (НПВС).
Там, где они не помогают, применяют другие методы.
Самый распространенный препарат – преднизон (гидрокортизон) либо в виде таблеток, либо инъекций непосредственно в пораженный сустав. Однако тактика применения все же будет различной:
При псориатическом артрите кортикостеориды чаще используются во время обострений сиптомов. Применять их следует с особой осторожностью, поскольку возможно серьезное осложнение – болезнь Цумбуша (генерализованный пустулезный псориаз).
При ревматоидном артрите низкие дозы кортикостероидов часто назначаются в комбинации с другими препаратами. Они также могут вводиться непосредственно в сустав для снятия острых болей.
БМАРП или по-другому базисные противоревматические препараты (Метотрексат или Лефлуномид) эффективны при лечении ревматоидного артрита, но вот при лечении псориатического уже менее убедительны.
Поэтому Метотрексат считается препаратом первой линии для лечения многих аутоиммунных заболеваний и одобрен для лечения псориаза, но не псориатического артрита.
Ингибиторы ФНО представляют собой препараты, блокирующие тип цитокина, известный как фактор некроза опухоли – внеклеточного белка, который играет определенную роль в воспалительных процессах при ПА и РА.
Тем не менее ФНО причиняют гораздо больше вреда именно при псориатическом артрите, поэтому ингибиторы эффективны при лечении именно этой болезни.
Согласно исследованию, проведенному в 2011 году в Дании, 60% пациентов с ПА достигли устойчивой ремиссии после курса ингибиторов ФНО, по сравнению с 44% людей с РА.
Особенности лечения ревматоидного артрита
Вообще говоря, РА лучше начинать лечить сразу после постановки диагноза. Это необходимо для предотвращения необратимых состояний – костной эрозии и остеолиза, которые могут развиться буквально за два года. Раннее лечение особенно важно для тех, у кого по результатам обследования есть риск развития тяжелой формы заболевания.
В целом, ревматоидный артрит при своевременном лечении и профилактики может уйти в устойчивую ремиссию на долгие годы и никак не беспокоить пациента.
Особенности лечения псориатического артрита
Лечение ПА в отличие от РА может потребоваться только при возникновении устойчивых симптомов. Когда тяжесть болезни ослабевает или переходит в ремиссию, лечение можно прекратить.
Однако, если ПА сопровождается псориазом средней тяжести, лечить их требуется непрерывно.
Читайте также:


