Артрит при скв ревматоидный артрит
Ревматоидный артрит (РА) – часто встречающаяся патология (8-10 случаев из 1000). Однако существует ряд других системных соединительнотканных болезней, которые имеют сходные симптомы с РА. Процесс выявления заболевания из группы подобных называется дифференциальной диагностикой.
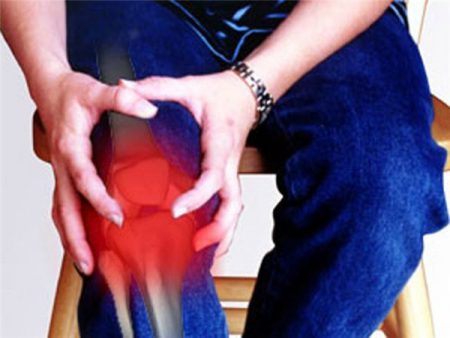
Болезни со сходной симптоматикой
Группа аутоиммунных заболеваний соединительной ткани, с которыми проводится дифференциальный диагноз при ревматоидном артрите, включает:
- деформирующий остеоартроз с реактивным синовиитом;
- ревматизм;
- подагра;
- системная красная волчанка;
- псориатический артрит;
- инфекционные (вирусные) артриты;
- системная склеродермия;
- анкилозирующий спондилоартрит;
- реактивные артриты.
Эти патологические процессы, как и тот, с которыми необходимо их дифференцировать, в одну из своих фаз характеризуются острым воспалением суставных и околосуставных тканей, поэтому между ними проводится дифференциальная диагностика артритов.
Диагностика

Для подтверждения или опровержения диагноза следует учитывать следующие критерии:
- поражение костных сочленений симметрично: если страдают суставы левой руки, страдают аналогичные правой руки;
- изменения необратимы: измененная в результате разрастания пануса форма суставов остается такой пожизненно;
- утренняя скованность в суставах составляет более получаса;
- характерно поражение:
- ІІ и ІІІ пальцев обеих рук в области проксимальных межфаланговых и пястно-фаланговых сочленений;
- запястий и колен;
- голеностопных суставов и локтей.
- наличие внесуставных проявлений:
- ревматоидные узелки;
- лимфаденопатия;
- висцериты.
- в анализе крови:
- наличие изменений, характерных для любых воспалительных процессов в организме;
- положительная реакция на ревматоидный фактор (HLA-B27).
- на рентген-снимке:
- эпифизарный остеопороз;
- эрозивный артрит;
- сужение суставных щелей.
На основе этих признаков проводится дифференциальная диагностика ревматоидного артрита с другими болезнями из его группы.
Описание артритов для дифференцированного диагноза с ревматоидным артритом

Для ревматизма характерно не прогрессирующее развитие артрита, а очень частые рецидивы с межприступными паузами различной длительности. Сочленения верхних конечностей поражаются несимметрично; возможен как моно- (один), так и олиго- (несколько) артрит. Околосуставные ткани припухлые, кожа над ними синюшного оттенка. Суставные изменения обратимы и исчезают в течение 2-3 дней, вместе с окончанием периода обострения.
Поражены мелкие суставы; все деформации обратимы. На фоне других симптомов:
Артритические проявления отходят на второй план.
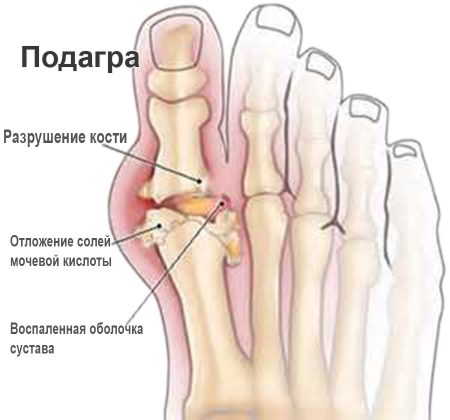
Характерная локализация для подагры – плюснефаланговый сустав І пальца. Кожа над ним раскрасневшаяся, при движении боль усиливается. Если не начать лечение своевременно, вскоре вовлекаются в патологический процесс другие суставы — симметрично или асимметрично. В суставных сумках могут прощупываться тофусы (узелки) различной величины.
В крови повышена концентрация мочевой кислоты. При отсутствии адекватного лечения и изменения образа жизни вскоре нарушается функция почек. Изменения обратимы: первоначальное функционирование и форма суставов возвращаются с выведением уратов.
За счет отека суставы приобретают форму веретена, а кожа над ними становится малинового или синюшно-багрового цвета. Помимо суставных проявлений при ПА на коже появляются псориатические бляшки, страдают производные кожи: слоятся ногти, появляется перхоть, могут выпадать волосы. Положителен анализ крови на ревматоидный фактор, присутствует рентгенологически-выраженная деструкция костной ткани.
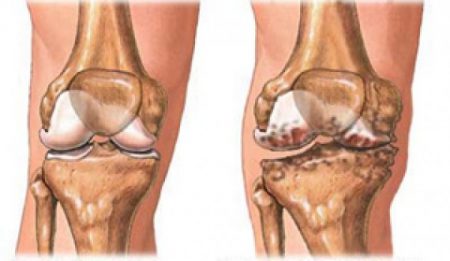
Нарушается форма дистальных межфаланговых суставов кистей, а также мелких и крупных костных соединений нижних конечностей. Боль механического типа: не проявляется в покое и усиливается с увеличением интенсивности движений. Но при этом отсутствуют значительные нарушения их функций, за исключением тазобедренного сочленения.
Висцеропатии не характерны. Данные анализа крови соответствуют наличию в организме слабой воспалительной реакции, а то и вовсе норме. На рентгенологическом снимке – субхондральный (подхрящевой) остеосклероз, а также значительные костные выросты – проявления остеофитоза.
Имеется временная связь с перенесенным инфекционным заболеванием мочеполовой системы или кишечника – либо недолеченным, либо вообще невыявленным (вариант не составит труда установить по совокупности анализов крови, мочи, соскоба из уретры и копрограммы). Артрит возникает в течение полугода после занесения инфекции. Ревматический фактор положительный. Изменения в суставах обратимы.
Проявляется мышечно-суставным синдромом: возникает симметричный полиартрит и периартрит, в результате наблюдаются сгибательные контрактуры. Все это сопровождается миозитом и псориатическим поражением кожи – плотным отеком лица и кистей, затрудняющим движения, в том числе и мимических мышц (возникает симптом маскообразного лица). Такие же фиброзные изменения происходят во внутренних органах: ЖК тракта, почках, кровеносных сосудах и др. В крови повышено содержание гамма-глобулина.
Поражение суставов асимметрично, в основном страдают мелкие сочленения. Воспаляются суставные связки, околосуставные ткани. Лечение основного заболевания – антибактериальная или противовирусная терапия – быстро устраняет суставные проявления.
Методы исследования, которые необходимо провести для подтверждения или опровержения диагноза:
- общий анализ крови (на выявление воспалительных явлений: повышения количества лейкоцитов и сдвига лейкоцитарной формулы);
- биохимический анализ крови (на наличие ревматического фактора HLA-B27);
- анализ мочи и копрограмма (на выявление инфекции или ее последствий);
- рентгенологический снимок беспокоящих костных соединений (для выявления наличия/отсутствия выростов, фиброзных процессов, остеопороза и др.).
По отечественной классификации (ВНОР, 1985) диффузные болезни соединительной ткани (ДБСТ) относятся ко II разделу. По МКБ-10 это I группа ревматических заболеваний - системные заболевания соединительной ткани. Диффузные болезни соединительной ткани включают системную красную волчанку (СКВ), системную склеродермию (ССД), дерматомиозит/полимиозит (ДМ/ПМ), болезнь Шегрена (БШ) и некоторые другие. Наиболее часто встречаются первые три заболевания.
Диффузные болезни соединительной ткани - это группа аутоиммунных ревматических заболеваний, имеющих общие проявления поражений в виде полисиндроматичности (их объединяет частое одновременное поражение различных органов и систем), общие показатели воспалительной активности (иммунологическая активность), близкие принципы противовоспалительного, в том числе глюкокортикоидного и иммуносупрессивного лечения.
Нередко при диффузных болезнях соединительной ткани поражается опорно-двигательный аппарат. Поражение суставов при диффузных болезнях соединительной ткани наблюдается примерно у 50 % больных, причем нередко суставная патология является первым симптомом заболевания, но может проявляться и в более поздней стадии болезни.
Системная красная волчанка - это хроническое системное аутоиммунное заболевание неизвестной этиологии, при котором развивается иммуновоспалительный процесс в различных органах и тканях, ведущий по мере прогрессирования заболевания к формированию полиорганной недостаточности.
Поражение суставов является наиболее частым проявлением системной красной волчанки. Боли в суставах могут предшествовать началу многосимптомного поражения и иммунологического проявления болезни в течение многих месяцев и лет. Артралгии встречаются почти у 100 % больных в различные стадии заболевания. Боль может возникать в одном или нескольких суставах и быть кратковременной. При высокой активности болезни боли могут быть более стойкими, в дальнейшем развивается картина артрита с болями при движении, болезненностью в суставах, припухлостью, развитием синовита, покраснением, повышением кожной температуры над суставом и нарушением его функции. Артриты могут носить мигрирующий характер без остаточных явлений, клинически очень сходный с артритами при острой ревматической лихорадке, но чаще они возникают в мелких суставах кистей: проксимальных межфаланговых суставах (ПМФС), пястно-фаланговых суставах (ПФС), реже - в запястно-пястных суставах (ЗПС), коленных суставах (КС) и др. Очень редко поражаются височно-челюстные суставы и позвоночник. Артриты обычно носят симметричный характер. Они могут рецидивировать, и тогда процесс сходен с поражением суставов при ревматоидном артрите.
При рентгенологическом исследовании определяются неспецифические признаки артрита в виде уплотнения и утолщения мягких тканей, околосуставного остеопороза. Незначительное сужение суставных щелей, субхондральные кистевидные просветления костной ткани встречаются редко. Эрозии суставов обычно не определяются даже при многолетнем течении заболевания (могут быть мелкие и единичные у 4-5 % больных), преимущественно в эпифизе лучевой кости и в головках пястных костей. Артриты при системной красной волчанке обычно хорошо поддаются противовоспалительной, особенно глюкокортикостероидной терапии (ГКС-терапии) даже при сохранении активности заболевания, в отличие от РА.
Наряду с фиброзированием некоторых сухожилий значительно уменьшается их прочность, вплоть до разрыва (сухожилия пальцев рук, инфрапателлярное и ахиллово сухожилия), чаще двустороннего. Это может быть связано с ГКС-терапией, а не с заболеванием.
Примерно у 50 % больных системной красной волчанкой отмечается утренняя скованность. Она более выражена в активную фазу заболевания, но быстро уменьшается под влиянием адекватной терапии.
Суставной синдром у большинства больных системной красной волчанкой сопровождается миалгией. Боли и болезненность встречаются чаще в проксимальных отделах конечностей, чем дистальных. Явный миозит сопровождается повышением в крови таких ферментов, как креатинкиназа, лактатдегидрогеназа или альдолаза.
Длительное поражение суставов обычно сопровождается атрофией соответствующих мышц. Особенно часто поражаются мышцы кистей (тенора, гипотенора и межкостные мышцы). В терминальной стадии может наблюдаться системная мышечная атрофия.
Некоторые больные жалуются на резко выраженную мышечную слабость, что требует дифференциации с ДМ. При миастеническом синдроме при системной красной волчанке, как правило, не повышена активность ACT, AJIT, КФК. Мышечное поражение обычно быстро проходит от ГКС-терапии. Однако боли в мышцах могут также быть обусловлены миопатией, индуцированной ГКС.
С помощью биопсии выявляют периваскулярные инфильтраты, вакуолизацию мышечных волокон и (или) мышечную атрофию. Поражение мышц при системной красной волчанке в ряде случаев практически не отличается от такового при классическом ДМ.
Биопсия мышц обычно выявляет неспецифические периваскулярные мононуклеарные инфильтраты, но ПМ с мышечным некрозом при этом может встречаться. Истинный ПМ с мышечной слабостью, типичными электромиографическими изменениями, вакуольная миопатия и некроз встречались у нелеченых больных системной красной волчанкой. Эта патология улучшалась при ГКС-терапии.
При СКВ могут встречаться асептические некрозы костей. Чаще всего поражается головка бедренной кости, нередко плечевой. Однако возможны множественные асептические некрозы с поражением костей запястья, коленного сустава, локтевого сустава, стопы. Возникновение остеонекроза обычно сопровождается интенсивными болями в области пораженного сустава. Образование асептического некроза может быть обусловлено как высокой активностью болезни, так и массивной ГКС-терапией.
Хронический полиартрит, деформирующая волчаночная артропатия и остеонекрозы костей приводят в своей финальной стадии ко вторичному остеоартрозу суставов.
Изменения костей нехарактерны, если не говорить об остеопорозе в области пораженных суставов.
Состав синовиальной жидкости при остром и подостром артрите у больных системной красной волчанкой значительно отличается от такового при ревматоидном артрите. Синовиальная жидкость обычно прозрачная, вязкая, с небольшим числом лейкоцитов и преобладанием мононуклеарных клеток. Характерные для системной красной волчанки AHA и LE-клетки могут быть найдены в синовиальной жидкости. Уровень комплемента обычно низкий, отражающий сходный уровень в плазме.
При биопсии синовиальной оболочки выявляется острый или подострый синовит с бедной клеточной реакцией, большой ядерной патологией и гематоксилиновыми тельцами, что также характерно для системной красной волчанки.
Диагностика и дифференциальная диагностика.
Если системная красная волчанка начинается с изолированного суставного синдрома, то ее диагностика значительно затруднена. Только присоединение других проявлений системной красной волчанки позволяет поставить правильный диагноз.
Для дифференциальной диагностики суставного синдрома при системной красной волчанке от проявлений поражения опорно-двигательного аппарата при других ревматических заболеваниях используют диагностические критерии системной красной волчанки.
Диагностические критерии СКВ (АРА, 1982)
Причины и лечение волчанки и артрита различны, поэтому люди должны знать различия между этими двумя состояниями.
Что такое волчанка?
Волчанка — это хроническое аутоиммунное состояние, характеризующееся сверх активной иммунной системой, ошибочно атакующей здоровые органы. Волчанка поражает:
- кожу и слизистую оболочку;
- внутренние органы, такие как почки;
- кости и суставы;
- кровь;
- головной мозг.
Существует несколько типов волчанки. Системная красная волчанка составляет около 70% случаев волчанки.
Что такое артрит?
Артрит — хроническое состояние, которое характеризуется воспалением суставов, что со временем может привести к повреждению суставов. Артрит обычно начинает развиваться у людей старше 45 лет.
Два наиболее распространенных типа артрита:
Ревматоидный артрит (РА), который является аутоиммунным заболеванием и возникает, когда иммунная система ошибочно атакует здоровую ткань в суставах.
Остеоартрит (артроз), при котором защитные ткани в суставах медленно деградируют и изнашиваются.
Артрит разрушает ткань в суставах и приводит к воспалению. Это вызывает боль и отек в суставах.
Как связаны волчанка и артрит?
Волчанка вызывает воспаление по всему телу, в том числе и в суставах. Это означает, что волчанка может вызвать артрит. Артрит или боль в суставах, которые врачи называют артралгией, относятся к числу наиболее распространенных симптомов волчанки.
У людей с волчанкой обычно развивается артрит или артралгия с такими симптомами, как кожная сыпь и усталость.
Артрит у людей с волчанкой имеет тенденцию поражать:
- руки;
- колени;
- плечи;
- локти;
- ноги.
Также может быть генетическая связь между РA и волчанкой и другими аутоиммунными состояниями, такими как воспалительное расстройство кишечника и целиакия.
Диагностика волчанки и артрита
И волчанка, и артрит диагностируются на основании симптомов.
Врач сначала изучит историю болезни человека, а затем проведет физический осмотр, чтобы выявить признаки воспаления и уменьшения амплитуды движения пораженных суставов.
Врач может рекомендовать анализы крови, чтобы выявить количество антител в крови и тип присутствующих антител. Анализ крови может помочь определить характер и тяжесть аутоиммунного состояния.
В некоторых случаях врач рекомендует провести рентгенографию, ультразвуковое исследование, КТ или МРТ. Эти методы позволяют врачу изучить внутренние органы и повреждение тканей или костей.
При диагностике волчанки врачи могут рекомендовать КТ при подозрении на интерстициальное заболевание легких или увеличение лимфатических узлов. При волчанке врачи могут также рекомендовать биопсию почек.
Лечение
В настоящее время нет препаратов, которые могли бы излечить от волчанки и артрита. Однако некоторые методы лечения эффективны для облегчения симптомов, уменьшения дальнейшего повреждения суставов и органов, и улучшения качества жизни человека.
Лечение обычно связано с медикаментами и изменениями образа жизни. Если заболевания прогрессируют, некоторым людям может потребоваться операция, чтобы исправить повреждение или предотвратить дальнейшие изменения.
Людям с волчанкой может потребоваться иммуносупрессия, которую врачи не рекомендуют при артрите.
Волчанка в первую очередь чаще всего встречается у женщин детородного возраста, поэтому крайне важно, чтобы врачи смогли предупредить проблемы во время беременности.
Врачи используют целый ряд различных препаратов для уменьшения воспаления в организме. Типы препаратов:
- нестероидные противовоспалительные препараты (НПВП);
- противоревматические препараты для лечения иммунной системы, которые могут снизить воспаление;
- гидроксихлорохин, который может предотвратить осложнения, связанные с беременностью;
- биопрепараты.
Противоревматические препараты обладают дополнительными преимуществами, такими как снижение риска проблем с почками и высокого кровяного давления . Однако, поскольку они подавляют иммунную систему, они могут увеличить риск развития инфекционных заболеваний.
Ученые также разрабатывают новые подходы к облегчению симптомов. Примером этого является препарат, называемый ритуксимабом , уменьшающий активность лейкоцитов, которые продуцируют антитела.
Врачи также могут использовать стероиды для контроля симптомов. Стероидные мази уменьшают сыпь на коже, а инъекции стероидов быстро уменьшают воспаление в суставах.
Врач может рекомендовать стероидные таблетки в течение продолжительного времени для уменьшения воспаления почек или крови.
Врачи также при ревматоидном артрите рекомендуют упражнения , которые включает в себя растяжки и упражнения для увеличения подвижности суставов.
Как волчанка, так и артрит — это хронические состояния здоровья, которые со временем могут ухудшиться. Артрит или артралгия являются распространенными симптомами волчанки, вызывая легкие и серьезные проблемы с суставами.
Волчанка является непредсказуемым заболеванием и может зачастую оказывать серьезное влияние на здоровье, особенно если оно влияет на внутренние органы, такие как почки.

Приглашаем подписаться на наш канал в Яндекс Дзен
Лупа против ревматоидного артрита
Большинство людей не обратили внимания на разницу между волчанкой и ревматоидным артритом. Эти два состояния считаются аутоиммунными заболеваниями. Этот тип заболевания вызван приступами иммунной системы на здоровые ткани, которые приводят к травмам. Специалисты все согласны с тем, что правильная дифференциация и обнаружение этих условий - непростая задача. Проявления и лабораторные исследования двух заболеваний имеют тенденцию перекрываться друг с другом.
Системная красная волчанка и ревматические состояния артрита известны тем, что у женщин больше женщин, чем мужчин. Эти две болезни классифицируются как мультисистемные состояния, так как они могут повредить и воздействовать на различные органы в анатомии человека. Условия также влияют на нормальную функцию иммунной системы человека, приводящую к повреждению здоровых клеток.
Ревматоидный артрит широко известен как РА, а волчанка широко известна как СКВ. РА часто ассоциируется с костями, особенно суставами пальцев и рук. Существует множество разнообразных форм волчанки. Наиболее распространенным типом волчанки является СКВ или системная красная волчанка. С аутоиммунными нарушениями, как полагают, иммунная система пациента имеет повреждение в многочисленных тканях и органах, которые были разрушены собственными боевыми механизмами организма так же, как и бактерией или вирусом. Воздействующие органы полностью зависят от характера этих заболеваний. Это связано с тем, что задействована вся иммунная защита. Этот набор расстройств может не ограничиваться одной частью тела. Например, RA в основном разрушает суставы, но также может влиять на рот, глаза и легкие. СКВ может появляться на коже, но может также влиять на почки и другие жизненно важные органы.
SLE или волчанка - многогранное состояние, точное происхождение которого еще неизвестно. Состояние влияет на различные части тела, включая кожу, внутренние органы и суставы. Человек обычно развивает сыпь, создавая форму бабочки под щеками и через переносицу. Проявления системной красной волчанки также включают воспаление почек, потерю аппетита, усталость и потерю волос. Аналогично, происхождение ревматоидного артрита до сих пор неизвестно. Состояние может атаковать колени, запястья, ноги, пальцы и лодыжки. РА обычно характеризуется началом усталости, слабости и утренней скованности, которая длится более одного часа. Пациенты с этим заболеванием также сообщают о развитии анорексии или потере аппетита и широко распространенных мышечных болях.
Люди с волчанкой могут испытывать боль в суставах, что не связано с фактическим повреждением суставов. Имеются также некоторые случаи, когда у пациентов с волчанкой нет воспаления суставов. Тем не менее, проявления RA встречаются симметрично, как и при дополнительном полиартрите, наряду с последовательным участием суставов. Напротив, волчанка имеет обычный мигрирующий артрит или периодический артрит, обычно наблюдаемый при подагрическом артрите. Когда пациент страдает волчанкой, она начинает проявлять RA-подобные проявления. В качестве альтернативы следует применять управление для РА.
1.Системная красная волчанка и ревматические состояния артрита известны тем, что у женщин больше женщин, чем мужчин.
2. Эти две болезни классифицируются как мультисистемные условия, так как они могут повредить и воздействовать на различные органы в анатомии человека.
3. Ревматоидный артрит широко известен как РА, а волчанка широко известна как СКВ.
4.SLE или волчанка - многогранное состояние, точное происхождение которого неизвестно. Аналогично, происхождение ревматоидного артрита до сих пор неизвестно.
5.SLE поражает различные части тела, включая кожу, внутренние органы и суставы. Человек обычно развивает сыпь, создавая форму бабочки под щеками и через переносицу. RA может атаковать колени, запястья, ноги, пальцы и лодыжки. РА обычно характеризуется началом усталости, слабости и утренней скованности, которая длится более одного часа.
6. Например, RA в основном разрушает суставы, но также может влиять на рот, глаза и легкие. СКВ может появляться на коже, но может также влиять на почки и другие жизненно важные органы.
Что такое волчанка?
Волчанка – хроническое заболевание аутоиммунного характера. У пациентов с волчанкой отмечается сверхактивная реакция защитной системы ложной направленности. Волчанка – системная патология, что выявляется в обширном поражении различных частей организма, в которые включены почки, кожные покровы, кровеносная система, головной мозг и другие органы.
Около 70% случаев заболевания волчанкой приходятся на поражение системной красной волчанкой (СКВ). С учетом того, что СКВ принято считать наиболее грозным проявлением этой патологии, характер поражения им варьируется от очень легкого до тяжелого. СКВ поражает разные части тела и может сопровождаться болью в суставах, чувством усталости, выпадением волос, светобоязнью, лихорадкой, сыпью и дисфункцией почек.
Другими типами волчанки являются:
- Кожная красная волчанка. Поражает кожные покровы.
- Лекарственная волчанка. Развивается на фоне приема определенных препаратов; ее симптомы исчезают после исключения терапии этими медикаментами.
- Неонатальная волчанка. Наблюдается у младенцев, рожденных пациентками, которым диагностирована волчанка. Как правило, проходит в течение периода до полугода.
Кто подвержен заболеванию?
По оценкам специалистов, у более 1,5 миллионов жителей США диагностирована волчанка. Распространенность этого заболевания среди афроамериканок в 3 раза превышает данные относительно представительниц белой расы. Данная патология также в большей степени характерна для женщин коренного американского, азиатского и латиноамериканского происхождения. Риску развития волчанки подвержены все люди вне возрастной, расовой или гендерной принадлежности, но 9 из 10 взрослых пациентов являются женщинами в возрасте от 15 до 45 лет.
Симптомы волчанки
Проявления волчанки у всех индивидуальны. Некоторые пациенты сталкиваются с очень смазанной симптоматикой, которая имеет тенденцию к постепенному ухудшению. Для другой группы пациентов характерны острые симптомы, которые представляют угрозу жизни и сопровождаются внезапной манифестацией.
Симптомы волчанки могут возникать и исчезать, что характерно для многих аутоиммунных заболеваний. Наиболее типичными проявлениями волчанки являются:
- Боль в суставах. Воспаление, связанное с избыточной активностью иммунной системы может вызвать болезненность и опухание суставов.
- Сыпь. Одним из отличительных признаков волчанки является сыпь в форме бабочки, которая появляется на щеках и переносице и может напоминать солнечный ожог. Также болезнь может сопровождаться высыпаниями в виде дискообразных чешуек на лице, шее, ушах, волосистой части головы и/или груди.
- Выпадение волос. Облысение может быть вызвано как самой волчанкой, так и приемом назначенных лекарств.
- Чувствительность к свету. У многих пациентов с волчанкой развивается фотосенсибилизация, что выражается в аномальной чувствительности к ультрафиолетовой части спектра солнечного света и искусственных источников освещения. Симптоматика волчанки может ухудшаться под воздействием солнечного света, что проявляется в виде сыпи, усталости и головной боли.
- Усталость. Периодически все испытывают усталость, однако люди с волчанкой подвержены усталости, которая не исчезает после отдыха.
- Затрудненное дыхание. У пациентов с волчанкой могут развиться болезненность в груди, одышка, боль в грудной клетке при дыхании, кашле, смехе или чихании. Иногда это – симптомы воспаления внешней оболочки легких (плеврит) или внешней оболочки сердца (перикардит).
- Проблемы с почками. У одной трети больных волчанкой недуг сопровождается развитием нефрита – воспаления почек. Волчаночный нефрит может спровоцировать повышенное кровяное давление, наличие крови в моче, выделение пенистой урины и отек ног. Тем не менее, волчаночный нефрит иногда имеет бессимптомную природу, поэтому важно регулярно проводить исследование мочи.
- Нарушения памяти. У некоторых людей волчанка приводит к нарушениям памяти или спутанности сознания.
- Изъязвления в ротовой полости. Образование язв на слизистой оболочке внутренней части рта распространены среди людей, больных волчанкой. В отличие от типичных язв, эти образования часто безболезненны.
- Дисфункции кровеносной системы. Волчанка часто сопровождается такими заболеваниями крови как анемия, тромбоцитопения (низкий уровень содержания тромбоцитов), лейкопения (низкий уровень содержания лейкоцитов) и тромбоз (образование сгустков в крови). Нелеченный тромбоз может привести к развитию таких опасных осложнений как инсульт.
Кроме того, у людей, больных волчанкой, может наблюдаться сухость в различных областях тела, вызванная как самой волчанкой, так и другим аутоиммунным состоянием, известным как синдром Шегрена. Он развивается на фоне волчанки и может сопровождаться такими проявлениями:
- Вагинальная сухость. Восстановить влажность влагалища и облегчить дискомфорт можно с помощью смазок и кремов, содержащих эстрогены. При выборе лубрикантов следует проконсультироваться с врачом.
- Сухость глаз и в ротовой полости. При сухости рта рекомендовано частое дробное питье воды и лимонные леденцы без сахара. Облегчить состояние глаз помогут глазные капли. Оба проявления сухости возможно откорректировать приемом лекарств.
Причины волчанки
Причина возникновения волчанки не выяснена. Однако исследователи полагают, что развитие волчанки у людей, предрасположенных к ней, способны спровоцировать факторы окружающей среды. Как и в случаях многих патологий, определенную роль играет генетический фактор. Выявлены несколько генов, которые ответственны за повышенную склонность людей к заболеванию волчанкой. Кроме того, в результате исследований удалось установить различные гены, которые увеличивают вероятность возникновения патологии вне зависимости от того, какие органы или ткани поражены и тяжести болезни. Например, вирус Эпштейна-Барра, вызывающий мононуклеоз, идентифицирован в качестве причины волчанки у предрасположенных к ней людей. Однако кто именно заболеет волчанкой, не определяется исключительно генами.
Специалисты занимаются исследованием роли таких факторов как солнечный свет, стресс, курение, воздействие гормонов и некоторых лекарств. Ученые полагают, что гормональный фон имеет большое значение, поскольку волчанка часто развивается у женщин детородного возраста.
В ходе исследований установлено, что риск развития таких аутоиммунных заболеваний как волчанка, возрастает в результате регулярного и длительного применения инсектицидов.
Диагностика волчанки
Диагностирование волчанки может оказаться сложным и трудоемким процессом, поскольку ее симптомы часто маскируются под проявления других заболеваний. Боли в суставах могут быть признаком различных форм артрита , а усталость люди склонны считать обычным следствием напряженной деятельности или тяжелой работы.
Поскольку проявления волчанки имеют затухающий характер, врачи могут испытывать затруднения при постановке четкого диагноза. Например, у многих пациентов никогда не наблюдается сыпь в форме бабочки, хотя такой симптом считается отличительным для волчанки.
Если в ходе первичного обследования пациента возникают подозрения в наличии волчанки, его могут направить к ревматологу – специалисту по аутоиммунным заболеваниям.
Ревматолог проведет опрос относительно симптомов патологии, в том числе о сроках их возникновения, динамике развития или исчезновения, тяжести проявлений болезни и факторах, которые облегчают либо усугубляют состояние пациента. Будет проведено обследование, целью которого является доскональная оценка суставов, кожи, легких, нервов и кровеносных сосудов.
Исключить состояния, схожие с волчанкой, и четко диагностировать это заболевание позволяет ряд обследований, который включает:
- Полный анализ крови. В результате этого исследования проводится оценка уровня содержания в крови эритроцитов, лейкоцитов и тромбоцитов (клеток, от которых зависит динамика кровотечения и свертываемость крови).
- Анализы химического состава крови и мочи. Эти тесты позволяют выяснить функциональность почек и печени.
- Биопсия. Забор небольшого образца ткани из пораженной заболеванием области/органа. В случае волчанки для исследования – в стадии активного проявления симптомов – берут ткань, затронутую сыпью, или ткани почки. Этот анализ иногда позволяет окончательно поставить диагноз.
- Анализ крови на антинуклеарные антитела (ANA-профиль). В ходе данного теста ведется поиск группы белков (аутоантител), содержащихся в крови людей, больных волчанкой. Хотя сам по себе он и не является инструментом финального диагностирования, но позволяет его подтвердить
- Анализ антитела. В случаях, когда результат теста на ANA-профиль положительный, врач может назначить дополнительные анализы на выявление антифосфолипидных антител (в том числе и кардиолипинов), наличие которых характерно для волчанки. Кроме того, существует связь между ними и повышенным риском образования тромбов, развития инсультов и угрозой повторных выкидышей.
- Комплементарные белки. Исследование, которое позволяет оценить уровень содержания в крови комплементарных белков. У людей с активной волчанкой этот уровень зачастую снижен.
- Анализ скорости оседания эритроцитов (СОЭ) и уровня С-реактивного белка (СРБ). Оба указанных маркера могут свидетельствовать о наличии воспалительного процесса. Высокие уровни СОЭ и СРБ в сочетании с другими признаками волчанки могут оказаться информативными при постановке диагноза и оценке динамики заболевания.
Лечение волчанки
Волчанка неизлечима. Терапия при данной патологии объединяет организацию индивидуального контроля за проявлениями болезни, медикаментозное лечение и коррекцию образа жизни. Необходимо проходить регулярное обследование, чтобы оценить эффективность назначенного лечения и отслеживать возникновение возможных побочных эффектов. Если болезнь находится в фазе обострения, может возникнуть необходимость частых визитов к врачу. Обследования при мягком варианте болезни могут проводиться 1-2 раза в год.
Для предотвращения обострений волчанки и снятия симптомов применяют такие лекарства:
Важными факторами терапии являются диета и физическая активность. Сбалансированное питание должно включать фрукты, овощи, продукты из цельного зерна, обезжиренную молочную продукцию и низкокалорийные белковые блюда. Следует увеличить потребление продуктов с высоким содержанием омега-3 кислот, которые помогают подавить воспаление.
Также важна сбалансированность отдыха и физической активности. В активной фазе болезни, когда отмечается болезненность, опухание и ригидность суставов, отдых поможет уменьшить воспаление и усталость. Однако в период ремиссии важна регулярная физическая активность, которая объединяет аэробику, силовые упражнения и нагрузки, повышающие гибкость.
Читайте также:


