Анкилозирующий спондилит рентгенологическая диагностика
Болезнь Бехтерева (анкилозирующий спондилоартрит) - хроническое воспалительное заболевание, первично поражающее, позвоночник, проявляющееся воспалительными изменениями мелких суставов в позвоночнике (дугоотросчатых или фасеточных суставов), что происходит в результате спонтанной агрессии собственного иммунитета. Большую роль в развитии болезни Бехтерева имеет наследственная семейная предрасположенность, маркёром которой считается антиген гистосовместимости HLA-В27. Заболевание развивается в возрасте 20-30 лет, у мужчин в 5 раз чаще. Заболевание впервые описано русским неврологом М.В. Бехтеревым.
Характерно симметричное двустороннее поражение суставов и мест прикрепления связок с едва различимыми эрозиями и формированием новой костной ткани (остеит) с преимущественным вовлечением осевого скелета и крупных суставов. Эрозивные повреждения в позвоночнике в месте дископозвонкового соединения называют повреждениями Андерссона или, когда они располагаются по переднему краю, римскими повреждениями.
Среди заболевших преобладают мужчины с соотношением от 4:1 до 10:1. В три раза чаще возникает среди негров, чем среди белых.
Симметричное поражение синовиальных и фиброзно-хрящевых суставов и мест прикрепления связок и сухожилий. Типичная локализация изменений:
Двустороннее и симметричное поражение крестцово-подвздошных суставов — отличительный признак болезни. Поражаются обе части - синовиальная и связочная, но для поражения подвздошной кости типичен более тяжелый характер. Эрозивные изменения прогрессируют от утраты четкости границ сустава до поверхностных эрозий, изнашивания субхондральной кости и расширения сустава.
Стадии сакроилеита (рентгеновские проявления по Kellgren):
Пролиферативные костные изменения прогрессируют от очагового склероза субхондральной кости до неравномерных костных мостиков и в конечном счете полного анкилоза. В позвоночнике синдесмофиты (тонкие вертикальные оссификаты наружных волокон фиброзного кольца) соединяют передний и боковой углы, приводя в конечном итоге к формированию бамбукового позвоночника и выпрямлению (придание квадратной формы) передних краев позвонков, что имеет диагностическое значение.
Клинически заболевание начинается со слабовыраженной боли в спине и скованности в возрасте 15-35 лет. Антиген гистосовместимости HLA-B27 положителен у 96%. В ранних стадиях заболевания появляется болевой синдром в области спины, при этом боли усиливаются ночью и ослабевают после разминки и при активных движениях. По мере прогрессирования заболевания отмечается распространение болевого синдрома на весь позвоночник и большее ограничение движения.
Типичное осложнение - переломы, типично проходящие через разрушенный диск. Из-за их нестабильности данные переломы сопровождаются крайне высокой частотой осложнений и летальностью, особенно в шейной области. Поражение кисти и запястья возникает у 30% пациентов, но редко бывает преобладающим признаком болезни.
Рентгенографические признаки при данной локализации сходны с псориатической артропатией.

В результате воспалительного процесса повреждается суставной хрящ этих суставов и межпозвонковые диски, которые в дальнейшем прорастают соединительной тканью, накапливают кальций, обызвествляются и окостеневают, полностью обездвиживаясь.


В ранней диагностике заболевания ведущая роль принадлежит МРТ крестцово-подвздошных сочленений и пояснично-крестцового отдела позвоночника (в основном с использованием режима STIR).

Процесс в основном имеет восходящее распространение, манифестируя сакроилеитом – то есть воспалением в области сустава между крестцов и подвздошной костью. В дальнейшем при развитии заболевания эти суставы полностью срастаются, формируя костный монолит.

В виду отсутствия возможности полного излечения вся терапия направлена на снятие воспаления и болевого синдрома. Для лечения используются:
- нестероидные противовоспалительные средства (НПВС): диклофенак, индометацин
- глюкокортикоиды: преднизолон
- иммунодепрессанты: метатрексат, сульфасалазин
Классификация
Клинические признаки и симптомы
Конституциональные симптомы — лихорадка, слабость, потеря аппетита, похудайте (наблюдаются редко).
Постепенно нарастающая боль без чет кой локализации и скованность в нижней части спины, ягодицах или грудной клетке яляется обычно первым симптомом. Иногда болевые ощущения носят острый характер, усиливаются при кашле, резких поворотах туловища, наклонах. Отличительная особенность болей и скованности — усиление в покое, в ночное время и в ранние утренние часы, и уменьшение при физической нагрузке.
У некоторых пациентов боли в спине не наблюдаются, а преобладает скованность, миалгии и боли в местах прикрепления связок или "корешковые" боли без неврологических нарушений. характерных для радикулита. Иногда симптомы отсутствуют, несмотря на типичные рентгенологические изменения в крестцово-подвздошных сочленениях и позвоночнике.
Очень редко (в первую очередь у детей) заболевание начинается с периферического моно-олигоартрита коленных суставов или с энтезита (ахиллоденита, подошвенного фасциита), проявляющегося характерными болями в пятках при ходьбе.
Иногда (чаще у детей) преобладает двух стороннее поражение плечевых и тазобедренных, реже грудинно-ключичных суставов. Вовлечение других периферических суставов менее характерно, обычно выражено умеренно, носит транзиторный характер и, как правило, не приводит к развитию эрозий и деформаций. У 10% пациентов наблюдается поражение височно-нижнечелюстных суставов, приводящее к затруднению жевания.
В дебюте заболевания часто развивается энтезопатия крестцово-подвздошных суставов, межпозвоночных дисков, грудинно-реберных сочленений, лобкового симфиза, области прикрепления связок к остистым отросткам, гребня подвздошной кости и вертела бедренной кости, надколенника и особенно пяточных костей. У детей развитие энтезита и/или периферического артрита может предшествовать поражению осевого скелета
Характерный, но поздний признак, позволяющий поставить диагноз при первом осмотре, — своеобразная осанка больного, напоминающая "позу просителя", которая связана с фиксированным сгибанием позвоночника, обусловленным шейно-грудным кифозом.
К системным проявлениям относятся:
■ Острый передний увеит (30%), обычно односторонний, рецидивирующий; проявляется болями, фотофобией, нарушениями зрения, иногда предшествует артриту.
■ Поражение сердечно-сосудистой системы иногда наблюдается при тяжелом длительном анкилозирующем спондилите с периферическим артритом. Вовлечение в патологический процесс восходящего отдела аорты приводит к дилятации и недостаточности аортального клапана. У лиц молодого возраста с минимальными проявлениями спондилита возможно развитие острого аортита и быстрое нарушение функции миокарда. Фиброз субаортальных отделов может вызвать нарушение проводимости и даже полную поперечную блокаду.
■ Поражение легких наблюдается редка Наиболее характерно развитие медленно прогрессирующего фиброза верхушек легких (апикальный фиброз), иногда осложняющегося вторичной инфекцией. Поражение почек является редким системным проявлением (IgA-нефропатия и амилоидрз).
Неврологические нарушения также редки Синдром "конского хвоста", развивающийся в результате поражения твердой оболочки спинного мозга, приводит к нарушению функции тазовых органов; атлантоосевой подвывих — к компрессии спинного мозга.
Диагноз и рекомендуемые клинические исследования
Увеличение СОЭ и СРБ наблюдается более чем в 2/з случаев и коррелирует с активностью заболевания. Уровень СРБ — более чувствительный и специфичный маркер активности, чем СОЭ. При высокой активности заболевания нередко увеличивается концентрация IgA. Иногда наблюдается умеренная нормоцитарная, нормохромная анемия. АНФ и РФ не обнаруживается
Определение HLA-B27 имеет значение для ранней диагностики анкилозирующего спондилита у молодых мужчин с типичными клиническими, но недостаточно информативными рентгенологическими признаками сакроилеита. Поскольку носительство HLA-B27 ассоциируется с более тяжелым течением заболевания, его определение полезно для прогнозирования исхода болезни.
Особенно важно для диагностики рентгенологическое исследование крестцово-подвздошных сочленений (ранние изменения) и позвоночника (поздние изменения).
■ Рентгенограмму костей таза следует проводить в проекции Фергюсона (прямая проекция с камерой, установленной под углом 25—30° в головном направлении), в которой крестец не перекрывает подвздошную кость. На ранней стадии в крестцово-подвздошньгх сочленениях наблюдается размытость контуров и "псевдорасширения" суставной щели, связанные с субхондральньш остеопорозом. Позднее могут выявляться субхондральные эрозии, сужение, а затем и полное исчезновение (анкилоз) суставной щели.
■ Рентгеноскопия позвоночника помогает выявлять следующие изменения: эрозии б области верхних и нижних передних углов тел позвонков, исчезновение нормальной вогнутости позвонков, оссификацию передней продольной связки, заполняющей нормальную вогнутость позвонков ("симптом квадратизации позвонков"); на более поздних стадиях оссификацию связок позвоночника, начинающуюся между XII грудным и I поясничным позвонками. Постепенно между позвонками образуются костные мостики (синдесмофиты), формирующие характерные изменения по типу "бамбуковой палки".
■ Рентгенография периферических суставов выявляет признаки энтезопатиии виде очагов деструкции в местах при крепления связок к остистым отросткам, гребням подвздошных костей, седалищным буграм, вертелам бедренной костя надколеннику, ключице и особенно пяточным костям (ахиллоденит и подошвенный фасциит).
Клинические:
1. Хронические боли и скованность в пояс ничной области, наблюдаемые более месяцев без улучшения в покое.
2. Ограничение движений поясничного от дела позвоночника в боковой и фрон тальной плоскости.
3. Ограничение экскурсии грудной клетки (не менее 2,5 см на уровне IV межре берья с поправкой на возраст и пол).
Рентгенологические:
1. Двухсторонний сакроилеит, стадия 2—1
2. Односторонний сакроилеит, стадия 3—4.
Стадии сакроилеита:
■ 1—я стадия — минимальные признаки сакроилеита — небольшие участки эрозирования и склероза без изменения ширины суставной щели;
■ 2-я стадия — признаки 1 стадии, но в сочетании с сужением суставной шели;
■ 3-я стадия — определенные признаки сакроилеита: умеренный или выраженный сакроилеит, проявляющийся эрозиями, выраженным склерозом, расширением, сужением или частичным анкилозом суставных щелей;
■ 4-я стадия — полный анкилоз. Диагноз считается достоверным при наличии одного рентгенологического в сочетании с любым клиническим критерием с чувствительностью 83,4% и специфичностью 97,8%.
Дифференциальный диагноз
Анкилозирующий спондилит следует исключать у всех лиц моложе 40 лет, которых беспокоит боль и скованность воспалительного характера в спине.
Для анкилозирующего спондилита характерна симметричность сакроилеита, распространение патологического процесса на все отделы позвоночника. Его необходимо дифференцировать с другими спондилоартропатиями:
■ Гиперостозом Форестье (оссификация сввязок позвоночника у пожилых лиц), который отличается отсутствием воспалительной активности, сакроилеита и изменения высоты межпозвонковых дисков.
Остеохондрозом позвоночника, при котором боли усиливаются после физических нагрузок, не ограничивается сгибание в сагиттальной плоскости, отсутствуют воспалительные изменения в крови и признаки сакроилеита.
Клинические рекомендации
Прогноз
Прогноз при анкилозирующем спондилите сомнительный. Тяжелая инвалидизация развивается через 20—40 лет от начала болезни у 20% больных, чаще при раннем поражении тазобедренных суставов. Смертность составляет 5% и обычно связана с патологией шейного отдела позвоночника, сердца, развитием амилоидной нефропатии.
а) Определения:
• Синдесмофит: оссификат паравертебральных связок и межпозвонковых дисков, соединяющий тела двух смежных позвонков
б) Визуализация:
1. Общие характеристики:
• Локализация:
о Межпозвонковые диски
о Синовиальные суставы позвоночника: дугоотростчатые, унковертебральные, реберно-поперечные, реберно-позвоночные
о Суставы аксиального скелета
о Зоны прикрепления сухожилий и связок (энтезы):
- Часто встречаются эрозии в зоне прикрепления подошвенной фасции
3. КТ при анкилозирующем спондилите:
• Аналогичные рентгенологическим находки, более высокая чувствительность метода
4. МРТ при анкилозирующем спондилите:
• Отек костного мозга: низкая интенсивность Т1-сигнала, высокая интенсивность сигнала в Т2- и STIR-режиме
о Крестцово-подвздошные суставы
о Углы тел позвонков, дугоотростчатые суставы
• Выпот в полости суставов
• Эрозии: исчезновение субхондральной кости, неровность контуров суставных поверхностей
• Прямоугольная форма тел позвонков
• Анкилоз не так хорошо виден на МР-томограммах:
о Синдесмофиты достаточно тонкие и отличаются низкой интенсивностью сигнала во всех режимах исследования
5. Рекомендации по визуализации:
• Наиболее оптимальный метод диагностики
о МРТ и КТ характеризуются хорошей чувствительностью в отношении диагностики сакроилиита
6. Лучевая диагностика травматических повреждений на фоне АС:
• С2, шейно-грудной переход, грудопоясничный переход:
о Нередки гиперэкстензионные повреждения, затрагивающие все три колонны позвоночника
о Перелом может локализоваться в области тела позвонка или сформированного анкилоза межпозвонкового диска
о Для исключения переломов, поскольку последние могут быть не видны на рентгенограммах и развиваться на фоне сопутствующей остеопении, следует выполнить МРТ
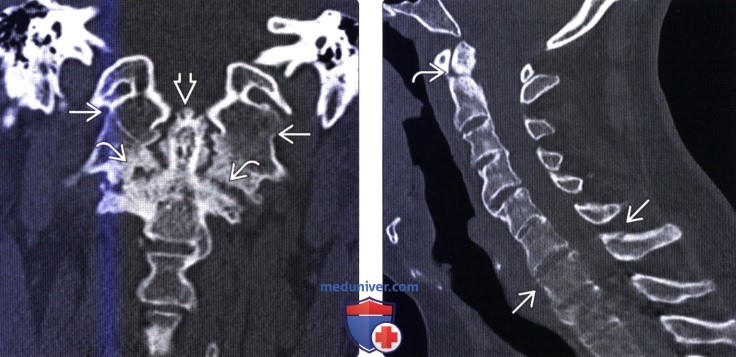
(Слева) КТ, фронтальный срез: эрозии и склероз дугоотростчатых суставов С1-С2. Видны признаки выраженной периостальной реакции (энтезопатии) вокруг зубовидного отростка. Атланто-затылочные суставы анкилозированы.
(Справа) КТ, сагиттальный срез: у пациента с АС видны признаки переломов С2 и С7 Переломы у этой категории пациентов нередко затрагивают несколько уровней и вследствие остеопении плохо видны на КТ Перелом остистого отростка С7 должен насторожить рентгенолога в отношении наличия перелома и передней колонны позвоночника. 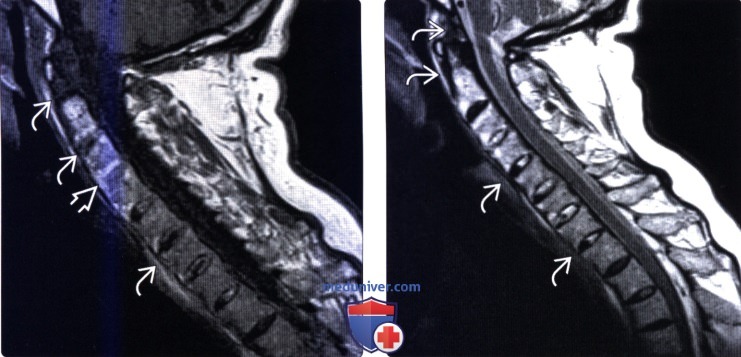
(Слева) Т1-ВИ, сагиттальная проекция: МР-картина синдесмофитов. На уровне С3-С4 отмечается тотальная оссификация межпозвонкового диска.
(Справа) Т2-ВИ, сагиттальная проекция: у другого пациента отмечается оссификация связок, продолжающаяся от ската до грудного отдела позвоночника. Обратите внимание на кифотическую деформацию верхнегрудного отдела позвоночника. Деформация позвоночника у пациентов с АС может делать невозможным использование стандартной шейной МР-катушки, поэтому лучше в подобных ситуациях использовать гибкие катушки. 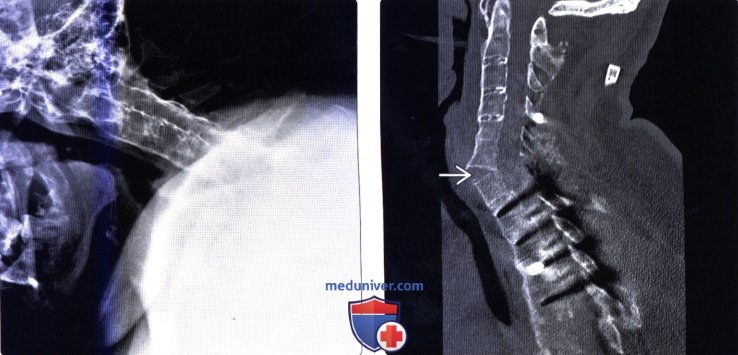
(Слева) На рентгенограмме в боковой проекции у 46-летней женщины отмечается картина фиксированной деформации позвоночника при АС. Тела позвонков и дугоотростчатые суставы анкилозированы, шейный лордоз отсутствует. Грудной отдел позвоночника грубо кифозирован, подбородок пациентки касается грудной клетки. Деформация позвоночника при АС может быть очень тяжелой. Кроме того, у пациентов с этим заболеванием отмечается снижение дыхательной экскурсии грудной клетки вследствие анкилоза реберно-позвоночных сочленений.
(Справа) Сагиттальный КТ-срез у этого же пациента после экстензионной спондилотомии и заднего спондилодеза. На уровне С6-С7 сформирован локальный лордоз.
в) Дифференциальная диагностика:
1. ДИСГ:
• Массивная оссификация паравертебральных связок
• КПС обычно интактны, редко наблюдается внесуставной анкилоз за счет массивных остеофитов
2. Ревматоидный артрит:
• Анкилоз не характерен
• Поражение синовиальных суставов, сохранение межпозвонковых дисков
• Поражение в первую очередь шейного отдела позвоночника
3. Псориатический артрит и реактивная артропатия:
• Массивная оссификация паравертебральных связок
• Поражение КПС нередко асимметрично
4. Склерозирующий остеит подвздошной кости:
• Склероз смежных с КПС участков кости
• Сохранение целостности субхондральной кости, отсутствие эрозий
• Интактная или суженная суставная щель
5. Инфекция:
• Односторонний сакроилиит
г) Патология. Общие характеристики:
• Сочетанные изменения:
о Интерстициальный фиброз легких, уменьшение экскурсии грудной клетки, увеит, аортит, недостаточность аортального клапана
о 90% пациентов с АС HLA-B27 положительны
д) Клинические особенности:
1. Клиническая картина:
• Наиболее распространенные симптомы/признаки:
о Боль, локализованная в области КПС, тугоподвижность позвоночника
• Другие симптомы/признаки:
о Кифотическая деформации, переломы
2. Лечение анкилозирующего спондилита:
• Глюкокортикоиды
• Болезнь-модифицирующие препараты: ингибиторы фактора некроза опухолей, сульфасалазин, метотрексат:
о Раннее начало лечение позволяет предотвратить развитие анкилоза
е) Диагностическая памятка. Советы по интерпретации изображений:
• Интактные КПС не позволяют на основании лучевой картины поставить диагноз АС
ж) Список использованной литературы:
1. Navallas М et al: Sacroiliitis associated with axial spondyloarthropathy: new concepts and latest trends. Radiographics. 33(4):933—56, 2013
2. Campagna R et al: Fractures of the ankylosed spine: MDCT and MRI with emphasis on individual anatomic spinal structures. AJR Am J Roentgenol. 192(4):987-95, 2009
3. Braun J et al: Ankylosing spondylitis. Lancet. 369(9570):1379-90, 2007
Редактор: Искандер Милевски. Дата публикации: 16.8.2019
Анкилозирующий спондилоартрит (болезнь Бехтерева) — системное воспалительное анкилозирующее заболевание соединительной ткани с преимущественным поражением суставов осевого скелета.
Заболевание встречается у 0,05% населения, преимущественно у лиц мужского пола.
На ранних стадия оно не имеет четких клинических признаков, поэтому долгое время пациенты наблюдаются с диагнозом остеохондроза пояснично-крестцового отдела позвоночника.
На поздней стадии заболевания диагностика, как правило, не вызывает затруднений, однако большинству больных диагноз устанавливается при уже формирующемся кифозе грудного отдела позвоночника. Неоценимую помощь в диагностике анкилозирующего спондилоартрита оказывают рентгенологические методы исследования. Однако, проблема заключается в том, что часто между моментом возникновения заболевания и формированием классических рентгенологических признаков заболевания проходит несколько лет. Современная лучевая диагностика обладает методами, которые позволяют установить диагноз гораздо раньше, чем это возможно на традиционной рентгенограмме.
Диагноз анкилозирующего спондилита (АС) устанавливают в соответствии с модифицированными Нью-Йоркскими критериями, которые были опубликованы в 1984г. Они включают 1 рентгенологический и 3 клинических признака
Клинические признаки:
• боль в нижней части спины, уменьшающаяся после физических упражнений, а в покое – постоянная и длящаяся не менее 3-х месяцев
• ограничение подвижности поясничного отдела позвоночника в сагиттальной и фронтальной плоскостях
• уменьшение экскурсии грудной клетки по отношению к норме, соответствующей полу и возрасту
Рентгенологический признак:
•двусторонний сакроилиит не менее 2-й стадии или односторонний сакроилиит 3 – 4 стадии.
Диагноз определенного АС ставят при наличии хотя бы одного клинического и обязательно – рентгенологического критерия.
Количественная оценка ограничения подвижности позвоночника - позвоночные индексы (методы оценки ограничений, которые относятся к критериям диагноза )
Рабочая группа ASAS (экспертная группа, которая собирает клинические и научные данные для лучшей оценки пациентов с анкилозирующим спондилоартритом) рекомендует использовать для оценки подвижности позвоночника легко выполнимые и динамичные способы оценки, объективно отражающие изменения во всех отделах позвоночника.
•Для выявления ограничения движений в сагиттальной плоскости используют симптом Томайера – определение расстояния от кончиков пальцев до пола при максимальном наклоне вперед, не сгибая колен. В норме это расстояние не должно превышать 5 см. При этом необходимо учитывать, что пациент с ограниченной подвижностью позвоночника, но при хорошей подвижности в т/бедренных суставах может достать пол, поясничный отдел позвоночника при этом останется прямым, без обычной для здорового человека дуги выпуклостью вверх.
•Поэтому для более правильной оценки подвижности поясничного отдела позвоночника используют модифицированный тест Шобера : в положении пациента стоя прямо, по средней линии спины отмечается точка на воображаемой линии, соединяющей задне-верхние ости подвздошных костей. Затем отмечается вторая точка на 10 см выше первой. После чего просят пациента нагнуться максимально вперед, не сгибая колени, и в этом положении измеряют расстояние между двумя точками. В норме это расстояние становится больше 15 см.
•В критериях диагноза учитываются ограничения подвижности поясничного отдела позвоночника в двух плоскостях, поэтому необходимо оценивать ограничение подвижности поясничного отдела позвоночника и во фронтальной плоскости . Для этого используют измерение бокового сгибания в этом отделе. Сначала определяется расстояние между кончиком среднего пальца и полом, после чего больного просят наклониться вбок (без наклона туловища вперед и сгибания колен), и снова измеряют это расстояние с помощью вертикальной линейки, стоящей на полу. При этом оценивается разница между исходным расстоянием и расстоянием после наклона. В норме эта разница должна составлять не менее 10 см.
•Следующий критерий диагноза – это ограничение дыхательной экскурсии . Экскурсия грудной клетки (ЭГК) определяется как разница между ее окружностью при вдохе и выдохе. В норме (в соответствии с полом и возрастом) она должна быть не менее 5 см. Нормы ЭГК (по данным работы, результаты которой были опубликованы Молем и Райтом в 1971 году) отличаются по полу и возрасту. Чем моложе пациент, тем больше у него дыхательная экскурсия, а у женщин во всех возрастных группах ЭГК меньше, чем у мужчин примерно на 1,5 см (если брать среднее значение). У мужчин , заболевших в типичном для начала АС возрасте (т.е. от 15 до 35 лет), ЭГК должна быть не меньше 6 см , у женщин – 5 см . Норма ЭГК у женщин начинает изменяться 35-летнего возраста (становится не менее 4 см). У мужчин уменьшение нормы ЭГК до 5 см отмечается после 55-ти лет. Нормы для детей не разработаны. Ограничение ЭГК может свидетельствовать о вовлечении в патологический процесс реберно-позвоночных и реберно-грудинных суставов, поэтому для дополнительной оценки подвижности грудного отдела позвоночника используют симптом Отта. В положении стоя нащупывается остистый отросток 1 грудного позвонка и от него отмеряется вниз расстояние в 30 см. Больного просят максимально согнуть спину и в этом положении вновь измеряют расстояние до метки. В норме это расстояние увеличивается на 5 см.
•При вовлечении в процесс шейного отдела позвоночника необходимо оценивать подвижность во всех направлениях, т.к. при АС, в отличие от остеохондроза, нарушаются все виды движений. Сгибание в шейном отделе оценивают измерением расстояния подбородок-грудина, которое в норме должно быть 0 см. Для оценки степени выраженности шейного кифоза используется симптом Форестье: больного ставят спиной к стене и просят прижать к ней лопатки, ягодицы и пятки. После этого ему предлагается коснуться стены затылком, не поднимая подбородка выше обычного уровня. Невозможность доставания затылком до стены свидетельствует о поражении шейного отдела, а расстояние, измеренное в см, может служить динамическим показателем выраженности этого поражения. Повороты и наклоны в шейном отделе позвоночника измеряются с помощью гониометра, и в норме угол поворота должен быть не менее 70 градусов, а угол бокового наклона в норме должен быть не меньше 45 градусов.
Симптомы ранней стадии
•Боли в ягодичной области вследствие поражения крестцово-подвздошных суставов с иррадиацией в заднюю поверхность бедра, возникающие то справа, то слева.
•Ощущение скованности и тугоподвижности в поясничном отделе позвоночника, обычно усиливающиеся к утру и уменьшающиеся после физических упражнений, горячего душа.
•Боли в области грудной клетки (при вовлечении в патологический процесс реберно-позвоночных суставов) по типу межреберной невралгии или миозита межреберных мышц, усиливающиеся при кашле, чихании, глубоком вдохе.
•Скованность и напряжение прямых мышц спины.
•Уплощение поясничного лордоза (особенно заметно при наклоне больного вперед).
•Клинические и рентгенологические симптомы двустороннего сакроилеита; для выявления болезненности в крестцово-подвздошных сочленениях, свидетельствующей о наличии в них воспалительного процесса, применяются следующие тесты:
тест Макарова (поколачивание по крестцу)
тест Кушелевского-I (надавливание на верхние передние ости подвздошных костей в положении больного на спине)
тест Кушелевского-II (надавливание на крыло подвздошной кости в положении больного на боку)
тест Кушелевского-III (в положении больного на спине производится одновременное надавливание на внутреннюю поверхность согнутого под углом 90° и отведенного коленного сустава и верхнюю переднюю ость противоположного крыла подвздошной кости).
•Энтезопатии проявляются болезненностью в области прикрепления фиброзных структур к костям, в частности, подвздошным гребням, большим вертелам бедренных костей, остистым отросткам позвонков, грудинно-реберным суставам, седалищным буграм. При развитии бурситов появляется припухлость.
•Поражение глаз в виде переднего увеита (ирита, иридоциклита), обычно двустороннее, характеризуется острым началом, длится 1-2 мес, может принимать затяжной рецидивирующий характер; патология глаз наблюдается у 25-30% больных.
Клинические варианты анкилозирющего спондилоартрита
• Центральная форма - поражение только суставов позвоночника и крестцово-подвздошного сочленения.
• Ризомелическая форма - поражение как позвоночника, так и плечевых и тазобедренных суставов.
• Периферическая форма - в одних случаях заболевание суставов конечностей предшествует поражению позвоночника, в других - наоборот, в третьих - одновременно поражаются суставы и позвоночник. Наиболее часто страдают коленные суставы.
• Вариант, сходный с ревматоидным артритом (скандинавская форма) , - поражение суставов кистей и стоп, утренняя скованность. Клинические признаки поражения позвоночника отсутствуют.
• Септический вариант характеризуется остро возникающей в начале заболевания лихорадкой (до 38-39 °С), проливным потом, артралгиями, миалгиями, похуданием.
• Висцеральная форма - наличие одной из перечисленных выше форм и поражение висцеральных органов (сердца, аорты, почек).
Рентгеновские признаки анкилозирующего спондилоартрита
Для рентгенологического обследования пациентов с подозрением на анкилозирующий спондилоартрит необходимо выполнение рентгенограмм илеосакрального сочленения и позвоночника. При исследовании илеосакрального сочленения рекомендуется выполнить три снимка: один в прямой проекции и два — в косой (правый и левый, под углом 45о). При исследовании позвоночника необходима рентгенография в прямой и боковой, а иногда — и в косых проекциях.
В большинстве случаев характерная рентгенологическая картина развивается лишь спустя 2 года от начала заболевания, однако, иногда уже через 3-4 месяца удается обнаружить ранние признаки сакроилеита: субхондральный склероз, неровность суставной щели (эрозии), незначительное расширение суставной щели (за счет эрозий), а в дальнейшем ее сужение. Вначале может быть изменен один сустав, но уже через несколько месяцев в процесс вовлекается и другой.
Другим важным признаком является характерное поражение межпозвонковых суставов — размытость суставных пластинок, а затем сужение суставной щели. В итоге формируется анкилоз и суставная щель не просматривается. При этом отсутствуют краевые остеофиты, длина суставной щели не увеличивается и не формируются неоартрозы. Этот признак, в сочетании с двусторонним симметричным сакроилеитом, позволяет с уверенностью поставить диагноз АС.
Менее специфичными рентгенологическими признаками поражения позвоночника при АС являются:
•Образование эрозий в месте соединения фиброзного кольца с позвонком, особенно в передних отделах;
•Квадратная форма позвонка (на боковой рентгенограмме);
•Окостенение продольных связок, которое проявляется на рентгенограмме во фронтальной проекции в виде продольных лент, а в боковой проекции отчетливо заметно окостенение передней продольной связки;
•Анкилоз позвонков, который как правило формируется сначала в передних отделах.
Вовлечение в процесс тазобедренных и коленных суставов проявляется сужением суставной щели, эрозии обнаруживаются редко, и очень редко формируется анкилоз.
Таким образом, в течении анкилозирующего спондилоартрита можно выделить следующие рентгенологические стадии:
I.Рентгенологические признаки болезни на традиционной рентгенограмме не видны (на этой стадии изменения выявляются только при проведении компьютерной томографии и сцинтиграфии костей с 99mТс).
II.Выявляются признаки сакроилеита, т.е. отмечается смазанность субхондрального слоя суставов; вначале незначительно расширение, а затем сужение суставной щели; появляются признаки образования эрозий и остеофитов в суставах позвоночника.
IV.Позвоночник имеет вид трубчатой кости, окостеневают диски и все связки, наступает атрофия костей.
Рентгеновская компьютерная томография
Рентгеновская компьютерная томография (РКТ) является весьма информативным методом обследования при АС. Достоинствами метода являются возможность выполнения тонких срезов, хорошая контрастность костных тканей и окружающих структур, возможность визуализации мелких суставов позвоночника. При обследовании илеосакрального сочленения, особенно на ранней стадии, когда требуется провести дифференциальный диагноз с другими сакроилеитами, используются последовательные срезы толщиной 2-6 мм; угол наклона гентри стараются максимально приблизить к продольной оси крестца. По информативности РКТ превосходит магнитнорезонансную томографию в диагностике анкилозирующего спондилоартрита, поскольку интенсивность сигнала от костной ткани очень незначительна.
На самой ранней стадии заболевания выявляются изменения в межпозвонковых суставах: суставные поверхности нечеткие, могут быть заметны единичные эрозии. Позднее формируется анкилоз этих суставов: четко виден переход костных балок с одного позвонка на другой, суставная щель постепенно облитерируется. Однако, в отличие от спондилоартроза не отмечается краевых остеофитов (при спондилоартрозе на РКТ видно, что суставная щель сохранена).
РКТ является наиболее чувствительным методом для ранней диагностики эрозивного сакроилеита. Уже на ранней стадии видны мелкие эрозии по краю суставных поверхностей и псевдорасширение (за счет эрозий) суставной щели. Позднее появляется внесуставной склероз, а впоследствии выявляется формирование анкилоза.
На трансверзальных срезах отчетливо заметны дегенеративные изменения со стороны межпозвонковых дисков — постепенное распространение процесса от периферии к центру, что сопровождается вначале уплотнением диска, а затем его оссификацией.
Осссификация передней продольной связки (Рис. 2.), а так же фиброзного кольца сочетается с остеопорозом тел позвонков (в первую очередь губчатой ткани). Иногда может отмечаться столь выраженная деминерализация, что тело позвонка становится даже менее плотным, чем межпозвонковый диск.
Сцинтиграфия суставов является неспецифичным, однако весьма чувствительным методом в диагностике заболеваний суставов. Этот метод позволяет одновременно исследовать весь скелет и выявлять изменения в тех суставах, где рентгенологические признаки артрита еще отсутствуют. Накопление радиофармакопре-парата (РФП) обусловлено его способностью откладываться в очагах перестройки костной ткани, т.е. где отмечается разрушение и перестройка костных балок. При проведении сцинтиграфии костей в качестве РФП используется 99mТс-пирофосфат. Сканирование производится через 3-4 часа после болюсного введе-ния препарата.
На самой ранней стадии заболевания характер накопления РФП не отличается от нормы. На этой стадии только при использовании однофотонной эмиссионной компьютерной томографии (SPECT) удается выявить незначительно превышающее норму накопление РФП в области крестцово-подвздошных сочленений.
Таким образом, в диагностике анкилозирующего спондилоартрита:
•ведущая роль принадлежит методам лучевой диагностики.
•на ранней стадии заболевания, когда еще отсутствуют четкие признаки на традиционных рентгенограммах, целесообразно выполнить РКТ крестцово-подвздошных сочленений и поясничного отдела позво-ночника
•при наличии клинических признаков анкилозирующего спондилоартрита и отрицательных данных РКТ целесообразно выполнить сцинтиграфию костей скелета с Тс99m-пирофосфатом
• Общий анализ крови : увеличена СОЭ, на поздних стадиях болезни может стать стойко нормальной. Редко наблюдаются признаки гипохромной анемии и лейкоцитоз.
• Биохимический анализ крови умеренное повышение содержания альфа2- и у-глобулинов, серомукоида, гаптоглобина, сиаловых кислот, появление СРП.
• Исследование крови на РФ - отрицательный результат.
• Определение антигена гистосовместимости HLA B27 - антиген обнаруживается у 81-97% больных.
Читайте также:


