Анкилозирующий спондилит лечение в беларуси















+375 222 77-30-86 , 
+375 29 843-11-64

+375 222 62-84-62

+375 222 74-48-93

+375 44 574-48-91 , 
+375 33 374-48-93
- Структура
- Учреждения
- Для физических лиц
- Для юридических лиц
- Для граждан РБ
- Для иностранных граждан
- Государственные программы
- Информационные материалы
- Информация для пациентов
- Часто задаваемые вопросы
- Школы здоровья
- Кардиология
- Онкология
- Гастроэнтерология
- Пульмонология
- Неврология
- Главная /
- Информационный раздел /
- Информационные материалы /
- Анкилозирующий спондилит (Болезнь Бехтерева)
Анкилозирующий спондилит (Болезнь Бехтерева)
- Печать
- Эл. почта
Анкилозирующий спондилит (АС) — хроническое воспалительное заболевание позвоночника (спондилит) и крестцово-подвздошных суставов (сакроилеит),нередко протекающее с поражением периферических суставов (артрит) и мест прекрепления связок (энтезит) , а в ряде случаев глаз (увеит) и луковицы аорты (аортит).
Анкилозирующий спондилит является хроническим заболеванием и длится всю жизнь. Однако правильное лечение и строгое следование рекомендациям доктора позволяет добиться контроля над заболеванием ( минимальное проявление или полное отсутствие признаков заболевания).
Заболеванием страдают от 0,5 до 3% населения. Чаще болеют мужчины.
Причины заболевания до сих пор не установлены, но важное значение в развитии заболевания имеют наследственная предрасположенность и факторы внешней среды.
Генетическим маркером предрасположенности к АС является HLA-B27 антиген. Заболевание развивается при у 1-2% носителей данного гена. В случае наличия заболевания у ближайших родственников риск болезни увеличивается до 20%.
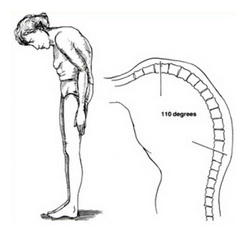
Различают несколько признаков данного заболевания. При первой стадии развития анкилозирующего спондилита или болезни Бехтерева больной может ощущать боли в области крестца и паху — они не сильные, периодические, чаще тревожат рано утром и поздним вечером. Из-за этого болевого синдрома у пациента нарушается сон, появляются признаки хронической усталости, могут поступать жалобы на депрессивное состояние, раздражение, психозы, головные боли.
При дальнейшем развитии болезни появляется ощущение скованности в пояснице, по утрам становится трудно вставать с постели, выполнять физическую работу становится все сложнее. Через несколько лет таких мучений отмечается скованность всех отделов позвоночника (шеи в том числе), боль вызывается даже кашлем и чиханием, простые движения (приседания, сгибания, наклоны) недоступны.
Проявлениями АС может быть острый увеит, который склонен к рецидивам, неспецифический язвенный колит, болезнь крона, псориаз.
Основным симптомом указывающим на анкилозирующий спондилит является воспалительная боль в спине. Ее характерными чертами является:
- Постепенное начало;
- Молодой возраст начала болей (моложе 40 лет);
- Боль и скованность в спине в ночное время с усилением в ранние предутренние часы;
- Отсутствие уменьшения боли в покое;
- Уменьшение боли после физических упражнений.
При наличии 4 из 5 признаков боль в спине можно считать воспалительной и пациенту необходимо обратится к ревматологу и указать на эти особенности боли.
Инструментальные методы обследования
Магнитно-резонансная томография (МРТ). На данный момент является единственным способом визуализировать воспаление в позвоночнике. Для этого МРТ выполняется в специальных режимах (T1 с контрастированием, STIR, T2) на которых определяются очаги воспаления костной ткани.
Лабораторные методы обследования.
В общем анализе крови, как правило увеличивается СОЭ (норма до 15 мм/ч), что отражает воспаление. Возможно снижение количества эритроцитов, гемоглобина, что свидетельствует о наличии анемии. В биохимическом анализе крови может повышаться уровень С-реактивного белка, что указывает на воспалительный процесс.
Для лечения используются медикаментозные и немедикаментозные методы.
Лекарства для лечения заболевания подбираются врачам ревматологом. Основной группой медикаментов являются нестероидные противовоспалительные средства.
Неотъемлемую часть лечения занимает лечебная физкультура (не меньше 60 мин в день), которая позволяет уменьшить скованность и увеличить силы пациента. Также положительное влияние оказывает плавание на спине, массаж, физиотерапия.
Важным моментом является изменение образа жизни. Необходимо стремится к разгибанию позвоночника и суставов нижних конечностей, избегать длительного нахождения в фиксированном, неподвижном состоянии, чередовать сидячую работу с активным отдыхом (физкультурные паузы). Противопоказаны: тяжелые физические нагрузки, быстрый бег, прыжки, подъем тяжестей. Спать необходимо на ровной жесткой поверхности, лучше всего на животе, подушка должна быть небольшого размера или вообще отсутствовать. Сидеть надо ровно, с максимальным разгибанием в поясничном отделе позвоночника. Рекомендовано выполнять дыхательную гимнастику.
Анкилозирующий спондилоартрит или болезнь Бехтерева
«Если боль мучительна, она непродолжительна,
Цицерон М.Т.
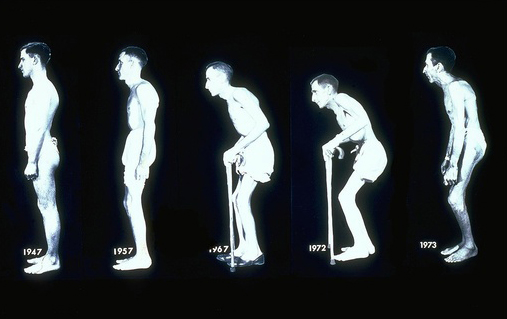
Анкилозирующий спондилит или болезнь Бехтерева это хроническая форма артрита с преимущественным поражением суставов позвоночника, паравертикальных мягких тканей, крестцово-подвздошных сочленений. Характеризуется болями и скованностью в пояснице, ягодицах, в грудном отделе спины, шее и иногда в бедрах, стопах, грудной клетке, чаще возникают в покое, во второй половине ночи, уменьшаются при движениях. Также может проявляться отечностью и ограничением подвижности в других суставах. У мужчин это заболевание встречается чаще, чем у женщин. На сегодняшний день, не существует способов полного излечения этого заболевания. Задача лечения - облегчить симптоматику и приостановить прогрессирование. Большинство пациентов сохраняет трудоспособность и двигательную активность. Осложнением АС (болезни Бехтерева) может быть воспаление радужной оболочки глаз (ирит) и нарушение функции дыхания, связанной с кифозом и деформацией грудной клетки, поражение сердечно-сосудистой системы, аортит, перикардит, нарушения ритма.
Анкилозирующий спондилит - хроническое (то есть продолжительное, длительное) состояние, но в большинстве случаев симптомы умеренно выражены. С вовремя поставленным диагнозом и надлежащим лечением боль и скованность при анкилозирующем спондилите могут быть минимизированы, а недееспособность и деформации, значительно уменьшены или даже предотвращены.
Анкилозирующий спондилит это системное заболевание из группы ревматических артритов, то есть при этом отмечается воспаление не только в области межпозвоночных суставов, но и в других тканях. Это означает, что воспаление может затронуть и другие суставы (тазобедренные, плечевые, коленные или голеностопые), а также ткани глаза, почек, сердца и легких.
Анкилозирующий спондилит обычно поражает молодых людей 13 - 35 лет (средний возраст 24 года), но может появиться в старшей возрастной группе. Мужчины поражаются приблизительно в три раза чаще, чем женщины.


Каковы причины анк илозирующего спондилита?
Как и при других формах артрита, причина не известна, но не отрицается наследственный фактор (ген HLA B27 находят у 90 % людей с анкилозирующим спондилитом, хотя наличие гена не означает, что у Вас разовьется анкилозирующий спондилит).
Симптомы анкилозирующиго спондилита.
Обычно заболевание развивается постепенно, появляются небольшие боли в пояснице, которые со временем усиливаются и распространяются на другие отделы позвоночника. Боли бывают стойкие и лишь на время уменьшаются после приема лекарств. Обычно рано утром скованность и боль в пояснице выражены сильнее.
Постепенно появляется ограничение подвижности позвоночника, что порой происходит незаметно для самого больного и выявляется только при специальном обследовании врачом. Иногда боли бывают очень слабыми или даже отсутствуют, а единственным проявлением болезни является нарушение подвижности позвоночника. Изменения позвоночника распространяются обычно снизу вверх, поэтому затруднения при движении шеи появляются довольно поздно. В некоторых случаях ограничения движений и боли в шейном отделе позвоночника наблюдаются с первых лет заболевания.
Боль не всегда ограничена спиной. У некоторых людей время от времени боль возникает в груди.
Наряду с уменьшением гибкости позвоночника ограничивается подвижность суставов, связывающих ребра с грудными позвонками. Это приводит к нарушению дыхательных движений и ослаблению вентиляции легких, что может способствовать возникновению хронических легочных заболеваний.
У некоторых больных помимо изменений позвоночника появляются боли и ограничение движений в плечевых, тазобедренных, височно-нижнечелюстных суставах, реже боли и припухание суставов рук и ног, боли в грудине. Эти явления могут быть умеренными и непродолжительными, но в ряде случаев они отличаются стойкостью и протекают довольно тяжело. Одна сторона обычно более болезненная, чем другая.
Боль и скованность увеличение после длительных сидячих периодов, и это состояние может быть прервано сном до начала утренней боли и скованности.
В отличие от артритов при других заболеваниях, воспаление суставов при анкилозирующем сподилите редко сопровождается их разрушением, но способствует ограничению подвижности в них.
Диагностика.
В далеко зашедших формах диагностика затруднений не вызывает. Но главная проблема при Болезни Бехтерева - это поздно выставленный диагноз. Какие первые сигналы? На какие симптомы нужно обратить внимание? Скованность, боль в крестцово-подвздошной области, которая может отдавать в ягодицы, нижние конечности, усиливаться во второй половине ночи. Упорные боли в пяточных костях у молодых людей.
Боль и скованность в грудном отделе позвоночника . Повышенная СОЭ в анализе крови до 30-40 мм в час и выше. В случае сохранения таких симптомов дольше трёх месяцев нужна немедленная консультация ревматолога! Не всегда болезнь начинается с позвоночника, она может начаться и с суставов рук и ног (напоминая ревматоидный артрит ), с воспалительного заболевания глаз, с поражения аорты или сердца. Иногда встречается медленное прогрессирование, когда болезненность практически не выражена, болезнь выявляется случайно при рентгенологическом обследовании. Со временем ограничение подвижности позвоночника нарастает, затруднены и болезненны наклоны в сторону, вперёд, назад, отмечается укорочение позвоночника. Глубокое дыхание, кашель, чихание также могут вызывать боли. Движение и умеренная физическая активность – уменьшают боли.
Лечение.
Как лечить болезнь Бехтерева? Лечение должно быть комплексным, продолжительным, этапным (стационар - санаторий - поликлиника). Используются нестероидные противовоспалительные средства, глюкокорикоиды, при тяжёлом течении иммунодепрессанты. Широко применяются физиотерапия ( в период ремиссии), мануальная терапия, лечебная гимнастика. Лечебная гимнастика должна проводиться дважды в день по 30 минут, упражнения подбирает врач индивидуально. Помимо этого нужно научиться мышечному расслаблению. Для того чтобы затормозить развитие неподвижности грудной клетки, рекомендуется глубокое дыхание. В начальной стадии важно не допустить развитие порочных поз позвоночника (поза гордеца, поза просителя). Постель должна быть жесткой, на начальных стадиях подушку следует убрать. Показаны ходьба на лыжах и плавание, укрепляющие мышцы спины и ягодиц. Постель должна быть жёсткой, подушку следует убрать. Заболевание это прогрессирующее, но при грамотной терапии противостоять ему можно. Главная задача - задержать развитие болезни, не дать ей продвинуться. Поэтому необходимо регулярно проходить осмотры ревматолога, а при обострениях ложиться в стационар. Целью является снятие боли и разработка тугоподвижности позвоночника. Если следовать индивидуально подобранной грамотным специалистом программе комплексного лечения, то последствия анкилозирующего спондилита, мешающие нормальной жизни, можно свести к минимуму. Пациенты, которые хорошо информированы о своем заболевании и ведут правильный образ жизни, отмечают меньше болей, реже посещают врачей, более самоуверенны и остаются более активными, несмотря на болезнь. Пациенты, регулярно занимающиеся физкультурой, длительно сохраняют относительно хорошее функциональное состояние и способность работать, несмотря на продвинутые стадии заболевания.
Выдающиеся личности, больные болезнью Бехтерева: Николай Островский, Владимир Крамнок, Аристотель Онасис, Дмитрий Авалиани. Болезнь Бехтерева - не приговор. С ней можно жить, работать и наслаждаться всем благам нашего с вами существования: путешествовать, иметь детей, заниматься любовью.
Действуйте, и у вас все получится!
Заведующая неврологическим кабинетом Бык И.А.
Анкилозирующий спондилит или болезнь Бехтерева сложно диагностировать. Некоторые заболевания могут проявляться аналогично Болезни Бехтерева, что может привести к постановке ошибочного диагноза.
Основные симптомы болезни Бехтерева
Анкилозирующий спондилит (АС), или болезнь Бехтерева (ББ), является типом воспалительного артрита, при котором поражаются позвоночник и крестцово-подвздошные суставы, вызывая сильную хроническую боль и дискомфорт. Участки, где связки и сухожилия прикрепляются к костям (так называемые энтезы), также часто вовлечены в этот процесс. Боль от энтезита может проявляться в таких местах как:
- пятка,
- нижняя часть стопы;
- локоть.
Симптомы обычно появляются в позднем подростковом или раннем взрослом возрасте, хотя они могут возникать даже раньше или намного позже. По мере прогрессирования заболевания формируется новая кость, что является частью попытки организма излечиться, что может привести к срастанию участков позвоночника и скованности.
Существует два основных фактора, которые усложняют диагностику АС.
- Первый фактор - это распространенность болей в спине. Согласно одной из оценок, до 90 процентов людей обращаются к врачу по поводу болей в пояснице в течение жизни. Поэтому когда молодой активный человек жалуется на боль в спине, его жалобам не уделяют достаточно внимания и не проводят дополнительных методов обследования.
- Второй фактор: между появлением симптомов и тестами, подтверждающими диагноз или даже предполагающими заболевание по рентгеновскому снимку, проходит достаточно много времени. Рентген крестцово-подвздошных суставов часто показывает изменения, называемые сакроилиит. Исследования показывают, что в среднем на 7–10 лет откладывается постановка диагноза с момента появления симптомов.
Кроме того, начальные симптомы могут быть нетипичными у некоторых людей, особенно у женщин , что может затруднить диагностику. Например, люди могут сообщать о других симптомах, кроме боли в пояснице, в качестве основной жалобы.
Нет ни одного лабораторного теста, который бы точно определил, что у человека Анкилозирующий спондилит . Определенные анализы крови могут показать воспаление, но оно может быть вызвано разными проблемами со здоровьем.
Кровь также может быть проверена на определенный генетический маркер под названием HLA-B27 , который связан с анкилозирующим спондилитом. Но не у каждого с таким геном есть или будет развиваться заболевание. Около 80 процентов детей, которые наследуют HLA-B27 от родителей с этим заболеванием, им не заболевают. И не у всех, кто имеет болезнь Бехтерева, есть HLA-B27.
Хотя течение и симптомы варьируются у разных людей, чаще всего при заболевании наблюдаются такие симптомы:
- Боль в нижней части спины или ягодицах.
- Боль, которая постепенно нарастает и длится более трех месяцев.
- Боль и скованность, которые обычно усиливаются утром или после периодов бездействия; и имеет тенденцию облегчаться с помощью упражнений.
- Усталость.
- На ранних стадиях АС может наблюдаться субфебрилитет, потеря аппетита и общий дискомфорт.
- Со временем жесткость и боль могут распространяться по позвоночнику в шею, а также в ребра, плечи, бедра и пятки.
- Некоторые позвонки в позвоночнике могут слиться воедино, делая его менее гибким.
- Воспаление глаз, которое вызывает боли в глазах, чувствительность к свету и ухудшение зрения.
Заболевания, которые могут имитировать болезнь Бехтерева
Анкилозирующий спондилит - наиболее распространенная форма спондилоартрита. На ранних стадиях он может иметь симптомы, схожие с другими формами спондилоартрита, таких как реактивный или энтеропатический артрит.
Некоторые из симптомов или заболеваний, которые имитируют анкилозирующий спондилит:
Хроническая боль в пояснице
Чем отличаются воспалительные и механические боли
Воспалительные боли в спине уменьшаются при физической нагрузке и усиливаются после отдыха. С механическими болями в спине все наоборот: отдых заставляет чувствовать себя лучше, а активность - хуже.
Фибромиалгии
Одно из исследований показывает, что 21 процент женщин и 7 процентов мужчин, у которых был диагностирован АС, изначально считали, что у них фибромиалгия. Ошибка в диагностике может объясняться частичным совпадением некоторых симптомов, таких как:
- боль в пояснице,
- усталость,
- проблемы со сном.
Реактивный артрит
Реактивный артрит – это форма спондилоартрита, сопровождается болью и оттеком в суставах. Причиной является бактериальная инфекция в других органах, чаще всего кишечника, половых органах или мочевых путей. Ряд бактерий может вызвать реактивный артрит. Некоторые из них передаются через пищу, такие как сальмонелла и кампилобактер, другие передаются половым путем, например, хламидиоз.
Реактивный артрит обычно нацелен на колени, суставы лодыжек и ступней, но - как и в случае с болезнью Бехтерева, могут быть боли в пятках, пояснице или ягодицах. У многих людей с реактивным артритом также развивается воспаление глаз. Врачи обычно диагностируют реактивный артрит, используя историю инфекции, поражения суставов и мышц.
Псориатический артрит
Этот воспалительный артрит поражает некоторых людей, страдающих псориазом - другим аутоиммунным заболеванием, которое часто вызывает красные пятна на коже, покрытые чешуйками. У большинства людей сначала развивается псориаз, а затем развивается псориатический артрит, но проблемы с суставами могут иногда начинаться до появления пятен на коже, или они могут появляться одновременно. При псориатическом артрите наблюдается воспаление суставов между позвонками позвоночника и крестцово-подвздошных суставов, как при AС. И псориатический артрит, и AС связаны с геном HLA-B27.
Но, есть характерные признаки псориатического артрита (кроме бляшек от псориаза), которые включают изменения ногтей и припухлость в пальцах рук и ног, называемую дактилитом.
Энтеропатический артрит
При воспалительном заболевании кишечника (ВЗК), также может быть энтеропатический артрит. Наиболее распространенными формами ВЗК являются язвенный колит и болезнь Крона. При этом страдают суставы на руках и ногах, чаще всего на голенях, но могут вызвать воспаление в нижней части позвоночника и крестцово-подвздошных суставах или повлиять на весь позвоночник - аналогично AС. Боль в пояснице и скованность от энтеропатического артрита могут возникнуть до того, как станут заметны такие симптомы как боль в животе и диарея.
Диффузный идиопатический гиперостоз скелета (DISH)
Если говорить о диффузном идиопатическом гиперостозе скелета или болезни Форестье, то это заболевание является типом артрита, который вызывает затвердение связок и сухожилий, обычно вокруг позвоночника. Эти окостеневшие области могут образовывать наросты (так называемые костные шпоры), которые могут вызывать боль, скованность и снижение диапазона движений. Согласно исследованиям, болезнь Форестье чаще встречается у пожилых людей и может быть спутана с болезнью Бехтерева в этой возрастной группе. Это связано с тем, что оба состояния могут вызывать сходные ограничения в подвижности позвоночника и нарушение осанки. Тем не менее, рентгенографические изображения будут отличаться. DISH вызывает вертикальный рост костей по сравнению с горизонтальным ростом костей при AС.
Это хроническое системное воспалительное заболевание осевого скелета, характеризующееся преимущественным поражением крестцово-подвздошных сочленений и позвоночника, иногда периферических суставов, энтезов (мест прикрепления к костям связок и сухожилий), возможно поражение внутренних органов. Выделяют первичную (идиоматическую) и вторичную (связанную с реактивными артритами, псориазом или воспалительными заболеваниями кишечника) формы заболевания.
Этиология и патогенез не ясны. Анкилозирующий спондилит возникает в возрасте 15-40 лет. Мужчины болеют в 3 раза чаще, чем женщины. Распространенность в популяции в среднем составляет 1%. Большое значение придается генетическим особенностям иммунной системы. Маркером предрасположенности является носительство HLA - B 27. Заболевание развивается у 1-2% носителей HLA - B 27.
Симптомы, течение . Поражение позвоночника — обязательный симптом. Больные жалуются на утреннюю скованность и тупую боль в том или ином отделе позвоночника, чаще - в поясничном и крестцовом, иногда во всех отделах. Вначале боль односторонняя и периодическая, затем — двухсторонняя и постоянная; она усиливается в покое, ночью и в ранние утренние часы, уменьшается при физической нагрузке.
При объективном обследовании больных с сакроилеитом и спондилитом основное внимание уделяют выявлению нарушений подвижности различных отделов осевого скелета. С этой целью применяют специальные приемы осмотра пациентов. Для определения подвижности шейного отдела позвоночника используют симптом подбородок — грудина (оценивают способность больного плотно прижать подбородок к грудине) и симптом Форестье (больного просят плотно прижаться спиной к стенке и измеряют расстояние между поверхностью стены и затылком, что позволяет определить степень шейного кифоза).
Для оценки подвижности грудного отдела позвоночника проверяют симптом Отта: нащупывают остистый отросток I грудного позвонка и от него отмеряют вниз по линии остистых отростков расстояние 30 см, затем больному предлагают максимально согнуть спину и в этом положении вновь измеряют расстояние до метки. При ограничении подвижности грудного отдела позвоночника это расстояние меньше 5 см.
Кроме того, ригидность грудного отдела позвоночника проявляется симптомом доскообразной спины: больной пытается достать руками пол при полностью разогнутых в коленных суставах ногах; при спазме мышц спина оказывается плоской и выглядит, как доска. Дыхательную экскурсию грудной клетки измеряют на уровне четвертого межреберья на высоте вдоха и выдоха (в норме разница составляет не менее 5-6 см).
Подвижность поясничного отдела позвоночника позволяет оценить ряд тестов:
Симптом Томайера: больной, сомкнув ноги вместе и не сгибая их в коленях, наклоняется вперед и пытается достать пол вытянутыми пальцами рук (в норме расстояние до пола не превышает 10 см).
Симптом Шобера: при наклоне вперед оценивают изменение расстояния между двумя заранее отмеченными точками (пересечением оси позвоночника с линией, соединяющей боковые углы ромба Михаэлиса и точкой на 10 см выше). В норме при полном сгибании это расстояние увеличивается не менее чем на 5-6 см.
При болезни Бехтерева нередко отмечается артрит суставов конечностей, имеющий некоторые особенности. Чаще поражаются крупные суставы нижних конечностей (тазобедренные, коленные, голеностопные), а также плечевые и грудино-ключичные. Типичны олигоартрит и несимметричное поражение суставов. Иногда возникает артрит мелких суставов кистей и стоп. Артрит суставов конечностей при анкилозирующем спондилите чаще всего непродолжителен (1-2 мес), но у некоторых больных может затягиваться надолго. Даже в этих случаях, в отличие от ревматоидного артрита, как правило, деструкции суставов, их деформации не возникает (за исключением тазобедренных суставов в далеко зашедших случаях). Характерны миалгия (особенно мышц спины), развитие энтезопатий, преимущественно в пяточной области.
В ряде случаев отмечается поражение внутренних органов : глаз (ирит, иридоциклит), аорты (аортит), миокарда (миокардит), реже эндокарда (возможно формирование недостаточности клапанов), почек (нефропатия), нижних отделов мочевыводящих путей (уретрит) и др. При длительном течении болезни у ряда больных развивается системный амилоидоз с преимущественным поражением почек. Течение этой (так называемой центральной) формы болезни обычно медленное, многолетнее, с периодами обострений и ремиссий.
Основное значение в диагностике имеет рентгенография позвоночника. Сакроилеит — наиболее ранний рентгенологический симптом, который может развиться уже через 4-6 месяцев от начала болезни.
Рентгенологически различают 4 стадии сакроилеита:
на I стадии выявляют только небольшие участки эрозирования и склероза без изменения ширины суставной щели;
II стадия характеризуется сужением суставной щели;
на III стадии наблюдают определенные признаки сакроилеита — эрозии, выраженный склероз, расширение, сужение или частичный анкилоз суставных щелей;
на IV — терминальные изменения — полный анкилоз.
Рентгенологические признаки поражения других отделов позвоночника появляются значительно позже. Характерно развитие окостенения наружных отделов фиброзных межпозвонковых дисков, ранее всего в грудном отделе, — появление так называемых синдесмофитов.
Диагноз анкилозирующего спондилита считается достоверным при наличии у больного одностороннего (стадия III-IV) или двустороннего (стадия II- III ) сакроилеита в сочетании с любым из нижеперечисленных признаков (модифицированные Нью-Йоркские критерии, 1984):
- боль в поясничной области, не проходящая в покое, облегчающаяся при движении и длящаяся более 3 мес;
- ограничение подвижности в поясничном отделе позвоночника
- ограничение дыхательной экскурсии грудной клетки относительно нормальных величин сообразно возрасту и полу.
Лечение . Основное значение в лечении имеет длительное применение нестероидных противовоспалительных препаратов в течение многих месяцев и лет.
Глюкокортикоиды для приема внутрь назначает только ревматолог. При наличии артрита суставов конечностей показано внутрисуставное введение глюкокортикоидов, в этих же случаях иногда эффективен сульфасалазин (2 г. в сутки). Могут применяться биологические препараты. Они действуют избирательно на компоненты воспаления.
Существенное значение в лечении анкилозирующего спондилита придают лечебной физкультуре, направленной на сохранение подвижности и укрепление мышц позвоночника, а также массажу мышц спины.
Дополнительное значение имеет аппаратная физиотерапия (фонофорез гидрокортизона), а также бальнео- и грязетерапия.
Читайте также:


