Анамнез больных с остеопорозом
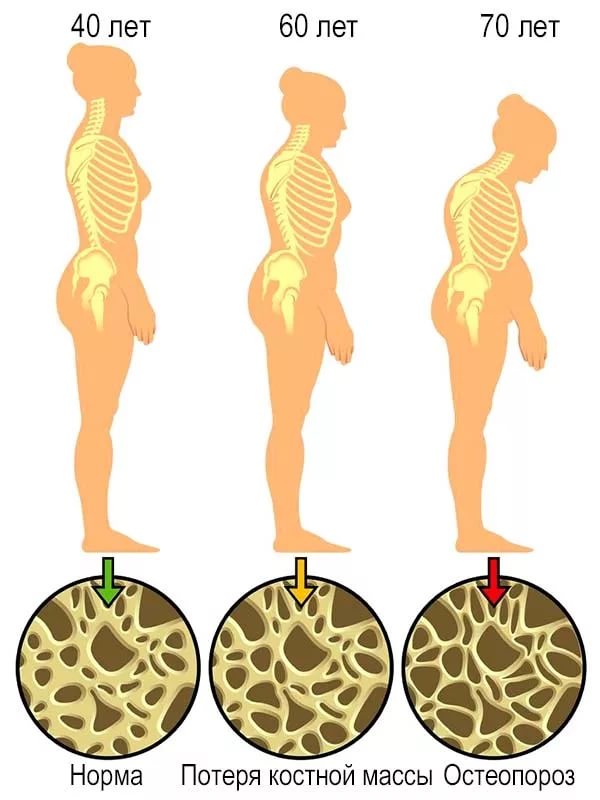
Остеопороз — прогрессирующее системное заболевание скелета, которое характеризуется снижением массы кости в единице объема и нарушением структуры (микроархитектоники) костной ткани, приводящими к увеличению хрупкости костей и повышающими риск их перело

Остеопороз — прогрессирующее системное заболевание скелета, которое характеризуется снижением массы кости в единице объема и нарушением структуры (микроархитектоники) костной ткани, приводящими к увеличению хрупкости костей и повышающими риск их переломов.
Согласно данным ВОЗ, проблемы остеопороза как причины инвалидизации и смертности больных от переломов костей занимают четвертое место среди неинфекционных заболеваний, уступая заболеваниям сердечно-сосудистой системы, онкологической патологии и сахарному диабету.
Остеопороз — гетерогенное заболевание, в возникновении которого большую роль играют факторы риска и их сочетания.
- Генетические: этническая принадлежность (белая и азиатская расы); семейная предрасположенность; пожилой возраст; хрупкое телосложение; низкая масса тела; низкий пик костной массы; женский пол; большая осевая длина шейки бедра.
- Гормональные: ранняя менопауза; позднее начало менструаций; длительные периоды аменореи до наступления менопаузы; бесплодие; женский пол.
- Образ жизни и питания: недостаточное потребление кальция и витамина Д; курение; алкоголизм; низкая физическая активность; злоупотребление кофеином; непереносимость молочных продуктов; сидячий образ жизни; избыточная физическая нагрузка; избыточное потребление мяса; длительная иммобилизация; длительное парентеральное питание.
- Сопутствующие заболевания: нарушение менструального статуса, эндокринные заболевания, болезни крови, воспалительные ревматические состояния, заболевания ЖКТ, хронические обструктивные заболевания легких, хронические неврологические заболевания, застойная сердечная недостаточность, хроническая почечная недостаточность, состояние после трансплантации органов.
- Длительное употребление лекарственных средств: глюкокортикоиды, тиреоидные препараты, антикоагулянты, агонисты и антагонисты гонадотропина, противосудорожные препараты, препараты лития, химиотерапия, метотрексат, циклоспорин, препараты тетрациклина, диуретики, препараты фенотиазина, фосфатсвязывающие антациды.
Из приведенной классификации остеопороза (рис.) видно, что большинство форм остеопороза должны рассматриваться как симптоматические при целом ряде заболеваний. Также различают остеопороз с патологическими переломами костей и без, по морфологическим признакам выделяют трабекулярную, кортикальную и смешанную формы, по метаболической активности — остеопороз с высоким костным обменом, с низким уровнем метаболизма костной ткани и с нормальными показателями костного метаболизма.
Поражение костей с преобладанием кортикальной костной ткани свойственно сенильному остеопорозу, гиперпаратиреозу и тиреотоксикозу, при этом чаще встречаются переломы трубчатых костей и шейки бедра, но нередки (особенно в старших возрастных группах) и переломы тел позвонков. У многих пациентов с остеопорозом имеются жалобы на боли в спине, усиливающиеся после физической нагрузки, при длительном пребывании в одном положении (стоя или сидя). Эти боли исчезают или притупляются после отдыха в положении лежа. Выраженность болевого синдрома может быть неодинаковой не только у разных больных, но и у одного и того же пациента в различные периоды заболевания. При осмотре необходимо обращать внимание на изменение осанки пациента, деформацию грудной клетки, снижение роста, образование кожных складок на боковой поверхности грудной клетки, нарушения походки.
Диагностические процедуры при остеопорозе делятся на 2 группы.
- Обязательные:
- анамнез и физический осмотр;
- показатели фосфорно-кальциевого обмена (ионизированный и общий кальций, фосфор, суточная экскреция кальция и фосфора с мочой);
- биохимические маркеры костного метаболизма:
а) маркеры костеобразования — активность общей щелочной фосфатазы в крови, остеокальцина, пропептида человеческого коллагена I типа;
б) маркеры резорбции костной ткани — экскреция оксипролина с мочой, активность кислой тартратрезистентной фосфатазы и определение пиридинолина, С-телопептида (b-crosslaps) в крови; - рентгенография поясничного и грудного отдела позвоночника;
- определение минеральной плотности костной ткани (остеоденситометрия);
- тестостерон и гонадотропин (у мужчин).
- Дополнительные:
- паратгормон, 25-ОНD, тиреотропный гормон в сыворотке, маркеры злокачественных новообразований;
- гонадотропины и свободный кортизол в моче;
- стернальная пункция;
- биопсия крестцово-подвздошной кости после двойной маркировки тетрациклином для гистоморфометрии и анализа костного мозга.
Дифференциальный диагноз первичного остеопороза при отсутствии признаков заболеваний, характеризующихся развитием вторичного остеопороза, по биохимическим показателям прежде всего проводят с остеомаляцией, костной формой первичного гиперпаратиреоза, почечной остеодистрофией, миеломной болезнью и костными метастазами.
Основными задачами лечения остеопороза являются:
- подавление костной резорбции;
- подавление болевого синдрома;
- замедление или прекращение потери массы кости;
- лечение остеопоротических переломов и предотвращение возникновения новых переломов;
- нормализация процессов костного ремоделирования;
- улучшение качества жизни пациента.
У пациентов с остеопорозом, независимо от возраста, наблюдается снижение кишечной абсорбции кальция, что становится причиной возникновения отрицательного кальциевого баланса. Следует подчеркнуть, что субклинический дефицит витамина Д широко распространен не только у пожилых пациентов, но также примерно у половины пациентов более молодого (около 60 лет) возраста. Адекватное потребление кальция и витамина Д приводит не только к быстрому увеличению минеральной плотности костной массы, но и к снижению частоты переломов костей позвоночника и переломов бедра.
Потреблять 800 МЕ витамина Д и 1200 мг алиментарного кальция в сутки следует всем людям в возрасте старше 60 лет. Целесообразно настоятельно рекомендовать всем лицам этой возрастной группы дополнительный прием препаратов кальция и витамина Д в дозе не менее 400—800 МЕ витамина Д и 1000—1200 мг элементарного кальция, в зависимости от особенностей питания. Необходимо также отметить, что для оптимального лечения всех форм остеопороза с использованием других антиостеопоротических препаратов требуется назначение оптимальных доз кальция и витамина Д в качестве базовой терапии.
Результаты исследований свидельствуют о том, что лечение бисфосфонатами (алендронат, ризедронат) приводит к дозозависимому увеличению минеральной костной плотности и снижает риск переломов на 30—50% у больных с первичным и глюкокортикоидным остеопорозом. Бисфосфонаты, применяемые для лечения остеопороза, имеют следующие особенности: способность прочно связываться с костным минералом, подавлять резорбцию костной ткани и длительно (до года) задерживаться в костной ткани.
ГЗТ является общепринятым подходом к профилактике и лечению постменопаузального остеопороза. ГЗТ показана при наступлении ранней менопаузы и в перименопаузе, в постменопаузе 10—12 лет, при первичном и вторичном гипогонадизме у женщин, за исключением активной гиперпролактинемии, и при состояних после овариоэктомии.
Под влиянием ГЗТ прекращается потеря костной массы, предотвращается развитие новых переломов, устраняются вегетативные и урогенитальные осложнения климактерия. Оптимальная длительность лечения ГЗТ при отсутствии противопоказаний и тщательном динамическом контроле составляет 5—7 лет.
Эффективность селективных модуляторов эстрогеновых рецепторов (ралоксифен) в отношении снижения риска переломов позвоночника была доказана несколько лет назад. Достоинством модуляторов эстрогеновых рецепторов по сравнению со стандартной ГЗТ является преимущественное влияние на костную ткань и отсутствие нежелательного действия на молочные железы и эндометрий.
Основной эффект кальцитонина — это торможение резорбции кости за счет первичного угнетения активности остеокластов и уменьшения их количества. Кальцитонин также обладает выраженным анальгетическим воздействием, опосредованным через опиоидные системы головного мозга. В настоящее время наибольшее распространение получили кальцитонины лосося (миакальцик, кальсинар).
Определенное вспомогательное значение для нормализации кальциевого гомеостаза и улучшения костного обмена может иметь оссеин-гидроксиапатитный комплекс (остеогенон). Он стимулирует костеобразование органическим компонентом и ингибирует активные остеокласты минеральной составляющей препарата, все это позволяет восстановить баланс между костеобразованием и резорбцией.
В качестве симптоматической терапии для купирования болевого синдрома наряду с патогенетическими средствами (кальцитонин) используются анальгетики, нестероидные противовоспалительные средства, а также миорелаксанты, так как в генезе боли при остеопорозе имеет значение и спазм параспинальных мышц.
Абсолютным показанием для назначения корсета при остеопорозе являются боли в спине и наличие компрессионных переломов тел позвонков. Ношение корсетов рекомендуется в постоянном или прерывистом режиме, с обязательным освобождением от них в период ночного отдыха.
Для комплексной терапии остеопороза используются лечебная физкультура и массаж.
Исследователями изучались различные факторы риска, их связь с развитием остеопороза. Согласно клиническим рекомендациям РАОП (2008 года) предложено выделять факторы риска, ассоциирующиеся с остеопорозом (уровни доказательности А и В) и факторы риска переломов костей, т.к. они могут различаться.
К ведущим факторам риска остеопороза (уровень доказательности А) в настоящее время относятся:
— возраст 65 лет и старше,
— семейный анамнез остеопороза,
— низкая масса тела или низкий индекс массы тела,
— недостаточное потребление кальция с пищей,
— дефицит витамина Д,
Наличие предшествующих переломов в анамнезе, произошедших при минимальной травме, — наиболее значимый фактор риска остеопороза (OП) и остеопоротических переломов, имеющий даже большее значение, чем МГЖ. Поэтому при диагностике и определении тактики лечения рекомендовано обращать наибольшее внимание на наличие у пациента малотравматичных переломов в анамнезе. Пациенты с остеопоротическими переломами тел позвонков рассматриваются как больные ОП, даже в том случае, если МПК соответствует остеопении или нормальным показателям.
Доказано, что семейный анамнез ОП включает не только сам диагноз, но и наличие кифоза и перелома при минимальной травме у родственников в возрасте после 45 лет.
К факторам, ассоциирующимся с развитием ОП, относится дефицит половых гормонов независимо от пола. Женщины с ранней — до 45 лет менопаузой имеют более высокий риск ОП. Особенно высок риск заболевания у женщин после хирургической менопаузы, когда потери костной массы могут достигать 9 % в год. Необходимо отметить, что ассоциации других репродуктивных факторов (количество беременностей, наличие и длительность лактации) с ОП не получено.
Курение является фактором риска развития ОП с высоким уровнем доказательности. Считается, что курение более пачки сигарет в день влияет на ремоделирование костной ткани, повышает активность костной резорбции, снижает всасывание кальция в кишечнике.
Хорошо известно, что адекватное возрасту и полу потребление кальция (с продуктами или медикаментозно) необходимо на протяжении всей жизни. Лучше всего кальций усваивается из молочных продуктов, особенно питьевых. В исследованиях было доказано, что достаточное количество кальция, поступающего с пищей, уменьшает риск переломов. Однако, по данным последнего метаанализа, при оценке риска переломов в зависимости от количества потребляемого молока (около 40 тыс. больных), достоверной взаимосвязи этого фактора с риском возникновения переломов выявлено не было.
Дефицит витамина D также считается фактором риска ОП. Это не вызывает сомнений, учитывая важную роль витамина D в организме, особенно для обеспечения абсорбции кальция и обменных процессов в костной ткани. С увеличением возраста отмечается снижение уровня 1,25 (OH)D в сыворотке крови, обусловленное снижением функции почек, сокращением времени пребывания на солнце и уменьшением способности кожи к выработке витамина D. Длительно существующая недостаточность витамина D приводит к развитию вторичного гиперпаратиреоза, который в свою очередь усугубляет нарушение ремоделирования кости. Витамин D содержится в рыбьем жире, масле из рыбы, некоторых овощах, цельном (жирном) молоке, злаках, хлебе.
Получены данные об изменении уровней паратгормона, кальцитонина, нарушении абсорбции кальция и витамина D на фоне приема алкоголя. Кроме того, этанол оказывает прямое антипролиферативное действие на остеобласты. Доказанный фактор риска остеопороза и переломов, приводящий к повышению риска любых переломов, — потребление алкоголя более 36 мл в сутки в пересчёте на чистый этанол.
К факторам риска ОП с уровнем доказательности В относятся: физическая активность, иммобилизация, белая (европеоидная) раса, период времени до 5 лет с момента предыдущего перелома, снижение клиренса креатинина и/или клубочковой фильтрации. Положительное влияние физической активности на МПК не вызывает сомнений, однако до сих пор не совсем ясны тип физической активности в соответствии с возрастом, оказывающие положительное влияние на костную ткань. Данные метаанализов свидетельствуют, что спортсмены имеют на 25% более высокую МПК, чем люди с обычной физической активностью, а последние — на 30% выше, чем люди с низкой физической активностью. По влиянию на кость близок к низкой физической активности такой фактор, как иммобилизация. Показано, что в результате длительной иммобилизация (более 2 мес.), также как и в невесомости, происходит потеря 0,3%—0,4% костной массы ежемесячно. При этом уменьшается и мышечная масса, что в свою очередь является фактором риска переломов.
Доказано, что риск развития ОП у женщин европеоидной расы во всех возрастных группах в 2,5 раза выше по сравнению с африканскими женщинами, что связано с различием пиковой костной массы и ее резорбцией. В последние годы получены данные о том, что риск повторного перелома повышается, если с момента предыдущего прошло менее 5 лет (OR=l,8, 95%, ДИ 1,3; 2,7).
Учитывая, что низкая МПК и сенильный ОП характерен для лиц пожилого возраста, особенно следует отметить склонность к падениям как важнейший независимый фактор риска переломов (уровень доказательности А). Большинство переломов проксимального отдела бедра и дистального отдела предплечья возникает вследствие падений. В тоже время риск падений состоит из признаков, как правило, имеющих место у лиц пожилого возраста: слабость, невозможность подняться со стула без посторонней помощи; снижение физической активности — медленное вставание, низкая скорость ходьбы, снижение силы четырёхглавой мышцы бедра); нарушение зрения; удлинение продолжительности сна (10 часов и более) и сонливость в дневные часы, низкий ИМТ, вестибулярные расстройства, использование некоторых медикаментов, влияющих на неврологический статус, снижение слуха, деменция, падения в прошлом. Предупреждение падений уменьшает число переломов, поэтому модификация перечисленных факторов риска может быть эффективным способом предупреждения переломов.
Следует подчеркнуть, что сочетание нескольких факторов риска ОП и переломов имеет кумулятивный эффект, что приводит к значительному повышению риска остеопоротических переломов и требует первоочередного назначения соответствующей терапии.
Таким образом, в настоящее время доказана роль перечисленных ФР в развитии ОП, т е. доказано их прогностическое значение. Это означает, что при наличии перечисленных ФР риск его развития в будущем больше, чем в популяции.
Однако в диагностике ОП придается особое значение именно ФР. Отчасти это связано с легкостью их выявления и отсутствием каких-либо других признаков, таких же доступных, и одновременно верифицирующих диагноз ОП. Но несмотря на такую — не прогностическую, а диагностическую роль ФР. почти не изучалось их диагностическое значение. Гак, неизвестно, как наличие ФР ассоциировано с клиническими проявлениями ОП (переломами) и со снижением МПК. В настоящее время использование ФР ОП как показания для проведения DXA недостаточно аргументировано.
Существуют указания, что с более низкой МПК ассоциируется семейный анамнез ОП, низкая масса (менее 57 кг) или низкий индекс массы тела (ИМТ
Не проводилось исследования степени связанности ФР со снижением МПК, Одновременно такие сведения позволили бы выделить наиболее значимые ФР, ассоциированные с наличием (а не с перспективой) ОП, что позволило использовать их в качестве показаний для выполнения DXA.

Приглашаем подписаться на наш канал в Яндекс Дзен

Из-за чего же кости становятся хрупкими?
Помимо этого, существует множество факторов риска остеопороза — те, на которые повлиять нельзя (например, раса, пол и возраст), и те, на которые мы можем повлиять, изменив образ жизни. Например, отказаться от курения, чрезмерного употребления кофе и спиртных напитков и включить в свой рацион больше молочных продуктов, овощей и фруктов.

Факторы риска остеопении и остеопороза.
Факторы, поддающиеся коррекции:
- Курение.
- Малоподвижный образ жизни, отсутствие регулярной физической нагрузки.
- Избыточное потребление алкоголя и кофе.
- Неправильное питание (малое количество фруктов, овощей и молочных продуктов в рационе).
- Дефицит витамина Д (витамин Д усиливает всасывание кальция в кишечнике).
Неустранимые факторы риска:
- Возраст (с увеличением возраста происходит снижение плотности кости, самое быстрое разрушение кости наблюдается в первые годы после наступления менопаузы).
- Европеоидная или монголоидная раса.
- Остеопороз в роду.
- Предшествующие переломы.
- Ранняя менопауза (у лиц моложе 45 лет или после операции).
- Аменорея (отсутствие месячных) до наступления менопаузы (нервная анорексия, нервная булимия, чрезмерная физическая активность).
- Отсутствие родов.
- Хрупкое телосложение.
Заболевания, повышающие риск остеопороза:
Эндокринные:
- Тиротоксикоз.
- Гиперпаратиреоз.
- Синдром и болезнь Иценко-Кушинга.
- Сахарный диабет 1 типа.
- Первичная надпочечниковая недостаточность.
Желудочно — кишечные:
- Тяжелые заболевания печени (например, цирроз печени).
- Операции на желудке.
- Нарушение всасывания (например, целиакия -заболевание характеризуется непереносимостью белка злаковых – глютена).
Метаболические:
- Гемофилия.
- Амилоидоз.
- Парентеральное питание (введение питательных веществ в обход желудочно-кишечного тракта).
- Гемолитическая анемия.
- Гемохроматоз.
- Хронические заболевания почек.
Злокачественные новообразования:
- Миеломная болезнь.
- Опухоли, секретирующие ПТГ — подобный пептид.
- Лимфомы, лейкозы.
Лекарства, повышающие риск остеопороза: Глюкокортикоиды (например, преднизолон, гидрокортизон), левотироксин, противосудорожные средства, препараты лития, гепарин, цитостатики, аналоги гонадолиберина, препараты, содержащие алюминий.
Переломы при остеопорозе
Переломы при остеопорозе — низкотравматические и патологические. Такие переломы происходят при совсем незначительных травмах, при которых нормальная кость не ломается Например, человек споткнулся о порог и упал, неудачно чихнул, резко повернул корпус тела, поднял тяжелый предмет, и в итоге — перелом.
Костная ткань — динамичная структура, в которой на протяжении всей жизни человека происходят процессы образования и разрушения костной ткани. У взрослых ежегодно обновляется около 10% костной ткани. С увеличением возраста скорость разрушения костной ткани начинает преобладать над скоростью ее восстановления.
Кости взрослого человека состоят из компактного вещества, она составляет около 80% и образует плотный наружный слой кости. Остальные 20% всей костной массы представлены губчатым веществом, по структуре напоминающим пчелиные соты — это внутренний слой кости.
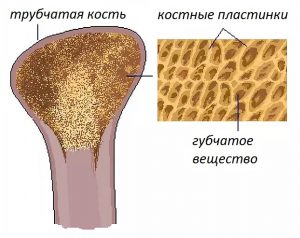
Из представленной картинки может показаться, что губчатого вещества в кости больше. Однако, это не так. Все дело в том, что за счет сетчатой структуры губчатое вещество имеет большую площадь поверхности, чем компактное.
Как процессы восстановления кости, так и скорость потери костной массы при ускоренном костном обмене в губчатом веществе происходят быстрее, чем в компактном. Это приводит к большей хрупкости тех костей, которые в основном представлены губчатым веществом (позвонки, шейка бедра, лучевая кость).
Перелом шейки бедра.
Самый тяжелый перелом, связанный с остеопорозом. Наиболее частая причина перелома — падение, но бывают и спонтанные переломы. Время лечения этого заболевания в условиях стационара дольше, чем других распространенных заболеваний — до 20-30 дней. Такие больные вынуждены соблюдать постельный режим продолжительное время, что замедляет выздоровление. У 50% больных развиваются поздние осложнения. Неутешительна статистика по смертности — 15-30 % больных умирает в течение года. Наличие двух и более предшествующих переломов ухудшает этот показатель.
Перелом позвонков.
Переломы предплечья.
Самые болезненные переломы, требующие длительного ношения гипсовой повязки в течение 4-6 недель. Частая жалоба пациентов уже после снятия гипса — боль, припухлость в месте перелома и нарушение функции руки. Самая частая причина перелома — падение на вытянутые руки.
Последствия переломов, возникающих на фоне остеопороза:
Физические: боль, утомляемость, деформация костей, нетрудоспособность, нарушение функции органов, длительное ограничение активности.
Психологические: депрессия, тревожность (страх падения), снижение самооценки, ухудшение общего состояния.
Экономические: затраты на лечение в стационаре, амбулаторное лечение.
Социальные: изоляция, утрата самостоятельности, утрата привычной социальной роли.
Диагностика и симптомы остеопороза
Остеопорозу предшествует остеопения — умеренное снижение плотности костей, при котором риск переломов умеренный. Но он есть! И выше, чем у лиц, не имеющих проблем с костной системой. В любом случае, остеопороз лучше предупредить, чем его лечить. Каковы же симптомы остеопороза и остеопении? Какие анализы и исследования могут быть назначены врачом?
Жалобы и симптомы при остеопорозе:

Лабораторные исследования:
- Общий анализ крови — снижение уровня гемоглобина
- Кальций крови — повышен (+альбумин крови).
- Щелочная фосфатаза — повышена.
- Кальций мочи — повышен/снижен.
- ТТГ — повышен.
- Тестостерон (для мужчин) — снижен.
- Маркеры (показатели скорости) костного разрушения — пиридинолин, деоксипиридинолин, бета-CrossLaps, С-и N-концевой телопептид крови — повышены.
Инструментальные исследования:
- Рентгеновская денситометрия костей (эталонный метод диагностики).
- Рентгенография (малоинформативен, выявляет только тяжелый остеопороз).
- Сцинтиграфия костей (дополнительный метод, выявляет недавние переломы, помогает исключить другие причины болей в спине).
- Биопсия кости (при нетипичных случаях остеопороза).
- МРТ (диагностика переломов, отека костного мозга).
Специальная подготовка перед исследованием не проводится. Денситометрия — неинвазивный метод исследования и не приносит дискомфорт. Доза облучения очень низкая.
Однако, если выявлено небольшое снижение плотности костей, на основании одной денситометрии невозможно оценить прогноз дальнейшего разрушения костей и риск переломов.
На основании полученных данных по FRAX, наличия факторов риска остеопороза, денситометрии, симптомов остеопороза и других исследований, решается вопрос о профилактике и возможном лечении в индивидуальном порядке.
- Всем женщинам 65 лет и старше, кто не получает лечение по поводу остеопороза, рекомендовано обследование костной системы в обязательном порядке! Женщинам моложе 65 лет и мужчинам— при наличии нескольких факторов риска и симптомов остеопороза.
- Если вовремя начать профилактику и лечение остеопороза, можно не только остановить дальнейшее разрушение костей, но и восстановить их, снизив при этом риск переломов более, чем на 50%!
Профилактика остеопороза
Хорошая новость — профилактика остеопороза не требует особых финансовых затрат и доступна каждому. Только нужно иметь в виду, что меры профилактики должны выполняться комплексно, и только тогда можно добиться хорошего результата. Обратим внимание на то, что профилактика должна проводиться не только в случаях, когда есть остеопения, или же костная система еще в хорошем состоянии. Если остеопороз уже есть, все рекомендации по профилактике так же должны выполняться. Лечение остеопороза заключается в профилактике + медикаментозном лечении. Но об этом чуть позже.
Доказано, что ежедневные физические упражнения и потребление кальция и витамина Д замедляют, а избыточная увлеченность алкоголем (из расчета более 30 мл чистого спирта в сутки), курение и низкая масса тела ускоряют процессы разрушения костей.
Итак, для профилактики остеопороза необходимо:
Разберем подробнее данные рекомендации.
Для женщин до менопаузы и мужчин, моложе 65 лет — 1000 мг/сут.
Для женщин после менопаузы и мужчин старше 65 лет — 1500 мг/сут.
Как оценить, сколько кальция в день мы потребляем с продуктами питания? Расчет можно провести следующим образом. В течение дня записывать все употребленные молочные и кисломолочные продукты, указывая их количество, и на основании нижеприведенной таблицы, для каждого дня недели рассчитать суточное потребление кальция.
Кефир 3.2% жирности
Йогурт 0.5% жирности
Сметана 20% жирности
Например, вы выпили стакан молока, стакан кефира, съели 200 г творога и 2 кусочка российского сыра (около 40 грамм). В сумме получаем: 121*2.5+120*2.5+120*2+35= 877 мг. К этой сумме необходимо прибавить цифру 350 — кальций, полученный из других продуктов питания. В итоге имеем 1227 мг. Для молодых женщин и мужчин такое количество кальция в день достаточно, а женщинам в менопаузе и мужчинам старше 65 лет необходимо увеличить количество кальциевых продуктов в рационе, или, если это невозможно (по причине вкусовых пристрастий, иных диетических рекомендаций и др.), дополнительно принимать кальций в таблетках. В большинстве случаев достаточно принимать одну — две таблетки в день. Однако, существуют противопоказания для терапии таблетированным кальцием (например, повышение кальция крови, гиперпаратиреоз). Поэтому прием препаратов кальция нужно согласовать с эндокринологом (ревматологом).
Содержание витамина D, МЕ/100 г
В сутки потребление витамина Д должно составлять 400-800 МЕ.
В настоящее время учеными доказано, что в период с октября по май в нашей полосе даже в солнечную погоду витамин Д в коже не вырабатывается из-за низкого стояния солнца над горизонтом. И поэтому все люди, вне зависимости от пола и возраста, в осенне — зимне-весенний период испытывают постоянный недостаток витамина Д. Таким образом, профилактический прием витамина Д показан всем.
Лучший способ обеспечить свой организм достаточным количеством этого витамина — потребление витамина Д в водном растворе (холекальциферол, эргокальциферол). Таблетированный витамин Д назначается при тяжелом остеопорозе, остеопорозе средней тяжести и других заболеваниях костной системы. Но, в любом случае, дозировка и режим дозирования витамина Д для каждого человека индивидуальны, и это должен подобрать врач-эндокринолог (ревматолог).
Профилактика остеопороза. Предотвращение падений
Когда вы на улице.
Когда вы дома.
- Все ковры или коврики должны иметь нескользкое основание, или прикреплены к полу.
- Дома лучше ходить в нескользящих тапочках.
- Поддерживайте порядок, лишние вещи на полу, загнутые углы ковра/линолеума могут спровоцировать падение.
- За свободные провода, шнуры можно зацепиться, их необходимо убрать.
- Положите резиновый коврик на кухне рядом с плитой и раковиной.
- Освещение в помещение должно быть хорошим.
- Прорезиненный коврик в душевой также необходим.
- Резиновые подстилки на присосках в ванной помогут предотвратить падение.
- Полы в душевой должны быть сухими.
Все препараты, вызывающие сонливость, головокружение, слабость, могут спровоцировать падение. Обсудите с врачом замену их на более безопасные аналоги.
Если есть проблемы со зрением, используйте очки/линзы.
Физическая активность как профилактика остеопороза

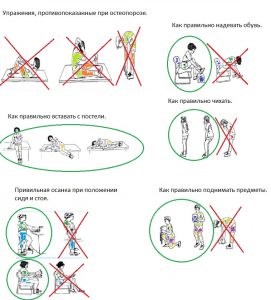
Силовые нагрузки для профилактики остеопороза — это гимнастика. Отметим важные моменты.
- Самое важное — регулярность.Ежедневные занятия по 5 минут принесут вам больше пользы, чем полчаса один раз в неделю.
- Нельзя тренироваться, превозмогая боль. А вот мышечная усталость естественна. Если чувствуете боль, уменьшите физическое усилие, или амплитуду движения.
- Каждое упражнение выполнять от 2-3 раз с интервалами в 15 секунд, постепенно увеличивая количество подходов по возможности.
- Результаты становятся ощутимы со временем, а не сразу.
- Дышите равномерно, не задерживая дыхание.
- При выполнении упражнений стоя, для устойчивости можно держаться за спинку стула или опираться на стену.
- Упражнения нужно выполнять в удобной, не мешковатой одежде, в нескользящей устойчивой обуви.
Примеры упражнений при остеопорозе:
Повседневная активность. Что нужно знать
Лечение остеопороза
Цель лечения остеопороза — это прекращение разрушения кости и ее восстановление. Лечение включает в себя профилактические меры, описанные ранее, и медикаментозную терапию.
Чтобы понимать, для чего нужны те или иные лекарства, нужно разобраться, как они действуют. Напомним, что при остеопорозе процессы разрушения кости преобладают над ее восстановлением.
Анаболические средства — строят новую кость, восстанавливая ее. При приеме таких препаратов процессы разрушения кости не замедляются, но значительно преобладают процессы восстановления костной ткани. Применение обеих групп препаратов в итоге ведут к снижению разрушения кости и восстановлению ее структуры и прочности.
- Какой бы препарат не назначил врач, медикаментозное лечение остеопороза длительное, не менее 5-6 лет.
Это крайне важно, так как при нерегулярном приеме препаратов или кратких курсах терапии, эффект лечения сводится к нулю.
Эффект лечения остеопороза вселяет оптимизм! По данным множества исследований больших групп пациентов, через три года лечения препаратами антирезорбтивной группы частота переломов позвонков снизилась на 47%, а шейки бедра — на 51%. При лечении препаратами анаболической группы по данным контроля через 18 месяцев, риск переломов позвонков снизился на 65%, а других костей — на 53%. Неплохой результат, не правда ли?
Препараты для лечения остеопороза:
Антирезорбтивные
- Бисфосфонаты
- Эстрогены
- СМЭР
- Кальцитонин
- Производные паратиреоидного гормона
- Стронция ранелат
- Деносумаб
Препараты кальция и вит Д.
- Кальция карбонат
- Кальция цитрат
- Эргокальциферол
- Колекальциферол
- Альфакальцидол
Приведенные выше препараты имеют разные режимы дозирования — от ежедневного употребления 1 таблетки в день до 1 внутривенной капельной инъекции в год, что очень удобно занятым людям или людям с нарушением памяти.
Скажем про контроль нашего лечения и оценке эффективности. Не чаще одного раза в год на фоне медикаментозного лечения остеопороза необходимо проводить рентгеновскую денситометрию. Эффективным считается такое лечение, при котором идет прибавка костной массы (плотности), или не происходит дальнейшее снижение. В первые 18-24 месяца лечения обычно наблюдается прирост костной массы, а далее — стабилизация. При этом нужно понимать, что терапия по-прежнему эффективна, так как сохраняется защитный эффект лекарства в отношении переломов. Если же на фоне лечения произошел свежий перелом, с лечащим врачом необходимо обсудить возможную коррекцию лечения.
Позаботьтесь о себе. Никогда не поздно задуматься о состоянии костей. Остеопороз может привести к тяжелым последствиям, которые будет сложно изменить. Может поменяться ваша социальная роль, сильно пострадать самочувствие и жизненный настрой. Если вы вовремя начнете профилактику и лечение остеопороза, приостановится дальнейшее разрушение костей, они восстановятся, при этом риск переломов снизится более, чем на 50%!
И не забывайте, успех лечения остеопороза — в регулярности и длительности лечения и профилактики. Соблюдая меры профилактики и строго выполняя рекомендации врача по лечению, вы восстановите кости, предупредите возможные переломы, уменьшится хроническая боль в спине. Физические упражнения укрепят кости, суставы, мышцы, сердечно-сосудистую систему, и вы станете более активными.
Читайте также:


