Ампутации верхних конечностей у детей
Врожденные ампутации – это группа полиэтиологических внутриутробных пороков развития, которые характеризуются сегментарным или полным отсутствием верхних или нижних конечностей. Клинически патология может проявляться изолированными аномалиями строения или аплазией рук и/или ног либо сочетаться с другими врожденными морфологическими дефектами внутренних органов и систем. Антенатальная диагностика врожденных ампутаций основывается на данных УЗИ, постнатальная – на клинической картине и результатах рентгенографии. Специфического лечения не разработано. С возрастом показано протезирование конечностей. При наличии костных отростков может проводиться реампутация с целью пластики культи.
- Причины врожденных ампутаций
- Классификация
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Цены на лечение
Общие сведения
Врожденные ампутации – это группа гетерогенных аномалий развития, которые проявляются частичным или полным отсутствием как проксимальных, так и дистальных отделов верхних и нижних конечностей. Статистически 10% всех случаев имеют вирусную этиологию, 10% возникают в результате спонтанного повреждения хромосом и 20% относятся к наследственным формам. Общая распространенность редукционных пороков составляет приблизительно 1 случай на 20 000 новорожденных. Более половины (51-53%) врожденных ампутаций – это изолированное одностороннее отсутствие дистальных отделов верхних конечностей (кисти, предплечья). Двухсторонние пороки и аномалии ног, как правило, входят в структуру врожденных синдромов. Полное отсутствие всех конечностей встречается крайне редко.

Причины врожденных ампутаций
Врожденные ампутации – это гетерогенные патологии. Их патогенез изучен недостаточно, однако четко установлены факторы риска. Все потенциальные этиологические факторы можно разделить на 3 группы: экзогенные, эндогенные и генетические. В большинстве случаев врожденные ампутации возникают при воздействии таких факторов в I триместре беременности – с 9 до 12 неделю. Именно в этот период происходит формирование конечностей. К экзогенным факторам, провоцирующим врожденные ампутации, относятся механическое давление со стороны брюшной полости или внешней среды, травмы, аномальное положение плода в утробе, рентгеновские лучи и ионизирующее излучение, химикаты, алкоголь, наркотики, инфекционные заболевания из группы TORCH, погрешности в питании матери, нерациональный прием медикаментов, ятрогении.
К генетическим причинам возникновения врожденных ампутаций относятся генные и хромосомные аномалии. Сюда входят как наследственные заболевания, так и спонтанные или индуцированные мутации. В большинстве случаев данные аномалии возникают спорадически, риск их повторения при последующей беременности у той же женщины незначителен. Также врожденные ампутации могут быть составляющими синдромологических нозологий: синдромов Мебиуса, Ханхарта, Чарли М и др.
Классификация
Все врожденные ампутации можно разделить на 2 группы:
Также врожденные ампутации можно разделить на изолированные (простые) и комбинированные. При изолированных формах аномалии конечностей не сопровождаются какими-либо другими пороками развития. В большинстве случаев они возникают на фоне механических внутриутробных травм или амниотических перетяжек. Комбинированные врожденные ампутации сочетаются с другими пороками развития ребенка или входят в структуру синдромологических нозологий (синдромы Мебиуса, Ханхарта, Чарли М и т.д.). Они могут быть вызваны как эндогенными или экзогенными факторами, так и генетическими мутациями.
Симптомы
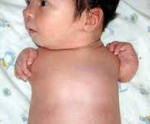
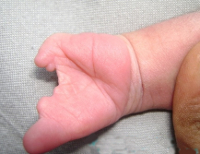
Клинически врожденные ампутации определяются с момента рождения ребенка. Изменения варьируют в зависимости от характера патологии. При полной эктромелии у ребенка полностью отсутствуют верхние и нижние конечности. Также возможны варианты с нормально сформировавшимися руками или ногами при отсутствии другой пары конечностей. Редкий вариант эктромелий – наличие руки и ноги с одной стороны (правой или левой). При врожденных ампутациях в виде фокомелии у ребенка отсутствуют проксимальные сегменты конечности – предплечья и плечи, голени и бедра. Дистальные сегменты сохранены. При условии полного отсутствия проксимальных отделов конечностей кисти и стопы напрямую прикрепляются к туловищу.
При вырожденных ампутациях по типу гипоплазии конечности находятся в глубоко недоразвитом состоянии. Зачастую наблюдается недоразвитость дистальных отделов конечностей, реже – проксимальных. Распространены как симметричные, так и односторонние варианты. Также врожденные ампутации могут сочетаться с другими синдромологическими пороками развития и их характерными проявлениями. Например, при синдроме Мебиуса наблюдаются парезы VI и VII пар черепно-мозговых нервов и микрогнатия, при синдроме Ханхарта выявляется гипоплазия (или аплазия) языка и гипоплазия нижней челюсти, при синдроме Чарли М отмечается гипертелоризм, гиподонтия и синдактилия.
Диагностика
Постнатальная диагностика врожденных ампутаций не составляет труда – аномалии строения конечностей или их отсутствие определяются визуально при первичном осмотре новорожденного. Сбор анамнестических данных помогает педиатру и неонатологу установить возможную этиологию. При детальном физикальном осмотре ребенка обращают внимание на другие возможные пороки развития, которые могут указывать на синдромологическую нозологию. Лабораторные анализы при врожденных ампутациях проводятся в качестве общепринятых мер с целью оценки работы органов и систем ребенка и исключения других заболеваний. Среди инструментальных методов исследования используется рентгенография, компьютерная и магнитно-резонансная томография. Они применяются при подозрении на сочетанные пороки развития, поражения внутренних органов.
Лечение
Лечение, как таковое, при врожденных ампутациях отсутствует. В педиатрии при изолированных формах с сохраненными костными сегментами единственными терапевтическими мерами могут быть повторные реампутации конечностей, т. к. кость растет быстрее других тканей и может вызывать травматизацию культи. В дальнейшем таким детям подбираются индивидуальные протезы, пациентов включают в программы по реабилитации и адаптации инвалидов к социальной жизни. При комбинированных формах врожденных ампутаций помимо вышеперечисленного могут проводиться пластические и реконструктивные операции, а также ситуационные лечебные и реабилитационные мероприятия, зависящие от имеющихся пороков развития.
Прогноз
Прогноз для жизни при простых врожденных ампутациях благоприятный. В большинстве случаев другие органы и системы пациентов развиваются в соответствии с возрастными нормами, психическое развитие страдает редко. Прогноз при синдромологических формах врожденных ампутаций напрямую зависит от присутствующего синдрома. Независимо от варианта врожденной ампутации, дети с такой патологией получают группу инвалидности, т. к. в дальнейшей жизни их работоспособность, способность к самообслуживанию или передвижению ограничены. Конкретная группа присваивается каждому ребенку индивидуально по решению региональных медико-социальных экспертных комиссий.
Профилактика
Специфической профилактики врожденных ампутаций не разработано. Неспецифические меры подразумевают исключение всех потенциально возможных этиологических факторов. Антенатальная охрана плода включает в себя полный отказ матери от употребления алкоголя, наркотиков и табачных изделий, раннюю диагностику и лечение TORCH-инфекций, минимизацию психоэмоциональных и физических нагрузок, прием медикаментов только по назначению врача с соблюдением предписанных дозировок. Важную роль играет акушерское УЗИ, которое дает возможность идентифицировать врожденные ампутации уже в первой половине беременности. При подозрении на синдромологические патологии и при наличии анамнестических данных, которые могут указывать на наследственный характер заболевания, показан амниоцентез или кордоцентез с дальнейшем кариотипированием.
При выполнении ампутации у детей должны быть учтены следующие обстоятельства:
1. После ампутации рост мягких тканей отстает от роста кости, вследствие чего образуется коническая культя, конец которой заострен и перфорирует ткани, расположенные над костным опилом. С целью предупреждения подобного осложнения необходимо создавать запас мягких тканей над костной культей, при этом следует учитывать большую сократимость кожи у детей, чем у взрослых. Сшивание мышц антагонистов или фиксация их к усеченной кости является профилактикой возрастной конической культи.
2. Отмечен неравномерный рост парных костей голени и предплечья: малоберцовая и лучевая опережает соответственно рост большеберцовой и локтевой. Поэтому парные кости усекаются на разных уровнях, при ампутации голени малоберцовая кость опиливается на 3-4 см выше по сравнению с большеберцовой. Учитывая диспропорцию роста парных костей, детям чаще показаны костно-пластические и периостеопластические способы ампутации.
3. После ампутации происходит отставание в росте культей бедра от культей голени, так как зона наибольшей активности роста голени находится в проксимальном эпифизе, а на бедре – в дистальном. В силу этих обстоятельств следует беречь ростковый хрящ, поэтому у детей чаще выполняется экзартикуляция на уровне коленного, локтевого и лучезапястного суставов, а не усечение конечности на протяжении кости (или костей), при условии сохранения мягких тканей для формирования культи.
4. У детей, чаще чем у взрослых, наблюдается деформация костей культи.
5. Ампутация нижних конечностей у детей приводят к перестройке всего опорно-двигательного аппарата, к деформации и атрофии соответствующей половины таза, при ампутациях и экзартикуляциях верхней конечности происходят изменения в развитии плечевого пояса.
Практическая часть.
Студенты на трупе и на изолированных конечностях выполняют самостоятельно экзартикуляцию фаланг пальцев верхней и нижней конечностей, ампутацию голени по Пирогову, затем в средней трети голени с разбором топографии сосудов и нервов в культе; затем выполняют ампутацию бедра по Гритти - Шимановскому и в средней трети бедра с разбором топографии сосудов и нервов в культе. Студенты работают по три человека на каждой операции.
Подведение итогов занятия.
Задание на следующее занятие.
Проект хронокарты проведения занятия (продолжительность занятия без перерывов 180 минут).
| № п/п | Этап занятия | Уровень деятельности | Длительность в минутах |
| Проверка присутствующих | |||
| Постановка темы и определение цели занятия | |||
| Теоретическая часть (разбор учебного материала) | |||
| Практическая часть – выполнение студентами операций на трупе, оформление протоколов операции | |||
| Подведение итогов занятия | |||
| Задание на следующий день |
Рекомендуемая литература:
МЕТОДИЧЕСКАЯ РАЗРАБОТКА К ЗАНЯТИЮ № 9
ТЕМА: «ТОПОГРАФИЧЕСКАЯ АНАТОМИЯ СВОДА ЧЕРЕПА.
Цель занятия: Послойное изучение областей мозгового отдела головы. Разбор и производство первичной хирургической обработки ран костей свода черепа. Декомпрессионная и костно-пластическая трепанация черепа
Содержание занятия:
1. Проверка присутствующих
2. Постановка темы и определение цели занятия
3. Теоретическая часть.
Поперечные профили набережных и береговой полосы: На городских территориях берегоукрепление проектируют с учетом технических и экономических требований, но особое значение придают эстетическим.



Опора деревянной одностоечной и способы укрепление угловых опор: Опоры ВЛ - конструкции, предназначенные для поддерживания проводов на необходимой высоте над землей, водой.

Потеря руки или ноги всегда тяжело переносится человеком как в психологическом, так и в физическом плане. Даже при длительном хроническом заболевании решение врача об ампутации часто становится шоком и для самого пациента, и для его родственников. Но даже в этом случае не стоит отчаиваться. Тысячи и миллионы людей ведут активную полноценную жизнь после ампутации. Они так же работают, любят, воспитывают детей и наслаждаются каждым новым днем.
Причины и показания к ампутации конечностей
Операцию по удалению конечности назначают при непосредственной угрозе для жизни пациента, когда все остальные методы лечения не дали результата.
К абсолютным показаниям для проведения ампутации относят:
- травматические ампутации конечностей — полный или частичный отрыв конечности в результате травмы;
- гангрена (отмирание) конечности из-за инфекции, обморожения, ожога, электротравмы, сосудистых заболеваний или диабета;
- сочетание повреждения кости, крупных сосудов и нервов, мягких тканей на значительном протяжении.
Относительные показания, при которых вопрос об ампутации решают индивидуально, с учетом состояния пациента:
- острая раневая инфекция — остеомиелит, тяжелая флегмона, тяжелый гнойный артрит;
- злокачественные новообразования;
- обширные трофические язвы, не поддающиеся лечению;
- деформация конечности, паралич, врожденный порок развития;
- сложная обширная травма конечности при неэффективности реконструктивной операции.
Наиболее частой причиной ампутации, помимо травм, становятся заболевания сосудов, которые приводят к ишемии и гангрене, осложнения сахарного диабета (трофические язвы и гангрена).
Например, атеросклероз сосудов нижних конечностей в 38–65% случаев приводит к критическому нарушению кровообращения (критической ишемии). В течение первого же года с момента установления диагноза критической ишемии у 25–50% пациентов развивается влажная гангрена, которая приводит к ампутации нижней конечности.
Не лучше и ситуация с сахарным диабетом. От 50 до 70% всех ампутаций в мире вызваны именно осложнениями этого заболевания: из-за нарушения кровообращения возникают незаживающие трофические язвы и гангрена. При сахарном диабете ампутация конечностей проводится в 10–20 случаях из тысячи.
Ампутация состоит из нескольких этапов.
- На первом этапе консилиум врачей определяет уровень ампутации нижней или верхней конечности с учетом состояния пациента; берут согласие на операцию.
- Второй этап — уже в операционной. Пациенту дают наркоз, хирург начинает операцию, разрезают мягкие ткани. Сосуды перевязывают, нервные окончания обрабатывают так, чтобы они не попали в рубцовые спайки. Затем врач отсекает кость. Существует несколько методов обработки костного спила, которые позволяют предотвратить осложнения.
- На последнем этапе сформированная из мягких тканей культя закрывается кожными лоскутами. При этом рубец не должен находиться на опорной поверхности, которая будет испытывать основную нагрузку от протеза.
Реабилитация после ампутации конечностей не входит в этапы проведения операции, но является важным условием возвращения человека к нормальной жизни.
Уровень ампутации нижней и верхней конечности определяется индивидуально, с учетом объема здоровых тканей, таким образом, чтобы максимально сохранить функцию конечности, создать культю, пригодную к протезированию, предотвратить развитие фантомных болей и других осложнений.
В зависимости от того, как и когда будет реализован каждый из перечисленных этапов, в медицинской практике выделяют виды ампутации.
По количеству операций:
- первичная;
- вторичная(реампутация).
По способу рассечения мягких тканей:
- Круговая. Кожа и мягкие ткани рассекаются перпендикулярно кости. Применяется редко, так как не позволяет создать полноценную культю. Используется при газовой гангрене, анаэробных инфекциях, при необходимости срочного проведения операции.
- Ампутация лоскутным способом (одно- и двухлоскутным). Применяется чаще всего. Этот способ позволяет создать нормально функционирующую и пригодную для протезирования культю.
- Ситуативный способ применяют при сложных травматических повреждениях в случае первичной ампутации.
По способу обработки костной культи:
- Надкостничный, при котором опил закрывается надкостницей.
- Безнадкостничный, когда надкостница удаляется с края культи.
- Костно-пластический способ, при котором опил кости закрывают фрагментом кости пациента. Это позволяет создать крепкую опорную поверхность культи.
По способу укрытия культи:
- Фасциопластический метод. Наиболее приемлем при ампутации верхних конечностей. В состав лоскута включена фасция пациента, подкожная клетчатка и кожа. Дает возможность точно смоделировать форму культи.
- Миопластический метод. В данном случае над опилом кости сшивают мышцы-антагонисты. Такой способ усложняет протезирование, так как сшитые мышцы перерождаются в рубцовую ткань.
- Периопластический метод. В состав лоскута включают надкостницу. В основном применяют при операциях у детей и подростков, так как способ дает возможность синостизирования костей голени в единый блок.
- Костно-пластический метод ампутации был предложен Н.И. Пироговым еще в 1852 году и до сих пор является непревзойденным по своим результатам. В состав лоскута входит фрагмент кости, покрытый надкостницей. Этот способ — лучший для создания опорной культи при ампутации нижней конечности.
Если ампутация проведена правильно, выбран адекватный уровень удаления конечности, осуществлена профилактика инфекции, серьезных осложнений возникнуть не должно. Однако существуют последствия ампутации конечностей, с которыми приходится справляться многим пациентам.
- Болевой синдром. В первые дни после ампутации пациент испытывает боль в оперированной конечности. Тупая и тянущая боль сопровождает любую хирургическую операцию и возникает из-за повреждения мягких тканей. Через несколько дней боль притупляется.
- Отек — это нормальная реакция организма на оперативное вмешательство, повреждение, чужеродный материал (нити, скобы). Обычно отек сохраняется в течение первых недель после операции.
- Фантомные явления — тоже нормальная ситуация. Некоторое время после удаления конечности пациент может чувствовать ее. Фантомные боли могут появиться через несколько недель, месяцев и даже лет. Они могут возникать от прикосновений, изменения температуры или давления. Считается, что боли возникают из-за раздражения отсеченных нервных окончаний, образования невром, вовлечения нервов в рубцовый процесс.
- Контрактура — ограничение движения в суставе. Контрактура может быть вызвана нарушением техники операции, травмой сустава или действиями самого пациента. Длительная иммобилизация культи, отказ от активности могут привести к развитию контрактуры и дальнейшей невозможности протезирования.
Каждый день врач и медицинская сестра осматривают швы, проводят их обработку и снова забинтовывают оперированную конечность. Примерно через 5–7 дней убирают гипсовую повязку. В этот момент рубец на конечности еще очень нежный и тонкий.
После заживления рубца на культю надевают специальный компрессионный чехол. Это позволяет придать конечности нужную для протезирования форму.
Примерно через 12–15 дней пациента выписывают. Дома нужно каждый день осматривать культю на наличие воспаления или раздражения, проводить гигиенические процедуры. Следует создать для пациента доступную среду: убрать пороги и торчащие провода, о которые можно споткнуться, установить в ванной и санузлах поручни.
Примерно через 30–40 дней опасности инфекционных осложнений больше нет и можно сосредоточиться на реабилитации после ампутации конечности и освоении протеза.
В задачи реабилитации входит:
- подготовка культи к протезированию;
- подгонка протеза под индивидуальные параметры человека;
- обучение жизни с протезом, возвращение человека к трудовой деятельности, создание условий для активного участия в социальной жизни.
Это может звучать парадоксально, но именно ампутация для многих становится началом новой активной жизни, новой карьеры, помогает найти свое призвание, встретить единомышленников и друзей. Стоит только посмотреть на паралимпийцев: людей, которые вовсе не считают отсутствие конечности своим физическим недостатком.
Реабилитацию после ампутации нижней и верхней конечности можно разделить на несколько общих этапов:
- Оценка состояния культи. Для использования протеза культя должна быть хорошо сформирована, иметь правильную форму.
- Подбор протеза. Подбор первого временного протеза можно начинать примерно через 6–8 недель после ампутации.
- Обучение жизни с протезом. Первые дни пользоваться протезом может быть очень сложно и даже больно. Но нельзя забрасывать тренировки. Через несколько дней проходит боль, появляются навыки пользования протезом.
- Тренировка самообслуживания. После ампутации важная цель для человека — восстановить навыки ухода за собой, не чувствовать себя беспомощным. Начать стоит с малого — научиться ходить по квартире с поддержкой, затем пробовать заняться привычными делами, гигиеническими процедурами и т.д.
- Адаптация окружающей среды. Как уже упоминалось, нужно создать больному доступную среду: положить необходимые вещи так, чтобы не нужно было тянуться к ним, установить опоры и поручни в квартире.
- Работа с психологом. Часто после такой тяжелой (и в психологическом плане — тоже) операции человек замыкается в себе, считает себя неполноценным, теряет смысл жизни. Работа с психологом поможет вернуть веру в себя, восстановить мотивацию, увидеть новые возможности и вернуться к активной социальной жизни.
- Работа на тренажерах. Для восстановления тонуса мышц, обучения работе с протезом и восстановления навыков ходьбы используются тренажеры, работающие по принципу биологической обратной связи (БОС). Система поддержки тела, такая как Vector, позволяет быстро восстановить конечности после ампутации.
- Физиотерапевтические процедуры позволяют улучшить кровообращение, восстановить тонус мышц культи, снять боль, уменьшить отек.
Государственные и частные реабилитационные центры предлагают комплексные программы для восстановления функции утраченной конечности и для психологической реабилитации. Нужно помнить, что ампутация — это не конец жизни, а лишь ее новый этап. И насколько полной и активной будет жизнь после операции, зависит не только от усилий врачей, но и от самого пациента.
Более чем у половины пациентов после ампутации конечности наблюдаются депрессивные состояния: у 52% — легкие, у 8% — тяжелые (по шкале депрессии Гамильтона). Это еще раз подчеркивает, насколько важны для больного посещение психолога или психотерапевта, а также переоценка межличностных отношений с близкими. В восстановительных центрах должны вести работу не только с пациентами, но и с их родными, обучая последних уходу за больным и умению поддержать человека в трудном положении.
Особенности детского организма, связанные с продолжающимся ростом, пластичностью тканей, высокой регенеративной способностью, требуют при выборе уровней и методов ампутаций у детей иного принципиального подхода по сравнению со взрослыми.
Ампутация конечности — одна из самых древних хирургических операций, по до второй половины XIX века сведений об ампутациях конечностей у детей в литературе не было. В основном авторы отмечали характерные особенности детской культи: отставание в росте культи и вышележащих сегментов, диспропорцию роста кости и мягких тканей, неодинаковый рост парных костей, деформацию костной культи.
Большой вклад в развитие учения о детской культе внесли Ленинградский научно-исследовательский детский ортопедический институт им. Г. И. Турнсра, Ленинградский научно-исследовательский институт протезирования, Центральный научно- исследовательский институт травматологии и ортопедии имени Н. Н. Приорова, 2-й Московский медицинский институт. Тем не менее, в большинстве работ освещались вопросы, в основном касающиеся медицинской и протезно-ортопедической реабилитации детей после ампутации.
Основным критерием оценки правильности выбора уровня и способа ампутации у детей являются отдаленные результаты и эффективность протезирования. Наиболее часто ампутации производятся у детей младшего и среднего школьного возраста: в возрасте 7—10 лет — 32%, 11—16 лет — 45%. У дошкольников 4—6 лет— 13 %, до 3 лет— 10 %. Только у детей ясельного возраста (до 3 лет) частота ампутаций не связана с полом.
Среди Пи/юс сілрншх детей ампутации преобладают у мальчи- К( пі (8(i %).
Основными причинами ампутации нижних конечностей являются повреждения (90%), верхних — электротравма (50%). Только 1—2 % ампутаций производятся по поводу сосудистых и онкологических заболеваний, врожденных недоразвитий и деформаций конечностей. Общее соотношение ампутаций нижних н верхних конечностей у детей 4:1 (у взрослых — 6: 1).
Локализация ампутаций: голень — 32%, бедро —27%, стопа — 15%. Ампутации плеча составляют 15%, предплечья — 11 %. Около половины всех детей после ампутации имеют двусторонние и множественные дефекты конечностей. Значительное число ампутаций (54%) производится на проксимальных уровнях: в средней трети — 43%, дистальной — 13%.
Основными принципами ампутаций и реампутаций у детей являются:
Максимальное сохранение длины сегмента. Уровень ампутаций следует выбирать в зависимости от характера и распространенности поражения, причем решение должно быть принято только после соответствующего обезболивания, тщательного туалета раны, детального осмотра.
Бережное отношение к источникам роста культи — эпифизарным зонам и суставным хрящам. Следует помнить, что ростковые зоны не только являются потенциальными источниками роста костной культи, по и могут быть использованы для удлинения культи с помощью днетракционных аппаратов. При определении уровня ампутации целесообразно учитывать значимость ростковых зон и ампутацию па диафизе по возможности заменять экзартикуляцпей.
По возможности создание избытка мягких тканей на конце культи с расчетом на последующее размещение в нем быстрорастущей кости.
Применение фасциопластическнх и костнопластических способов. Ограничение показаний к удалению малоберцовой кости, поскольку после такой операции у детей может развиться рекурвация коленного сустава и ухудшатся условия нагрузки в области посадочного кольца, обоснованно широким использованием свободной кожной пластики при закрытии дефектов кожи, ввиду пластичности тканей у детей и их способности к быстрой трансформации.
Ампутацию при травме целесообразно производить максимально экономно, по принципу хирургической обработки раны. Кожные лоскуты следует выкраивать атипично с учетом сохранившихся тканей. Для закрытия раневого дефекта при дефиците мягких тканей широко использовать различные виды кожной пластики: дерматомную, местную, комбинированную. Ампутации по поводу врожденных деформаций и заболеваний целесообразно производить лоскутным способом с сохранением потенциальных зон роста скелета. При некрозах вследствие отморожения или электротравме допустима гильотинная ампутация с закрытием раневого дефекта дерматомиым или итальянским методами пластики.
Миопластика допустима лишь при достаточном избытке мышечной ткани, с помощью которой целесообразно закрытие костного опила. При отсутствии необходимого запаса мышц (особенно при реампутациях) миопластика не показана из-за необходимости сохранения максимальной длины костного рычага. При вычленениях или ампутациях в проксимальных отделах сегмента конечности необходимо бережно относиться к мышцам, стараться сохранить даже, казалось бы, функционально бесполезные мышцы или части их, так как они могут быть успешно использованы в дальнейшем для кинепластнки — формирования кожно-мышечного канала, необходимого для управления современными протезами с внешними источниками энергии и средствами самообслуживания.
Неизбежно наступающее у детей отставание в росте усеченной конечности обязывает сохранять культю достаточной длины; кроме того, этим обеспечиваются наиболее благоприятные условия для протезирования и последующих вмешательств, которые могут понадобиться в течение жизни ребенка и будущего взрослого. Помимо бережного отношения к ростковым зонам, следует также сохранять суставной хрящ, поскольку сохранение его во время ампутации предупреждает развитие инфекции в кости, а на костях стопы за счет базального слоя суставного хряща происходит рост их.
При невозможности сохранить дистальный сегмент детям в отличие от взрослых показаны вычленения в коленном, голеностопном, локтевом и лучезапястном суставах. Культи голени и бедра в этих случаях выносливы и опороспособны. Нежелательной булавовидности можно избежать, если при вычленении опилить выступающие лодыжки, мыщелки бедра и шиловидные отростки костей предплечья.
Для создания избытка мягких тканей ампутацию наиболее целесообразно производить лоскутным способом, пересекая мышцы дистальнеє опила кости на 3—4 см, сшивая их над распилом или фиксируя к фасции. При этом, чем больший запас мягких тканей имеется в самом начале, тем больше времени культя остается выносливой и не требует лечения.
Усечение на более высоком уровне (на 3—4 см малоберцовой кости в зависимости от длины культи н па 1—2 см — лучевой) на некоторое время задерживает возникновение копич- ности (в большей степени культи предплечья).
У детей старшего школьного возраста (после 12 лет) в основном при плановых ампутациях для предупреждения конич- ностп, вальгусного отклонения и чрезмерной подвижности малоберцовой кости периосто- и костнопластические методы являются методом выбора. В период интенсивного роста костнопластические ампутации голени па уровне диафиза не предотвращают формирования коничности, врастания берцовых костей в мягкие ткани и повторных операций.
Обработка кости. Кость следует перепиливать на уровне пересечения надкостницы; костные выступы, неровности и шероховатости должны быть выровнены и сглажены с помощью специальных фрез электрического и пневматического аппарата для обработки костей.
Нервы следует пересекать на 2—3 см проксимальнеє уровня опила кости, сосуды лигировать кетгутом.
Показания и техника ампутации. Показаниями к ампутации конечностей у детей служат:
— открытое повреждение конечности с раздроблением костей, обширным размозжением мышц, разрывом магистральных сосудов и основных нервных стволов;
— тяжелая инфекция, угрожающая жизни;
— гангрена различного происхождения (отморожение, электротравма, ожоги и др.);
— врожденные недоразвития конечностей, препятствующие протезированию, сосудистые заболевания, тяжелые деформации конечности (посттравматические, паралитические и др.).
Классификация ампутаций. У детей следует различать ампутации ранние, поздние и повторные (реампутации).
Ранние ампутации конечности проводятся, как правило, по первичным показаниям при отрывах конечностей и открытых, обширных повреждениях по типу первичной хирургической обработки с удалением только явно нежизнеспособных тканей. Успехи в области восстановительной хирургии в последние годы позволили при тяжелых повреждениях конечности отсрочить раннюю ампутацию и реимплантировать конечность. При осложнениях раневой инфекцией, при распространяющемся некрозе тканей проводится так называемая вторичная ампутация. Ранние ампутации по вторичным показаниям характерны при электротравме. Обычно у детей они проводятся па 7—10-е сутки, когда определяется уровень нежизнеспособности тканей. Для данной травмы характерны и повторные ампутации (реампутации), которые проводятся при неудовлетворительных результатах ранее выполненных операций, при прогрессировании газовой инфекции, при распространяющейся гангрене.
Поздними называются ампутации, которые производятся после продолжительного и безрезультатного лечения, при функционально бесполезной конечности. У детей такие ампутации сравнительно редки. При обширных повреждениях конечности и кожных покровов хирург часто оказывается в затруднительном положении: сохранять или ампутировать конечность. У детей на первый план выступает задача восстановления кожного покрова. Ранний возраст ребенка не является противопоказанием для применения пластических операций и не должен служить поводом для длительного выжидания, поскольку при самостоятельном заживлении обширных ран развиваются тяжелые деформации, которые усугубляются с ростом ребенка и в поздние сроки труднее поддаются лечению. Обработка обширной раны с применением первичной кожной пластики является продолжительной и травматичной операцией, поэтому пострадавшего следует вывести первоначально из шока. Если первичная пластика окажется неуспешной, можно применить вторичную пластику в период гранулирования раны, не дожидаясь периода рубцового уплотнения глубоких слоев раны. Пластические операции у детей более перспективны, чем у взрослых, вследствие выраженной способности растущего организма к регенерации и меньшей наклонности к развитию контрактур.
Техника ампутации. Большинство ампутаций проводится под резиновым эластическим бинтом. По способу рассечения тканей ампутации бывают круговые, циркулярные и лоскутные.
Круговой способ заключается в том, что мягкие ткани могут быть разрезаны сразу, одним сечением через все слои (гильотинный способ) или разрезаются послойно (двухмоментный, трехмоментнын). У детей этот способ ампутации допустим при некрозах вследствие отморожения или электротравмы. Недостатки циркулярного способа заключаются в том, что образуются обширные центральные рубцы, захватывающие почти весь поперечник культи. Такие культи нередко подлежат реампутации. Поэтому применение циркулярных способов усечения конечности должно быть резко ограничено, чаще используются лоскутные способы.
Для сохранения длины скелета и всех жизнеспособных тканей при ампутации плеча необходимо:
— при выборе направления первоначальных разрезов руководствоваться не схемами и правилами классического выпол- ііоинй операции, я особенностями п характером повреждения раневого процесса и состоянием пострадавшего;
— при повреждении, некрозах плеча вплоть до подмышечной впадины сохранять значительную часть культи, соединив ее внутреннюю поверхность с мягкими тканями грудной стенки;
— если дистальный конец кости обнажен от мягких тканей, его можно сберечь, погрузив под покровы грудной стенки;
— щадить зону метаэпифизариого росткового хряща, избегать повреждений подмышечного нерва, иннервирующего дельтовидную мышцу, бережно относиться к мышцам, поскольку последние могут быть успешно использованы в дальнейшем для кинепластики. 1
ВЫЧЛЕНЕНИЕ В ПЛЕЧЕВОМ СУСТАВЕ
Вычленения в плечевом суставе у детей по возможности следует избегать, заменяя ампутацией плеча. При вычленении плеча наблюдаются значительные изменения и отставание в развитии скелета культи надилечья. При этом отмечаются выраженная асимметрия надплечнй, выстояпие акромиального конца ключицы и лопатки, искривление позвоночника, недоразвитие ключицы, лопатки, выраженная атрофия мышц. Все это осложняет условия протезирования и снижает его эффективность. Поэтому вычленение в плечевом суставе, а также другие усечения в пределах надплечья следует производить, соблюдая принцип максимальной экономии в отношении жизнеспособных тканей культи. Методика классической ампутации плеча и плечевого пояса может быть рекомендована только при соответствующих показаниях, например при злокачественных новообразованиях, врожденных иедоразвнтиях.
Ампутацию предплечья в нижней трети целесообразнее заменить вычленением в лучезапястном суставе для сохранения дистальных зон роста, выстоящие шиловидные отростки опилить. Длинная культя предплечья значительно облегчает самообслуживание, а неминуемое отставание в росте сохранившейся части конечности позволяет использовать стандартные конструкции протезов без увеличения длины.
При ампутации предплечья в верхней и средней трети лучевую кость следует перепиливать на 1,5 см проксимальнеє локтевой, максимально сохранять кожу и мягкие ткани.
Ампутацию голени в нижней трети по возможности следует заменять вычленением в голеностопном суставе для сохранения дистальной ростковой зоны. Выступающие лодыжки следует
опилить. Эти культи, как правило, выносливы и опороспособны при протезировании.
При ампутации голени по Пирогову, других эпизифарных ампутациях с сохранением подошвенной или медиально-подошвенной кожи опил костей голени необходимо производить дистальнеє росткового хряща.
При ампутациях голени па уровне верхней и средней трети малоберцовую кость необходимо усекать проксимальнеє на
3- 4 см, острый кран угла гребня большеберцовой кости обязательно сбивать долотом. Учитывая продолжающийся рост культи, которая в дальнейшем может стать вполне пригодной для протезирования, ампутацию можно осуществить даже в области верхних метафизов костей голени. Необходимо сохранять все жизнеспособные ткани с учетом последующего удлинения культи дистракцпонным методом.
При ампутации бедра но Гритти также следует сохранять диаэпнфизарную зону бедренной кости. Для предупреждения булавовидности культи при вычленении в коленном суставе вы- стоящие части мыщелков необходимо косо опилить. Лоскуты выкраиваются из сохранившейся кожи, а мышцы пересекаются в одной плоскости дистальнеє распила кости на 3—4 см. Необходимо, чтобы рубец располагался на задней пли боковой поверхности культи.
При ампутациях и вычленениях стопы в целях сохранения длины стопы необходимо стремиться сохранить но возможности более длинный рычаг. Поэтому на стоне следует избегать классических способов усечений с выкраиванием длинного подошвенного лоскута кожи для закрытия дефекта и расположения рубца на тыле стопы. Операция должна производиться по типу первичной хирургической обработки раны с последующим закрытием дефекта свободной кожной пластикой. Так как рост губчатых костей стопы происходит за счет базального слоя суставного хряща, в целях сохранения ростковых элементов при усечениях стопы у детей следует сохранить не только суставные хрящи, но и весь сустав, чтобы в культе оставались основание н суставная поверхность удаленной кости.
ОСОБЕННОСТИ РЕАМПУТАЦИИ В ДЕТСКОМ ВОЗРАСТЕ
После ампутации конечностей, особенно па уровне плеча и голени, у детей быстро растущая кость культи все больше выстоит из мягких тканей. В результате хронической травмати- зацпи мягких тканей образуются слизистые сумки. Нередко слизистая сумка воспаляется и причиняет ребенку значительные страдания. Он не может активно пользоваться не только протезом, но даже одеждой. Иссечение слизистой сумки невозможно без реампутации, так как она плотно охватывает конец кости. Операции приносят облегчение только на небольшой период времени (1—2 года) в связи с продолжающимся ростом ребенка, затем картина повторяется. Ребенок щадит культю, ограничивает движения ее, при одностороннем дефекте плеча старается все действия по самообслуживанию выполнять здоровой рукой. Наиболее частой операцией по поводу конечности культи и выстояния ее из мягких тканей является реампутация или усечение конца кости. По данным ЛНИИП, из 279 оперативных вмешательств 70 (25 %) операций приходится на реампутации, причем наиболее часто они производятся на культях голени (32.%), плеча (27%), бедра (26%)- Реже реампутации требовались на культях предплечья (4%). Следует отметить, что у 20 % детей после ампутации плеча и голени реампутации производились повторно.
Нередко после очередной реампутации кость, не успевая вырасти до первоначальной длины, резко истончаясь, вновь перфорирует ткани. Для профилактики данного осложнения и периоде роста производились реампутации с пластическим укрытием конца кости надкостницей, фасцией, мышцами, различными видами местной и свободной кожной пластики.
Однако в период интенсивного роста, особенно до 12 лет, способов надежной профилактики комичности культи памп не найдено. Например, в 5 наблюдениях из 9 у детей в возрасте до 12 лет после филатовской и итальянской пластик отмечался рецидив выстояния кости с перфорацией мягких тканей.
Удовлетворительные результаты получены только в тех случаях, когда кожная пластика производилась в период менее бурного роста (после 12 лет) или при раннем синостозировании ростковых зон. Тем не менее необходимо отметить, что в период бурного роста при реампутации необходимо создавать некоторый резерв мягких тканей за счет кожной пластики с использованием боковых запасов тканей культи. Эти способы, несмотря на рецидив деформации, наиболее просты и позволяют на 1—3 года сохранить цепные сантиметры длины культи и выиграть время до окончания роста, а также отсрочить расширенную операцию многоэтапной пластики.
Показания к реампутации должны быть резко ограничены, особенно если имеется короткая культя, так как при этом резко усложняются конструкция протеза, его пригонка, ухудшаются условия управления. Поэтому по возможности следует избегать реампутаций, заменяя их пластическими операциями.
Для профилактики коничиости культи голени используются фасциопластические, надкостничпопластические, костнопластические реампутации. Эти операции направлены на соединение малоберцовой с большеберцовой костью. Для этого дистальный конец малоберцовой кости вводят в паз, сделанный по наружной поверхности большеберцовой кости. Через несколько месяцев между костями образуется костный блок, неравномерный рост их замедляется или прекращается полностью. В принципе костнопластические реампутации показаны детям старшего возраста (после 11—12 лет), когда наиболее интенсивный рост прекращается. При этом могут быть применены различные варианты (по Дюмону — Шмерцу, Куслику, Новотельнову, Лян- дресу и др.).
У детей до 7—9 лет наличие костного блока может привести к осложнениям, затрудняющим протезирование, а именно к смещению головки малоберцовой кости вплоть до вывиха ее в межберцовом суставе или варусной деформации голени [Рожков А. В., 1975]. В таких случаях следует своевременно произвести резекцию малоберцовой кости проксимальнеє костного блока.
Нередко у детей в период интенсивного роста отмечается врастание костей голени в мягкие ткани при наличии костного блока, особенно при косом его расположении. В этих случаях, как правило, производится реампутация с сохранением проксимальной части блока.
Читайте также:


