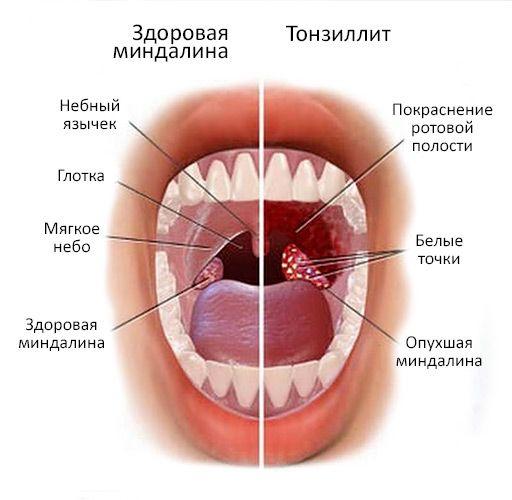
Абсцесс после операции по удалению грыжи

Инфильтрат после операции – это одно из самых частых осложнений после хирургического вмешательства. Развиться оно может после любой операции – если вам вырезали аппендицит, удалили грыжу или даже просто сделали укол.
Поэтому важно очень внимательно следить за своим состоянием после операционного вмешательства. Вылечить такое осложнение довольно просто, если вовремя его диагностировать. Но если затянуть, оно способно перерасти в абсцесс, а это уже чревато прорывом гнойника и заражением крови.
Что это такое?
Разновидности
Воспалительный инфильтрат – основной вид такой патологии, который часто появляется после операционного вмешательства. Различают несколько типов такого воспаления, в зависимости от того, каких клеток внутри опухоли больше всего.
- Гнойный (внутри собрались полиморфноядерные лейкоциты).
- Геморрагический (эритроциты).
- Круглоклеточный, или лимфоидный (лимфоидные клетки).
- Гистиоцитарно-плазмоклеточный (внутри элементы плазмы и гистиоциты).
Воспаление любого характера может развиваться в нескольких направлениях – или рассосаться со временем (за 1-2 месяца), или превратиться в некрасивый рубец, или развиться в абсцесс.
Причины
От появления гнойного, геморрагического и других образований после хирургического вмешательства не застрахован никто. Осложнение встречается и у маленьких деток, и у взрослых пациентов, после банального аппендицита и после операции по удалению матки (парацервикальные и другие опухоли).
Специалисты называют 3 основные причины такого явления – травмы, одонтогенные инфекции (в полости рта) и другие инфекционные процессы. Если вы попали к доктору из-за того, что воспалился послеоперационный шов, добавляется еще ряд причин:
- в рану попала инфекция;
- был неправильно проведен послеоперационный дренаж (обычно у пациентов с лишним весом);
- по вине хирурга был поврежден слой подкожной жировой клетчатки, и появилась гематома;
- шовный материал обладает высокой тканевой реактивностью.
Если рубец воспаляется только через несколько месяцев или лет после хирургических манипуляций, виноват именно шовный материал. Такую патологию называют лигатурной (лигатура – это перевязочная нить).
Спровоцировать патологию могут также склонность к аллергии у пациента, слабый иммунитет, хронические инфекции, врожденные заболевания и др.

Симптомы
Послеоперационное осложнение развивается не сразу – обычно на 4-6-й день после часа Х (хирургического вмешательства). Иногда и позже – через полторы-две недели. Основные признаки начинающегося воспаления в ране – это:
- субфебрильная температура (повышается всего на несколько делений, но сбить ее невозможно);
- при надавливании на воспаленное место чувствуется боль;
- если надавить очень сильно, появляется мелкая ямка, которая постепенно выпрямляется;
- кожа в пораженной зоне припухает и краснеет.
Если опухоль возникла после операции по удалению паховой грыжи, могут добавиться и другие симптомы. О патологическом скоплении клеток в брюшной полости скажут:
- ноющие боли в области брюшины;
- проблемы с кишечником (запоры);
- гиперемия (сильный приток крови к больным местам).
При гиперемии возникают отеки и выскакивают фурункулы, учащается сердцебиение, пациента мучают головные боли.
Что такое постинъекционный инфильтрат?
Инфильтрат после укола – одно из самых частых осложнений после инъекции, наряду с гематомами. Выглядит он как небольшая плотная шишечка на том месте, куда втыкали иглу с лекарством. Предрасположенность к такому мини-осложнению обычно индивидуальна: у кого-то уплотнение на коже появляется после каждого укола, а кто-то за всю жизнь ни разу не сталкивался с такой проблемой.
Спровоцировать подобную реакцию организма на банальный укол могут следующие причины:
- медсестра плохо провела антисептическую обработку;
- иголка у шприца слишком короткая или тупая;
- неправильно выбрано место для укола;
- инъекции делают постоянно в одно и то же место;
- лекарство вводят слишком быстро.
Такую болячку можно вылечить обычной физиотерапией, йодной сеткой или компрессами с разведенным димексидом. Помогут и народные методы: компрессы из капустного листа, алоэ, лопуха. Для большей эффективности перед компрессом можно смазывать шишечку медом.
Диагностика
Диагностировать такую послеоперационную патологию обычно труда не составляет. Врач при постановке диагноза опирается, прежде всего, на симптомы: температура (какая и сколько держится), характер и интенсивность боли и др.
Чаще всего опухоль определяется при пальпации – это плотное образование с неровными и нечеткими краями, которое отзывается болью при прощупывании. Но если хирургические манипуляции проводились на брюшной полости, то уплотнение может прятаться глубоко внутри. И при пальцевом осмотре доктор его просто не найдет.
В этом случае на помощь приходят более информативные методы диагностики – УЗИ и компьютерная томография.
Еще одна обязательная диагностическая процедура – это биопсия. Анализ тканей поможет понять природу воспаления, узнать, какие клетки скопились внутри, установить, есть ли среди них злокачественные. Это позволит выяснить причину проблемы и правильно составить схему лечения.

Лечение
Основная цель при лечении постоперационного инфильтрата – снять воспаление и не допустить развития абсцесса. Для этого нужно восстановить кровоток в больном месте, снять отек и ликвидировать болевой синдром. Используют, прежде всего, консервативную терапию:
- Лечение антибиотиками (если инфекция вызвана бактериями).
- Симптоматическая терапия.
- Локальная гипотермия (искусственное снижение температуры тела).
- Физиотерапия.
- Постельный режим.
Эффективными процедурами считаются УФ-облучение раны, лазеротерапия, грязелечение и др. Единственное противопоказание для физиотерапии – это гнойное воспаление. В этом случае прогревание и другие процедуры только ускорят распространение инфекции и могут вызвать абсцесс.
При появлении первых признаков абсцесса сначала используют малоинвазивное вмешательство – дренаж пораженного участка (под контролем ультразвука). В самых сложных случаях гнойник вскрывают обычным способом, используя лапароскопию или лапаротомию.
Лечение послеоперационного шва с осложнениями тоже традиционно проводят с помощью консервативных методов: антибиотики, новокаиновая блокада, физиотерапия. Если опухоль так и не рассосалась, шов вскрывают, очищают и зашивают заново.
Инфильтрат после операции может образоваться у пациента любого возраста и состояния здоровья. Сама по себе эта опухоль обычно никакого вреда не несет, но может послужить начальной стадией абсцесса – тяжелого гнойного воспаления. Опасность еще и в том, что иногда патология развивается через несколько лет после визита в операционную, когда воспаляется рубец. Поэтому необходимо знать все признаки такого заболевания и при малейших подозрениях обращаться к врачу. Это поможет избежать новых осложнений и дополнительных хирургических вмешательств.
Осложнения в виде местных инфекционных и нагноительных процессов после операций на спине в общей структуре всех вмешательств занимают от 1% до 8%. Среди хирургических манипуляций на позвоночнике, связанных с установкой имплантатов, металлоконструкций, частота подобного рода воспалительных реакций существенно выше (6%-20%). Инфекционно-гнойный постхирургический патогенез способен негативно сказаться на окончательном исходе примененной тактики хирургической коррекции позвоночника, даже если она была выполнена безукоризненно.
Хороший спокойный шов после операции.
Несмотря на огромные достижения спинальной нейрохирургии в сфере интра-, постоперационного инфекционного контроля, инфекции и гнойные воспаления все еще остаются лидерами среди всех возможных осложнений. К развитию неблагополучного патогенеза могут подтолкнуть разные факторы: от специфики организма пациента до предоперационных, операционных и послеоперационных нарушений.
Инфекции, воспаления гнойного характера в проекции хирургического поля могут быть поверхностными и глубокими, ранними и поздними. При этом каждый тип требует экстренной медицинской помощи, направленной на усиленное искоренение патогенной среды. Интенсивные лечебные меры необходимы не только для увеличения вероятности наступления позитивного функционального исхода в отношении прооперированного отдела спины. Их ценность заключается также в недопущении развития и распространения сепсиса по организму, который ставит под большую угрозу жизнь человека.
Чем обширнее вмешательство, тем выше вероятность осложнений.
Инфекционное осложнение (ИО) – проблема достаточно серьезная, не всегда легко решаемая, поэтому о ней должен быть ознакомлен каждый пациент, независимо от того, есть она у него или нет. Как говорится: предупрежден – вооружен. Далее подробно проинформируем об осложнениях инфекционного, гнойного характера после операций на спине: после удаления грыжи, протезирования диска, резекции новообразований, вмешательств с использованием металлоконструкций, др. Обязательно ознакомим и с тем, как в такой ситуации специалисты лечат пациентов.
Симптомы и признаки осложнения
Инфекционные и гнойные реакции в области хирургического вмешательства принято классифицировать на 2 основных вида:
- поверхностные (надфасциальные) – инфицирование затрагивает исключительно кожные поверхности и подкожно-жировой слой в месте разреза;
- глубокие – инфекция проникает глубже, поражая фасциальные, мышечные структуры (запущенные случаи приводят к инфицированию костных тканей).
Поверхностное инфицирование раневого участка образуется не позже первого месяца с момента проведенной операции, возбудителем обычно является стафилококк. Глубинное развитие пагубной микрофлоры больше ассоциировано с отдаленными сроками, и, как правило, появляется в течение 3 или более месяцев после сеанса хирургии.
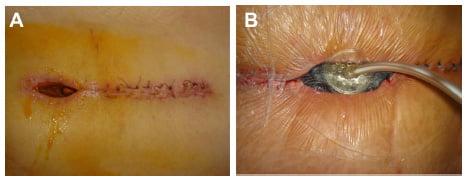
Один из примеров открывшегося шва.
Первыми специфическими проявлениями диссеминации патогенных микроорганизмов в пределах операционного поля являются:
- покраснение тканей вокруг шва;
- уплотнение;
- болезненные ощущения.
Независимо от вида патогенного агента, об активизированном воспалительном процессе в зоне, имеющей причастность к оперативному вмешательству, можно судить также по наличию одного или нескольких симптомов:
- выделение серозной, серозно-гнойной жидкости из поверхностных тканей разреза;
- ограниченная тканевая отечность;
- локализированная болезненность, которая имеет тенденцию к нарастанию;
- локальная гиперемия кожных покровов с повышением местной температуры;
- гнойное отделяемое из глубины операционной раны, наличие фистул;
- самопроизвольное расхождение шва с разъединением краев раны, если добавочно присутствуют болевой синдром и/или гипертермия организма (общая температура тела до 38 или более градусов).
Воспаление на спине в месте хирургического доступа и вокруг него не всегда свидетельствует об инфекционном осложнении. Отечность, болевые признаки, покраснение практически всегда проявляются сразу после операции как естественная реакция организма на операционную агрессию. И такая симптоматика может быть вариантом нормы, но с условием, что через 3-5 дней эти три признака после миниинвазивной хирургии (без применения имплантов) ликвидировались. Когда речь идет об обширной открытой операции с фиксацией металлоконструкций или протезов, нормальным считается динамичное сокращение выраженности воспаления травмированных тканей в ранний период, окончательное избавление от него максимум на 7-10 сутки.
Причины инфекции
Согласно рекомендательным предупреждениям специалистов по хирургическому лечению патологий позвоночника, факторы риска инфекционно-гнойных последствий классифицируют на несколько условных групп.
Последствия, обусловленные состоянием пациента
Изначально по основному диагнозу тяжелое клиническое состояние больного, поступившего в стационар.
Сопутствующие болезни и состояния, которые понижают сопротивляемость организма к патогенам или мешают нормальной регенерации ран:
- сахарный диабет;
- иммунодепрессия;
- ожирение;
- дерматозы;
- онкология;
- пожилой возраст;
- младенческий возраст.
- Наличие активного инфекционно-бактериального, гноеродного очага в совершенно любой части организма (кариес зубов, инфекции мочеполовой системы, горла/носа, пр.).
![]()
Дооперационные факторы риска
- Продолжительный срок госпитализации до операции на спине. Установлено, что чем больше больной находится в больничных условиях, тем выше риски возникновения нозокомиальной (внутрибольничной) инфекции.
- Отсутствие антибиотикотерапии или неадекватная ее схема назначения на этапе предоперационной подготовки пациента, особенно у ослабленных пациентов.
- Некачественная дезинфекция кожных покровов антисептическими средствами перед началом хирургической процедуры.
Интраоперационные причины
Послеоперационные причины
- недостаточное количество или, наоборот, слишком частое проведение бактерицидной обработки раны, процедур перевязки;
- низкокачественное обеспечение очистки раневых зон, замены тампонов и дренажей;
- несоблюдение норм асептики в ходе перевязочных манипуляций (слабая дезинфекция оборудования, использование нестерильных салфеток/бинтов, невыполнение техники мытья рук и применения одноразовых перчаток со стороны медработника, медработник является носителем штамма инфекции MRSA и т. п.);
- несоблюдение правил содержания раны в сухости и повязочной защите (пациент раньше срока мочит водой рану водой и/или обнажает ее, вопреки озвученному врачами запрету);
- некорректная техника перевязки в домашних условиях, выполняемой пациентом самостоятельно.
![]()
- некорректность рекомендованного пациенту курса лечения антибиотиком (вида, кратности, дозы, срока применения препарата), пропуски или полное отсутствие обязательной антибиотикотерапии после любой спинальной операции;
- несоблюдение пациентом послеоперационного режима физической активности, что тоже может увеличивать риски ИО (ранний отказ от физического покоя, недопустимо высокая нагрузка на прооперированную область, самовольное назначение себе упражнений, игнорирование ношения ортопедических корсетов, др.).
Лечение инфекционного (гнойного) очага
Базисный принцип лечения, одинаково распространяющийся на всех больных с подобным осложнением, основывается на фундаментальной санации раны и интенсивной антибиотикотерапии. Однако шаблонов в приемах оказания медицинской помощи здесь не может быть, лечебная программа разрабатывается индивидуально и только на основании характера, тяжести послеоперационного последствия. После диагностической оценки пораженной области могут быть применены разные стратегические подходы с возможной компоновкой:
- хирургическое вскрытие гнойного очага с эвакуацией патологического содержимого раны и удалением очагов некроза;
- очистка от гноеродного компонента, промывание раны струей антибактериального раствора, внутрираневое введение антибиотика;
- использование ультразвуковой/лазерной кавитации гнойной полости;
- применение способов VAC-терапии на базе вакуум-систем;
- рыхлый марлево-антисептический тампонаж и проточно-промывное дренирование раны;
- установка специальных систем всасывающего и/или ирригационного типа;
- в случае глубокой инфекции чаще рекомендовано снятие вживленных имплантов диска, металлических конструкций, эндофиксаторов, чтобы произвести максимально полную санацию и эррадикацию очагов инфекции. В единичных случаях сразу допускается замена извлеченного инструментария/имплантов на новые изделия.
Местное лечение с использованием выше перечисленных методик, как правило, включает иммобилизацию пациента. Локально мероприятия продолжаются обычно от 5 дней до 14 суток. Однако при генерализированном патогенном процессе, незначительном прогрессе лечения их могут продлить на месяц или дольше.
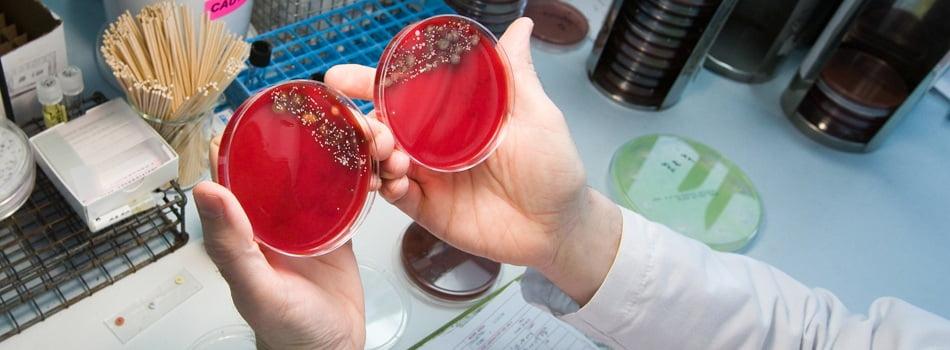
Бактериальный посев на выявление роста колоний.
Следующая обязательная лечебная мера – общее антибактериальное медикаментозное пособие. Оно подбирается с учетом результатов выполненного бактериологического посева и чувствительности конкретного возбудителя к антибиотикам. Общая антибактериальная терапия (в основном инъекционная) в среднем назначается на 6-8 недель. К пероральному приему антибиотиков при данном последствии медики настроены скептически, не считая такой способ надежным.
В комплексе с антибиотикотерапией неотъемлемо должны присутствовать детоксикационные, иммунокорректирующие, симптоматические методы лечения. Грамотно разработанный алгоритм борьбы с развившейся инфекционно-воспалительной, гноеродной средой позволяет в подавляющем количестве случаев прийти к положительному прогнозу.
Профилактика, минимизация рисков развития раневой инфекции на спине
Профилактические меры нацелены на выявление и учет всех возможных провокационных факторов, которые могут вызвать осложнение. Исходя из этого, на протяжении всего периоперационного периода должны в полном объеме обеспечиваться адекватные действия со стороны медперсонала и пациента. Только так реально исключить или максимально обезопасить человека от местной инфекционной атаки. Перечислим ведущие принципы профилактики ИО в хирургии позвоночного столба.
Запомните, что инфекционные осложнения на начальной стадии легче остановить и устранить, чем запущенные его формы, причем в ряде случаев безоперационно. И, безусловно, не допустить отторжения имплантов, расшатывания, смещения, поломки, миграции по анатомическим просторам чужеродного тела. Ранняя диагностика, своевременное лечение ИО – основополагающие критерии благополучного исхода, менее тяжелого и длительного восстановления после перенесенной спинальной хирургии.
Общие принципы лечения пациентов после пластики грыжевых ворот местными тканями практически не имеют отличий ведения послеоперационного периода при других заболеваниях. Для профилактики дыхательных осложнений, послеоперационного пареза кишечника и тромбоэмболических осложнений проводят раннюю активизацию пациента. Кроме того, для профилактики тромбоэмболии лёгочной артерии показано применение компрессионного госпитального трикотажа и введение антикоагулянтов до полной активизации пациента. Антибактериальную профилактику с однократным внутривенным введением антибиотика за 1 ч до операции проводят пациентам с высоким риском инфекционных осложнений. Основными показаниями к введению антибиотиков в послеоперационном периоде служат наличие воспалительного инфильтрата или гематомы операционной раны, гипертермия, а также лечение воспалительных осложнений со стороны других органов и систем.
При применении синтетических эксплантатов, особенно при их расположении над апоневрозом, течение послеоперационного периода имеет свои особенности. Эти отличия - следствие широкой мобилизации кожных лоскутов и подкожной клетчатки от передней поверхности влагалищ прямых мышц или апоневроза наружной косой мышцы живота и наличия инородного тела в ране. Возникающие при этом нарушения оттока венозной крови и лимфы из подкожной клетчатки приводят к скоплению в ране большого количества серозного отделяемого и замедлению её заживления.
С целью профилактики образования сером необходимо проводить активное дренирование раневой полости двумя дренажами, расположенными между подкожной жировой клетчаткой и эксплантатом, сроком на 1-2 сут. Одновременно с активным дренированием используют дозированную компрессию раны при помощи эластичного бандажа, который позволяет равномерно прижимать кожные лоскуты к поверхности эксплантата, а брюшной стенке - полноценно участвовать в процессе дыхания. В последующем происходит постепенное уменьшение количества раневого отделяемого и его организация. Дополнительное удаление раневого отделяемого необходимо проводить при помощи пункций с частотой 1-2 раза в течение 10 дней.
Ношение эластичного бандажа после выполнения пластики передней брюшной стенки с применением синтетических эксплантатов показано в течение 1-2 мес. Использование бандажа в большие сроки нецелесообразно из-за ослабления мышц передней брюшной стенки и показано только при выполнении пациентом физической нагрузки. Приступать к физическому труду пациентам рекомендуется не ранее чем через 2-3 мес после выполнения оперативного вмешательства.
Послеоперационные осложнения
Причины возникновения послеоперационных осложнений достаточно многообразны и могут быть обусловлены как неправильным выбором метода пластики грыжевых ворот, так и нарушениями техники выполнения оперативного вмешательства. Все осложнения после выполнения грыжесечений условно разделяют на две большие группы: осложнения ближайшего и отдалённого послеоперационного периода.
Осложнения ближайшего послеоперационного периода
Гематома послеоперационной раны - следствие неадекватного гемостаза. Необходимо отметить, что при пластике передней брюшной стенки с применением эксплантатов требования к качеству выполнения гемостаза значительно возрастают. Это связано с тем, что применение данного вида пластики не позволяет надеяться на сдавление и тампонирование кровоточащих сосудов и может сопровождаться формированием обширных гематом. Основными мероприятиями, направленными на профилактику образования гематом, служат тщательный гемостаз, минимизация травматизации тканей передней брюшной стенки при их подготовке к эксплантации, применение в первые сутки после оперативного вмешательства компрессионных повязок и местной гипотермии.
Особое место в структуре послеоперационных осложнений после выполнения пластики с применением синтетических эксплантатов занимают гнойно-септические осложнения; они определяют особые требования к ведению пациентов. При появлении признаков нагноения послеоперационной раны производят разведение её краёв с применением тактики лечения в соответствии с классическими канонами гнойной хирургии. В случаях применения эксплантатов, изготовленных из монофиламентной нити, их удаляют только при формировании неподдающихся лечению гнойных свищей. При этом далеко не всегда иссекают весь эксплантат, чаще ограничиваются его резекцией.
Большое значение для профилактики развития раневых гнойно-септических осложнений имеет соблюдение принципов асептики. Недопустимо применение эксплантатов, стерилизация которых проводилась не в заводских условиях, и тем более после повторной стерилизации. Кроме того, фиксацию эксплантата и ушивание операционной раны также необходимо проводить инертным шовным материалом, прошедшим качественную заводскую обработку.
Нагноение послеоперационной раны может быть обусловлено и нарушениями техники выполнения хирургического вмешательства: отсутствием герметичности послеоперационной раны и мест установки дренажей, несоблюдением принципов постоянной аспирации раневого отделяемого. В этих случаях необходимо применение глухого шва послеоперационной раны, тщательный контроль за эффективностью функционирования дренажей и их раннее удаление (на 2-е-З-и сутки после выполнения оперативного вмешательства) с последующим выполнением пункций остаточной полости.
При проведении пластики с натяжением тканей и перемещении содержимого грыжевого мешка в брюшную полость, в особенности при уменьшении её объёма, развивается повышение внутрибрюшного давления, которое определяет ряд системных нарушений (табл. 68-3).
Таблица 68-3. Функциональные нарушения при абдоминальном компартмент-синдроме
| Система | Функциональные нарушения |
| Сердечно-сосудистая | Снижение венозного возврата крови, увеличение общего периферического сосудистого сопротивления, снижение сердечного выброса, увеличение ЦВД и давления заклинивания лёгочной артерии |
| Система дыхания | Увеличение пикового инспираторного давления, увеличение сопротивления, гипоксемия, гиперкапния, ацидоз, снижение динамического комплаенса |
| Система мочеотделения | Снижение почечного кровотока, снижение клубочковой фильтрации, снижение реабсорбции глюкозы, олигурия или анурия |
| Система пищеварения | Снижение перфузионного давления органов желудочно-кишечного тракта, снижение мезентериального кровотока, парез кишечника |
| Центральная нервная система | Повышение внутричерепного давления, снижение перфузионного давления головного мозга |
В зависимости от уровня повышения внутрибрюшного давления выделяют четыре степени абдоминального компартмент-синдрома:
- I степень - 10-15 мм рт.ст.;
- II степень - 15-25 мм рт.ст.;
- III степень - 25-35 мм рт.ст.;
- IV степень - более 35 мм рт.ст.
Клинические симптомы проявления абдоминального компартмент-синдрома неспецифичны. Ежедневный осмотр и пальпация живота также не дают точных представлений о величине внутрибрюшного давления. В связи с этим для специфической диагностики абдоминального компартмент-синдрома в раннем послеоперационном периоде необходимо проводить ежедневный мониторинг внутрибрюшного давления, которое может быть измерено как прямым методом посредством дренажей, так и непрямыми методами через полость желудка, в бедренной вене или в мочевом пузыре.
Наиболее простой способ определения давления в брюшной полости - измерение давления внутри мочевого пузыря. Хорошо растяжимая и эластичная стенка мочевого пузыря при объёме содержимого не более 100 мл выполняет функцию пассивной мембраны и с высокой точностью отражает внутрибрюшное давление. Техника измерения внутрибрюшного давления аналогична таковой при определении ЦВД. При измерении давления пациент должен находиться в положении лёжа на спине строго на горизонтальной поверхности. Для определения давления используют мочевой катетер Фолея, через который в мочевой пузырь вводят 50-100 мл стерильного 0,9% раствора натрия хлорида. Величину давления оценивают по уровню жидкости в сообщающемся капилляре при помощи измерительной линейки, принимая за ноль верхний край лонного сочленения. При угрозе развития данного синдрома внутрибрюшное давление необходимо измерять каждые 2-4 ч, не дожидаясь появления его первых клинических признаков.
Избежать развития абдоминального компартмент-синдрома позволяет, главным образом, правильный выбор адекватного способа пластики грыжевых ворот. Определённую роль отводят также профилактике развития пареза кишечника. Единственный эффективный метод лечения уже развившегося абдоминального компартмент-синдрома - хирургическая декомпрессия, достоверно снижающая летальность; её необходимо выполнять по жизненным показаниям даже после пластики передней брюшной стенки. Без проведения хирургической декомпрессии летальность больных с IV степенью абдоминального компартмент-синдрома достигает 100%.
Осложнения отдалённого послеоперационного периода
Рецидив грыжи - одно из поздних осложнений операции грыжесечения. Основные причины возврата заболевания - слабость собственных тканей пациента, технические погрешности выполнения операции, а также чрезмерные физические нагрузки при отсутствии сформированного прочного рубца.
Чрезмерное натяжение сшиваемых тканей - основная причина рецидива грыжи. Неоспоримым считают факт, что частота рецидива значительно ниже при ненатяжной пластике с использованием синтетических эксплантатов. Рецидив грыжи при пластике эксплантатом развивается в результате смещения сетки или выхождения грыжевого образования через не укреплённый сеткой дефект апоневроза. Смещение сетки обычно происходит из-за её частичного или полного отрыва в результате нарушения техники её фиксации или в результате резкого повышения внутрибрюшного давления в ранние сроки после операции, когда ещё не образовался достаточно прочный рубец, удерживающий сетку.
Невралгия после выполнения стандартных видов пластики - достаточно редкое осложнение. Её развитие, как правило, связано с погрешностями хирургической техники выполнения пластики и, в частности, с попаданием в шов нервных стволов или их сдавлением. Для предупреждения возникновения невралгий во время выполнения хирургического вмешательства необходима отчётливая визуализация нервных стволов, а фиксацию эксплантата необходимо выполнять швами, параллельными ходу нервных стволов. Кроме того, прорастание эксплантата соединительной тканью и образование плотной рубцовой ткани с вовлечением в процесс нервных волокон также считают одной из причин возникновения болевого синдрома в позднем послеоперационном периоде.
При возникновении хронической невралгии проводят консервативную терапию, включающую введение нестероидных противовоспалительных препаратов, витаминов группы В и физиотерапевтическое лечение. При неэффективности консервативной терапии выполняют повторное хирургическое вмешательство, направленное на полное или частичное удаление эксплантата или невротомию.
Заключение
В истории развития учения об оперативном лечении наружных брюшных грыж примечателен кардинальный перелом, наступивший на рубеже прошлого и нынешнего столетий. Конструктивная критика отдельных традиционно утвердившихся оперативных приёмов привела к их переоценке и пересмотру основ современной герниологии. Кроме того, оперативная техника обогатилась эндоскопическими технологиями и принципиально новыми методами аллопластики с применением надёжных биологически инертных синтетических материалов. Удалось значительно расширить возможности радикального излечения вентральных, послеоперационных и рецидивных грыж с чрезмерным дефектом мышечных и апоневротических тканей, которые считались не поддающимися лечению. Современные технологии лечения стали доступными широкому кругу хирургов. Такая демократизация оперативного метода здесь особенно важна, поскольку речь идёт о лечении болезни, занимающей видное место в повседневной хирургической практике.
Читайте также: