Абсцесс мышц кто лечить

При повреждениях кожи не редки случаи, когда начинается воспалительный процесс. Через ранки под эпидермис проникают микроорганизмы, которые вызывают гнойные образования. Они могут появляться на любом участке тела, особо опасными считаются абсцессы на лице и шее. Гнойные образования легко обнаружить, поэтому многие стараются избавиться от них народными средствами, что часто приводит к серьезным осложнениям.
Симптомы заболевания
При развитии этого недуга принято выделять три фазы. На первом этапе образуется плотное и болезненное покраснение, постепенно оно увеличивается в размерах. Иногда очаг может достигать 3 см. Через несколько дней в центре поражения появляется гнойничок, покраснение кожи при этом может остановиться. На этом этапе больной наблюдает такие симптомы:
- повышение температуры;
- снижение аппетита;
- общая слабость.
Развиваясь, гнойный мешочек прорывается, и содержимое выходит наружу. Если очаг находился близко к поверхности, ранка самостоятельно зарастает, не оставляя следов. При более глубоком расположении возможно появление рубца.
Первые признаки абсцесса кожи
Зарождение недуга может пройти полностью незамеченным. На первых этапах в заблуждение может ввести естественные болевые ощущения при повреждениях кожи. Основными признаками заболевания являются:
- повышение температуры в месте очага;
- сильный зуд;
- видимое покраснение кожи, которое постепенно расширяется.
Начинающийся абсцесс кожи характеризуется обязательным наличием в центре очага волосяной фолликулы.

Причины абсцесса кожи
Как правило, болезнь возникает из-за попадания в рану на коже стафилококков. В обычных условиях организм успешно им противостоит. Но есть ряд причин, при которых микроорганизмы начинают усиленно размножаться:
- снижение иммунных функций;
- переохлаждения в определенных местах тела;
- несоблюдение элементарных правил гигиены;
- контакт раны с носителями инфекции.
На возникновение недуга оказывать действие может как одна причина, так и их совокупность.
К какому врачу идти?
Несмотря на незначительные неудобства, вызванные этим заболеванием, откладывать его лечение не рекомендуется. Абсцесс может начать развиваться вглубь, что приведет к опасным последствиям. Поэтому при обнаружении симптомов желательно сразу обратиться к такому врачу как:
Постановка диагноза, как правило, не вызывает сложностей. Для этого достаточно провести внешний осмотр. Но для полноты картины врачу необходимо выяснить:

- Как давно замечены первые симптомы?
- Насколько сильно они проявляются?
- Имели место травматические повреждения кожи?
- Какие инфекционные заболевания были перенесены?
Возможно использование аппаратных методов исследования для выбора наилучшей терапии. Больной сдает кровь на анализ, из очага поражения берется материал для выяснения природы микроорганизмов, вызвавших болезнь.
Считается, что борьбу с недугом можно проводить в домашних условиях. Но при этом следует помнить, что лечение должен назначать только специалист. Это поможет избежать осложнений. Терапия болезни полностью зависит от стадии:
- На первых этапах используются медикаментозные средства, физиотерапия.
- Эффективным методом лечения считаются компрессы на основе антибактерицидных мазей, например, Вишневского.
- В тяжелых случаях, когда остальные методы борьбы не дали результата, производят оперативное вмешательство. Создается дренаж, через который удаляется гной. Как правило, это решение позволяет добиться полного выздоровления.
При своевременном обращении к врачу лечение преимущественно проходит успешно. В некоторых случаях возможны дополнительные терапевтические меры, связанные с особенностью организма больного.
Если нарыв более одного сантиметра в диаметре, вам срочно надо к врачу.
С латыни слово абсцесс переводится просто — нарыв. Этим латинским термином медики обозначают активный воспалительный процесс, при котором в живой ткани образуется полость, наполненная гноем.
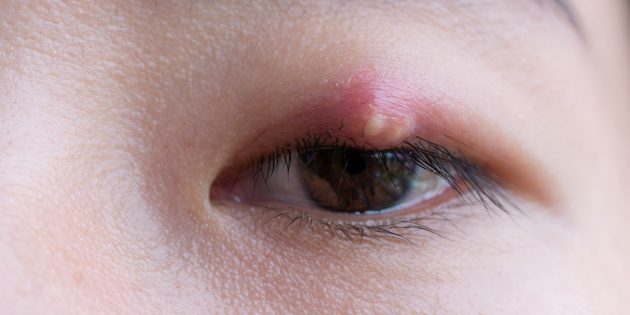
Фото: Tavarius / Shutterstock
Абсцесс может возникнуть в любой части человеческого тела, включая внутренние органы. Но чаще всего Abscess он поражает кожу в подмышечных впадинах, паху, области вокруг заднего прохода, основании позвоночника и дёсны около зубов.
Воспаление вокруг волосяного фолликула также может привести к образованию абсцесса — этот вид нарыва принято называть фурункулом.
Как понять, что у вас абсцесс
Симптомы наружного, развивающегося внутри кожи абсцесса, как правило, очевидны Abscess. Symptoms :
Обширные подкожные абсцессы также могут сопровождаться повышением температуры.
Нарывы, возникшие на внутренних органах или в тканях между ними, распознать сложнее. Признаки абсцесса в таком случае расплывчаты и могут меняться в зависимости от того, какой именно орган поражён. Например, абсцесс печени часто сопровождается желтухой — пожелтением кожи тела и белков глаз. Абсцесс лёгких вызывает кашель и одышку.
Если говорить об общих и наиболее распространённых симптомах внутреннего абсцесса, то вот они:
- дискомфорт и боль в области того органа, на котором возник нарыв;
- повышение температуры;
- снижение аппетита вплоть до полного нежелания есть;
- активное потоотделение;
- отчётливая слабость.
Небольшие абсцессы часто рассасываются сами собой. Однако возможны и куда более негативные сценарии.
Когда надо быстрее обращаться за помощью
Срочно проконсультируйтесь с терапевтом или хирургом, если:
- диаметр подкожного абсцесса превышает 1 см;
- нарыв продолжает увеличиваться и становится всё болезненнее;
- воспаление возникло в паховой области или области заднего прохода;
- абсцесс сопровождается повышением температуры.
Обращайтесь в отделение неотложной помощи или звоните в скорую, если:
- Абсцесс диаметром более сантиметра появился на лице.
- Температура поднялась до 38,8 °C и выше.
- Вы замечаете красные полосы под кожей, которые распространяются в стороны от нарыва.
- В области между абсцессом и грудью увеличились лимфатические узлы. Например, абсцесс на ноге может вызвать увеличение лимфоузлов в области паха.
Подобные симптомы говорят о том, что велик риск заражения крови. А это смертельно опасное состояние.
Что делать, если у вас абсцесс
В идеале любой нарыв, даже если он выглядит небольшим и относительно безобидным, стоит показать врачу — терапевту, хирургу или дерматологу. Специалист осмотрит абсцесс, оценит его расположение и размеры, проанализирует ваше состояние здоровья. И после этого даст рекомендации, как и чем лечить гнойник в вашем конкретном случае. Учтите: могут потребоваться приём антибиотиков или хирургическое удаление нарыва.
Пока вы не попали к врачу, можно попробовать облегчить состояние домашними методами Boils Treatment — Home Remedies .
Они помогут снизить боль и ускорят созревание гнойника. 3–4 раза в день на 15 минут накладывайте на пострадавшую область марлю, смоченную в тёплой воде.
Наносите на абсцесс антисептические мази с вытягивающим эффектом. О том, какую лучше и безопаснее применить в вашем случае, проконсультируйтесь с медиком.
Если абсцесс вскрылся самостоятельно, промойте ранку антибактериальным мылом и обработайте любым антисептиком, можно и на спиртовой основе. Затем нанесите антибактериальную мазь (например, левомеколь или тетрациклиновую) и наложите повязку. 2–3 раза в день промывайте ранку тёплой водой и прикладывайте тёплые компрессы до заживления.
Чего ни в коем случае нельзя делать, если у вас абсцесс
Давление может загнать его глубже, а значит, абсцесс лишь увеличится в размерах.
Вы можете случайно повредить кровеносный сосуд, а значит, гной попадёт в кровь — с ожидаемыми последствиями в виде сепсиса.
Не продолжайте домашнее лечение, если абсцесс не уменьшается в размерах (и тем более если продолжает расти) в течение пары дней. Как можно быстрее проконсультируйтесь с медиком.
Не рискуйте, а сразу же обращайтесь к врачу, если абсцесс развивается на фоне проблем с сердечно‑сосудистой системой, железодефицитной анемии, диабета, любых неполадок в иммунной системе или же приёма подавляющих иммунитет препаратов. В этом случае защитных сил организма может не хватить, чтобы самостоятельно победить инфекцию.

Абсцессом кожи называется внутрикожный воспалительный процесс, вызванный бактериальной флорой, чаще всего – сочетанием различных микроорганизмов. Гнойное расплавление затрагивает волосяной фолликул, потовую и сальную железы рядом с ним, окружающую соединительную ткань.


Абсцесс и инфильтрат – в чем разница?
При травмировании кожного покрова вследствие хирургических операций или при воспалительных патологиях возникают осложнения. В организм проникает инфекция и образуется абсцесс и инфильтрат. Последний – это скопление в ткани клеточных элементов с примесью крови и лимфы. Несмотря на общую этиологию и патологическую анатомию – это два разных патологических процесса. Абсцесс мягких тканей от инфильтрата отличается следующим: Наличие жидкости в замкнутой полости. При абсцессе жидкость – гнойный экссудат, при инфильтрате вообще нет полости, ткань пропитана продуктами распада воспалительного процесса. Инфильтрат может возникнуть из опухолевых клеток, а абсцесс вызывается только патогенными микроорганизмами. Инфильтрат может привести к образованию абсцесса, а вот наоборот не бывает.

Симптомы
Стоит отметить, что абсцесс — это сложное инфекционное заболевание. Протекает в острой форме, с сильной болью и повышенной температурой.
Оно может возникнуть в любом месте на теле человека. Но особенно опасны гнойные воспаления на лице, голове. Инфекцию можно узнать по характерным внешним симптомам:
- Покраснение поражённого участка.
- Повышение температуры до 39 — 40°С.
- Опухоль.
- Общая слабость.
- Боль на воспаленном участке.
- Снижение аппетита.
Заболевание доставляет больному дискомфорт, острую боль. Поэтому требуется немедленная медицинская помощь.

Местные симптомы
Остальные признаки патологии обусловлены локализацией гнойника.
- Если абсцесс размещен в верхних слоях кожи, то над ним можно заметить ярко выраженное покраснение. При этом гнойник является болезненным, а температура в нем постоянно повышена.
- При заглоточном и паратонзиллярном абсцессе у пациента наблюдается боль в момент глотания, а на запущенных стадиях – затрудненное дыхание.
- Абсцесс в легком проявляется в качестве кровохарканья и кашля.
В случае повреждения органов малого таза предвестниками патологии оказываются болевые ощущения в зоне репродуктивных органов.

Виды абсцесса по характеру проявления
Асептические. Появляются при несоблюдении гигиенических норм или физическом повреждении без асептической обработки раны.
Инфекционные. Возникают при попадании в организм стафилококка, стрептококка, протея, кишечной палочки.
Поверхностные. Локализуются на поверхности кожи, легко устраняются после вскрытия гнойного нарыва.
Глубокие. Формирование капсулы с гноем под кожей или на внутренних органах, что затрудняет диагностику и лечение, например, абсцесс малого таза.
Метастатические. Формируются при наличии доброкачественных и злокачественных опухолях, а также при метастазах.
Натёчные. Развиваются из холодной гнойной полости, из которой гной проникает в соединительные ткани через мышечные и нервные волокна, например, абсцесс лёгкого.

Причины абсцесса
Причинами возникновения абсцесса может являться инфекции и любое загрязнение, попавшее в кожу из внешней среды. Попасть в рану бактерии могут и в результате небольшой травмы (например, бритье, стрижка волос, любая заноза и даже после услуг маникюра). Вероятность возникновения абсцесса при любом виде загрязнения очень велика.
Вызвать заболевание могут и инъекции, сделанные с нарушением санитарных правил (нестерильными иглами и шприцами), могут вызвать постинъекционный абсцесс.
Абсцесс может развиться из фурункула, вследствие нагноения гематомы (или кисты). Развитию абсцесса может способствовать снижение иммунитета, а также, если в зоне проникновения инфекции нарушено кровообращение (как это бывает при сахарном диабете).

Стадии абсцесса
Патологический процесс подразделяют на две стадии: развития и прорыва. При ситуации, когда гнойный абсцесс носит хронический характер, второй этап отсутствует. В этом случае он заменяется стадией произвольного изменения структуры ткани. Продолжительность первого этапа разнится. Прорыв гнойника, или самостоятельный выход экссудата из полости, сопровождается улучшением состояния больного. Физиологически этот этап длится несколько дней. В случае, если не происходит самостоятельного прорыва гнойника, капсулу вскрывают хирургическим путем.

Факторы, способствующие развитию абсцесса
К факторам риска относят:
Заболевания ЖКТ (энтероколит, язва желудка, дуоденит, хронический гастрит);
Присутствия в организме человека различных инфекций
Проблемы и нарушение обмена веществ (пищевые расстройства, авитаминоз)

Патогенез
- Асептический абсцесс — возникает при проникновении в мягкие ткани субстанций, которые способствуют образованию гноя без участия инфекции;
- Гнойный абсцесс — возникает при повреждениях кожных покровов;
- Острый абсцесс – прогрессирует с очень большой скоростью, для него характерны местные воспалительные изменения;
- Хроническая форма абсцесса — возникает, если в ткани попадают маловирулентные возбудители гнойной инфекции.

Диагностика абсцесса мягких тканей
При проведении диагностического обследования больного врач (обычно хирург или травматолог) в первую очередь обращает внимание на появление воспалительных симптомов после перенесенной травмы, ранения или инъекции. Поверхностно расположенный абсцесс мягких тканей легко выявляется при осмотре пораженной области. Более глубокие абсцессы требуют проведения УЗИ и диагностической пункции. После проведения пункции полученный материал подвергают бактериологическому исследованию для определения чувствительности гноеродной микрофлоры к антибиотикам.

Какой врач занимается лечением абсцессов?
Если время не потеряно, то в первую очередь идут к терапевту. Семейный врач сможет подобрать консервативную терапию, которая поможет купировать гнойный абсцесс без хирургического вмешательства.
Если время упущено, то обращаться придется напрямую к хирургу. Он сможет провести операцию, чтобы избавить пациента от заболевания.
По усмотрению лечащего врача к процессу терапии могут привлекаться другие специалисты. Чаще всего необходимы консультации травматолога, стоматолога, фтизиатра, инфекциониста.

Лечение
Лечение оперативное — широкое вскрытие и дренирование полости абсцесса. При глубоко расположенных гнойниках можно использовать закрытый метод лечения — небольшой разрез, кюретаж внутренней стенки с аспирацией содержимого, активное проточно-промывное дренирование полости двух просветным дренажем или системой дренажей, что позволяет сократить сроки лечения больных и улучшить эстетический результат лечения.

Осложнения
Если пренебрегать недугом, то велика вероятность прорыва нагноения наружу или в полости органа, где расположен нарыв. Также при абсцессе кожного покрова может возникнуть осложнения в виде развития флегмоны – гнойное расплавление ближайшего сосуда крупных размеров, вовлекая в процесс нервный ствол. Этот фактор запускает формирование неврита, а гнойное воспаление переходит на костные ткани, провоцируя остеомиелит. К этому может привести абсцесс на ноге, верхних конечностях и пр.
- Расстройства эрекции у мужчинПри появлении первых симптомов эректильной дисфункции у представителя мужского пола.
Врач с 36 летним стажем работы. Медицинский блогер Левио Меши. Постоянный обзор животрепещущих тем по психиатрии, психотерапии, зависимостям. Хирургии, онкологии и терапии. Беседы с ведущими врачами. Обзоры клиник и их врачей. Полезные материалы по самолечению и решению проблем со здоровьем. Посмотреть все записи автора Левио Меши
Абсцесс – это ограниченное скопление гноя в полом пространстве вследствие гнойного воспаления тканей. Абсцесс может возникнуть в разных тканях (коже, подкожной клетчатке, мышцах, костях), органах (легких, печени, мозге и др.) и в пространстве между ними. Чаще всего абсцесс возникает в тканях, обильно снабженных лимфатическими и кровеносными сосудами.
Главным отличительным свойством абсцесса является четкое отделение гнойного очага от окружающих тканей. Область поражения находится в своеобразной, способной увеличиваться, капсуле, состоящей из грануляционной ткани, вокруг которой затем образуется соединительная ткань, локализирующая процесс. Внутренняя часть капсулы защищена фибрином, который выполняет функцию защиты грануляционной ткани от гнойного содержимого.
Причина абсцесса – проникновение в ткани патогенных бактерий: стафилококков, стрептококков, кишечной палочки и др. Абсцесс может возникнуть как самостоятельный процесс, так и, иногда, как осложнение при некоторых заболеваниях: ангина, пневмония, остеомиелит, болезнь Крона и др.
Несмотря на локализацию абсцесса в одном месте, возможно распространение гнойной инфекции в другие органы, вследствие переноса с кровью. При таком метастазировании инфекция способна поразить как соседний орган, так и отдаленный от места расположения абсцесса.
Виды абсцесса
В зависимости от продолжительности абсцесс бывает:
- острый;
- хронический.

Также существует классификация абсцессов, исходя из локализации:
- внутрикостный абсцесс – абсцесс Броди;
- абсцесс мягких тканей: располагается на коже, в мышцах, в жировой клетчатке и холодный абсцесс при туберкулезе;
- абсцесс головного мозга, возникает в ткани головного мозга;
- абсцесс полости рта, может поражать небо, десны, щеки и язык;
- заглоточный абсцесс, поражает заглоточное пространство и близко расположенные лимфатические узлы. Возникает как осложнение при острой инфекции;
- абсцесс Бецольда, поражает глубокие ткани под шейными мышцами;
- паратонзиллярный абсцесс, поражает область рядом с небной миндалиной. Возникает как осложнение флегмонозной ангины;
- абсцесс легкого, возникает в тканях легкого;
- абсцесс поддиафрагмальный, поражает ткани под диафрагмой. Возникает в результате травм, хирургических вмешательств и воспалений;
- абсцесс межкишечный, возникает в области межту брюшной стенкой и петлями кишечника;
- абсцесс печени, поражает ткани печени, бывает бактериальным и амебным;
- аппендикулярный абсцесс, возникает как осложнение при остром аппендиците;
- абсцесс малого таза, область поражения располагается рядом с прямой кишкой;
- абсцесс спинальный эпидуральный, поражает окружающую оболочку спинного мозга, клетчатку.
Симптомы абсцесса
Существует ряд общих симптомов, характерных для абсцесса:
- повышение температуры тела;
- боль в месте поражения;
- припухлость и покраснение в месте воспаления;
- недомогание и головная боль;
- потеря аппетита;
- общая слабость;
- сбои в работе пораженного органа.
При симптомах абсцесса органа плюс к общим проявляются симптомы, зависящие от места расположения абсцесса:

- внутрикостный абсцесс: отличается бессимптомным течением, исключая также общие симптомы. В некоторых случаях при смене погоды или после физической нагрузки, в основном ночью, может появляться:
- спонтанная болезненность;
- боль при надавливании;
- покраснение кожи над местом пораженной кости;
- абсцесс головного мозга:
- сильная головная боль, чаще утром, со временем становится стойкой, усиливающейся при незначительном напряжении;
- непереносимость яркого света и громких звуков;
- перевозбуждение;
- гипертензия;
- бред и галлюцинации – на поздних стадиях;
- возможны эпилептические припадки;
- потеря ориентации в пространстве и нарушение координации движений – при поражении мозжечка;
- абсцесс полости рта:
- боль в области одного зуба, усиливающаяся при давлении на зуб;
- припухлость и уплотнение мягких тканей;
- затруднение жевания и глотания – при поражении языка;
- в тяжелых случаях может возникать удушье;
- заглоточный абсцесс:
- напряженность затылочной мышцы;
- повышенное слюноотделение;
- болезненность и увеличение шейных и зачелюстных лимфоузлов;
- боль в горле, которая усиливается при глотании;
- абсцесс Бецольда:
- заметная припухлость на шее;
- движение головой сопровождается болью;
- паратонзиллярный абсцесс;
- не проходящая боль в горле, при глотании становится сильнее;
- увеличение лимфатических узлов;
- неприятный запах изо рта;
- спазм жевательных мышц;
- отечность языка;
- боль в ухе с пораженной стороны;
- абсцесс легкого:
- кашель, при развитии процесса выделяется гнилостная мокрота;
- при дыхании с пораженной стороны сильная боль;
- абсцесс поддиафрагмальный:
- с пораженной стороны чувство боли, от умеренной до острой, и тяжести в нижней части грудной клетки и подреберье;
- икота;
- сухой, изматывающий кашель;
- учащенное и поверхностное дыхание;
- абсцесс межкишечный:
- боль тупого характера и без четкой локализации в животе;
- напряжение мышц передней брюшной стенки;
- вздутие живота;
- возможны выраженная болезненность и ассиметрия живота;
- абсцесс печени: очень часто протекает бессимптомно, наиболее характерными проявлениями выступают:
- повышение температуры тела;
- увеличение печени;
- иногда возможна желтуха – при хроническом абсцессе;
- аппендикулярный абсцесс:
- постоянная боль в правой подвздошной области;
- потливость;
- тошнота;
- возможна рвота;
- абсцесс малого таза:
- непрекращающаяся боль в нижней части живота;
- болезненное и частое мочеиспускание;
- жидкий, со слизью, стул;
- абсцесс спинальный эпидуральный:
- боль в позвоночнике, усиливающаяся при надавливании и простукивании;
- признаки компрессии спинного мозга: боль в поясничном отделе, в груди, слабость в ногах;
- в месте локализации интенсивная корешковая боль.

Диагностика абсцесса
Поверхностный абсцесс не составляет трудности для диагностики. Диагностика же внутреннего абсцесса требует дополнительных исследовательских мероприятий. При абсцессе диагностика может состоять из:
- осмотра и сбора анамнеза;
- общего анализа крови;
- рентгенографии;
- компьютерной томографии;
- ультразвукового исследования;
- магнитно-резонансной томографии;
- в некоторых случаях пункции.
Абсцесс: лечение заболевания
Лечение абсцесса, как правило, состоит из вскрытия гнойной полости, удалении из нее гнойного содержимого, промывании антисептическими препаратами и установлением дренажа. При небольших и поверхностных абсцессах такая операция проводится амбулаторно с местным обезболиванием. При внутренних абсцессах операция проводится в условиях стационара под общим наркозом. Последние достижения хирургии обеспечивают успешность таких вмешательств даже при абсцессе легких и мозга. Кроме хирургического, лечение абсцесса обязательно включает в себя противовоспалительную и антибактериальную терапию. Также показан прием жаропонижающих, обезболивающих препаратов, витаминов и иммуномодуляторов.
К какому врачу обратиться?
При появлении признаков абсцесса следует обратиться к хирургу.
Миозит – это заболевание, приносящие болезненные ощущения, нарушающие привычный ритм жизни человека. Воспаление развивается у людей в независимости от возраста и рода деятельности. Врач лечащий миозит, должен быть специалистом широкого профиля, способным определить диагноз исходя из симптоматики. Заболевание в компетенции терапевтов или невропатологов.

Клиническая картина миозита
Врач будет лечить миозит только после точного определения клинической картины заболевания. Основываясь на жалобах пациента, делаются предварительные заключения. Симптомы воспаления мышц:
- Ярко выраженный болевой синдром, локализованный очагом поражения.
- Боль отдает на близлежащие органы.
- Пораженная мышца уплотняется, становится более упругой.
- Покраснение и отек кожных покровов в области воспаления.
- Нарушение подвижности пораженного участка.
- Появление гематом.
- Кровоизлияния в подкожном слое.
При обнаружении симптоматики, больной должен обратиться к терапевту. Доктор направит на обследование или на прием к узкопрофильному специалисту.
- Первые признаки миозита грудной клетки и методы лечения
- Прогноз лечения фибромиозита
Этиология заболевания бывает экзогенной – внешней или эндогенной – внутренней. Зачастую внешние факторы являются причиной возникновения миозита. К ним относятся:
- перенапряжение мышц,
- травмы мускулатуры,
- переохлаждение мышц под прямым воздействием холодного потока воздуха.
Заболевание, возникшее на фоне экзогенных причин, поддается лечению легче, нежели миозит, вызванный эндогенными причинами. Воспаление стимулируется следующими внутренними причинами:
- Аутоиммунные заболевания, связанные с иммунной системой организма.
- Острые инфекционные заболевания и процессы, происходящие на их фоне.
- Интоксикация организма.
- Активная деятельность паразитов.
Причина болезни устанавливается путем диагностических мероприятий, клинического осмотра больного.
В каких случаях необходимо обратится к врачу

Миозит не является первопричиной, это скорее следствие нарушенного обмена веществ в организме. Воспаление мышечного каркаса развивается при малейшем дуновении ветра или сквозняке. При нормальном функционировании системы кровообращения, подобных раздражений не происходит.
При нарушении обмена веществ развивается дефицит кислорода, глюкозы в клетках и тканях. Выраженные симптомы и непрекращающиеся боли становятся основополагающим фактом для обращения в медицинское учреждение. Необходимо отметить, что своевременно начатое лечение сокращает риск осложнений и повышает шансы на скорейшее восстановление мышечной системы.
Запоздалый поход к врачу чреват последствиями в виде развития остеохондроза.
Застой крови и лимфы создают среду для размножения условно-патогенной микрофлоры, повышение количества которой, при малейшем воздействии – переохлаждении или получении травмы, провоцирует воспалительный процесс. На этом фоне развивается болевой синдром, опухоль мышцы или всей конечности.
Болезнь носит аутоиммунный характер, организм включает режим самопоражения. Этому может предшествовать огромное количество факторов, среди которых генетическая предрасположенность. Иммунитет способен вырабатывать антитела против собственных тканей, связанных с болезнетворными микроорганизмами. Они считаются условными, при отсутствии запускающего механизма, способны просуществовать в теле человека довольно долго, ничем не проявляя себя.
Следующие симптомы говорят о необходимости обращения к квалифицированному специалисту:
- сложности координации движений,
- невозможность поднятия рук или поворота головы,
- прогрессирующий болевой синдром,
- повышение температуры тела,
- увеличение локализации воспалительного процесса,
- опухоль и отек мускулатуры.
Когда все вышеперечисленные признаки проявляют себя в течение длительного времени с высокой активностью, это становится причиной для похода в больницу. Для установки диагноза и лечения следует точно знать, к какому врачу обратиться при миозите.
- Обзор народных рецептов при лечении миозита
- Формы и признаки полимиозита
- Провокаторы миозита: как уберечь себя от болезни
Какой врач лечит
Чаще всего миозит повреждает мышцы грудной клетки, шеи, спины и плеч. Заболевание может иметь локализованный характер, при котором четко определяется очаг воспаления, и разлитую форму, распространяющуюся на соседние ткани. Форма и степень течения болезни имеют индивидуальную клиническую картину. Чтобы дать ответ на вопрос о том, какой врач лечит миозит мышц, необходимо точно определить характер заболевания.

Больному следует обратиться в поликлинику по месту регистрации. Первичный осмотр проводит врач терапевт, который дает заключение и отправляет человека на ряд обследований либо к профильному специалисту.
Миозит имеет несколько видов и проявлений, исходя из этой информации, можно точно определить степень, врача, лечащего именно данное проявление. Различают по локализации:
- Шейный. Ему подвержены люди, работающие в определенной позе. К ним относятся: программисты, водители. Зачастую, мануальный терапевт – врач, лечащий миозит шеи. После прохождения курса терапии, человек избавляется от проявления болезни.
- Поражающий мышцы ног. Лечить подобный недуг лучше у ортопеда-травматолога. Воспаление происходит в икроножных мышцах, а болевой синдром локализуется в голени. В редких случаях, воспалительный процесс переходит на ступню.
- Оссифицирующий миозит. Поражение происходит в плечевой области, распространяется на всю руку.
Острая и хроническая форма миозита в компетенции невролога, реже направляют к хирургу. Ревматолог является более узким специалистом, и занимается полимиозитом и дерматомиозитом. К выбору лечащего врача стоит отнестись со всей серьезностью, это должен быть медик, которому вы сможете доверить здоровье. Прежде чем начать лечиться, почитайте отзывы реальных людей о конкретном специалисте.
Диагностика и виды обследований
Диагностировать миозит помогут следующие обследования:
- Первичный осмотр, при котором наблюдаются явные поражения мышц. Жалобы больного на тупую, ноющую боль, раздражение при пальпации, уплотнение мускулатуры.
- Общий анализ крови показывает характерные изменения, свидетельствующие о патологических процессах в организме. Большое количество лейкоцитов – явный признак начала воспалительного процесса. При обнаружении превышения нормы эозинофилов, речь уже идет об аллергической реакции, анализ крови выявляет анемию и указывает на изменения СОЭ, которые являются признаками миозита.
- Электромиография, позволяющая определить процесс разрушения мышечных волокон.
- Рентгенография особенно важна при оссифицирующем миозите.
- Биопсия. К методу морфологического обследования единицы мышечной ткани прибегают лишь в случае, когда вышеперечисленных исследований недостаточно для точного определения диагноза. Гистолог изучает биоматериал, обнаруживает утолщение волокон мышц, а в некоторых случаях выявляет развитие некроза.
Диагностика начинается с обращения к специалисту, в зависимости от локализации болевого синдрома, и только потом, при необходимости, пациент переходит к специалисту другого профиля. Если боли находятся в области грудины, то первичный осмотр проводит терапевт. При дерматомиозите не обойтись без дерматолога, присутствует поражение кожных покровов.
Диагностические исследования позволяют окончательно определить направление болезни и специалиста, который направляет пациента на стационар и назначает лечебные мероприятия.
Терапия носит комплексный характер и включает использование противовоспалительных препаратов широкого спектра действия и обезболивающих лекарств.
Состояние покоя, витаминотерапия и отказ от алкоголя считаются необходимыми мерами при лечении болезни.
Прогноз лечения и возможные осложнения
Игнорирование болезни приводит к нарушению привычного образа жизни. Стандартные движения, необходимые ежедневно, становятся для больного тяжким трудом, сопровождаются сильной болью и слабостью мышц. Человеку трудно встать с постели, одеться или умыться, при шейном миозите мышцы ослаблены и не выдерживают вес головы, больной опускает голову на грудь. В качестве осложнения болезни происходит переход воспалительного процесса на мышцы гортани, глотки и пищевода. Дыхание затрудняется, появляется кашель. При запоздалом лечении или отсутствии адекватной терапии мышечная слабость становится хронической, в крайних случаях происходит атрофия суставов.
Лечение воспалительного процесса в мышцах проводят гормональными препаратами. Они дают положительную динамику и более эффективны в сочетании с физиотерапевтическими процедурами. Глюкокортикостероиды сопровождают лечение возможным проявлением побочных эффектов, которые выражаются в следующих признаках:
- провоцирование язвенной болезни,
- предрасположенность к инфекционным заболеваниям,
- развитие сахарного диабета,
- повышение артериального давления,
- психические состояния.
Последний клинический признак зачастую встречается у женщин, переживающих климакс. Перестройка организма в это время может негативно отразится на приеме гормональных средств. Предотвратить психозы могут иммунодепрессанты, назначить которые может только невролог или психиатр.
Миозит не представляет прямой угрозы жизни человека, однако способен вызвать страшные последствия, при которых движения становятся невозможными по причине болевого синдрома. Чтобы избежать заболевания, следует придерживаться простой профилактики:
- Вести активный образ жизни.
- Заниматься не профессиональным спортом.
- Избегать переохлаждения.
- Чередовать нагрузки на мышцы.
- Питаться сбалансировано.
Игнорируя проявление симптомов, больной рискует всю жизнь страдать от болезни, которую можно вылечить, грамотно подойдя к выбору специалиста.
Читайте также:


