Задняя продольная связка позвоночника мрт
а) Терминология:
1. Сокращения:
• Оссификация задней продольной связки (ОЗПС)
2. Определения:
• Оссификация в толще задней продольной связки (ЗПС) позвоночника
б) Визуализация:
1. Общие характеристики:
• Наиболее значимый диагностический признак:
о Равномерный протяженный оссификат, расположенный вдоль задней поверхности тел позвонков, при относительно минимальных дегенеративных изменениях межпозвонковых дисков и отсутствии анкилоза дугоотростчатых суставов
• Локализация:
о Среднешейный уровень (С3-С5) > среднегрудной уровень (Т4-Т7)
• Размеры:
о Небольшое локальное утолщение → протяженная непрерывная оссификация (толщина связки составляет около 2-5 мм)
• Морфология:
о Оссификация ЗПС приводит к уменьшению передне-заднего диаметра спинномозгового канала → стеноз позвоночника, сдавление спинного мозга
2. Рентгенологические данные оссификации задней продольной связки (ОЗПС):
• Рентгенография:
о Протяженная зона оссификации кзади от тел позвонков:
- В боковой проекции тень оссификата нередко наслаивается на тени дугоотростчатых суставов
- При интерпретации рентгенограмм изменения могут быть настолько минимальными, что легко могут быть просмотрены, в связи с чем необходимо всегда помнить об этой патологии
3. Флюороскопия:
• Флюороскопия позвоночника в положении сгибания и разгибания позволяет оценить подвижность позвоночника
6. Несосудистые рентгенологические исследования:
• Миелография:
о Протяженная равномерная оссификация ЗПС, сужающая вентральный отдел спинномозгового канала:
- Стеноз позвоночника → компрессия спинного мозга
- ± блокада ликворотока (в тяжелых случаях)
7. Рекомендации по визуализации:
• Наиболее оптимальный метод диагностики:
о Многоплоскостная МРТ
• Протокол исследования:
о Сагиттальные Т1-ВИ, Т2-ВИ для оценки выраженности компрессии спинного мозга, протяженности оссификации
о Аксиальные Т2-ВИ для определения тяжести стеноза, подтверждения наличия изменений сигнала спинного мозга
о КТ с сагиттальной реконструкцией изображений для подтверждения МР-диагноза и оценки протяженности оссификации при предоперационном планировании
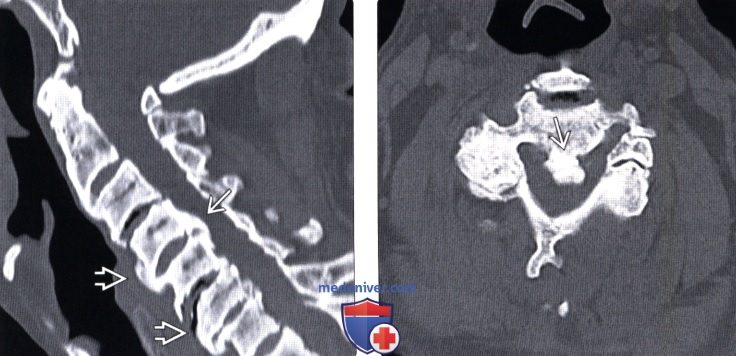
(Слева) КТ, сагиттальный срез: фокальный тип ОЗПС, ограниченной преимущественно уровнями межпозвонковых дисков, в сочетании с ДИСГ.
(Справа) КТ, аксиальный срез: участок массивной оссификации ЗПС, выступающей в просвет спинномозгового канала со значительным его стенозированием.
в) Дифференциальная диагностика:
1. Спондилез:
• Изменения ограничены обычно уровнем межтелового пространства и редко захватывают четыре и более сегментов позвоночника
• Более выраженные, чем при ОЗПС, дегенеративные изменения дугоотростчатых суставов и межпозвонковых дисков
• Отсутствие характерной (в виде буквы Т) оссификации ЗПС
4. Перидуральная кальцификация шейного отдела позвоночника у диализных пациентов:
• Неравномерная оссификация твердой мозговой оболочки, может быть циркулярной
• Пациент, получающий гемодиализ ±миелопатия, чувствительные нарушения
• В дополнение к ляминэктомии/ляминопластике показана резекция твердой мозговой оболочки
г) Патология:
2. Стадирование, степени и классификация оссификации задней продольной связки (ОЗПС):
• Непрерывная форма → костная масса, расположенная вдоль нескольких позвоночных сегментов
• Сегментарная форма → ограниченные оссифицированные участки позади каждого из тел позвонков
• Смешанная форма → сочетание протяженных и сегментарных участков оссификации
• Другие формы → оссификация, ограниченная уровнем межпозвонкового диска
3. Макроскопические и хирургические особенности:
• Массивная оссификация задней продольной связки, ограниченная нормальной кортикальной костью и содержащая нормальный костный мозг
• ОЗПС может перфорировать твердую мозговую оболочку
4. Микроскопия:
• Гистологически нормальная костная ткань и нормальный костный мозг
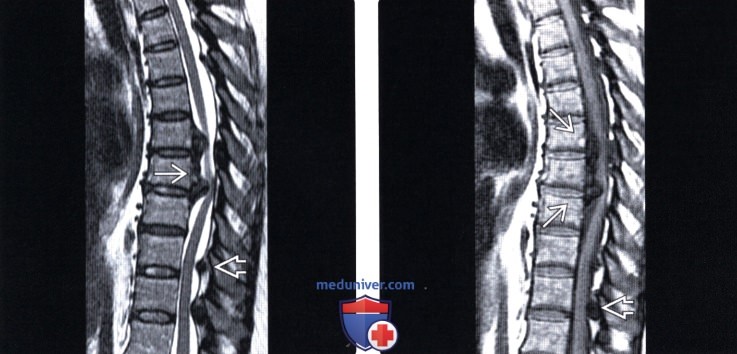
(Слева) Т2-ВИ, сагиттальный срез: массивная оссификация ЗПС, вызывающая тяжелую компрессию грудного отдела спинного мозга. Обратите внимание на сочетанную оссификацию желтой связки.
(Справа) Т1-ВИ, сагиттальный срез, пациент с непрерывной формой ОЗПС грудного отдела позвоночника спереди от спинного мозга: низкоинтенсивное объемное образование, вызывающее тяжелую компрессию спинного мозга. У пациента отмечается клиника тяжелой миелопатии. Обратите внимание на признаки оссификации и желтой связки.
д) Клинические особенности:
1. Клиническая картина:
• Наиболее распространенные симптомы/признаки:
о Случайная находка при бессимптомном течении
о Клиника миелопатии, зависящая от уровня стеноза:
- Клиника миелопатии развивается практически всегда при уменьшении диаметра спинномозгового канала 14 мм
- При диаметре спинномозгового канала 6-14 мм клиника может варьировать; чем выше подвижность позвоночника, тем выше вероятность развития клиники миелопатии
• Внешний вид пациента:
о Классическая картина - представитель японской популяции с симптомами прогрессирующего тетра- или парапареза
2. Демография:
• Возраст:
о Заболевание обычно развивается в возрасте старше 50 лет, в возрасте младше 30 лет оно встречается редко
• Пол:
о М:Ж = 2:1
• Этническая предрасположенность:
о Наиболее высокая частота заболевания отмечена в японской популяции
• Эпидемиология:
о Частота заболевания в Японии составляет 2-4%, в других популяциях эта цифра значительно ниже
3. Течение заболевания и прогноз:
• Легкие случаи протекают бессимптомно → случайная находка
• Спастический парез → паралич (17-22%):
о У пациентов с легкой на момент диагностики формой ОЗПС в ходе последующего наблюдения редко развивается тяжелый стеноз спинномозгового канала
о У пациентов с симптомами миелопатии высока вероятность прогрессирования заболевания
о Клиника миелопатии может усугубляться даже при незначительной травме
о Прогрессирование более выражено у пациентов молодого возраста с непрерывной формой заболевания
• При стенозе спинномозгового канала >60% и сохранении подвижности позвоночника риск прогрессирования миелопатии выше:
о Уменьшение подвижности позвоночника защищает спинной мозг от повреждения
4. Лечение оссификации задней продольной связки (ОЗПС):
• Бессимптомные пациенты: пристальное наблюдение, консервативное лечение
• Пациенты с выраженными симптомами или значительным стенозом спинномозгового канала: передняя (корпорэктомия) или задняя (ляминэктомия или ляминопластика) декомпрессия
ж) Список использованной литературы:
1. Fehlings MG et al: Cervical spondylotic myelopathy: current state of the art and future directions. Spine (Phila Pa 1976). 38(22 Suppl 1): S1 -8, 2013
2. Li H et al: A systematic review of complications in cervical spine surgery for ossification of the posterior longitudinal ligament. Spine J. 11(11): 1 049—57, 2011
3. Saetia К et al: Ossification of the posterior longitudinal ligament: a review. Neurosurg Focus. 30(3): E1, 2011
4. Shin JH et al: Dorsal versus ventral surgery for cervical ossification of the posterior longitudinal ligament: considerations for approach selection and review of surgical outcomes. Neurosurg Focus. 30(3): E8, 2011
5. Matsunaga S et al: Radiographic predictors for the development of myelopathy in patients with ossification of the posterior longitudinal ligament: a multicenter cohort study. Spine (Phila Pa 1976). 33(24):2648-50, 2008
6. Inamasu J et al: Ossification of the posterior longitudinal ligament: an update on its biology, epidemiology, and natural history. Neurosurgery. 58(6):1027—39; discussion 1027-39, 2006
7. Matsunaga S et al: Clinical course of patients with ossification of the posterior longitudinal ligament: a minimum 10-year cohort study. J Neurosurg. 1 00(3 Suppl):245-8, 2004
8. Shiraishi T et al: Cervical peridural calcification in patients undergoing long-term hemodialysis. Report of two cases. 1 00(3 Suppl): 284-6, 2004
9. Kamizono J et al: Occupational recovery after open-door type laminoplasty for patients with ossification of the posterior longitudinal ligament. Spine. 28(16): 1889-92, 2003
10. Epstein N: Diagnosis and surgical management of cervical ossification of the posterior longitudinal ligament. Spine J. 2(6):436—49, 2002
Редактор: Искандер Милевски. Дата публикации: 13.8.2019
Связочный аппарат позвоночного столба позволяет ему оставаться в правильном положении, а также защищает от дегенеративных процессов. За счет связок достигается анатомическая целостность позвоночника, эластичность и защита от повреждений. Разрывы в связках приводят к отечности, воспалению, появлению рубцов.
Виды связок позвоночника
Связки – это волокнистые структурные элементы из соединительной ткани, связывающие друг с другом части костей и хрящей. В позвоночнике они крепятся к телам позвонков, дугам и отросткам. Главная функция – обеспечение стабильного положения, движения, защита от перегибов и растяжения позвоночника.
Длинные сухожилия позвоночника состоят из нескольких мелких и крупных соединений, на каждое из которых накладываются свои функции:
- Передняя продольная. Связка выглядит как очень мощный и широкий тяж от самого верха до низа позвоночника с передней его стороны, формируя ложе, в котором находится столб. Начало свое берет в нижней затылочной части черепа, расширяется и доходит до 1 сегмента крестца. Хорошо связывается со всеми позвонками и дисками, обеспечивая опору позвоночнику. Также к функциям относят регулировку давления в дисках. Ширина достигает 2,5 см. Это одна из самых прочных связок в организме, способная выдержать нагрузку на разрыв до 500 кг. Однако ее уязвимое место в продольном расслоении.
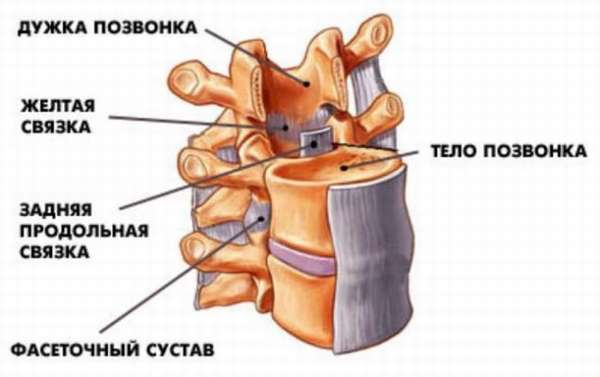
- Задняя продольная связка позвоночника. Располагается напротив передней. Обеспечивает крепление и стабилизацию позвонков сзади. Идет от 2 шейного позвонка по сегментам, но присоединяется не так прочно для лучшей подвижности. С дисками соединена намного плотнее. Обладает высокой эластичностью и прочностью.
- Надостистая. Самая малоизученная жилистая часть позвоночника, состоящая из более грубых и плотных волокон. Расположена над остистыми отростками, начинается от 7 шейного позвонка, доходит до 1 крестцового.
- Выйная. Эта связка имеет форму треугольника и относительно небольшие размеры. Многие врачи считают ее рудиментом надостистой связки. Она упругая, прочная, но тонкая. Начинается от 7 шейного позвонка и идет к затылочной кости.
Короткие связки отвечают за соединение всех элементов в единое целое:
- Межостистая. Этот элемент выглядит как тонкая пластинка, расположенная рядом с остистыми отростками позвонков. Самая большая межостистая связка находится в области поясницы, остальные намного меньше, самые маленькие расположены в шее. Соединяется с надостистыми и желтыми связками.
- Подвздошно-поясничные. Это парные сухожилия, расположенные в зоне тазовых костей, соединяющие позвоночник с ними. Подвздошно-поясничный пучок предотвращает чрезмерный наклон и изгиб поясницы, однако при травмах может сильно болеть.
- Желтая. Эта связка очень эластичная, сильная и упругая, считается самой прочной среди коротких. Желтые пучки расположены по всему позвоночному столбу и обеспечивают соединения дуг костных элементов. Они защищают нервы и спинной мозг, а также разгружают межпозвоночные диски. Называются так за счет яркого желтого цвета из-за эластиновых волокон.
В структуре позвоночника встречаются отдельные элементы еще более мелких связок, но они редко имеют диагностическое или клиническое значение. Длинные и короткие связки позвоночника выполняют примерно одинаковые функции и так же одинаково подвержены нарушениям и заболеваниям.
Возможные заболевания и травмы связок позвоночника
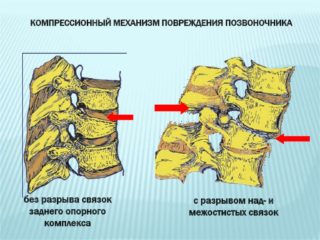
К наиболее распространенным патологиям относят гипертрофию, растяжение, обызвествление передней или задней продольной связки позвоночника, воспаление, а также разрыв.
Любое повреждение связочного аппарата ведет к нарушению функций позвоночника, ухудшению амортизирующих свойств, протрузиям и грыжам.
Частые травмы связок спины и шеи ведут к следующим изменениям:
- внутренние гематомы мелкого характера;
- нарушение целостности связок, на фоне чего развиваются дополнительные патологии;
- избыточное напряжение и стресс коллагеновых волокон, под которым они рвутся;
- рубцевание, формирование грубой соединительной ткани;
- вторичная асептическая реакция и воспаление.
Поражение связок всегда вызывает у пациента сильную боль, ограничения подвижности. При отсутствии лечения и повторении травмы может произойти разрыв, от которого организму не удается полностью оправиться. Пациенту требуется экстренная хирургическая помощь и долгая реабилитация.
При воспалении связок появляется асептический или инфекционный некроз, как правило, из-за выпота межклеточной жидкости. Это приводит к сильным отекам. Асептические нарушения провоцируют такие патологии:
- кифоз, сколиоз и другие искривления позвоночника;
- растяжение связочной ткани;
- спондилоартроз и нестабильность тел позвонков;
- деформирующий артроз;
- протрузии и межпозвоночные грыжи.

Инфекционные поражения встречаются крайне редко, так как их провоцируют переливания крови, применение нестерильных шприцев. Причиной могут стать инфекции после операций рядом с позвоночником.
Обызвествление – это процесс, при котором происходит отложение солей кальция в мягких тканях. Вызывают его такие патологии:
- возрастные дегенеративные процессы влияют на заднюю продольную связку;
- протрузии и грыжи позвоночника вызывают патологию желтых связок;
- передняя продольная связка чаще страдает при остеопорозе, спондилоартрозе, нарушениях осанки и болезни Бехтерева, может проявляться хрустом.
Разрыв связок – наиболее опасная и сложная травма, требующая медицинского лечения. Предшествовать разрыву может растяжение, которое нередко случается у людей, которые испытывают интенсивные физические нагрузки.
Любые нарушения связочного аппарата могут привести к ущемлению нервов и даже разрушению позвонков.
Методы диагностики и профилактика
Даже небольшие повреждения связок требуют соблюдения покоя и лечения. При серьезных травмах не обойтись без медикаментов. Терапия должна базироваться на точной и полной диагностике с применением инструментальных методов. Наиболее востребованный и информативный – рентген, который показывает изменения положения позвонков и связок, процессы обызвествления. Также назначают МРТ, которое дает больше понимания о процессах в мягких тканях, сосудах, указывает характер и размер очага поражения.
Чтобы предотвратить патологии связочного аппарата, важно следить за положением и здоровьем спины:
- перед любыми физическими нагрузками делать разминку, распределять переносимый вес равномерно;
- не рекомендуется поднимать очень большие тяжести, если этого не избежать, присаживаются и с прямой спиной и сведенными лопатками поднимают вес;
- при слабости мышц можно носить эластичный бинт или поддерживающий корсет;
- правильно питаться, добавлять в рацион продукты с кальцием, зеленые фрукты и овощи, орехи, бобовые.
Не следует делать много скручивающих и резких движений, которые могут привести к неожиданным травмам.
Связки в позвоночном столбе имеют разную длину, ширину, размеры. Несмотря на то что это очень прочные и сильные элементы опорно-двигательной системы, они нуждаются в защите, внимании и заботе.
Благодаря связкам позвоночник может быть одновременно стабильным и мобильным. Связки принимают участие в каждом движении человека и обеспечивают защиту спинного мозга от механических воздействий разного рода. Подвижность позвоночника обеспечивается такими связками, как длинные (передняя и задняя продольные, надосистая, выйная) и короткие (межостистые, межпоперечные, желтые).
Связочный аппарат в области шейных позвонков и затылочной кости представлен двумя атлантозатылочными мембранами. Некоторые связки предназначены для связи позвоночника с ребрами. Подвздошно-поясничная связка соединяет крестец и пятый поясничный позвонок. В этой области укрепление происходит также благодаря продольным связкам.
Прерывные и непрерывные соединения
Связочный аппарат позвоночного столба включает всевозможные виды соединения между дугами, телами одного или нескольких позвонков, частями крестца, отростками суставов и т.д. С помощью связок человек может выгибаться в разном направлении, крутиться и выполнять все доступные движения в реальных границах, не травмируя хребет. Микроразрывы или растяжения вызывают сильные боли, которые долго не проходят из-за сложностей регенерации этого участка тела.
Соединение позвонков между собой
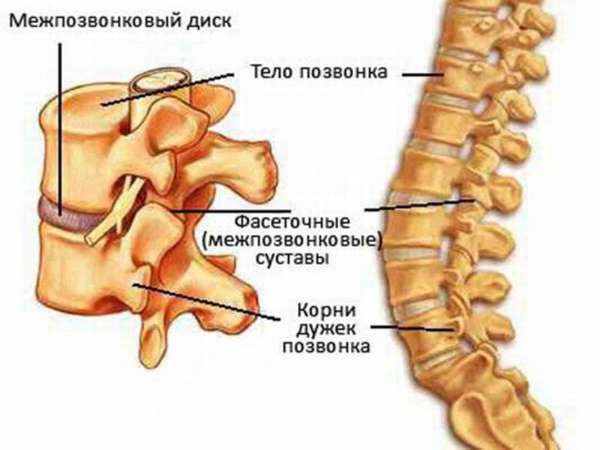
Позвонки, чьи тела являются частью опоры для всего тела, объединены с помощью межпозвоночных дисков (симфиза). Они лежат между ними. Такие хрящи составляют около ¼ длины хребта. Диск – это определенный вид волокнистого хряща. Его структура включает краевую часть (фиброзное кольцо) и центральную (студенистое ядро).
Краевую часть составляют волокна трех разных типов: концентрические, косоперекрещивающиеся и спиралевидные. По краю все они фиксируются к позвонкам на надкостнице. Главным амортизирующим слоем является центральная часть. Она обладает уникальной способностью передвигаться, когда спина сгибается, в противоположную сторону. По структуре это ядро может быть целостным или иметь маленькую дырочку в центре. В нем намного больше межклеточного вещества, чем эластических волокон. По форме оно абсолютно идентично поверхностям повёрнутых друг на друга позвонков.
По толщине они отличаются в разных частях хребта – увеличиваются ближе к нижним отделам.
Дугоотростатые суставы формируются между суставными отростками. Их капсула закреплена по краю хряща. Плоскость этого элемента неодинакова в разных местах: она плоская в шейном и грудном отделах, а в поясничном имеет цилиндрообразную форму. По причине того, что суставные отростки парные и расположены с двух сторон, создаются комбинированные суставы: один двигается и вызывает аналогичное действие во втором.
Связки позвоночного столба бывают длинными и короткими. Длинные – основные стабилизаторы, которые также соединяют позвонки на всей длине хребта. Короткие же направлены от одного тела к другому.
К длинным связкам позвоночного столба относят:
- переднюю продольную,
- заднюю продольную,
- надостистую,
- выйную.
К коротким относят:
- межостистые,
- межпоперечные,
- желтые.
Ширина ее составляет 2,5 см. Она длится по всей длине хребта от основания черепа до крестца. Эта связка получила свое наименование благодаря тому, что она связывает передние стороны позвонков и фиброзных колец дисков. Это очень крупный соединительный тяж, который отличается повышенной прочностью и может выдержать нагрузку в несколько сотен кг. Благодаря этому свойству при травмировании связка разделяется на слои, а не рвется. Она работает как ограничитель при прогибе назад и регулирует давление внутри дисков. В нижней части хребта она намного шире и крепче, чем в верхних, так как они должны постоянно выдерживать большее давление. У этой связки пучки, расположенные глубоко, уступают по длине тем, что расположены поверхностно, таким образом им удается объединять соседние тела, а поверхностным пролегать на длину четырех и более позвонков.
Она расположена в позвоночнике, начинаясь от II шейного позвонка и тянется вплоть до крестца, связывает между собой все позвонки по задней стороне и заднюю часть фиброзных колец. Она не так плотно крепится к телу позвонка, но прочнее прилегает к дискам. Она практически полностью закрывает заднюю сторону дисков. Выполняет роль ограничителя при прогибе по направлению вперед.
Сила этой упругой связки ниже, чем у передней. Ее волнистая структура дает возможность эластично увеличиваться в длине при маленьких нагрузках и быть жесткой при больших. Продольные по структуре такие волокна очень эластичны и травмировать их можно только при 4-кратном растяжении.
В ее состав входят очень плотные по своей структуре продольные волокна. Эта связка соединяет все остистые отростки позвонков от VII-го шейного до крестца. В верхней части она органично переходит в выйную.
Эта треугольная пластинка очень тонкая, но упругая. Она соединяет остистый отросток 7-го шейного позвонка с отростками тел позвонков, а еще и с затылочной костью по ее внешнему гребню. Одной из ее функций является поддерживание головы. Ее межклеточное вещество – это эластин, так же, как в гибких волокнах соединительной ткани.
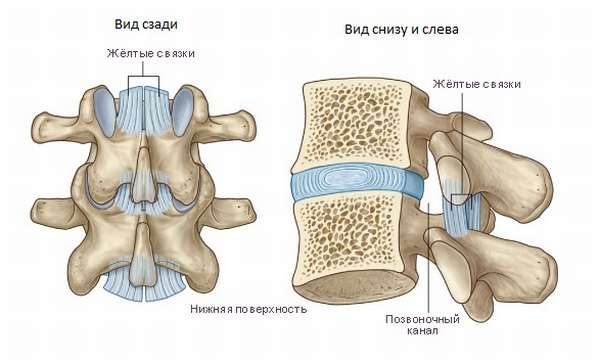
Отличаются самыми высокими показателями по силе, упругости, прочности и эластичности. Их длина продолжается по всему хребту. Они соединяют дуги соседних позвонков и являются защитой для нервов и спинного мозга от травмирования из-за слишком большого перегиба или сдавливания, а также снимают часть нагрузки с межпозвоночных дисков. Эластичных волокон в ней больше, чем в коллагеновых. Волокна ориентированы друг к другу произвольно, что дает им уникальную способность растягиваться даже при значительных нагрузках без каких-либо повреждений. Их можно растянуть в 4 раза без повреждения. Они дают поддержку всем элементам: хребту, дискам, а также являются защитой для сочленений.
Когда мышца разгибатель, расположенная на позвоночнике, сближает дуги позвонков, желтая связка укорачивается, не образуя складок. При сближении дуг позвонков, как мышцы разгибающие, они выпрямляют последний.
Они являются очень тонкими пластинками, которые заполняют место между остистыми отростками двух расположенных рядом позвоночных тел. Они отличаются по силе: самые сильные в пояснице, а самые слабые – в шее. В передней части они соединены с желтыми, а в задней – с надостистой связками.
Это позвоночные связки, которые состоят из небольших пучков. Самые сильные также расположены в поясничном отделе. Эти связки объединяют вершины поперечных отростков позвонков. По типу они представляют собой парные тяжи. Главная их функция – ограничивать изгиб хребта по направлению в бок. В шейном отделе они или раздвоены или их нет.
С черепом
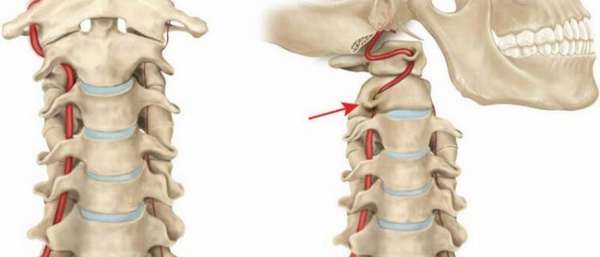
Контакт позвонков шеи и затылочной кости происходит в атлантозатылочном суставе. Он сформирован затылочными мыщелками и атлантом. Оси сочленений проходят в продольном направлении и немного сближаются к передней части. Суставы имеют форму эллипса. Это комбинированные сочленения, поэтому и двигаются они одновременно. Они позволяют выполнять кивание и некоторые движения в бок. Связочный аппарат позвоночника представлен здесь двумя атлантозатылочными мембранами: передней и задней. Отделы, расположенные по бокам, формируют боковые атлантозатылочные связки.
Ребер с позвонками
Некоторые связки позвоночника предназначены для его соединения с ребрами по их задним краям. Прикрепление идет через реберно-позвоночные суставы. В их полости расположена связка головки ребра. Она делит полость внутри на пару камер. Тонкие стенки капсулы фиксируются еще и лучистой связкой головки ребра. Ее окончание имеет форму веера.
Реберно-поперечный сустав имеет ряд реберно-поперечных связок: верхняя, боковая, пояснично-реберная и реберно-поперечная. Все эти связки служат и для опоры спинного аппарата.
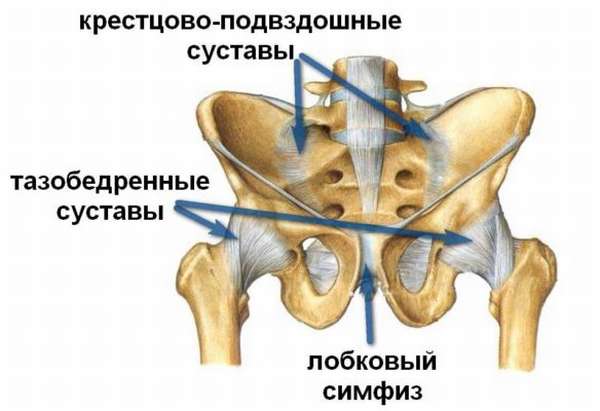
Позвоночника с тазом
Связки позвоночного столба обеспечивают соединение крестца и 5-го поясничного позвонка. Подвздошно-поясничная связка расположена в пространстве между переднебоковой стороной 5-го поясничного, 1-го крестцового позвонка и подвздошным гребнем (его задней частью). Укрепление усиливается за счет передней и дальней продольной связок, которые в пояснице сгибают позвоночник.
Сустав между крестцом и копчиком
Крестцовый сустав имеет 5 позвонков. Эта кость имеет клиновидную форму. Она находится ниже поясницы. Передняя сторона вогнута и направлена в пространство малого таза. На ней имеется пять поперечных линий. Задняя часть по форме выпуклая. Связки и суставы на позвоночном столбе заканчиваются сочленением между крестцом и копчиком. Его соединение с широкой полостью осуществляется с помощью диска. Сочленение укрепляется рядом крестцово-копчиковых связок: боковая, передняя, поверхностная и глубокая задние.
В большинстве случаев травмы спинных связок происходят в районе поясницы, так как она постоянно несет большие нагрузки. Лечатся подобные травмы с помощью консервативных методов: отдыха, постельного режима, массажа, физиотерапевтических процедур, спазмолитиков и т.п. Укрепить связочный аппарат можно занимаясь пилатесом или йогой.
Болезни позвоночника – причины самых разнообразных болевых синдромов. Диагноз ясен, если боль в шее или спине сопряжена с подъемом тяжести или неловким поворотом головы или появилась после автомобильной аварии. Трудности возникают, когда боль удалена от ее источника: так бывает при корешковой (сдавление корешков спинномозговых нервов) и отраженной боли.
В ряде случаев такие, подчас труднообъяснимые, жалобы, как головная боль, боль в руках, лице, околоушной области, расстройства зрения и головокружение, вызваны поражением шейного отдела позвоночника.
Во избежание ошибок при подобных жалобах всегда нужно исключить болезнь позвоночника.
Данное заболевание представляет собой дегенеративно-дистрофические изменения дисков с наличием костно-компенсаторной реакции в виде остеофитов. Обычно поражаются межпозвоночные диски С5/6 и С6/7. Дегенерация межпозвоночных дисков вызывает вторичные изменения межпозвоночных суставов, что, в свою очередь, приводит к сужению межпозвоночных отверстий и сдавлеванию спинномозговых корешков.
| Дистрофические изменения шейного отдела позвоночника (остеохондроз); признаки деформирующего спондилоза на уровне С5-С7 сегментов, пролабирование С5/6, С6/7 дисков. | Острая стадия – неоднородное повышение интенсивности МР-сигнала от межпозвонкового диска в сочетании с отеком губчатого вещества, прилежащего к смежным замыкательным пластинкам тел позвонков. |
 |  |
Основной источник боли при остеоартрозе – межпозвоночные суставы. Их поражение является причиной миофасциальной боли, острой кривошеи, выраженного ограничения движений.
норма спондилоартроз II ст.
Основными из причин радикулопатии и миелопатии являются грыжи межпозвоночных дисков и остеофиты, которые также могут вызывать воспалительный процесс в эпидуральном пространстве и на наружной поверхности твёрдой мозговой оболочки спинного мозга (эпидурит). Грыжи межпозвоночных дисков обычно возникают в нижнешейном отделе позвоночника: обычно страдают межпозвоночные диски С5/6 и С6/7.
Дистрофические изменения шейного отдела позвоночника (остеохондроз); пролабирование С5/6, С6/7 дисков.

Медианно-левосторонняя экструзия диска С6/7

Задний остеофит тела С5 позвонка. Переднебоковые остеофиты в виде скоб тел С6-С7 позвонков.

Стеноз позвоночного канала; остеохондроз, спондилоартроз.

Очаговая миелопатия на уровне С4/5.

Шейный отдел позвоночника чаще подвергается так называемой хлыстовой травме, возникающей при автомобильных авариях. Для хлыстовой травмы позвоночника характерны повреждения связок межпозвоночных суставов и переломы суставных отростков позвонков. Кроме травматических встречаются также и патологические переломы позвонков, как последствия остеопороза или миеломной болезни. Причиной боли могут быть вывихи и подвывихи позвонков.
МРТ спины – один из основных методов диагностики вывихов ,подвывихов, травматических и патологических переломов позвонков. В отличие от рентгенографии, он позволяет увидеть не только изменение в костной структуре позвонка, но и оценить состояние межпозвонковых дисков, спинномозговых нервов, спинного мозга, а также окружающих мягких тканей.
Патологический перелом С3 позвонка.
Остеохондроз, деформирующий спондилоз.

Полный (сцепленный) передний вывих С3 позвонка

Передний вывих С6 позвонка

Остеомиелит С4-С5 позвонков


В шейном отделе позвоночника опухоли чаще носят метастатический характер. Больных беспокоят длительные, постоянные боли, которые беспокоят и днем, и ночью. В позвоночник чаще всего метастазируют рак молочной железы, предстательной железы и легкого и несколько реже – меланома, рак почки и рак щитовидной железы.



Экстрадуральное мелкое объемное образование задних отделов позвоночного канала

Интрадуральное экстрамедуллярное объемное образование на уровне С6 позвонка

Экстрадуральное объемное образование на уровне С6-С7 сегмента

Интрамедуллярная опухоль на уровне С1-С6; остеохондроз; полисегментарные экструзии (грыжи) дисков.
Вариант аномалии Денди-Уокера.

Применение контрастирования дополнительно к стандартному МРТ исследованию позволяет более четко визуализировать выявленные изменения, проводить достоверную дифференциальную диагностику объемных образований и других заболеваний этой области.





Мальформация – ассимиляция С1, затылочной кости, зубовидного отростка С2 позвонка; стеноз большого затылочного отверстия; очаговая миелопатия.

Частичная конкресценция (сращение) С3-С4 позвонков

Гидросирингомиелия. Аномалия Арнольда-Киари.

То многочисленное количество разнообразных жалоб, которые приводят пациентов к врачу, могут быть проявлением патологических изменений шейного отдела позвоночника. Среди разнообразных методов обследования, помогающих клиницисту достоверно поставить топический диагноз, в настоящее время главенствующую роль занимает современный метод – МРТ исследование.
МРТ является незаменимым методом оценки показаний к терапевтическому либо хирургическому лечению большинства заболеваний позвоночника, а также контроля эффективности выбранного лечения, расширяя информационное поле проблемы качества движения, обеспечивая диагностический поиск всех звеньев, ее обеспечивающих.
Читайте также:


