Воспаление твердых и мягких оболочек головного и или спинного мозга это
Воспаление оболочек головного мозга - это серьезное заболевание. Если вовремя не начать лечить данную патологию, возможен летальный исход. Болезнь делится на несколько разновидностей, в зависимости от пораженного участка мозга. В статье подробнее рассмотрим причины и симптомы этого недуга.
Виды недуга
Самыми распространенными заболеваниями, которые относятся к воспалению оболочек головного мозга, считаются энцефалит и менингит. Патологию разделяют на несколько форм: острую, подострую и хроническую. Каждая болезнь имеет индивидуальное проявление и разные методы терапии.
Менингит
Менингит — тяжелое заболевание инфекционного характера, которое поражает головной мозг и вызывает воспаление его оболочек. Недуг может развиваться как самостоятельная болезнь, так и возникнуть в виде осложнения другой инфекции.
Возбудителями болезни могут быть грибки, бактерии и вирусы. Воспалительный процесс врачи разделяют на гнойный и серозный.
При подозрении на это заболевание необходимо срочно обратиться в больницу, ведь вылечить менингит можно только под присмотром врачей. Поскольку болезнь имеет опасные последствия, необходимо начинать лечение, как только появились первые признаки.
Чаще всего этот вид воспаления мозговой оболочки головного мозга встречается у детей, так как иммунная система и ГЭБ у ребенка несовершенны. Основным возбудителем считается бактерия менингококк, относящаяся к роду Neisseria, которая, в свою очередь, разделяется на несколько серологических групп – A, B и C. Самой опасной считается группа А, которая при заражении приводит к развитию тяжелого течения менингита.
Чаще всего инфекция передается воздушно-капельным путем. Самую большую опасность представляют носители с бессимптомным течением заболевания, они активно выделяют инфекцию в окружающую среду.
Самый высокий процент заболеваемости менингококковой инфекцией встречается в странах Африки, хотя болезнь распространена во всех странах мира. Этому способствует теплый климат, позволяющий бактериям активно развиваться. Весной и осенью заболеваемость выше, это связано с ослаблением иммунитета человека после зимы. Чаще остальных менингит развивается у детей и стариков, так как их защитные силы более слабые по отношению к этой инфекции.
Энцефалит
Еще одна патология, для которой характерно воспаление оболочек головного мозга, называется энцефалитом. Он относится к группе заболеваний, вызывающих воспалительные процессы в головном мозге. Энцефалит бывает инфекционным, токсическим и аллергическим. При выявлении заболевания человека немедленно госпитализируют. Всем больным с подтвержденной инфекцией необходим строгий постельный режим и контроль врачей.
Основной причиной энцефалита считаются вирусы – нейроинфекции. Реже заболевание развивается в виде осложнения некоторых инфекций.
- вирусный, микробный и риккетсиозный (первичный);
- постэкзантемный, поствакцинальный, бактериальный и паразитарный (вторичный).
Второй тип развивается на фоне других патологий (кори, токсоплазмоза, остеомиелита, гриппа).
Первичный энцефалит чаще всего передается через укусы насекомых. Помимо этого, различают такие патологии, как сифилитический и тифозный энцефалиты.
В зависимости от вида воспаления, болезнь делят на:
- Изолированную. При которой присутствуют симптомы только энцефалита.
- Менингоэнцефалит. Имеются симптомы воспаления мозговой оболочки головного мозга.
По очагу поражения заболевание бывает корковое, подкорковое, стволовое и поражение мозжечка.
Энцефалит может протекать в острой, подострой, рецидивирующей и хронической формах. По степени тяжести болезнь разделяют на:
- средней тяжести;
- тяжелую;
- крайне тяжелую.
Энцефалитом может заразиться любой человек, но чаще всего он встречается у пожилых людей и детей. К категории риска относятся люди, чей иммунитет ослаблен под каким-либо воздействием, например, онкобольные, ВИЧ-инфицированные или после длительного приема стероидов.
Причины
Основными причинами развития менингита считаются бактерии, грибки, спирохеты и вирусы.
Провокаторами энцефалитов могут быть вирусы, микробы, вакцинация, бактерии и паразиты.
Отдельно можно выделить ситуации, при которых причиной развития этого заболевания выступают аллергические и токсические процессы в мозге. Но это достаточно редкие случаи. Самой распространенной причиной энцефалита все же считается инфекционный возбудитель.
Симптомы
Время развития менингококковой инфекции в организме составляет пять-шесть дней, иногда инкубационный период может доходить до десяти дней. Длительность зависит от возбудителя.
Симптомы воспаления оболочек головного мозга при бактериальной форме обычно проявляются неожиданно. Признаки заболевания при вирусном типе заражения могут появиться как внезапно, так и в течении нескольких дней.
Самые распространенные симптомы менингита, встречающиеся у взрослых:
- непрекращающиеся боли в голове;
- одышка, учащенный пульс;
- непереносимость света и звука;
- посинение носогубной зоны;
- высокая температура;
- болезненность мышц и суставов;
- сложно повернуть или опустить шею;
- рвота, слабость, пониженный аппетит.
Признаками у детей являются жар, нервозность, пониженный аппетит, рвота, сыпь, напряженность спинных мышц и конечностей. Малыш плачет, когда его пытаются взять на руки, ребенок долго не может успокоиться.
Энцефалит чаще всего развивается внезапно, при этом самочувствие заболевшего стремительно ухудшается, и проявляются характерные симптомы воспаления оболочки головного мозга. Первые признаки энцефалита:
- Сильная, давящая головная боль, которая распространяется по всей голове.
- Температура поднимается до 38 и выше.
- Слабость.
- Интоксикация.
- Рвота, после которой не наступает улучшения самочувствия.
- Сонливость и заторможенность, может возникать состояние стопора с отсутствием реакции на любые внешние раздражители (яркий свет, громкий звук, пощипывание) или комы.
Диагностика
Подтвердить диагноз помогают следующие процедуры:
Анализы крови и мочи.
Проводится исследование мозговой жидкости, при этом выявляется стадия болезни, выявляется ее форма и причина.
Лечение воспалений оболочек головного мозга всегда разрабатывается для каждого больного индивидуально и зависит от вида инфекции, причин возникновения и формы протекания.
Терапия
Лечение менингита и энцефалита проводится только в стационаре и основывается на трех направлениях:
- устранение причины заболевания;
- применение лекарственных препаратов для остановки процесса повреждения и воспаления мозга;
- устранение отдельных симптомов.
Осложнения
При отсутствии необходимого лечения воспалительных процессов головного мозга могут развиться следующие патологии:
- Паралич.
- Нарушение зрения.
- Появление эпилептических приступов.
- Развивается почечная и печеночная недостаточность.
- Нарушение функций опорно-двигательного аппарата.
- Косоглазие.
- Нарушение памяти и слуха.
- Ухудшается работа сердечно мышцы.
Основным осложнением при воспалениях мозга считается смерть больного. Она наступает в том случае, если больному не оказывают лечения в течение пяти-восьми дней после того, как началось заболевание.
Профилактика
Основной мерой профилактики против менингита считается вакцинация. Прививка не является обязательной. Ее можно сделать по желанию. Также рекомендуется избегать контакта с людьми, у которых проявляются симптомы менингита.
Также вакцинация проводится и против энцефалита. Чтобы не допустить чрезмерного распространения инфекции, прививки делают людям, проживающим или работающим в зонах возможного заражения. Обычно вакцинация против энцефалита состоит из трех прививок и дает иммунитет на три года. Профилактические меры против энцефалита вторичного типа предполагает своевременную диагностику и правильно подобранное лечение инфекционных заболеваний.
Воспаление оболочки спинного мозга
Миелит – опасное заболевание спинного мозга, которое влечет за собой серьезные последствия, оказывающие влияние на всю жизнь человека, перенесшего эту болезнь. Только своевременное выявление патологии и правильное лечение позволяют избавиться от всех симптомов и проявлений. Патология развивается очень быстро. Важно исключить самолечение и вовремя обратиться к опытным врачам.
Миелит бывает первичным и вторичным. В первом случае изначально поражается серое и белое вещество спинного мозга. Во втором случае воспаление является следствием других недугов. Зачастую возбудителями миелита выступают вирусы и бактерии.
У онкобольных, проходящих курс лучевой терапии, зачастую развивается лучевой миелит. Он проявляется через полгода год после окончания лечения основного заболевания. Врачи и пациенты чаще всего готовы к такому осложнению, поэтому терапия воспалившегося спинного мозга начинается вовремя и дает положительный результат.
Еще одним фактором развития миелита может служить сильное переохлаждение. При низких температурах иммунитет человека снижается, поэтому в этот момент в спинной мозг могут проникать бактерии и вирусы и активно размножаться.
Болезнь развивается стремительно, симптомы проявляются по нарастающей. Среди основных признаков можно выделить следующие:
- повышение температуры;
- озноб;
- головокружение;
- слабость в мышцах;
- боли в спинном отделе.
Признаки, появляющиеся в начале заболевания, характерны для многих патологий, чуть позже начинают появляться миелитные симптомы. Определить диагноз под силу только квалифицированным медицинским работникам.
Известно несколько форм миелита, они зависят от местоположения воспаления и степени поражения мозга. У каждого вида патологии свои симптомы и признаки. Болезненные ощущения могут возникать в разных частях спины. Не менее важна и стадия развития болезни. На начальном этапе это могут быть боли в спинном отделе и во время поднятия головы и шеи, через два-три дня после этого у больного может возникнуть паралич.
Какие еще бывают воспаления

Воспалительный процесс в головном мозге имеет, как правило, достаточно острое течение и множество последствий. Воспаление паутинной оболочки головного мозга (арахноидит) - одна из разновидностей заболеваний этой группы. Арахноидит относится к серозным воспалительным процессам, при котором нарушается циркуляция крови и слабеют стенки капилляров. Из-за этих патологических процессов лимфа начинает просачиваться в мягкие ткани и застаиваться там. Со временем развивается отек, увеличивается температура и возникают симптомы, схожие с менингитом.
Заключение
Воспаление оболочек спинного и головного мозга - это опасные заболевания, имеющие серьезные последствия. Но у каждого заболевшего есть шанс на выздоровление, и он зависит от того, насколько быстро пациент обратится к врачу. Ведь диагностика и лечение этих патологий проводятся только в стационаре.
Воспалительный процесс, начавшийся в головном мозге, имеет достаточно острое течение и множество последствий. Среди разновидностей этой группы болезней можно выделить воспаление паутинной мозговой оболочки (арахноидит). Такой тип болезни относится к группе серозных воспалительных процессов и для него свойственно нарушение циркуляции крови и ослабление стенок капилляров. Это явление ведет к тому, что лимфа просачивается из сосудов в мягкие ткани и в них происходит застой. Постепенно развивается отек, повышается температура и возникают другие менингеальные симптомы.
Особенности патологии
Паутинная (арахноидальная) оболочка является одной из 3 тканей, покрывающих головной и спинной мозг. По своему внешнему виду она напоминает паутину и состоит преимущественно из соединительных волокон. Располагается арахноидальная ткань между твердой и мягкими оболочками, но от второго слоя она отделена еще и субарахноидальным пространством. Оно является вместилищем ликвора (спинномозговой жидкости) и сосудов, осуществляющих питание.

Воспаление мягкой мозговой оболочки и паутинной чаще взаимосвязано и называется лептоменингитом. Локальное повреждение врачи исключают, так как особенность расположения и строения не допускает такой вариант.
Если поражение достаточно обширное, а сам виновник патологического процесса попадает в эту область через мягкую или твердую ткань.
Воспаленная оболочка мозга отекает и мутнеет. В области поражения появляются спайки, которые нарушают циркуляцию ликвора. Постепенно такой процесс ведет к образованию паутинной кисты спинного или головного мозга.
Симптомы
Арахноидит проявляется преимущественно следующей симптоматикой:
- Раздражительность;
- Ослабленная память;
- Повышение температуры;
- Парез и паралич отдельных групп мышц;
- Нарушение чувствительности;
- Падение остроты слуха и зрения;
- Постоянно преследующее чувство тревоги;
- Головная боль;
- Судороги;
- Тошнота вплоть до рвоты;
- Сбой в ритме сна;
- Общая слабость;
- Головная боль, усиливающаяся из-за внешних раздражителей.

В зависимости от расположения основного очага поражения могут преобладать определенные симптомы:
- Наружная поверхность (конвекситальная). Нарушение функциональности систем организма в этом случае проявляется незначительно. Основными признаками являются судорожные приступы;
- Затылочная часть. Для этой формы болезни свойственно ухудшение зрения и слуха;
- Мост мозжечкового угла. Основным признаком воспаления в этой области является боль в затылке, шум в ушах и головокружение;
- Затылочная цистерна. При ее воспалении у человека страдают лицевые нервы и повышается температура;
- Воспаление спинного мозга. Обычно эта форма заболевания сопровождается симптомами радикулита, нарушением чувствительности и различными расстройствами тазовых органов. Делится она на несколько видов:
- Ограниченный арахноидит спинного мозга. Для этого подвида свойственно бессимптомное течение;
- Острый и подострый арахноидит спинного мозга. Они часто сочетаются с воспалением церебральных оболочек. Для такой формы патологии характерна высокая температура и воспалительные изменения в спинномозговой жидкости и крови;
- Хронический арахноидит спинного мозга. Он протекает достаточно вяло и зачастую этот процесс сопровождается нарушением в циркуляции ликвора.
По своему течению воспаление мозговых оболочек делится на 3 формы, и каждая из них имеет свои особенности проявления:
- Острая. Она касается преимущественно воспаления большой цистерны и чаще всего проходит без последствий. У больного при этом повышается температура и возникают рвотные позывы на фоне головной боли;
- Подострая. Для нее свойственно сочетание симптомов общемозговых сбоев и очаговых проявлений, например, снижение остроты слуха и зрения, общая слабость, нарушение равновесия, головокружение и бессонница. Возникает такая форма в большинстве случаев;
- Хроническая. Болезнь переходит в такую форму при отсутствии своевременно пройденного курса терапии. Она становится вялотекущей, но с постепенным прогрессированием симптоматики.
Причины

Воспаление, локализованное во внешнем слое головного и спинного мозга, является следствием таких факторов:
- Инфекция;
- Интоксикация хронического вида, например, алкогольное отравление;
- Травмы позвоночника и головы;
- Сбои в гормональной системе.
Особенности локализации
По своей локализации арахноидит имеет особенности:
- Церебральный арахноидит (воспаление головного мозга). Он охватывает преимущественно заднечерепную ямку, а также основание и поверхность:
- Конвектикальный. При воспалении задеваются извилины и наружная поверхность полушарий. Конфектикальный тип патологии ведет к моторным и чувствительным сбоям, а также к приступам судорог;
- Слипчивый. Обнаружить его крайне сложно из-за отсутствия определенной локализации. Для этого типа болезни свойственны общие симптомы, характерные многим патологическим процессам;
- Оптико-хиазмальный. В этом случае воспаление базальное, то есть находится у основания. Основным признаком такого очага локализации является нарушение зрения;
- Задней черепной ямки. Обычно из-за такого расположения воспалительного процесса у больного теряется координация движений и растет внутривенное давление.
- Спинальный арахноидит (воспаление спинного мозга). Имеет такие особенности локализации:
- Слипчивый. Для такого очага воспаления свойственно скрытое течение с признаками характерными ишиасу, невралгии и т. д.
- Кистозный. Этому виду воспаления свойственны сильные боли и трудности при движениях. Постепенно охватываются обе стороны спины;
- Кистозно-слипчивый. Обычно этот вид болезни протекает без особой симптоматики, но со временем проявляются проблемы при движениях и нарушается чувствительность.

Диагностика
Больные не стремятся идти к врачу, так как базовые проявления болезни они списывают на простуду, усталость и т. д. Возникают острые приступы болезни 3-4 раза в месяц и только после наиболее тяжелых припадков люди направляются в больницу для прохождения обследования. Обращаются в такой ситуации к неврологу, который должен будет опросить пациента, сделать осмотр и провести инструментальное обследование. Обычно используются такие методы исследования:
- Магнитно-резонансная томография. Такой Метод обследования наиболее точный и позволяет определить очаг поражения и дифференцировать арахноидит среди других патологий с похожими признаками (абсцесс, опухоль и т. д.);
- Рентген. Его применяют для выявления повышенной внутричерепной чувствительности (гиперестезии);
- Анализы. Они являются неотъемлемым элементом обследования, так как позволяют определить наличие инфекции или воспаления (в крови, моче и ликворе).
- Обследование у офтальмолога. В некоторых случаях, например, при оптико-хиазмальном воспалении мозговых оболочек, такой элемент диагностики крайне важен. Иногда при арахноидите задней черепной ямки может наблюдаться застой в районе зрительных нервных волокон и в такой ситуации также потребуется пройти осмотр у офтальмолога.
Курс терапии

Устранение воспаления паутинной оболочки происходит пошагово:
- Первый этап. Первоначально лечится основное заболевание. Для этого используются препараты, направленные на устранение причины болезни. Обычно врач назначает антибиотики и противоаллергические медикаменты (Димедрол, Диазолин);
- Второй этап. После устранения причины патологии, врач скорректирует лечение, чтобы уменьшить давление внутри черепа и нормализовать циркуляцию крови и ликвора. Обычно с этой целью применяются стимуляторы и йодистые медикаменты (Йодид Калия, Лидаза).
На фоне основного курса терапии, лечащий врач назначит диуретики и противоочечные медикаменты (Фрусемид, Глицерин) для уменьшения количества скопившейся жидкости в мозге. Если у больного наблюдаются судороги, то в схему лечения вносятся противоэпилептические медикаменты.
При спинальном арахноидите иногда применяется оперативное вмешательство для вырезания спаек и кисты. Такой радикальный способ терапии требуется преимущественно при кистозном и кистозно-слипчивым типе болезни.
Воспаление оболочек головного мозга является тяжелым патологическим процессом, для которого свойственны различные менингеальные симптомы. Тяжесть проявления болезни напрямую зависит от ее формы и локализации очага воспаления. Однако она поддается лечению, особенно на ранних стадиях, поэтому желательно не затягивать с визитом к врачу, чтобы своевременно пройти курс терапии.
Что такое менингит и какими симптомами проявляется? Каковы причины и в чем разница между вирусной, реактивной и хронической формой? Какие процедуры лечения потребуются после постановки диагноза?
В статье мы поговорим об этой серьёзной болезни, которая может приводить к весьма плачевным последствиям: тяжелый интеллектуальный дефицит или даже летальный исход.
Описание и характеристика менингита
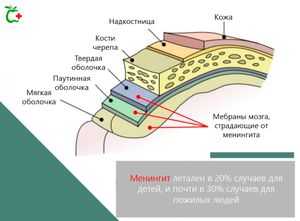
Менингит – это заболевание, вызванное воспаление мозговых оболочек (мембран, покрывающих головной и спинной мозг), и, в частности, мягкой мозговой оболочки, паутинной и спинномозговой жидкости (ликвора).
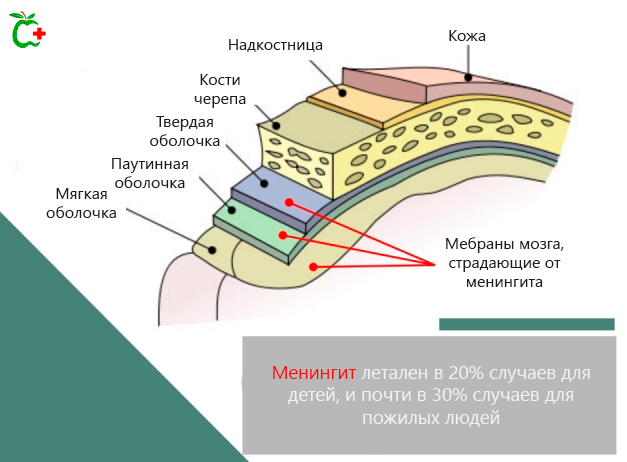
| Чтобы лучше понять сказанное, немного напомним об анатомии мозга. Мозг имеет три концентрических оболочки: твердая мозговая оболочка, паутинная и мягкая мозговая оболочка, которые выстилают внутреннюю поверхность черепной коробки и позвоночного канала, защищая головной и спинной мозг. Между паутинной и мягкой оболочкой мозга находится спинномозговая жидкость или ликвора. Задача мозговых оболочек – обеспечить механическую защиту мозга, создать барьер, который препятствует проникновению токсичных веществ и метаболитов. |
Возвращаясь к теме статьи, воспаление мозговых оболочек любой природы приводит к значительному накоплению лейкоцитов, – тогда можно говорить о менингите.
Существуют различные классификации патологии, в частности, менингит может быть:
- Молниеносный (реактивный). Как правило, бактериальной этиологии, развивается внезапно и быстро, что приводит к коме, часто имеет не обратимый характер, несмотря на лечение.
- Острый. Как правило, вирусного типа, появляется внезапно и заканчивается в течение нескольких часов или дней (3-6).
- Хронический. Если мягкая симптоматика сохраняется в течение нескольких недель или даже месяцев. Такая форма менингита не является заразной.
- Периодический. Если заболевание обуславливается анатомическими дефектами или нарушениями работы иммунной системы пациента, возникает периодически.
Основные причины воспаления мозговых оболочек
Менингит – это инфекционное заболевание. Причиной воспаления является проникновение возбудителей в мозговые оболочки. Агенты, ответственные за инфекцию, могут быть многочисленными и различными по своей природе. Давайте узнаем их поближе.
- Бактерии. Среди них, наиболее часто вызывают воспаление мозговых оболочек: менингококк (поражает в основном детей и подростков, легко передается, вызывая эпидемии); гемофильная инфекция (для которой была разработана вакцина); пневмококк (несет ответственность за наиболее распространенные формы заболевания); стафилококк (поражает обычно лиц со слабым иммунитетом).
- Вирус. Наиболее часто вызывают менингит вирус герпеса (иногда менингит является осложнением экзантематозных заболеваний) и энтеровирус.
- Простейшие (одноклеточные организмы). Наиболее распространенными являются: Naegleria fowleri (амеба, которая живет в пресной воде); Toxoplasma goondi (паразит кошек); Trypanosoma brucei паразит многих животных, который заражает человека через укусы клопов.
Микроорганизмы, перечисленные выше, чтобы вызвать заболевание, конечно же, должны проникнуть в мембраны мозга.
Существует 5 различных возможностей, как это может произойти:
- Прямым путем. Проникают извне непосредственно в мембраны мозга в результате несчастного случая с образованием травмы или во время хирургической операции головного мозга.
- Инфекция в анатомически близкой области, который затем распространяется на мембраны головного мозга. Типично для отита, которые локализуется в ухе, а затем переходит на близлежащие мозговые оболочки.
- Через кровь, в таком случае идет прямой занос бактерий, вирусов или простейших в мозговые оболочки, что вызывает развитие инфекции.
- Через лимфатическую систему, когда патогенные агенты из костей, ушей достигают мозговой мембраны.
- После укусов насекомых. Обычно вспышки вирусного менингита происходят летом, потому что многие виды насекомых могут его передавать. Это в основном комары и москиты, которые могут передавать вирус, но, как правило, вызывают доброкачественный менингит.
Симптомы – как проявляется менингит
Симптомы, конечно, очень разнообразны и субъективны, но мы можем перечислить признаки, наиболее часто проявляющиеся у больного, и но основании которых врач ставит первый диагноз:
- Тошнота, часто сопровождается рвотой.
- Светобоязнь (повышенная чувствительность к свету).
- Головная боль – является типичным симптомом острой формы менингита, особенно бактериального.
- Боли в мышцах.
- Лихорадка, очень высокая.
- Потеря сознания.
- Эпилепсия.
Диагностика патологии – исследования и анализы
Первый диагноз менингита проводится с помощью анализа симптомов и анамнеза пациента.
Для подтверждения болезни проводится микроскопическое исследование ликворы, что позволяет определить тип возбудителя, который вызвал инфекцию оболочек головного мозга и определить, таким образом, тип менингита. Ликвору получают путем спинномозговой пункции (вводя иглу между двух поясничных позвонков в канал спинного мозга).
Прогноз и риски: какова последствия менингита
Болезнь, как мы уже говорили, очень опасная, но, в целом, вирусные формы менее опасны, чем бактериальные и вызванные другими микроорганизмами.
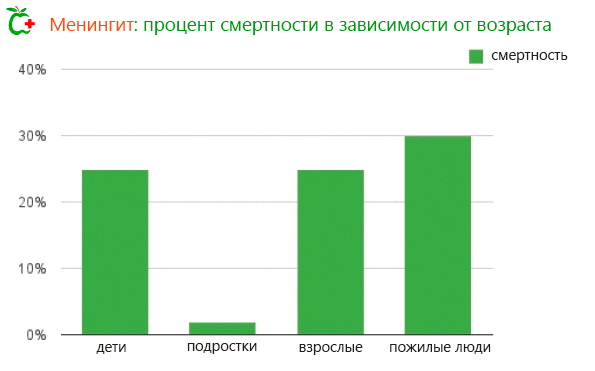
Менингит представляет смертельную опасность в детстве и старости. В случае новорожденных, фатальными оказываются более 20% случаев бактериальной инфекции. Процент значительно уменьшается с возрастом до достижения зрелого возраста, увеличивается до более 30% в пожилом возрасте.
Конечно, тяжесть воспаления мозговых оболочек зависит от конкретного инфекционного агента, вызвавшего заболевание, и, прежде всего, от физического состояния пациента. Пациенты с ослабленным иммунитетом (пожилые люди) или с несформированной иммунной системой (новорожденных) подвержены большему риску.
Лечение и профилактика менингита
Как правило, требует госпитализация. Где будет немедленно взята ликвора, которая отправляется в лабораторию для анализа. Затем, в ожидании результатов, которые выявят возбудителя, начинают лечение с помощью антибиотиков, в частности, цефалоспорина последнего поколения.
Результат лабораторного анализа позволяет выявить конкретный микроорганизм, приведший к развитию менингита, и назначить целевую терапию.
Антибактериальная терапия полезна даже в случае вирусного менингита, потому что таким образом Вы избежите развития чрезмерной бактериальной инфекции, и, как следствие, смешанной вирусной и бактериальной клинической картины заболевания.
Воспаление мозговых оболочек – заболевание, возникающая из-за повреждения или распространения вредителей. Патология появляется из-за бактерий, вирусов и простейших. Возникновение недуга может протекать в разных формах и называется менингит. Он имеет различные симптомы и причины. Заболевание делится на несколько видов, отличающихся тем, воспаление какой оболочки произошло – твердой или мягкой. В любом случае требуется своевременное лечение. Но сначала выполняется исследование спинномозговой жидкости.
Симптомы
Воспаление оболочек головного и спинного мозга появляется внезапно. Сначала наблюдаются такие симптомы, как тяжесть, давление, жар, шум в ушах, плохое настроение. Пульс учащается, а потом будет заметно его замедление.
Постепенно наблюдаются другие симптомы:
- головная боль;
- горячая голова;
- сложно держать голову;
- опухает лицо;
- глаза обретают красноватый цвет.
Больной не переносит свет, звуки, запахи. Могут появиться и такие симптомы, как вздутие и напряжение вен, лихорадка. Возникает рвота, запоры, задержка мочи, бессонница, бред. Симптомы могут проявляться вместе и по отдельности. Потом приходит сонливость.
Менингит протекает в острой и хронической формах. Воспаление бывает незначительным или сильным, которое приводит к летальному исходу. Симптомы примерно одинаковые. Хроническая форма ведет к появлению душевных расстройств.
Чтобы выявить симптомы, необходимо обследование спинномозговой жидкости. Это позволит определить количество лейкоцитов, белка и лимфоцитов. В зависимости от типа назначается вариант лечения, который должен быть индивидуальным.
Воспаление мозговых оболочек может появиться из-за бактерий, вирусов и грибков. Менингит появляется из-за энтеровирусов, ECHO. HSV-2. Из бактерий недуг вызывает диплококк, пневмококки. Есть и неинфекционные причины воспаления, например, лейкемия, опухоли, саркоидоз, отравление свинцом, прием лекарств. Определить эффективный метод лечения позволит исследование спинномозговой жидкости. Установить это помогут и видимые симптомы.
Диагностика
Наличие сыпи упрощает диагностику. Но бывает и так, что симптомов не видно. Тогда используются дополнительные меры. Выполняется анализ выделений из носа. При тестировании выявляется присутствие пневмококка, что свидетельствует о наличии заболевания.
Выявляется недуг с помощью взятия пункции. Анализ спинномозговой жидкости необходим для быстрого определения заболевания. Хоть процедура неприятная, но необходимая. После этого врач назначит подходящий тип лечения.
Может выполняться тестирование на симптомы Кернига, Германа, Брудзинского. На основе исследований определяется тип лечения, которое поможет быстро справиться с недугом. Но установить это самостоятельно сложно, поэтому лучше обратиться к врачу.
Виды заболеваний
Менингит бывает 3 видов:
- лептоменингит – воспаление мягкой и паутинной мозговой оболочки;
![]()
- арахноидит – воспаление паутинной оболочки;
- пахименингит – воспаление твердой мозговой оболочки.
При любом виде недуга требуется исследование спинномозговой жидкости, после чего назначается лечение. Воспаление может возникнуть у людей любого возраста. С воздействием ядовитых веществ наблюдается повреждение мозговых оболочек, из-за чего происходят воспалительные процессы. Это называется менингитом.
Лечение традиционными методами
Менингит твердой, мягкой, паутинной мозговых оболочек является угрозой для жизни, поэтому лечение должно выполняться под наблюдением врача. Со временем есть риск появления осложнений, что замедляет процесс выздоровления. Прекрасно подходят традиционные способы, у которых есть свои плюсы и минусы.
Эффективно действуют пресные ванны, минеральные воды, массаж. Процедуры надо выполнять регулярно, ведь только тогда они принесут результаты. Выбирать их следует по рекомендации врача. Каждый метод имеет свои особенности, которые обязательно следует учесть перед выбором. Назначать любые процедуры может только специалист, что гарантирует быстрое выздоровление.
Лечение твердой и мягкой оболочек происходит с помощью разнообразных средств. Но сначала выполняется исследование спинномозговой жидкости. Одной из популярных процедур является пелоидотерапия. Благодаря химическим соединениям происходит восстановление нервной системы, улучшение углеводного и липидного обмена. Эффективно действуют грязевые аппликации на поврежденные участки. Длительность процедур составляет полчаса, а все лечение занимает 12 сеансов.
Для лечения твердой оболочки используется талассотерапия, при которой химические компоненты поступают в кожу, что требуется для выздоровления. Это необходимо для восстановления многих функций мозга. Улучшается кровообращение, микроциркуляция в тканях. Талассотерапию выполняют при слабой холодовой нагрузке.
Лечение твердых оболочек производится с помощью пресных ванн, которые нужны для общего укрепления организма. Благодаря теплой ванне нормализуется тепловой поток. Теплоотдача заметно восстанавливается. Сеансы выполняют с пресной водой, и для полного выздоровления требуется курс в 15 процедур.
Менингит помогут устранить минеральные воды. Находящиеся в них микроэлементы улучшают многие процессы в организме. Восстанавливается дыхательная система крови, что требуется в лечении твердой оболочки.
Воду необходимо употреблять за полчаса до еды. Делать это следует трижды в день. Лечение предполагает выполнение сеансов на протяжении 4 недель.

Менингит лечится в стационарных условиях. Желательно приступать к выполнению процедур как можно раньше. На период и форму лечения влияет тип осложнения. Обычно используются:
- антибиотики;
- дезинтоксикационная терапия;
- витамины В, аскорбиновая кислота;
- оксигенотерапия.
Лечение твердой оболочки народными средствами не проводится. Но есть методы, позволяющие облегчить состояние. Необходим покой и полумрак в помещении. Лоб и конечности следует обернуть прохладным полотенцем. Помогают травяные отвары и настои.
Для приготовления лечебного средства потребуется лаванда (3 ч. л.), которая заливается кипятком (2 стакана). Отвар настаивается около 10 минут. Пить его следует по ¼ части каждый час.
Полезнее клюквенный настой, который готовится из ягод (10 г.) и воды. Средство должно настояться в термосе. После процеживания его надо пить 3 раза в день по 1/3 стакана.
Лечение твердой оболочки выполняется с маковым отваром. Потребуется мак (1 ст. л.) и горячее молоко (1 стакан). Готовое средство должно настояться полсуток. После этого его можно пить по ¼ стакана 3 раза в день.
Менингит легче предотвратить, чем лечить. Профилактика предполагает выполнение несложных правил безопасности:
- мытье рук перед едой;
- наличие личной посуды и других вещей;
- защита от насекомых, которые разносят инфекцию;
- контроль за иммунной системой;
- запрет самолечения.
Необходимо избавиться от вредных привычек, поскольку они негативно влияют на общее состояние организма. Питание должно быть полноценным, поэтому нужно употреблять продукты, богатые витаминами, микроэлементами. Восполнить их нехватку в демисезонные периоды следует с помощью проверенных средств. Работа должна чередоваться с отдыхом. Лечением надо заниматься только под контролем врача.
В качестве профилактики менингита детям от 2 месяцев делают прививку. Вакцинация выполняется до 4-5 лет. Она дает надежную защиту от воспаления, поэтому не стоит от нее отказываться. С соблюдением несложных методов получится защитить организм от серьезных воспалений, которые требуют длительного лечения.
Читайте также:



