Воспаление центрального нерва спинного чем лечить
Различные заболевания позвоночника дегенеративного и воспалительного характера могут вовлекать в патологический процесс нервные окончания и корешки, которые отходят от спинного мозга. В этом случае развивается комплекс патологических симптомов, имеющих название невралгия.
Невралгия – болезненные ощущения по ходу пораженного нерва. Следует отличать термин от распространённого в народе радикулита. Последним называется воспалительный процесс в области корешка спинномозгового нерва, радикулит проявляется не только болью (невралгией), но и другими характерными симптомами.
Стоит сказать, что, хотя невралгия может поражать любую нервную структуру организма, чаще всего она сопровождает именно радикулит.
Причины
Какие же причины могут вызывать воспаление нервных окончаний и корешков? Причинами радикулита и позвоночной невралгии могут быть следующие состояния:
- Инфекционные заболевания позвоночника.
- Травмы, аварии, дорожно-транспортные происшествия.
- Чрезмерная нагрузка на позвоночник.
- Остеохондроз позвоночника.
- Остеопороз и дефицит кальция.
- Грыжа межпозвонкового диска.
- Спондилолистез – смещение позвонка.
- Сужение спинномозгового канала.
- Спондилит.
- Спондилоартроз и костные остеофиты.
- Опухоли позвоночника.
- Остеомиелит позвоночника.
При этом стоит учитывать, что воспаление может быть вызвано инфекционным агентом или нарушением анатомических взаимодействий. Во втором случае возникает асептическое воспаление, в лечении которого не нужно применять антибиотики, достаточно противовоспалительных препаратов.
Определить истинную причину радикулита поможет лечащий врач.
Симптомы

Если на позвоночный столб и корешки спинномозговых нервов внезапно оказано воздействие чрезмерной силы, возникает острый радикулит, основным симптомом болезни будет позвоночная невралгия.
При дегенеративных и обменных нарушениях процесс носит хронический характер, на корешки постепенно оказывается давление остеофита, грыжи, опухоли или другого образования. Симптомы будут постепенно нарастать по мере прогрессирования болезни.
Стоит разобраться, как будет проявлять себя радикулит различных отделов позвоночника, поскольку именно от этого будет зависеть дальнейшая диагностика и лечение. Воспаление корешков шейного и пояснично-крестцового отделов, например, будут иметь совершенно различную клиническую картину.
Заболевания шейного отдела позвоночника – не редкость, поскольку этот сегмент спины принимает активное участие в удерживании головы при ходьбе, беге, сидении за столом, работе за компьютером. Позвонки в этом участке позвоночника имеют достаточно уязвимую структуру, а при этом находятся в тесном взаимодействии с важными сосудами и нервами.
Если заболевания позвоночника привело к воспалению нервного корешка в шейной части спины, с большой вероятностью возникнут следующие проявления:
- Боли в затылке, шее, усиливающиеся при нагрузке, длительной неподвижной работе.
- Боли в лопатке, по ходу ключицы, в области плечевого сустава.
- Онемение, боли, нарушение чувствительности в руке. Радикулит нижних отделов шеи проявляется нарушением работы плечевого сплетения, которое ответственно за иннервацию верхней конечности.
- Потеря мышечной силы в руке.
- Головные боли, мигрени, головокружение – признак недостаточного кровотока через позвоночную артерию.
- Нарушения артериального давления.
Наиболее часто болезнь все же проявляется невралгией – болью в месте выхода корешка и по ходу нервных волокон. Остальные признаки присоединяются, если на нервные структуры оказывается сильное давление, или воспалительный процесс приобретает обширный характер.

Самая редкая форма радикулита – поражение грудного отдела. Причина этого явления в том, что большое количество позвонков в грудном этаже спины берут часть утраченной функции на себя, заболевание долго компенсируется.
Помимо этого, в грудном отделе нет таких важных структур, как нервные сплетения или конский хвост, поэтому в процесс вовлекаются исключительно спинномозговые корешки. Радикулит грудного отдела проявляется следующими симптомами:
- Боли в грудной части спины, усиливающиеся при нагрузке.
- Прострелы по ходу грудной клетки, повторяющие ход ребер.
- Межреберная невралгия даже может имитировать заболевания сердца, возникая в левой части груди.
- Затруднение глубокого вдоха за счет болей в грудной клетке.
Скудная симптоматика приводит к тому, что патологический процесс долго не диагностируется. Опасные заболевания могут быть обнаружены слишком поздно, поэтому при первых же симптомах нужно обращаться к врачу.
Самая частая локализация радикулита – область пояснично-крестцового сегмента. Это и объясняет большое количество пациентов, жалующихся на боли в пояснице.
Все дело в том, что именно на область пояснично-крестцового этажа падает большая часть нагрузки при активных движениях, поднятии тяжести, занятии спортом. Под действием этих факторов возникает дегенерация, которая приводит к асептическому воспалению нервных корешков. Симптомы поясничного радикулита:
Радикулит сам по себе причиняет массу неудобств, однако также является проявлением другого заболевания. Если причина невралгии будет прогрессировать, она может вовлечь в процесс нервную структуру конский хвост, который отвечает за иннервацию мочевого пузыря и прямой кишки.
Боли в пояснице длительное время игнорируются пациентами, однако могут быть симптомом тяжелой болезни. Необходимо вовремя обращаться к врачу для полноценной диагностики болезни.
Диагностика
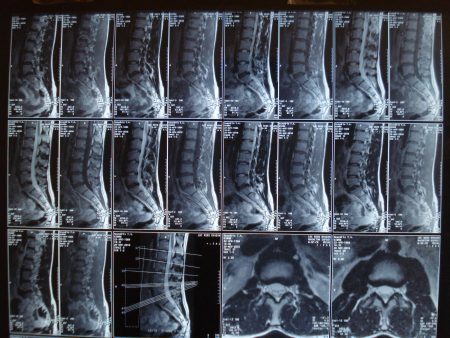
Диагностический поиск врача начинается с беседы и расспроса клинических симптомов, затем врач проведет объективное обследование позвоночника и конкретизирует неврологические симптомы. Часто для определения причины болезни может потребоваться консультация врача невролога.
Следующим шагом будет исследование анализов пациента. Общий анализ крови и мочи позволят исключить или подтвердить инфекционный процесс. При асептическом воспалении корешков анализы малоинформативны. После лабораторного исследования пациент будет направлен на инструментальные процедуры. К ним относятся:
- Рентген пораженного отдела позвоночника – исключает или подтверждает патологию костных образований, включая спондилоартрит, переломы позвонков, остеофиты, спондилолистез.
- КТ и МРТ – высокоточные методы, позволяют обнаружить процесс на начальной стадии. МРТ отлично обнаруживает патологию позвонков, поэтому является лучшим методом для диагностики остеохондроза.
- Рентгеноконтрастные методы – миелография. Применяется редко из-за риска возможных осложнений.
- Электромиография – оценка проведения электрических импульсов при возбуждении мышечных волокон. Применяется при наличии симптоматики со стороны верхних или нижних конечностей.
- Анализ спинномозговой жидкости. Пункция связана с определенными трудностями и риском осложнений, поэтому её применяют при необходимости, подозрении на инфекционные причины.
Перечисленный список исследований изменяется в зависимости от полученных данных, подозрении врача на наличие определённой патологии.
Лечение

Терапевтический подход к лечению радикулита за последние годы серьезно изменился. На сегодня приоритет имеет поиск причины болезни и её лечение, а не только устранение симптомов. В комплекс лечебных мероприятий могут входить:
- Медикаментозное лечение.
- Иммобилизация позвоночника.
- Физиотерапия.
- Лечебная физкультура.
- Массаж.
- Хирургическое лечение.
К различным методикам прибегают только при наличии показаний к их использованию. Самостоятельный выбор метода лечения недопустим.
Таблетки, уколы и мази позволяют снять воспалительный синдром, устранить проявления радикулита, но не избавиться от причины. Поэтому ограничиваться только использованием медикаментов не стоит. К лекарствам, направленным на устранение радикулита, относятся:
- Нестероидные противовоспалительные препараты.
- Анальгетики.
- Витамины группы
- Миорелаксанты.
- Хондропротекторы.
Способ применения лекарств зависит от степени тяжести болевого синдрома. При малоинтенсивной боли достаточно нанесения мазей и гелей на область пораженного сегмента. При сильной невралгии приходится прибегать к использованию инъекционных форм.

При некоторых заболеваниях, например, травмах и остеохондрозе болевой синдром со стороны нервного корешка связан с давлением на него костных структур. В этом случае необходимо снять напряжение, применив метод иммобилизации.
Позвонки можно развести друг от друга с помощью скелетного вытяжения – это используется при травмах, переломах.
Для обездвиживания двигательного сегмента также можно использовать корсетные конструкции – воротник Шанца для шеи, поясничный пояс для нижнего отдела спины.
Обеспечение покоя для нервного корешка позволяет снизить симптоматику и устранить причину болезни без дальнейшего прогрессирования.
В современной медицинской практике признается значительное влияние физиотерапии на течение воспалительного процесса. Тепловые методы воздействия позволяют снизить интенсивность воспалительной реакции за счет увеличения кровотока в пораженной области, расслабления мышечных волокон. Возможные процедуры:
- УВЧ.
- УФО.
- Парафиновые аппликации.
- Грязевые аппликации.
- Радоновые и сероводородные ванны.
- Электромиостимуляция.
- Электро- и фонофорез лекарственных средств.
Стоит помнить, что применение физиопроцедур опасно при наличии инфекционного процесса. Врач должен назначать лечение в соответствии с противопоказаниями.

Лечебная физкультура позволяет восстановить функцию позвоночника после иммобилизации или оперативного лечения. ЛФК также благоприятно влияет на прогноз при остеохондрозе, грыже диска, спондилолистезе. При устранении перечисленных причин снижается вероятность прогрессирования радикулита, частота его обострений.
Упражнения рекомендуется выполнять под присмотром специалиста, постепенно увеличивая нагрузку.
Стоит посещать квалифицированного массажиста после комплекса ЛФК. Массаж позволяет расслабить мышечные волокна, снизить интенсивность болей в спине.
Если перечисленные методы лечения были не эффективны, врач может порекомендовать хирургическое вмешательство для проведения декомпрессии нервного корешка.
Некоторые заболевания, приводящие к радикулиту, могут быть абсолютными показаниями к операции. Сюда можно отнести опухоли, переломы позвонка, тяжелые формы остеохондроза, остеофиты и другие патологические процессы.
Воспаление позвоночника другой локализации

Некоторые пациенты связывают боли в спине исключительно с радикулитом. Однако воспалительный процесс в позвоночнике может быть и другой локализации. Подвергаться воспалению могут следующие структуры:
- Тела позвонков.
- Межпозвонковые суставы.
- Межпозвоночные диски.
- Связки позвоночника.
- Мышцы спины.
- Спинной мозг, нервные сплетения.
- Мозговые оболочки.
Разграничить заболевания между собой, подобрать оптимальное лечение помогут квалифицированные специалисты.
Любое защемление нерва в пояснице дает выраженный болевой синдром, сопровождающийся неврологическими признаками неблагополучия со здоровьем. Это онемение, парестезии, мышечная слабость, судороги и т.д. Нервное защемление в пояснице приводит к временной нетрудоспособности, поскольку пациент утрачивает возможность наклоняться, сгибать и разгибать туловище, выполнять некоторые другие движения. На весь период лечения показано ограничение физических нагрузок. В первые дни после защемления корешкового нерва в пояснице показан строгий постельный режим без оказываемого мышечного напряжения на пораженную область.
Соответственно, при появлении соответствующих клинических симптомов защемления нерва в пояснице для лечения следует обратиться на прием к врачу. Доктор предоставит лист временной нетрудоспособности, что позволит дать отдых спине и исключить вероятность развития неприятных осложнений. Нельзя продолжать ходить на работу и выполнять свои привычные домашние дела. Сразу же после защемления необходимо обеспечить полный физический покой поясничному отделу позвоночника. Важно понимать, что длительная компрессия нервного волокна нарушает его трофику и может привести к атрофии. В результате этого будет нарушена иннервации большого участка тела. В ряде случаев это становится причиной нарушения функции кишечника и мочевого пузыря.
Защемление корешкового нерва в пояснице может быть обусловлено дегенеративными дистрофическими изменениями в позвоночнике. В молодом возрасте часто причиной становится смещение тела позвонка, рубцовая деформация связочного аппарата, компрессионный перелом позвонка и т.д.
Корешковое защемление в пояснице может давать сопутствующие клинические симптомы, указывающие на развитие патологий в тех органах и системах человеческого тела, за иннервацию которых отвечает пораженный корешок. Предлагаем узнать, за что и какие поясничные корешковые нервы отвечают:
- L1 и L2 отвечает за иннервацию аппендикса и слепой кишки, брюшной полости и верхней части бедра (при его поражении развиваются грыжи белой линии живота, могут возникать длительные спастические или атонические запоры, сменяющиеся диареей, воспаление толстого кишечника);
- L3 и его ответвления иннервацию половые органы, область колена и мочевой пузырь (провоцирует развитие синдрома гиперактивности мочевого пузыря, у женщин может возникать недержание мочи, у мужчин - импотенция, боли в коленях);
- L4 отвечает за правильное функционирование сосудов и мышц голени и стопы, предстательной железы у мужчин (при компрессии этого корешка возникают острые боли в голенях и стопах, развивается варикозное расширение вен нижних конечностей, может присутствовать ишиас, люмбалгия, в тяжелых случаях наблюдается длительная задержка мочеиспускания);
- L5 иннервирует голени, пальцы ног и стопы, (при повреждении могут развиваться стойкие отёки, острые постоянные боли в лодыжках, постепенно формируется плоскостопие за счет снижения тонуса мышечного свода стопы).
Еще одна вероятная опасность защемления корешкового нерва в пояснице заключается в том, что ответвления участвуют в формировании пояснично-крестцового и копчикового нервного сплетения. Они обеспечивают функциональность всей нижней части тела. При поражении корешкового нерва возникает плексопатия, воспаление нервного сплетения. Частично выпадают инновационные функции.
Причины защемления корешков в области поясницы
Защемление корешков в пояснице возникает в силу негативного действия разных факторов. Чтобы понять механизм патологического изменения, предлагаем ознакомиться со строением позвоночного столба:
- в поясничном отделе находится пять позвонков;
- между ними располагаются межпозвоночные хрящевые диски, обеспечивающие равномерное распределение амортизационной нагрузки при движениях и защищающие корешковые нервы от компрессии;
- между собой позвонки соединяются с помощью фасеточных и дугоотросчатых межпозвоночных суставов (они покрыты хрящевой суставной капсулой);
- стабильность позвонков обеспечивается хрящевым диском и связочным аппаратом, включающим в себя короткие межпозвонковые и длинные продольные связки);
- тела позвонков вместе с дугообразными отростками формируют внутреннее овальное отверстие;
- все вместе позвонки и межпозвоночные диски формируют спинномозговой канал;
- внутри него располагается спиной мозг, который при помощи ликвора через овальное отверстие в затылочной кости черепной коробки передает нервный импульс к структурам голоного мозга и обратно к частям тела;
- от спинного мозга отходят парные корешковые нервы, которые выходят через фораминальные отверстия в боковых частях тел позвонков.
В дальнейшем корешковые нервы разветвляются. Часть их них участвует в формировании поясничного, крестцового и копчикового нервных сплетений. Другие формируют седалищный, бедренный и другие крупные нервы.
Защемление в области поясницы может происходить на разных уровнях (дуральные оболочки, фораминальные отверстия, места разветвлений, точки входа и выхода из нервных сплетений. Основные причины, провоцирующие защемление корешкового нерва в пояснице – это:
- дегенеративные дистрофические изменения в хрящевой ткани межпозвоночных дисков (остеохондроз и его осложнения в виде протрузии, экструзии и грыжи диска);
- воспалительные процессы в области позвоночника и паравертебральных тканей (миозит, тендинит, артрит межпозвоночных суставов, болезнь Бехтерева, подагра, системная красная волчанка, неврит, радикулит, полиомиелит, клещевой энцефалит и т.д.);
- рост доброкачественных и злокачественных опухолей в месте расположения корешковых нервов и их ответвлений;
- отеки мягких тканей (могут быть геморрагическими, возникающими после травматического воздействия, застойные с выпотом лимфатической жидкости, серозными и т.д.);
- травматическое воздействие (переломы тела и остистых отростков позвонков, трещины, разрывы и растяжения связочной и сухожильной ткани, вывих или подвывих позвонка);
- нарушение осанки и искривление позвоночника, в том числе и сопряженное с перекосом костей таза;
- неправильная постановка стопы (полая стопа, косолапость или плоскостопие);
- внешние факторы негативного влияния (сдавливание, удары, низкая температура воздуха);
- смещение тел позвонков относительно центральной оси (спондилолистез в виде ретролистеза и антелистеза);
- стеноз спинномозгового канала аза счет образования остеофитов, анкилоза и т.д.
С высокой долей вероятности защемление корешкового нерва в пояснице могут спровоцировать следующие факторы риска:
- избыточная масса тела, создающая повышенную нагрузку на межпозвоночные хрящевые диски;
- неправильная осанка и привычка сутулиться;
- ведение малоподвижного образа жизни с преимущественно сидячим типом работы и без регулярных физических нагрузок на мышечный каркас спины;
- тяжелый физический труд, связанный с подъемом тяжестей и их переносом;
- курение и употребление алкогольных напитков – провоцирует нарушение процесса микроциркуляции крови и лимфатической жидкости, что влечёт за собой преждевременное разрушение хрящевой ткани межпозвоночных дисков;
- неправильный выбор обуви и одежды;
- неправильная организация спального и рабочего места.
Исключать все возможные причины и факторы риска следует на этапе диагностики. К моменту начала лечения действие патогенных факторов должно быть полностью исключено.
Симптомы и признаки защемления нерва в пояснице
Защемление нерва в пояснице – это боль, которая отличается высокой степенью интенсивности. Она может быть жгучей, простреливающей, пульсирующей. Если при защемлении нерва в пояснице боль отдает в область паха, то нужно исключать вероятность поражения органов брюшной полости и малого таза.
Защемление в пояснице отдает в ногу в том случае, если поражается седалищный или бедренный нервы. Эти патологии часто провоцируются вторичными мышечными спазмами, возникающими на фоне развития приступа остеохондроза.
Первые признаки защемления нерва в пояснице обычно появляются сразу же после воздействия провокационного фактора. Это может быть подъем тяжести, длительное статическое напряжение мышц поясничной зоны, падение, резкое движение и т.д. Постепенно симптомы защемления в пояснице нарастают, становятся нестерпимыми. Нестероидные противовоспалительные препараты, такие как ибуклин, ортофен, кеторол, диклофенак, анальгин, баралгин, не оказывают достаточного обезболивающего воздействия. Поэтому принимать их не стоит. Они не помогут до тех пор, пока не будет устранено давление с корешкового нерва.
Постепенно к боли добавляются неврологические симптомы защемления нерва в пояснице:
- онемение в отдельных участках нижних конечностей, ягодичной области, передней брюшной стенке и т.д.;
- парестезии и ощущение ползающих мурашек;
- нарушение тонуса сосудистой стенки, которое влечет за собой снижение температуры на отдельных участках, за иннервацию которых отвечает пораженный нерв, и бледность кожных покровов;
- мышечная слабость, которая постепенно может переходит в парез и паралич;
- быстрая утомляемость ног при ходьбе;
- нарушение работы кишечника (поносы и диареи, снижение уровня перистальтики);
- нарушение работы мочевого пузыря (гиперфункция, частые позывы к мочеиспусканию или его полное отсутствие в течение нескольких суток).
При появлении подобных симптомов необходимо обратиться на прием к неврологу или вертебрологу. Эти специалисты проведут осмотр, поставят предварительный диагноз и назначат лечение. Для диагностики используется рентгенографический снимок и МРТ поясничного отдела позвоночника, УЗИ внутренних органов брюшной полости и малого таза.
Что делать, чем и как лечить защемление
Первое, что делать при защемлении нерва в пояснице – отказаться от продолжения тех действий, которые его спровоцировали. Важно понимать, что продолжение работы или занятий спортом может привести к печальному результату. Следующее, что делать при защемлении в пояснице – лечь на спину на твердую ровную поверхность. Затем нужно попытаться расслабить напряженные мышцы.
Существует несколько способов того, как снять защемление в пояснице в домашних условиях. Первый – применять некоторые гимнастические упражнения, которые помогают увеличивать промежутки между позвонками, тем самым устраняя компрессию с нервного волокна. Но следует понимать, что перед тем, как лечить защемление нерва в пояснице с помощью гимнастики, необходимо исключить возможное смещение тела позвонка или его вывих. В таких ситуациях помощь может быть оказана только остеопатом или мануальным терапевтом.
Прежде чем лечить защемление в пояснице нужно исключить вероятность компрессионного перелома, особенно у пожилых людей, у которых высок риск развития остеопороза. У молодых людей рентгенографический снимок необходим в случае падения, ДТП, ушиба, ранения в области позвоночного столба.
Лечение защемления нерва в пояснице
Стандартная схема лечения защемления нерва в пояснице включает в себя:
- постельный режим и обеспечение полного физического покоя поясничного отдела позвоночника в течение первых 5-7 дней;
- затем назначается курс лечебной гимнастики, физиотерапии, массажа;
- для купирования острого болевого синдрома назначаются нестероидные противовоспалительные препараты в виде внутримышечных инъекций;
- для восстановления высоты межпозвоночных дисков назначаются хондропротекторы;
- также в схему лечения входят витаминные препараты, сосудорасширяющие и местное применение мазей.
Практически все применяемые лекарственные препараты могут быть исключены. Если использовать для лечения методы мануальной терапии. Они позволяют быстро восстановить нормальное состояние корешкового нерва, исключить его повторную компрессию. Выбор метода лечения всегда остается за пациентов. Но только лечебная гимнастика и кинезиотерапия в сочетании с остеопатией и рефлексотерапией позволяют добиваться полного восстановления позвоночного столба.
Имеются противопоказания, необходима консультация специалиста.

Одним из самых неприятных и болезненных недугов в наши дни является невралгия спины. Она встречается достаточно часто как среди взрослых людей, так и среди детей и молодых людей.
Боль возникает из-за защемления нерва окружающими его воспалившимися тканями, поэтому чаще всего эта проблема развивается в узких пространствах между костями (например, между ребрами со стороны спины).
Обычно к специалистам обращаются уже с запущенными случаями, что в корне неверно.
К доктору стоит обратиться как только вы начали замечать болезненные ощущения в спине, а не злоупотреблять обезболивающими и ждать чуда.
Как справиться с такой проблемой, как невралгия спины? Существует ли ряд мероприятий способных избавить от ненавистной боли?
Что такое невралгия?
Мышечная невралгия - это состояние, при котором поражены периферические нервы. Воспаленные ткани в межкостных пространствах начинают сдавливать нерв, в результате чего человек чувствует сильную боль. Очень часто невралгия локализуется между ребрами со стороны спины или в поясничном отделе (невралгия спины).
Невралгия (как общее заболевание) имеет несколько типов. В современной медицине её разделяют на первичную (ещё её называют типичной, идиопатической и эссенциальной) и вторичную (ещё её называют симптоматической).
Помимо разделения по происхождению, имеется классификация с точки зрения локализации мышечного спазма.
В этом случае невралгия делится на:
- невралгию тройничного нерва;
- затылочную (и лицевую) невралгию;
- межреберную невралгию (одна из наиболее распространенных);
- невралгию наружного кожного нерва бедра.

Симптоматика проявляется практически всегда в острой форме, поэтому не заметить её просто невозможно. Начинает болеть спина, при чем боль довольно резкая, острая, жгучая. Часто симптомы начинают проявляться после перенесенного человеком стресса.

Обычно невралгия спины начинается с небольшого спазма мышцы. Например, при тяжёлых физических нагрузках или при резких движениях. Также очень часто спазм происходит во время пробуждения ото сна (когда сон проходил в неудобной позе).
Помимо этих причин ещё можно назвать сквозняки (нерв можно застудить), процесс чихания или сильный кашель, очень глубокий вдох.
Приступ невралгической болезни сопровождается высоким потоотделением, мышечной дрожью и анемией (гиперемией) кожных покровов.
Невралгия в разных формах (в том числе и невралгия спины) является очень распространенным заболеванием. Ему подвержены как люди среднего и пожилого возраста, так и молодые люди, и даже дети. Причин для появления резких болей в мышцах может быть очень много, начиная от малоподвижного образа жизни и заканчивая снижением иммунитета.
Несмотря на всю распространенность заболевания, лечится оно с трудом при запущенных случаях, поэтому при первых симптомах лучше обратиться к специалисту и начать лечение. Таким образом вы сможете предотвратить внезапные острые боли и справиться с проблемой при минимуме неприятных ощущений.
Видео: "Как распознать невралгию?"
Причины развития невралгии спины
Невралгия спины включает в себя огромное множество причин, которые могут послужить для ее появления и развития в организме. Здесь приведен отнюдь не полный список причин, поэтому вам обязательно стоит проконсультироваться со специалистом, чтобы выявить именно ваши проблемы и начать с ними бороться (или сотрудничать).
Невралгия спины возникает из-за:
- травм;
- аллергических реакций разного рода;
- чрезмерного употребления алкоголя;
- опухолей и межпозвоночных грыж;
- остеохондроза;
- рассеянного склероза;
- различных интоксикаций в организме;
- нарушений в работе сердечно-сосудистой системы;
- переохлаждения;
- тяжелых физических нагрузок;
- резких движений;
- нарушений в кровообращении;
- авитаминоза;
- гиповитаминоза;
- сильных стрессов;
- гормональных нарушений;
- проблем с пищеварительным трактом;
- деградации мышечного корсета (при малоподвижном образе жизни).
Помимо этого причиной может стать банальный кашель или чихание, а также слишком глубокий вдох.
Последствия
Если вы решили, что походы к врачу и занятие собственным здоровьем - это не ваш конёк, то тогда вам стоит узнать, что вас ждет при запущенном случае болезни.
Поскольку невралгия чаще всего поражает мышцы-разгибатели спинного отдела, а также мышцы, находящиеся возле лопаток и плеч, следовательно, она с большой скоростью распространится на всей пояснично-грудной области спины.
Возникающие острые боли будут усиливаться, приступы начнут отдавать от поясничного отдела до грудного, будут становиться сильнее при совершении малейших движений позвоночником и грудной клеткой. В результате возникнет слабость мышц пресса, дыхательного аппарата, скованность человека.
Также высок риск возникновения воспалительных процессов в межпозвонковых тканях. Отсюда часто начнет появляться герпес, опоясывающий лишай и прочие инфекционные заболевания, характеризующиеся появлением болезненных пузырьков с жидкостью на теле.
Температура тела начнет повышаться, изменится биохимический состав крови. Болезнь будет гаснуть, но затем возвращаться со стократным осложнением и ухудшением состояния.
Если невралгию запустить окончательно, то повысится риск развития неврита, который послужит толчком к атрофии двигательного аппарата и параличу.
Симптомы и методы диагностики заболевания
Симптоматика невралгической болезни может быть в некоторых случаях сходна с симптомами других заболеваний, например, инфаркта миокарда или пневмонией. Играть в угадайку не стоит, нужно сразу же обратиться к доктору.

Есть несколько общих (главных симптомов), по которым можно понять, что у вас невралгия той или иной мышцы:
- болезненные приступы носят внезапный характер;
- при неосторожных резких движениях болевые приступы повторяются;
- острая боль возникает как бы вокруг пояса;
- при сильных болевых приступах вы ощущаете сильную слабость и чрезмерное потоотделение;
- при прикосновении к нерву боль усиливается.
Если один или несколько из этих симптомов вы наблюдаете у себя, то советуем обратиться к врачу и пройти обследование. Специалист отправит вас на рентген. Это позволит не только выявить у вас невралгию, но и поможет понять, нет ли сопутствующих заболеваний, способных ухудшать ваше состояние (последствия сильных травм, остеохондроз, сколиоза, кифоза и т.д.).
Видео: "Межреберная невралгия"
Лечение невралгии спины
Обычно невралгия в любого типа хорошо поддается лечению на ранних стадиях. Своевременное обращение к специалисту поможет избежать осложнений, поэтому не стоит откладывать беседу с доктором в долгий ящик. Методов для борьбы с этим недугом огромное множество, так что врач сможет подобрать именно тот курс, который подойдет в вашем случае.
Лечение любого заболевания, в том числе и невралгии, во многом определяется индивидуальной ситуацией пациента, так что универсального набора препаратов не существует. Для каждой стадии и степени запущенности невралгии подбирается специальная терапия.
В процессе лечения могут назначаться следующие медикаменты:
Важно! Каждый из приведенных здесь препаратов обладает обширным списком побочных действий и противопоказаний, употреблять их без наблюдения врача строго запрещается.
При невралгии спины с большим успехом применяются разного рода лечебные физические упражнения, массаж, мануальная терапия и даже иглоукалывание.
Все эти методы лечения должны прописываться вашим лечащим врачом. Только специалист сможет назначить вам правильный терапевтический курс, включающий в себя сеансы физкультуры, лечебного массажа и мануального лечения. Самостоятельно заниматься физкультурой или делать массаж запрещено, поскольку вы можете усугубить ваше состояние, что приведет к необратимым последствиям.
Помимо традиционных терапевтических методов существует целый ряд народных рецептов, которые могут помочь вам ослабить острую боль и справиться с приступами невралгии.
Приведем несколько рецептов нетрадиционной медицины, которые могут помочь справиться с болевым приступом:
- Приготовьте лечебную мазь из вазелина и сиреневых почек. Сделайте густой отвар из сиреневых почек и смешайте его с вазелином в соотношении 1 к 3. Такая мазь хорошо снимает боль и жар;
- Приложите к больному нерву компресс из картофеля, мёда и хрена. Такая примочка хорошо разогреет мышцу и снизит болевые ощущения;
- Выпейте чая с мелиссой и мятой. Такой чай поможет расслабиться и снять мышечное напряжение, а следовательно и воспаление;
- Также для расслабления можно попробовать принять в ванну с экстрактом сосновых шишек;
- Если вы заметили сильную отёчность, то советуем вам приложить к ней солевой компресс;
- Для того, чтобы улучшить кровообращение на воспалённом участке, приложите компресс из свекольного или хренового сока;
- Довольно действенным оказывается компресс из обычного лопуха. Просто привяжите свежий чистый лист лопуха к воспаленному месту;
- Также действенными оказываются мази с использованием пчелиного воска и прополиса. Но здесь нужно быть аккуратным. Возможна аллергическая реакция.
Как только вы воспользовались одним или несколькими рецептами, закутайте больной участок как можно теплее. Нельзя при этом допускать в квартире сильных сквозняков, напрягать воспаленную мышцу.
Как и для любой другой болезни, связанной с болевыми ощущениями в суставах и мышцах, существует ряд профилактических мер, которые смогут помочь избежать появления невралгии:
![]()
Постарайтесь избегать сильных стрессов, а также сквозняков и сильного переохлаждения;- Следите за своим питанием, обогащайте его витаминами, минералами, воздержитесь от слишком острой, солёной и жирной пищи, а также от алкоголя;
- Укрепляйте иммунитет. Как можно чаще гуляйте на свежем воздухе, двигайтесь, следите за осанкой;
- Не запускайте болезни позвоночника. Если заметили какие-то симптомы, которые могут говорить о назревающих проблемах, лучше сразу обратиться к специалисту и не создавать себе дополнительных проблем.
Прогнозы выздоровления
Как уже было сказано: невралгия на ранних стадиях очень хорошо поддается лечению. Существует целый ряд терапевтических мероприятий, которые могут навсегда избавить вас от мучительных острых болей в спине и суставах. Все это, конечно, целесообразно только в том случае, если вы вовремя займетесь своим здоровьем и обратитесь к специалисту за помощью.
Заключение
Невралгия любого типа и степени является довольно частым заболеванием среди самых разных возрастных групп. При должном внимании к ней, она легко поддается лечению, но главное помнить о некоторых важных моментах:
- С точки зрения симптоматики невралгия может совпадать с ещё несколькими серьёзными заболеваниями, поэтому не стоит самостоятельно выискивать у себя признаки инфаркта или пневмонии. При появлении резких и острых болей в спине сразу же обратитесь к врачу. Он поможет поставить диагноз и назначит индивидуальный терапевтический курс;
- Запущенность невралгии может привести к серьёзным последствиям (в том числе и к параличу). Поэтому не стоит глотать обезболивающие горстями, чтобы заглушить очередной болевой приступ, а заняться лечением проблемы;
- Существует целый ряд медикаментозных препаратов, которые применяются при лечении спинной невралгии. Но принимать их самостоятельно строго запрещается, поскольку каждый препарат имеет ряд противопоказаний и побочных действий. Назначать те или иные медикаменты должен только доктор;
- В качестве действенного терапевтического курса используются различные лечебные физические упражнения, массаж, мануальная терапия, иглоукалывание, акватерапия, физиотерапия и множество других вариантов лечения. Все эти курсы (или некоторые из них) вам назначит ваш лечащий врач, опираясь на индивидуальную клиническую картину заболевания. Самостоятельно выполнять что-либо из этого запрещается;
- Если вам так хочется полечиться чем-то дома, то есть ряд народных рецептов, которые способны облегчить боль и помочь поддержать организм. Народные рецепты не должны быть основой для лечения невралгии, только дополнительным инструментом;
- Существует ряд стандартных профилактических мер, которые способны предотвратить появления невралгии. Среди них правильное питание, здоровый образ жизни, частые прогулки, избегание стрессовых ситуаций.
Читайте также:



