Венозный отток тел позвонков
Ветви первого отдела подключичной артерии
Здесь от подключичной артерии отходят следующие ветви: позвоночная артерия, а. vertebralis, внутренняя грудная артерия, а. thoracica interna, и щитошейный ствол, truncus thyrocervicalis.
1. Позвоночная артерия, а. vertabralis (см. рис. 738, 743, 751, 752), отходит от подключичной артерии тотчас после выхода ее из полости груди. По своему ходу артерия делится на четыре части. Начинаясь от верхнемедиальной стенки подключичной артерии, позвоночная артерия направляется кверху и несколько кзади, располагается позади общей сонной артерии вдоль наружного края длинной мышцы шеи (предпозвоночная часть, pars prevertebralis).
Затем она вступает в отверстие поперечного отростка VI шейного позвонка и поднимается вертикально через одноименные отверстия всех шейных позвонков [поперечноотростковая (шейная) часть, pars transversaria (cervicalis)].

Рис. 738. Артерии головы и шеи; вид справа (полусхематично)

Рис. 743. Артерии головы и шеи; вид справа. (Нижняя и верхняя челюсти и основание черепа удалены сагиттальным распилом.)
Выйдя из отверстия поперечного отростка II шейного позвонка, позвоночная артерия поворачивает кнаружи; подойдя к отверстию поперечного отростка атланта, направляется кверху и проходит через него (атлантовая часть, pars atlantis). Далее следует медиально в борозде позвоночной артерии на верхней поверхности атланта, поворачивает кверху и, прободая заднюю атлантозатылочную перепонку и твердую оболочку головного мозга, вступает через большое затылочное отверстие в полость черепа, в подпаутинное пространство (внутричерепная часть, pars intracranialis) .
В полости черепа, направляясь на скат кверху и несколько кпереди, левая и правая позвоночные артерии конвергируют, следуя по поверхности продолговатого мозга; у заднего края мoстa мозга соединяются между собой, образуя один непарный сосуд - 6азилярную артерию, а. basilaris. Последняя, продолжая свой путь по скату, прилегает к базилярной борозде, нижней поверхности моста и у его переднего края делится на две - правую и левую - задние мозговые артерии.
1. Мышечные ветви, rr. musculares, к предпозвоночным мышцам шеи.
2. Спинномозговые (корешковые) ветви, rr. spinales (radiculares), отходят от той части позвоночной артерии, которая проходит через позвоночно-артериальное отверстие. Эти ветви проходят через межпозвоночные отверстия шейных позвонков в позвоночный канал, где кровоснабжают спинной мозг и его оболочки.
3. Задняя спинномозговая артерия, а. spinalis posterior, парная, отходит с каждой стороны от позвоночной артерии в полости черепа, несколько выше большого затылочного отверстия. Направляется вниз, вступает в позвоночный канал и по задней поверхности спинного мозга, вдоль линии вступления в него задних корешков (sulcus lateralis posterior), достигает области конского хвоста; кровоснабжает спинной мозг и его оболочки.
Задние спинномозговые артерии анастомозируют между собой, а также со спинномозговыми (корешковыми) ветвями от позвоночных межреберных и поясничных артерий (см. рис. 805).
4. Передняя спинномозговая артерия, а. spinalis anterior, начинается от позвоночной артерии над передним краем большого затылочного отверстия.
Она направляется вниз, на уровне перекреста пирамид соединяется с одноименной артерией противоположной стороны, образуя один непарный сосуд. Последний спускается по передней срединной щели спинного мозга и заканчивается в области концевой нити; кровоснабжает спинной мозг и его оболочки и анастомозирует со спинномозговыми (корешковыми) ветвями от позвоночных, межреберных и поясничных артерий.
1. Верхние диафрагмальные артерии, аа. phrenicae superiores (см. рис. 737), всего две, отходят от передней стенки нижней части аорты и направляются к верхней поверхности поясничной части диафрагмы, анастомозируя в ее толще с ветвями нижних диафрагмальных артерий от брюшной части аорты (см. рис. 805).
2. Задние межреберные артерии (III - XI), аа. intercostales posteriores (см. рис. 765, 766), - это довольно мощные сосуды, всего 10 пар, отходят от задней поверхности грудной части аорты на всем ее протяжении. Девять из них залегают в межреберных промежутках, от третьего до одиннадцатого включительно, а самые нижние идут под XII ребрами и называются подреберными артериями, аа. subcostales.
Правые задние межреберные артерии несколько длиннее левых, так как грудная часть аорты располагается на левой поверхности позвоночного столба.
Каждая задняя межреберная артерия по своему ходу отдает спинную ветвь, r. dorsalis, а сама направляется немного вверх и идет по внутренней поверхности наружной межреберной мышцы: покрыта только грудной фасцией и париетальной плеврой. Проходит в борозде вышележащего ребра.
В области углов ребер от задней межреберной артерии отходит довольно мощная коллатеральная ветвь, r. collateralis. Она направляется книзу и кпереди, идет вдоль верхнего края нижележащего ребра, проходя между наружной и внутренней межреберными мышцами и кровоснабжая их нижние отделы.
Начиная от углов ребер, а. intercostalis posterior и r. collateralis идут по межреберью между наружной и внутренней межреберными мышцами и анастомозируют с rr. intercostales anteriores а. thoracicae internae (от а. subclavia), а первая межреберная артерия анастомозирует с а. intercostalis suprema (см. рис. 805). Концевые ветви межреберных артерий, от 7-й до 12-й, пересекают край реберной дуги и выходят между слоями широких мышц живота, кровоснабжая их и прямые мышцы живота. Они анастомозируют с ветвями верхней и нижней надчревных артерий, аа. epigastricae superior et inferior.
Задняя межреберная артерия дает латеральную кожную ветвь, r. сutаnеus lateralis, которая прободает межреберные или широкие мышцы живота и выходит в подкожный слой, а также ветви молочной железы, rr. mаmmаrii, которые отходят от 4-й, 5-й и 6-й межреберных артерий.
От начального участка задней межреберной артерии отходит спинная ветвь, r. dorsalis, которая направляется под шейкой ребра, между его связками, на заднюю (спинную) поверхность туловища; через межпозвоночное отверстие к спинному мозгу подходит спинномозговая ветвь, r. spinalis, которая в позвоночном канале анастомозирует с лежащими выше и ниже одноименными сосудами и с одноименной ветвью противоположной стороны, образуя вокруг спинного мозга артериальное кольцо (см. рис. 766). Она кровоснабжает также оболочки спинного мозга и позвонки.
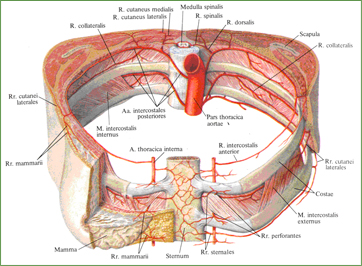
Рис. 766. Межреберные артерии; вид спереди и немного сверху.
(Кожные покровы и поверхностные мышцы переднебоковой поверхности груди в пределах
III – IV ребер удалены; частично удалены правая молочная железа, париетальная плевра и внутригрудная фасция.)
Концевые стволы задних ветвей идут далее кзади, отдавая мышечные ветви. Потом каждый из концевых стволов делится на две ветви - медиальную и латеральную. Медиальная кожная ветвь, r. cutaneus medialis, кровоснабжает кожу в области остистых отростков и на своем пути дает ряд мелких веточек к длиннейшей и полуостистой мышцам. Латеральная кожная ветвь, r. cutaneus lateralis, кровоснабжает кожу боковых отделов спины, а также отдает веточки к подвздошно-реберной мышце.
1. Бронхиальные ветви, rr. bronchiales (см. рис. 765), всего две, реже 3-4, отходят от передней стенки начальной части грудной аорты, вступают в ворота легких и разветвляются вместе с бронхами.
Концевые веточки бронхиальных ветвей направляются к бронхолегочным лимфатическим узлам, перикарду, плевре и пищеводу.
2. Пищеводные ветви, rr. esophageales, всего 3-6, направляются к участку пищевода, где он контактирует с аортой, и разветвляются здесь на восходящие и нисходящие ветви. В нижних отделах пищеводные ветви анастомозируют с левой желудочной артерией, а. gastrica sinistra (см. рис. 805), а в верхних-с нижней щитовидной артерией, а. thyroidea inferior.
3. Медиастинальные ветви, rr. mеdiаstinаlеs, - многочисленные мелкие ветви, которые начинаются от передней и боковой стенок аорты; кровоснабжают соединительную ткань и лимфатические узлы средостения.
4. Пеpикардиальные ветви, rr. реriсаrdiасi, - мелкие сосуды, число которых варьирует, направляются к задней поверхности перикарда.
БРЮШНАЯ ЧАСТЬ АОРТЫ
Брюшная часть аорты (брюшная аорта), pars abdominalis aortae (aorta abdominalis) (рис. 767; см. рис. 693, 765, 779), является продолжением грудной части аорты. Начинается на уровне ХII грудного позвонка и доходит до IV - V поясничного позвонка. Здесь брюшная аорта разделяется на две общие подвздошные артерии, аа. aliacae communes. Место деления называется бифуркацией аорты, bifurcatio aortica. От бифуркации книзу отходит тонкая веточка, залегающая на передней поверхности крестца, - срединная крестцовая артерия, а. sacralis mediana.
От брюшной части аорты отходят два вида ветвей: пристеночные и внутренностные.
Брюшная часть аорты расположена забрюшинно. В верхней части к ее поверхности прилегают, пересекая ее, тело поджелудочной железы и две вены: лежащая вдоль верхнего края поджелудочной железы селезеночная вена, v. lienalis, и левая почечная вена, v. renalis sinistra, идущая позади железы. Ниже тела поджелудочной железы, впереди аорты, находится нижняя часть двенадцатиперстной кишки, а ниже ее - начало корня брыжейки тонкой кишки. Справа от аорты лежит нижняя полая вена, v. cava inferior; позади начального отдела брюшной аорты находится цистерна грудного протока, cisterna chyli, - начальная часть грудного протока, ductus thoracicus.
1. Нижняя диафрагмальная артерия, а. phrenica inferior (см. рис. 767), довольно мощная парная артерия. Отходит от передней поверхности начальной части брюшной аорты на уровне XII грудного позвонка и направляется к нижней поверхности сухожильной части диафрагмы, где отдает передние и задние ветви, кровоснабжающие последнюю. В толще диафрагмы правая и левая артерии анастомозируют между собой и с ветвями от грудной части аорты (см. рис. 805). Правая артерия проходит позади нижней полой вены, левая - позади пищевода.
По своему ходу артерия отдает 5 - 7 верхних надпочечниковых артерий, аа. suprarenales superiores. Это тонкие веточки, которые отходят от начального отдела нижней диафрагмальной артерии и кровоснабжают надпочечник. По пути от них отходит несколько мелких веточек к нижним отделам пищевода и к брюшине.

Рис. 767. Брюшная часть аорты, pars abdominalis aortae; вид спереди.
(Желудок, тонкая и толстая кишка, печень, поджелудочная железа и правая почка с мочеточником, а также париетальная брюшина и внутрибрюшная фасция, нижняя полая вена и ее ветви удалены.)
2. Поясничные артерии, aa. lumbales (см. рис. 767), представляют собой 4 парные артерии. Отходят от задней стенки брюшной части аорты на уровне тела I - IV поясничных позвонков. Направляются поперечно, в латеральную сторону, при этом две верхние артерии проходят позади ножек диафрагмы, две нижние - позади большой поясничной мышцы.
Вены позвоночного столба, vv. columnae vertebralis (рис. 808. 809), образуют сплетения на его наружной и внутренней поверхностях.

Рис. 808. Вены позвоночного столба; вид сзади. (Дуги позвонков удалены; фронтальным распилом удалены задние отделы черепа.)
1. Наружные позвоночные венозные сплетения, plexиs venosi vertebrales externi, располагаются на передней и задней поверхностях позвоночного столба:
а) переднее наружное позвоночное венозное сплетение, plexus venosus vertebralis externus anterior, собирает кровь от передних отделов тел позвонков, передней продольной связки и прилегающих мышц (глубокие мышцы шеи);
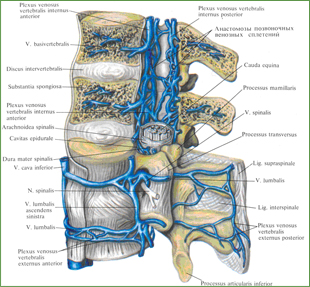
Рис. 809. Вены позвоночного столба; вид слева.
(Сагиттальным распилом удалены части тел, дуг и остистых отростков двух верхних позвонков.)
б) заднее наружное венозное позвоночное сплетение, plexus venosus vertebralis externus posterior, залегает на задней поверхности дуг, поперечных и остистых отростков; эти сплетения принимают кровь от глубоких мышц и кожи спины и позвонков.
2. Внутренние позвоночные венозные сплетения, plexus venosi vertebrales interni (см. рис. 809), находятся в полости позвоночного канала и залегают на внутренней поверхности его костных стенок, кнаружи от твердой оболочки спинного мозга. Различают продольно расположенные переднее и заднее внутренние позвоночные венозные сплетения, plexus venosi vertebrales interni anterior et posterior, при этом переднее образовано более крупными венами. Эти сплетения встречаются на протяжении от затылочного отверстия до нижнего конца крестцового канала.
Передние и задние позвоночные венозные сплетения соединены поперечными анастомозами, образующими на уровне каждого позвонка венозные кольца. Кроме того, задние внутренние позвоночные венозные сплетения соединены с задними наружными позвоночными венозными сплетениями, а внутренние передние - с наружными передними.
Сплетения собирают кровь от позвонков и внутренних связок и на уровне большого затылочного отверстия соединяются с затылочным венозным синусом и базилярным венозным сплетением.
З. Базально-позвоночные вены, vv. basivertebrales (см. рис. 809), идут в каналах губчатого вещества по направлению к задней поверхности тел позвонков и впадают в plexus venosus vertebralis internus anterior.
Внутренние позвоночные венозные сплетения соединяются с наружным передним позвоночным венозным сплетением через межпозвоночные отверстия с позвоночными венами в шейной части, с межреберными венами - в грудной, с поясничными - в поясничной.
Сплетения позвоночника соединяются с передними и задними спинномозговыми венами, vv. spinales anteriores et posteriores, которые расположены в мягкой оболочке спинного мозга.
Отток крови от спинного мозга и сплетений позвоночника осуществляется через межпозвоночные вены, vv. intervertebrales, или непосредственно в сегментарные: vv. vertebrales, vv. intercostales, vv. lumbales, vv. sacrales laterales.
Плечеголовные вены, правая и левая, vv. Brachiocephalicae, dextra et sinistra (см. рис. 806, 807), собирают кровь от головы, шеи и верхних конечностей.
Каждая плечеголовная вена образуется в области верхней апертуры грудной клетки, позади соответствующего грудино-ключичного сустава из двух вен: внутренней яремной вены, v. jugularis interna, и подключичной вены, v. subclavia.
Правая плечеголовная вена, v. brachiocephalica dextra, начинается позади правого грудино-ключичного сустава, спускается почти вертикально к медиальному концу I ребра, где сливается с одноименной веной противоположной стороны. Правая поверхность вены прилегает к париетальной плевре, образующей здесь купол плевры.
Левая плечеголовная вена, v. brachiocephalica sinistra, вдвое длиннее правой. От места своего образования направляется косо сверху вниз слева направо позади рукоятки грудины и почти под прямым углом сливается с правой плечеголовной веной. Своей задней поверхностью она прилегает к дуге аорты и ее ветвям. К задней поверхности вены прилегают блуждающий и диафрагмальный нервы.
В плечеголовные вены впадают:
1. Ряд небольших вен из органов средостения:
а) тимусные вены, vv. thymicae;
б) медиастинальные вены, vv. mediastinales;
в) перикардиальные вены, vv. pericardiacae;
г) пищеводные вены, vv. еsорhagеаlеs;
д) бронхиальные вены, vv. bronchiales;
е) трахеальные вены, vv.tracheales;
ж) перикардо - диафрагмальные вены, vv. pericardia cophrenicae.
2. Наивысшие межре6ерные вены, vv. intercostales supremae, левая и правая, с правой стороны собирают кровь из двух трех верхних межреберных промежутков, а слева - из трех - четырех верхних межреберных промежутков.
Правая наивысшая межреберная вена чаще впадает непосредственно в правую плечеголовную вену; левая - в левую плечеголовную вену либо в добавочную полунепарную вену; в этом случае она всегда имеет связь с плечеголовной веной.
З. Нижние щитовидные вены, vv. thyroideae inferiores (см. рис. 807), всего 1 - 3, начинаются из непарного щитовидного сплетения, plexus thiroideus impar, которое располагается на передней поверхности верхней части трахеи и нижнего отдела щитовидной железы. Это сплетение соединяется с верхними щитовидными венами, венами трахеи, гортани и пищевода.
При наличии самой нижней щитовидной вены она вливается в левую плечеголовную вену.
4. Глубокая шейная вена, v. cervicalis profunda (см. рис. 810), парная, начинается в области задней дуги атланта, над полуостистой мышцей, от наружного позвоночного венозного сплетения. Анастомозируя с

Рис. 807. Непарная вена, v. azygos, полунепарная вена, v. hemiazygos, и добавочная полунепарная вена,v. hemiazigos accessoria; вид спереди. (Париетальная плевра и брюшина, а также внутригрудная и внутрибрюшинная фасции удалены.)
затылочной веной, v. occipitalis, глубокая шейная вена следует вниз позади поперечных отростков шейных позвонков, собирает кровь от мышц затылка и иногда вливается в плечеголовную вену, а чаще в позвоночную вену, v. vertebralis.
5. Позвоночная вена, v. vertebralis (см. рис. 808, 910), парная, начинается у затылочной кости в области задней периферии большого затылочного отверстия, здесь она анастомозирует с затылочной веной.
Позвоночная вена, сопровождая позвоночную артерию, образует вокруг артерии сплетение и принимает на своем протяжении вены от венозных сплетений позвоночного столба и глубоких вен шеи. Нижний конец позвоночной вены выходит через позвоночно-артериальное отверстие VI, а иногда VII шейного позвонка, направляется вперед, проходит впереди подключичной артерии и впадает в начальный отдел плечеголовной вены. У устья вены имеются клапаны.
В позвоночную вену впадают следующие вены:
а) затылочная вена, v. occipitalis, собирает венозную кровь от подзатылочного венозного сплетения, plexus venosus suboccipitalis, расположенного в глубоких слоях мышц затылка. Может анастомозировать как с наружной яремной веной, так и с ее ветвью – задней ушной веной. Иногда, сопровождая одноименную артерию, затылочная вена впадает во внутреннюю яремную вену.
б) передняя позвоночная вена, v. vertebralis anterior, начинается от подзатылочного венозного сплетения на уровне I шейного позвонка, направляется книзу, сопровождая a. cervicalis ascendens, и впадает в конечный участок v. vertebralis;
в) добавочная позвоночная вена, v. vertebralis accessoria, дренируя позвоночное венозное сплетение, фактически дублирует v. vertebralis. Спускается вниз, проходит через отверстия поперечных отростков всех шейных позвонков, соединяясь с концевым отделом v. vertebralis.
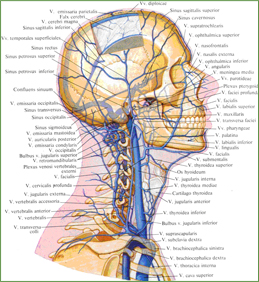
Рис. 810. Вены головы и шеи; вид справа (полусхематично).
(Часть теменной кости удалена; видны диплоические и эмиссарные вены.)
Нарушения, происходящие в сосудистой структуре позвоночника, в результате разрастания из вновь формирующихся кровеносных сосудов, находящихся в области тела позвонка, ведут к снижению его прочности (перестройка костной ткани). В результате таких сосудистых изменений возможно формирование медленно увеличивающейся сосудистой опухоли, которая может быть разных размеров. Относится к первичной доброкачественной опухоли. Называется она гемангиомой.
Локализация при сосудистых нарушениях в позвоночнике
Может появляться в других костных структурах организма человека, но чаще всего появляется именно в позвоночнике. В большинстве случаев поражается одно тело (позвонок), но бывают поражения и нескольких позвонков (от 2-х до 5-ти, больше 5-ти встречается редко) одновременно – гемангиоматозные поражения.
Появление опухоли отмечается у взрослых, преимущественно женского пола, после 40 лет, очень редко встречается и у детей. Увеличение опухоли появляется с возрастом.
Частота проявлений отмечается:
-на первом месте — в грудном отделе позвоночника — шестой грудной позвонок;
-на втором — в поясничном отделе;
-на третьем месте — в шейном и крестцовом отделах (отмечается в 1% случаев).
Патогенез заболевания не имеет точного определения, но причинами развития опухоли по определяющим факторам выступают:
-генетическая предрасположенность;
-локальная тканевая гипоксия;
-высокое содержание количества эстрогена;
-анатомическая неполноценность структуры сосудистых стенок определенных позвонков.
Последняя причина становится благоприятным условием в случае получения позвонком микротравм. Такое строение будет вызывать увеличение нагрузки на пораженный позвонок. Травма и периодические кровоизлияния разрушают структуру кости позвонка, активируя функцию, формирующую неполноценные новые сосуды и одновременно нарушая свободное движение крови по сосудам, из-за формирования сгустка крови (появление антигенных тромбозов).
Классификация гистологических структурных образований
| Структура | Проявления |
| Капиллярная (простая) — самый распространенный вид | Малосимптоматичны. Имеют различные размеры, состоят из переплетающихся между собой формирований сосудов и капилляров, стенки которых тонкие, при этом каналы разделяются жировой и фиброзной тканью. Располагаются в несколько слоев. |
| Соединенные рацематозные ветви | Характеризуются наличием соединенного образования венозных или артериальных сосудов |
| Кавернозная полая структура | Проявляется болезненностью. Представляет несколько полостей, которые разделяются тонкими гипертрофированными перегородками соединительной ткани. Стенки сосудов не имеют эластичных волокон. Подпитывает один либо несколько крупных сосудов |
| Смешанная | Структура будет зависеть от объема поражения, и будет включать тонкостенные капилляры, крупные сосуды увеличенных полостей |
В зависимости от места развития патологического процесса гемангиомы в анатомических структурах позвонка выделяют степень поражения: локализованную и изолированную, когда поражается весь позвонок, только его тело, тело и заднее полукольцо, канал спинного мозга. Увеличение образования определяется по динамическим критериям.
Клиническое течение при сосудистых нарушениях в позвоночнике
Учитывая малосимптомность данной патологии, клиническое значение имеют проявления агрессивных форм. Клиническая картина будет иметь локальный болевой синдром. В некоторых случаях (1/3 выявлений) присутствуют сопутствующие дегенеративно- дистрофические изменения в структурах позвоночника.
Степень агрессивности абсолютных признаков классифицирует: малые гемангиомы (не требуют клинического наблюдения), неагрессивные и агрессивные.
Динамическое наблюдение проводится для своевременного определения механического нарушения прочности тела позвонка.
Распространение опухоли за пределы позвонка может сочетаться с компрессионным синдромом, с последующим переломом позвонков. Сопровождающиеся неврологические расстройства при экстрадуральном расположении гематомы появляются при сдавлении спинного мозга. Компрессионное положение нервов вызывает проявление боли и при вовлечении всего тела позвонка и при сосудистых аномалиях.
Возможно, полное отсутствие клинических проявлений опухоли на протяжении всей жизнедеятельности организма и может определяться случайно при обследовании других патологий позвоночника.
Определение клинического проявления данной патологии будет положительным: при активном появлении опухолевого образования большого размера, при снижении высоты позвонка, при его коллапсе, при расширении позвонка образованием, вызывающем натяжение продольных связок (передней и задней), т.е. на пике болевого синдрома.
Снижается двигательная активность позвоночного столба. Локализация болей будет определяться в месте пораженного позвонка и усиливаться при поворотах. Давление от опухоли может действовать не только на спинной мозг, но и на тело позвонка, вызывая периостальное раздражение рецепторов, тем самым вызывая наличие болевого синдрома. При наличии эпидуральной гематомы раздражаются корешки спинного мозга, с появлением миелопатических синдромов.
Диагностика при сосудистых нарушениях в позвоночнике
Диагностическое определение ставиться чаще неврологами, при неврологическом осмотре на основании данных МРТ (определяют тип гемангиом – самый информативный метод) и КТ (позволяет определять структурную патологию). Учитывается необходимость в проведении клинико-рентгенологического обследования. Рентгенологическими признаками при опухолевом процессе будут поражения, вызывающие перестройку костной ткани. Отмечаются при агрессивных или потенциально агрессивных гемангиомах.
Данные современных наблюдений дают основание для проведения лабораторного обследования, т.к. образования могут иметь различную патоморфологическую структуру. В алгоритм диагностических действий включаются: веноспондилография (цифровая спондилография), радионуклидные исследования, селективная ангиография. Клинические проявления гемангиом и результат лечения оцениваются по оригинальной шкале качества жизни.
Обследования дополняются определением наличия неврологических дисфункций. Направление лечения будет определено степенью кровотечения.
Минимальные размеры гемангиомы снижают риск развития возможных вариантов осложнений.
Методы лечения гемангиомы
Существует достаточно много радикальных методов решения проблемы, но многие из них являются опасными для дальнейшего здоровья пациентов, к таким методам относятся:
-рентгенотерапия, воздействие на компонент опухоли лучевой нагрузкой.
-частичная резекция пораженной кости или удаление компонента образования, представляют трудность технического доступа.
-склерозирование гемангиомы, без дополнения стабилизирующими системами возможно появление осложнений в виде комрессионных переломов тел позвонков.
-трансвазальная эмболизация (искусственное тромбирование) вызывает закупорку сосудов.
Лучший эффект без послеоперационных осложнений при лечении гемангиом достигается наиболее современны методом лечения – пункционная костная вертебропластика. Преимуществом данного метода является предупреждение компрессионных переломов и повышение биомеханической прочности тела позвонка. Назначение такого метода лечения показано при агрессивных формах гемангиомы, при этом учитывается наличие дегенеративно-дистрофического изменений в позвоночнике. Может проводиться в два этапа: вертебропластика, с хирургическим удалением эпидурального компонента опухоли.
Такое явление, как нарушение венозного оттока при шейном остеохондрозе провоцирует ряд негативных симптомов и свидетельствует об активном развитии патологического процесса. Смещение межпозвоночных дисков и затрудненный отток крови приводят к недостаточному поступлению кислорода в головной мозг и накоплению продуктов распада. Такие изменения усугубляют воспалительную реакцию и вызывают отечность мягких тканей, оказывающую давление на нервные волокна.
Причины застоя
Шейный отдел сильнее подвержен развитию остеохондроза. Через позвоночный столб проходят кровеносные сосуды, которые снабжают головной мозг.
Разрушение хрящевой ткани межпозвоночных дисков вызывает защемление нервов шейного отдела. Мышцы воспаляются и отекают. В результате артерии сдавливаются и не могут полноценно снабжать кровью ствол мозга, височные и затылочные доли, мозжечок.
- врожденные аномалии;
- травмы черепа;
- отек мышц шеи;
- деформирование дисков в шейном отделе;
- передавливание сосудов;
- искривление позвонков.
Затруднение оттока мешает полноценному питанию организма кисолородом, микроэлементами. Патология провоцирует проблемы с нервной, сердечно-сосудистой системами.
Сбои при проблемах с венами
Венозный стаз – это образующаяся патология, когда кровоснабжение не может происходить по естественному циклу из-за снижения положенного организму уровня по оттоку крови. Это весьма распространенная ситуация, ведь человечески организм сам способствует ее развитию. Получается, что венозная гиперемия образуется не вследствие нарушения притока крови к тканям, а по вине слабого оттока из них. Скапливаемая кровь вызывает вздутие вен, которые буквально разбухают от ее большого количества.
От того, в каком участке тела наблюдается затруднение венозного прохода, медики различают несколько разных его видов. Существуют две формы хронических сбоев при венозном оттоке внутри черепной коробки. Первая – это венозная энцефалопатия и вторая – собственно, сам венозный застой. Во время нарушения венозного кровообращения проявляются все основные заболевания сосудистой системы мозга человека. (По теме: пиявки при остеохондрозе).
Первые симптомы венозного застоя
Основные симптомы болезни:
- у человека постоянно болит голова;
- боли усиливаются от движения головой (повороты, нагибания);
- красные глаза (кровеносные сосуды увеличены, раздраженные);
- стресс провоцирует мигрень;
- человек теряет сознание без видимых причин;
- шум в ушах;
- цвет лица приобретает синий оттенок или слишком бледный из-за недостатка крови;
- головокружение;
- опухшие глаза;
- немеют руки ноги;
- больной раздражителен, вспыльчив;
- падает артериальное давление.
Симптомы ярче проявляются весной и осенью. Зимой и летом пациент ощущает улучшение состояния.
Вышеперечисленные признаки являются поводом срочно обратиться к врачу. Отсутствие лечения может привести к серьезным последствиям.
Чем опасно?
Венозный застой при наличии шейного остеохондроза может привести к таким последствиям:
- атрофия мышечной ткани;
- тремор рук (непроизвольная мелкая дрожь);
- расшатанная походка;
- эпилептические припадки (приступ судорог, потеря сознания);
- вегето-сосудистая дистония (нарушение нервной системы);
- гипертензия (высокое внутричерепное давление);
- спинномозговой инсульт (приводит к инвалидности);
- гидроцефалия (скопление жидкости в головном мозге).
Одно из самых опасных последствий неправильного лечения или его отсутствия – кровоизлияние в мозг, которое может завершиться летальным исходом.
Как диагностировать?
Поставить предварительный диагноз врач может после визуального осмотра, ссылаясь на жалобы пациента. Для подтверждения проводят следующие обследования:
- компьютерная томография головного мозга;
- ангиография – метод контрастного исследования кровеносных сосудов (пациенту вводят специальное вещество);
- ультразвуковое исследование шейных сосудов (определяет скорость кровотока, помогает исключить или подтвердить стеноз);
- допплерография сосудов (диагностирует кровоток, форму и толщину стенок сосуд);
- флебография – способ диагностики с помощью рентгеновских снимков (в сосуды вводят вещество, которое не просвечивается рентгеновскими лучами);
- МРТ – изучает самые мелкие участки.
Если у человека была травма головы, врач назначит рентген черепа. Обязательный осмотр офтальмолога.
Если исследования подтвердили венозный отток при шейном остеохондрозе, терапевт направляет к узкопрофильным специалистам – невропатологу или сосудистому хирургу.
Методы диагностики сосудов головного мозга
При легких недомоганиях не принято обращаться за помощью и обследоваться. Врачебный осмотр на ранних стадиях ничего не выявит, и пациент получит общие рекомендации попить успокоительные препараты и отдохнуть (отдых, впрочем, весьма полезен, но лишь замедляет развитие заболевания, и тем самым упускается драгоценное время). Назначается симптоматическое лечение заболевания.
Остеотерапевт сразу начинает исследовать голову пациента. Даже если тот обратился, например, с жалобами на болезненность спины, утомляемость или просто для профилактики. При осмотре выявляются нарушения венозного оттока головного мозга в бессимптомной фазе, и с успехом предотвращается развитие заболевания.
В остеодиагностику входит опрос пациента о характере недомоганий, о перенесенных недугах и травмах, жизненном укладе, наследственности. Прощупывая пальцами голову и шею, врач определяет зажимы, тонус мышц и вен, выявляет препятствия на пути венозного оттока мозга.
Если что-то в здоровье клиента вызывает опасения, остеоспециалист порекомендует сдать анализы и пройти ряд диагностических процедур: ЭЭГ, МРТ, ультразвуковую проверку, исследование глазного дна и проходимости сосудов с контрастом.
Эти обследования необходимо пройти и по собственной инициативе, если специалисты традиционной медицины игнорируют жалобы пациента и рекомендуют неэффективные препараты.
Остеолечение бессмысленно и очень опасно проводить при острых инфекционных, воспалительных, онкологических процессах, при тромбофилии, свежих травмах, поэтому так важно установить первоисточники сбоя венозного оттока и отправить пациента к профильному специалисту, когда требуется медикаментозное или хирургическое лечение.
Чтобы разобраться в патологии затрудненного оттока из мозга, необходимо учитывать особенности мозговых венозных сосудов, их приспособление к перегрузке.
- Венозная стенка в мозге не содержит клапанного аппарата, на который рассчитана нагрузка в конечностях. Поэтому кровь свободно пропускается в обе стороны, в зависимости от созданного давления. Это создает предпосылки и опасность быстрого распространения инфекции из пазух носа, от лица, глазниц. Клинически связываются симптомы, например, гайморита, с признаками нарушения мозгового кровообращения, когда заболевание начинается с сильного насморка.
- Почти все сосуды имеют свое расположение и не сопровождают артерии.
- Промежуточными коллекторами для венозной крови и ликвора из желудочков служат венозные синусы, которые соединяются отдельными ветками.
Различают поверхностные вены и глубокие:
- поверхностные — расположены в мягкой мозговой оболочке и залегают в междолевых бороздах, собирают кровь из разных участков коры больших полушарий и мозжечка;
- глубокие — формируются от ядер белого вещества и подкорковых узлов.
В костях черепа имеются диплоические и эмиссарные вены, выносящие кровь в систему синусов и обеспечивающие связи между поверхностными и глубокими сосудами.
На выходе из мозга вены образуют 3 сплетения в области:
- овального отверстия черепа;
- канала сонной артерии;
- канала подъязычного нерва.
Семь поверхностных вен связаны между собой анастомозами. Внутренние вены представлены стволами:
- из большого мозга — по ним идет отток от зрительного бугра, желудочков, вещества полушарий;
- из сосудистого сплетения и перегородки бокового желудочка.
Все ветви сливаются в одну короткую большую вену (до 10 мм длиной). Ее называют веной Галена или цистерной. Через нее кровь из мозга попадает в прямой синус, выходит из головы во внутреннюю яремную вену, а через подключичную вену и плечеголовной ствол — в верхнюю полую вену.
По расположению яремная вена лежит непосредственно под нижним краем грудинно-сосцевидной мышцы (длинная мышца шеи, видна при повороте головы в сторону). Эта локализация затрудняет венозный отток и вызывает симптомы застоя в мозге при любом наружном давлении на область шеи.
Лечение
Лечение нарушения венозного оттока при шейном остеохондрозе направлено на:
- восстановление кровотока в сосудах;
- лечение симптомов болезни;
- лечение причины венозного застоя – остеохондроза.
Улучшают кровообращение такие препараты:
Лекарство подбирается индивидуально, в зависимости от результатов обследований и от стадии заболевания.
Физические упражнения стимулируют работу мышц и сердечно-сосудистой системы. Наиболее распространенные занятия для лечения венозного застоя от шейного остеохондроза:
- сесть на стул или стать ровно;
- спокойно запрокинуть голову назад и задержаться в этом положении одну минуту;
- вернуться в исходное положение, встать и немного подвигаться;
- повторить движение несколько раз.
Запрокидывать голову нужно аккуратно, без резких движений. Упражнение не должно вызывать дискомфорт.
- исходное положение сидя;
- выдохнуть воздух и наклонить голову вниз;
- на вдохе медленно поднимать голову вверх;
- постараться максимально вытянуть шею вверх;
- на выдох снова опустить голову на грудь.
Повторить движение десять раз.
Важно держать спину ровно. Повторить десять раз.
Упражнения для улучшения циркуляции крови не доставят больному трудностей и не вызывают болевых ощущений. Правильно подобрать комплекс занятий может только врач, исходя из результатов диагностики.
Специалисты рекомендуют комплексную терапию. Кроме приема медикаментов, лечебной гимнастики, полезно применять нетрадиционное лечение.
Нарушенный венозный отток при шейном остеохондрозе помогают облегчить следующие методы:
- иглорефлексотерапия;
- электрофорез;
- массаж шейного отдела позвоночника;
- фитотерапия и ароматерапия;
- народные методы лечения остеохондроза;
- гирудотерапия (лечение пиявками).
В комплексе с основным лечением, нетрадиционная медицина ускорит процесс выздоровления, улучшит действие медицинских препаратов.
Коррекция образа жизни
Часто пациентам удается улучшить венозный отток коррекций образа жизни и приемом препаратов, рекомендованных врачом.
Начнем с общих рекомендаций, касающихся изменения образа жизни в сторону более правильного:
- Полный отказ от алкоголя и никотина.
- Посещение курсов массажа. Важно: должен быть назначен врачом и проводиться высококвалифицированным массажистом, в противном случае возможен вред здоровью.
- Правильное питание, то есть, отказ от жирного, жареного, копченостей, соленого и прочего.
- Нетяжелые, но регулярные физические упражнения.
- Прогулки на свежем воздухе каждый день.
- Прием растительных успокаивающих средств, например, валерианы, Ново-пассита, мелисы и прочего.
- Продукты и вещества, улучшающие состояние вен, сосудов и кровообращение, в целом: шиповник, капуста, ягоды, зеленый чай, бобовые, семена льна, красная рыба, хлеб с отрубями, а также некоторые пряности: розмарин, петрушка, укроп, орегано (душица).
Отметим, что эти меры помогут улучшить венозный отток в любом случае, но если речь идет о наличии серьезной патологии в организме, только перечисленных мер может быть недостаточно.
Профилактика венозного застоя
Чтобы у человека не возникало проблем с позвоночником и циркуляцией крови нужно придерживаться несколько не трудных рекомендаций:
- вести активный образ жизни;
- людям, у которых сидячий образ жизни (офисные работники), делать разминку через каждый час работы;
- заниматься плаванием, гимнастикой, йогой, бегать по утрам;
- правильный сон – использовать ортопедическую подушку и матрас;
- избавиться от вредных привычек.
Залог здоровья – регулярное медицинское обследование. Если человека беспокоят непонятные симптомы, нужно сразу идти к врачу. Своевременное лечение избавит от длительной терапии и негативных последствий.
Если не помогает
Я рассказал вам, как улучшить венозный отток. Но если проблема вызвана остеохондрозом, то вышеописанные средства и процедуры могут не помочь – вместе с коррекцией кровообращения нужно лечить основное заболевание. Одним из препаратов, который уже помог многим людям, является лечебно-профилактический крем HONDROCREAM.
Средство разработано для предупреждения болезней суставов и позвоночника и устранения проблем, вызванных артрозами, шейным, грудным или поясничным остеохондрозом и другими патологиями опорно-двигательного аппарата.
Благодаря натуральному составу лекарство быстро снимает боль, воспаление и отек, устраняет гипертонус мышц и замедляет дегенеративные процессы в хрящевых тканях, способствуя восстановлению суставных хрящей.
Крем нужно втирать легкими массажными движениями, пока он не впитается, применять от 1 до 3 раз в день – в зависимости от выраженности симптомов. Длительность курса составляет 3 месяца, но уже после первого нанесения больной ощущает значительное облегчение, а еще через 2 недели развивается стойкий положительный эффект.
Согласно отзывам людей, пользующихся кремом HONDROCREAM, этот препарат должен быть в аптечке у каждого. Его можно использовать как средство скорой помощи при травмах, вывихах и ушибах, гематомах и ссадинах.
Перед применением у детей и беременных женщин нужно проконсультироваться с врачом. Если же и HONDROCREAM не принес облегчения (чего еще не случалось), выход один – операция на позвоночнике. Делают ее строго по показаниям, когда консервативное лечение бессильно.
Надеюсь, вам моя статья понравилась. Рекомендуйте ее друзьям в социальных сетях и подписывайтесь на обновления блога. Спасибо за внимание! До новых встреч!
Читайте также:


