Вальгус стопы и сколиоз

Вальгусная деформация стопы у детей — очень распространенная проблема в детской ортопедии. Патология встречается в 80% случаев онтогенеза нижних конечностей. Значительная доля аномального развития стопы регистрируется у детей разных возрастов: от года до школьного возраста.
Что такое вальгусная деформация?
Такого рода деформация стопы представляет собой разновидность плоскостопия, при которой линия расположения ног смещается внутрь. Другими словами, стопа во время ходьбы под давлением веса заваливается внутрь по отношению к позиции оси. При этом она не касается внешней стороны, то есть нижние конечности не полностью соприкасаются с поверхностью во время ходьбы.
Именно так формируется Х — образная позиция стоп (если аномалия наблюдается на обеих ногах), что со временем отражается и на нижних конечностях, они также принимают Х-образную форму. Со стороны это выглядит следующим образом: ноги соединяются в области колен, что в быту называю "целующимися коленками".

Данная аномалия имеет две формы проявления:
- анатомическую (истинную);
- функциональную (приобретенную).
Анатомическая деформация является врожденной патологией, которую корректируют только хирургическим методом, однако делают это не всегда. Она возникает в результате изменения взаимоположения костей ног в период внутриутробного развития. Дефект обуславливается тяжелой патологической беременностью и генетическим фактором. Дефект выявляется сразу же в первые месяцы после рождения малыша.
Функциональная форма имеет временный характер и исчезает либо самостоятельно, либо в результате своевременного лечения. Она возникает вследствие недоразвития костных элементов стопы, сухожилий и связок, в результате гипотонии мышц. Причинами, которые приводят к патологии нижних конечностей, часто являются суставные заболевания и ношение неудобной обуви, которая недостаточно фиксирует стопу в физиологически правильном положении.
Этот дефект опорно- двигательной системы характерен для ослабленных детей, часто недоношенных (гипотрофиков), что обусловлено дефицитом питательных веществ в период внутриутробного развития (эмбриогенеза). Также одной из причин развития аномалии является дисплазия соединительной ткани. Причины, обуславливающие развитие аномалии внутриутробного развития — потребление некачественных продуктов питания и плохая экология. Часто к данной проблеме присоединяется врожденный вывих бедра, дисплазия тазобедренного сустава и рахитическое поражение костей, что тоже влияет на состояние костных элементов, связок и сухожилий. Среди факторов, которые способны спровоцировать недуг выделяют: ожирение ребенка, наследственная предрасположенность, эндокринные заболевания. Но фоне ожирения и гипотонии мышц уплощается свод стопы под собственным весом малыш, а ослабление связочного и мышечного аппарата препятствует удержанию ступни в нормальном физиологически правильном положении.
У детей младшего школьного возраста вальгусное искривление может развиться после травм в результате ношения гипсовой повязки.
Причины развития аномалии
Главная причина формирования патологии состоит в отсутствии соответствующих здоровых нагрузок на стопу, в результате чего мышцы ослабевают и не способны нормально функционировать, то есть не выполняют те действия, которые на них возлагаются. Когда мышцы стопы испытывают адекватную нагрузку (при хождении по неровностям), то они находятся в тонусе и эффективно перераспределяют нагрузку на всю плоскость стопы, удерживая тело в равновесии. При вальгусной деформации ступни не справляется с нагрузками, поскольку в настоящее время человек постоянно перемещается по ровному асфальту и полу, что расслабляет стопы, и они теряют тонус. Кроме того, ношение неправильной обуви на высоких каблуках и платформе препятствует анатомически правильному положению ступни при попытке опереться на нее.
Помимо врожденного характера патологии, существует ряд факторов, которые могут спровоцировать развитие дефекта:
- наследственная слабость связочного аппарата;
- нарушения в развитии опорно — двигательной системы;
- ранняя попытка ставить ребенка на ножки (до 5 месяцев);
- D- гиповитаминоз (из-за нарушения метаболизма);
- дефицит фосфора и кальция (недостаточное поступление с пищей);
- тазобедренная дисплазия;
- ожирение у ребенка;
- травмы опорно — двигательного аппарата;
- ношение обуви на каблуке в детском возрасте;
- генетическая предрасположенность к плоскостопию;
- неврологические заболевания (полинейропатии).
Искривление нижних конечностей не самое страшное осложнение вальгусного дефекта. Намного опасней чрезмерные нагрузки, которые испытывают тазобедренные, поясничные, крестцовые и коленные суставы в результате вальгусной деформации. Поскольку постоянная нагрузка на данные суставы вызовет смещение суставов и хронические боли в них. Помимо плоскостопия, может возникнуть сколиоз, остеохондроз, деформации суставов, артрит, асимметрия конечностей. Поэтому важной задачей является своевременное обнаружение дефекта, прежде всего родителями, а затем детским ортопедом.
Симптомы патологии
Малыш до года не способен рассказать о своих ощущениях, поэтому заболевание впервые обнаруживает лечащий педиатр, который ежемесячно осматривает ребенка. Но и внимательный родитель способен понять, что с ножками ребенка что-то не так. Если поставить малыша до года на ровную поверхность босиком, то посмотрев на его ножки со спины, можно заметить, как малыш заваливается на внутреннюю сторону ступни.
Другими словами, малыш упирается ножками именно на внутреннюю сторону ноги, а вот на внешнюю часть почти не наступает, ноги при этом остаются как бы приподнятыми. Малыш с таким дефектом ног начинает забавно передвигаться, что некоторых родителей приводит в умиление. Также проверить наличие деформации у малыша можно, если сделать мокрый отпечаток его ножек. Для этого следует смочить ступни малыша и заставить его пройти по чистым листам бумаги. Отпечатки следов продемонстрируют, на какую часть стопы приходится большая нагрузка. При вальгусном искривлении отпечаток будет более выраженным именно с внутренней части ступни.
Взрослый ребенок может жаловаться на дискомфорт и боль в ногах во время ходьбы, причем боль его будет беспокоить не только в ступнях, но и в голеностопе и даже выше: в коленях, тазобедренной области и спине. Боль способна усиливаться после интенсивных нагрузок и долгих пеших прогулок. Малыш может капризничать и жаловаться, что ему неудобно ходить в обуви. И даже при попытке поменять обувь, ему все равно будет неудобно. Таким деткам трудно подобрать обувь, поскольку она больше стаптывается по внутреннему краю. Они нуждаются в специальных ортопедической обуви или стельках. Как правило, отклонения в развитии опорно-двигательного аппарата становятся заметными к 10 месяцам, когда ребенок пытается самостоятельно встать на ноги.
Диагностика
Обнаружить дефект можно на плановом осмотре у детского ортопеда. Опытный врач может диагностировать искривление ступни и степень ее деформации, только взглянув на то, как ребенок стоит. Однако в некоторых сложных случаях для точности проводят специальную инструментальную диагностику.

- рентгенографическое исследование;
- компьютерная подометрия;
- компьютерная плантография;
- УЗИ.
Если же родители самостоятельно обнаружили дефект ступни, то необходимо как можно быстрее обратиться к врачу. Во-первых, существуют случаи, когда лечение необходимо в срочном порядке, в других случаях лечение не требуется, а в-третьих, требуется индивидуальное лечение в каждом конкретном случае. Консультация с грамотным специалистом очень важна, ведь только он способен подобрать индивидуальную тактику дальнейшего действия.
Лечение
Исправить дефект стопы можно только до определенного возраста (10 — 12 лет), поскольку именно до этого возраста детская стопа еще формируется. Однако некоторые специалисты считают, что если до 8 лет не было оказано никакого лечения, то дефект (более или менее выраженный) останется у ребенка навсегда.
Конечно, начать лечение следует как можно раньше, однако не слишком рано. Плему так? Практически все дети рождаются с плоскостопием, ведь физических нагрузок на ноги у них еще не было. Формироваться стопа и ее свод будет в зависимости от веса малыша и только по мере его вставания на ножки. Этот процесс начинает примерно к трем годам, но достаточно часто патологию диагностируют тогда, когда малыш делает свои первые шаги (примерно около года). Но если следовать медицинской статистике, то впервые вальгусную деформацию обнаруживают к 1,5 — 3 годам. Но в этом случае говорить о наличии патологии еще рано, поскольку у такого малыша на ступне находится жировая прослойка, которая выполняет функцию амортизатора (по причине временного анатомического плоскостопия). Такая ситуация длится до тех пор, пока у него не сформируется необходимый свод ступни.
Таким образом, вполне естественным кажется факт, что начиная ходить, детки неправильно ставят ножки, то есть вальгусная деформация у детей до трех лет является нормальной физиологической стадией развития свода ступни. В этот период очень эффективны меры профилактики, которые помогут сформировать свод стопы и избежать трансформации временной аномалии в серьезную ортопедическую патологию.
Итак, деформация стопы образуется вследствие отсутствия адекватной нагрузки и тренировки мышц. Из этого следует, что как только ребеночек начнет ходить, следует создавать ему условия для тренировки опорно-двигательного аппарата. Самый эффективный и простой способ — хождение босиком. Следует позволять ходить ребенку босиком не только по квартире, но и по земле, траве, песку, гальке. Можно приобрести разнообразные массажеры в виде ковриков, дорожек, которые будут создавать разнообразные препятствия для ступней малыша. Можно насыпать гальку в ванную и позволять ходить по ней.
Однако, как быть, если время упущено и у ребенка уже сформировался вальгусный дефект? В этом случае без лечения никак не обойтись. Оно будет длительным и кропотливым, а также включать в себя целый комплекс разных процедур.
Основным лечением патологии является лечебная гимнастика, массаж, ванночки для ног, физиотерапевтические процедуры (электрофорез, озокерит, парафинотерапия, иглоукалывание, электростимуляция). Назначают препараты кальция и фосфора, а также витамин D.
Ортопедические изделия
Ортопедические изделия входят в комплексное лечение дефекта ступней. Специальные ортопедические стельки могут приподнять накренившуюся часть ступни во внешнюю сторону, чтобы выровнять и зафиксировать ее в правильном физиологическом положении. Поэтому такие изделия незаменимы при заболеваниях опорно-двигательного аппарата. Стельки, как и другие ортопедические изделия, подбирают в индивидуальном порядке с учетом размера, формы, степени деформации и анатомического строения ступни.

Однако ношение стелек не всегда дает желаемый вариант. Помимо них, малышу придется носить специальную ортопедическую обувь. Причем ходить в ней придется постоянно, дома в дошкольном учреждении, школе, на улице. При устойчиво сформировавшемся плоскостопии ходить босиком запрещается, поскольку это только усугубит проблему. Ступни необходимо фиксировать в физиологически правильном положении, чтобы они привыкали к нему. Поэтому маленьким деткам надевают ортопедические ортезы и брейсы для выравнивания правильного свода ступни. Ношение ортопедических ортезов и брейсов может быть весьма некомфортным, однако это вынужденная мера, чтобы избежать оперативного вмешательства.
Хирургическая коррекция
К сожалению, упущенное время уже не вернуть и если деформация ступни произошла, то скорректировать ее хирургическом путем в более позднем возрасте берутся далеко не многие. Однако тем, кто все же решился, операция пойдет на пользу, остальным придется смириться, носить ортопедическую обувь и всячески пытаться устранить последствия деформаций.
Последствия вальгусной деформации у детей
Деформация может привести к таким патологиям, которые сохранятся у малыша на всю жизнь. К ним относится:
- артрозы;
- сколиоз (искривление позвоночника);
- нарушение функции тазобедренного, голеностопного и коленного сустава;
- асимметрии нижних конечностей (одна ножка может стать короче другой).
Самая тяжелая степень поражения может сделать из ребенка инвалида уже в детском возрасте и ему придется жить в таком облике всю жизнь. Поэтому необходимо быть внимательными к своим детям, ведь своевременное и правильное лечение может полностью восстановить походку без негативных последствий.
Смотрите видео: Вальгусная деформация стопы у детей, ребенка

- Что такое вальгусная деформация?
- Причины деформации свода стопы
- Признаки и симптомы
- Диагностика
- Лечение
- Профилактика
Вальгусная деформация стопы у детей приводит к нарушениям походки
Что такое вальгусная деформация?
Плоско-вальгусная деформация свода стоп, или вальгус – это ортопедическая патология. Проявляется опорой на медиальную часть ступни, искривлением нижних конечностей в положении стоя и при ходьбе. При этом пальцы и пятки всегда вывернуты наружу. У взрослых людей тоже возникает вальгус, но он проявляется иначе. Деформация костей проявляется изменением положения большого пальца. Такое состояние именуют косточкой или шишкой на пальце.
Патология возникает из-за отклонения и выпячивания суставной головки плюсневой кости.
По своей этиологии вальгус делится на врождённый и приобретённый. Врождённое заболевание возникает внутриутробно, в период воздействия негативных факторов. Оно диагностируется в первые 3-4 месяца после рождения. В зависимости от прогресса болезни, разделяют несколько степеней вальгуса:
- I ст. - наиболее лёгкая. Угол отклонения меньше 15º. Для коррекции требуется ношение ортопедической обуви и физиотерапия;
- II ст. – средняя. Угол отклонения меньше 20º. Коррекция включает массажи, физиотерапию, ношение специальной обуви;
- III ст. – средней тяжести. Угол отклонения меньше 30º. Патология этой степени плохо поддаётся консервативной терапии. Требуется длительное лечение и непрерывная реабилитация для восстановления нормального свода стоп;
- IV ст. – тяжёлая. Угол отклонения больше 30º. Для этой степени консервативная терапия малоэффективна. Как правило, требуется хирургическое лечение и длительная реабилитация.
Большое количество случаев врождённого вальгуса имеют тяжёлую форму. Поэтому важно как можно раньше выявить заболевание и своевременно начать лечение.
В зависимости от этиологии вальгуса, выделяют такие виды патологии:
- Статическая - нарушенная осанка;
- Структурная - врождённые причины. При патологии таранная кость часто отклоняется в сторону;
- Коррекционная - из-за неправильной терапии или отсутствия лечения косолапости;
- Компенсаторная - скошенные голени, укорочённое ахиллесово сухожилие;
- Спастическая - нервные спазмы конечностей, как следствие дисфункции коры головного мозга;
- Паралитическая - в результате парезов, вызванных энцефалитом или полиомиелитом;
- Травматическая - переломы костей стопы, травмы тазобедренного сустава, голеностопа, разрывы связок;
- Рахитичная - следствие рахита у детей до года.
Специалисты рекомендуют корректировать положение стоп до 12-13 лет. Чтобы понять, как исправить ортопедическую патологию у ребёнка, необходимо провести диагностику и выявить причину развития вальгуса.
Вальгус тяжёлой степени
Причины деформации свода стопы
Причина заболевания врождённого типа кроется в нарушении внутриутробного роста и развития ребёнка. Под воздействием патогенных факторов происходит аномальное развитие стоп. Один из видов врождённых плоско-вальгусных деформаций - вертикальный таран. Эта частая патология, требующая хирургического лечения. В противном случае ребёнок обречён на хромоту во взрослом возрасте.
Приобретённая патология появляется из-за других состояний:
- Травм нижних конечностей в родах;
- Рахита;
- Изменений ступни, тазобедренного, коленных суставов или голеностопа после травмы;
- Чрезмерной массы тела – костные структуры детей не выдерживают нагрузку;
- После перенесённых инфекций;
- Дисплазии фиброзных тканей;
- Миодистрофий;
- Заболеваний нервной системы;
- Эндокринной патологии, например, сахарного диабета;
- ДЦП.
Некоторые факторы способны спровоцировать развитие вальгусной деформации стопы:
- Несбалансированный рацион, дефицит витаминов и протеинов;
- Неудобная, мягкая обувь;
- Малыш рано встал на ноги (до 10 месяцев);
- Родители насильно провоцируют стояние и хождение на ногах у детей до 12 месяцев;
- Нижние конечности слишком долго находятся в гипсовой повязке;
- Малыш часто болеет простудными заболеваниями или гриппом.
Родителям стоит знать, что в формировании плоско-вальгусной стопы замешана и генетика. Поэтому важно у малышей с предрасположенностью проводить профилактику патологии. Необходимо ежегодно консультироваться с ортопедом при сочетании наследственности и других факторов.
Признаки и симптомы
Субъективная симптоматика при вальгусе: усталость от долгой ходьбы, иногда боли в стопе. Но такие признаки неспецифичны. Они встречаются при варусной деформации или травмах конечностей. Необходимо обратить внимание на объективные признаки:
- Ноги при ходьбе ставятся неправильно, больший упор идёт на внутреннюю часть;
- Нижние конечности отекают в вечернее время;
- Переваливание на стороны при ходьбе;
- Неустойчивость походки;
- Шарканье ногами;
- Разведённые пальцы;
- Трудности при попытках свести пятки вместе;
- Появление натоптышей, мозолей на выпуклых частях подошвенной поверхности.
Один из этих признаков или их совокупность должны насторожить родителей. Необходимо показать ребёнка травматологу или ортопеду для диагностики и лечения.
Диагностика
При подозрении на вальгусную деформацию малыша нужно показать педиатру. Врач осмотрит нижние конечности, соберёт анамнез и при необходимости направит к профильному специалисту.
Травматолог или ортопед определят степень изменения стоп. Для диагностики применяют следующие инструментальные методы обследования:
- Рентгенограмма, снимки в трёх проекциях;
- УЗИ голеностопного сустава или других структур;
- Компьютерная плантография – позволяет определить детальное строение стопы;
- Электромиография – позволяет оценить мышечные сокращения;
- Подография – анализирует походку и её особенности.
Плантографию можно провести и наиболее простым методом самостоятельно. Для этого необходимо взять лист бумаги, нанести на нее специальный краситель. После этого ногу нужно плотно поставить на лист. По следу определяется степень деформации свода стопы.
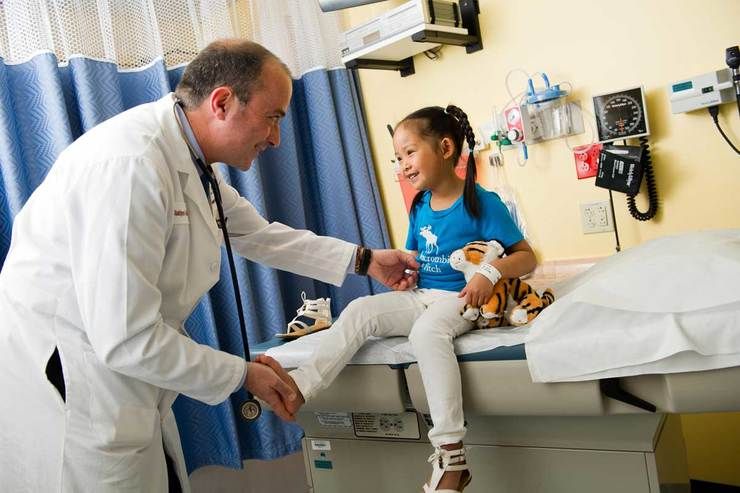
Ортопед выявляет причины патологии и тяжесть течения
Лечение
Наибольший эффект от консервативной терапии наблюдается при незначительной деформации. Как приходится исправлять лёгкую патологию:
- Ношение ортопедической обуви или стелек - они подбираются врачом после тщательного изучения стоп;
- Приём поливитаминных комплексов;
- Домашние занятия на орто-ковриках или рельефных мячах;
- Общий укрепляющий массаж тела с упором на нижние конечности;
- Ванны хвойно-солевые 1 раз в неделю.
Деформация средней степени корректируется точно также. В терапию включают медикаментозные средства: препараты магния, витамины группы В, D. Родителям рекомендуют проводить с ребёнком дома комплекс упражнений и ежедневные массажные комплексы.
III и IV ст. вальгуса требуют длительной коррекции. Терапия включает:
- Ношение ортезов, фиксаторов, бандажей;
- Медикаментозную терапию: анальгетики, антигистаминные, противовоспалительные, противомикробные препараты, венотоники и флебопротекторы, гормональные мази, средства, улучшающие проводимость нервных импульсов, миорелаксанты и прочие. Выбор медикаментов зависит от состояния пациента и происхождения деформации;
- Массаж. Проводится дипломированным специалистом ежедневно. Способствует нормализации работы мышц, снятию болезненности и спастики;
- Физиотерапевтические процедуры - достижение положительного лечебного эффекта без лишней нагрузки на организм. Применяют электрофорез с препаратами кальция, парафинотерапию, дарсонвализацию, иглоукалывание, лечебные ванны, криотерапию, аппликации грязями;
- Лечебная физкультура. Выбор упражнений зависит от этиологии деформации. Комплексы можно делать как в зале с инструктором, так и дома. Сочетание домашних занятий и ЛФК со специалистом позволяет достичь максимального восстановительного эффекта.
При отсутствии результатов от консервативного лечения врач принимает решение о проведении операции. Хирургические вмешательства направлены на восстановление функции нижних конечностей или облегчение состояния. Зачастую применяют такие методики:
- Иссечение сухожилий;
- Установка внешнего фиксатора;
- Артифициальный анкилоз суставов.
В особенно тяжёлых и запущенных случаях прибегают к удалению повреждённого сустава с его дальнейшей заменой на искусственный.

В комплексе лечения нужно носить специальные стельки
Профилактика
Главная причина развития дефекта стопы у ребёнка – это отсутствие должного внимания к двигательной функции. Родителям необходимо с первых дней жизни крохи задуматься о здоровье нижних конечностей. Профилактические мероприятия включают:
- Сбалансированный ежедневный рацион, большое количество фруктов, овощей и белков;
- Ежедневные прогулки на свежем воздухе;
- Здоровый сон;
- Удобная повседневная обувь, соответствующая международным стандартам;
- Гимнастические упражнения, занятия на фитболе или орто-коврике;
- Употребление водного раствора витамина D;
- Ежедневные укрепляющие массажи;
- Ходьба босиком по рельефным поверхностям;
- Закаливание солнцем и водой.
Распространённая причина вальгуса – ранняя нагрузка на ноги. Нельзя пытаться ставить ребёнка на ноги или учить ходить без его инициативы. А ежегодные консультации у невролога и травматолога позволят выявить и скорректировать вальгусную деформацию стопы у детей.
Также интересно почитать: дизентерия у детей
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Вальгусная и варусная деформация
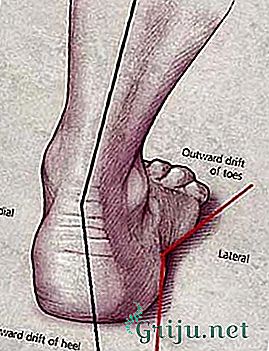
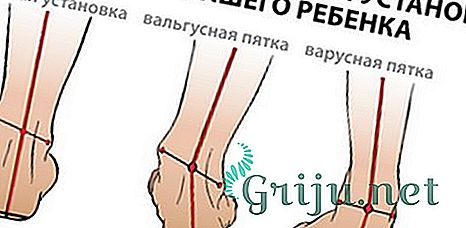
Нормальное положение ноги соответствует условной линии, проведенной через первый промежуток между пальцами стопы, середину колена и тазобедренный сустав. Отклонение от этой линии считается деформацией (нарушением нормального расположения, искривлением), которая может быть варусной и вальгусной.
При варусной деформации (О-образной) средняя часть голени зрительно отклоняется кнаружи, при вальгусной деформации (Х-образной) голень смещается вовнутрь, ноги напоминают букву Х.
Шейка бедра
Отклонение оси ноги, при котором зрительно определяется расстояние между внутренними лодыжками около 5 см, колени плотно сжаты.
Вальгусная деформация ног появляется в детском возрасте в результате преждевременного позволения младенцу стоять, долгого пребывания в положении стоя (в манеже), нарушения ползания. Это обусловлено недостаточной силой мышц и связок, и повышенной нагрузкой на них. К значимым причинам данной патологии можно отнести рахит, дисплазию тазобедренных суставов, травмы коленей. Основные изменения поначалу затрагивают коленные суставы, происходит некоторое их переразгибание, появление плоско-вальгусного плоскостопия. Ребенок жалуется на усталость ног, просится на руки, отмечает боль в ногах при длительном хождении. При несимметричном искривлении ног есть риск развития сколиоза (искривления позвоночника).
Голеностопный сустав
Стопа
Основные причины:
- врожденное нарушение;
- травматическое плоскостопие при переломе кости, поражении голеностопного сустава, разрыве связок;
- статическое плоскостопие из-за увеличенной нагрузки на суставы в результате излишнего веса и др.;
- рахитическое плоскостопие;
- паралитическое плоскостопие, как осложнение остеомиелита.
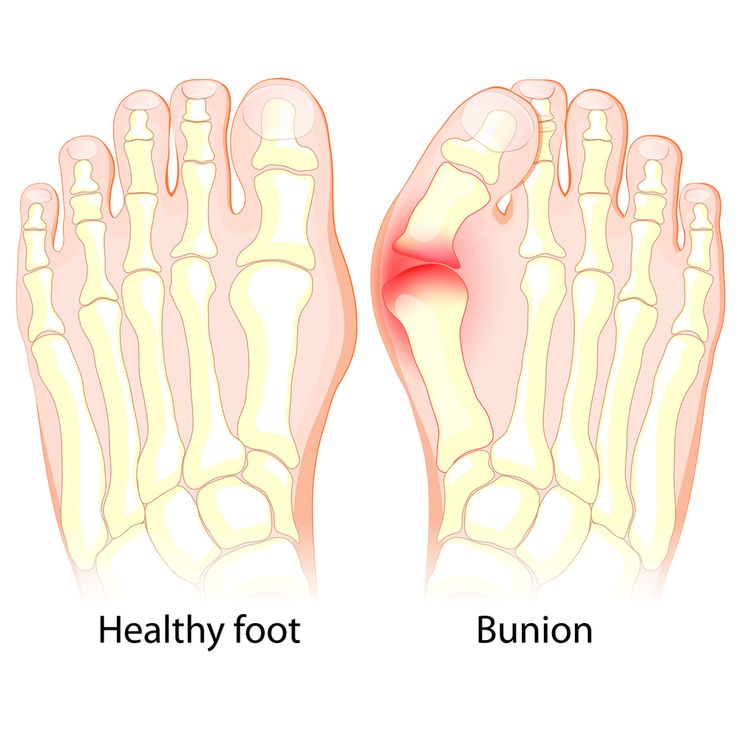
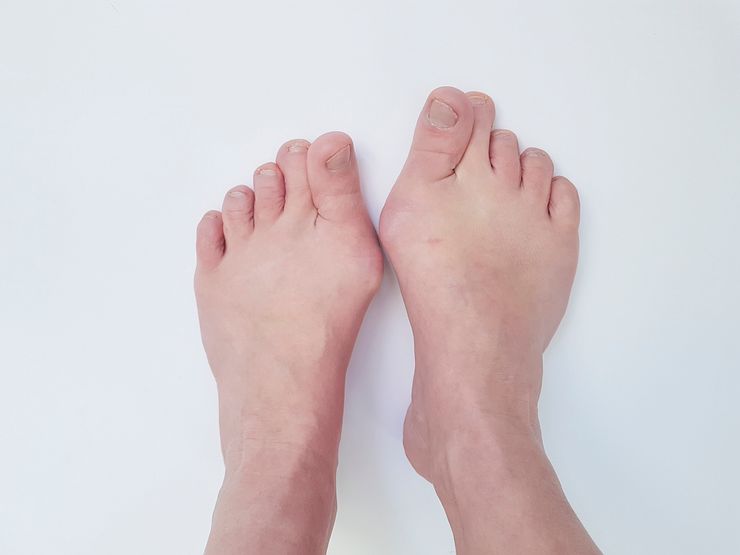
Вальгусная деформация первого пальца стопы (Hallux valgus)
Проявлениями этого заболевания являются появление "косточки" в области измененного сустава, изменение положения и формы остальных пальцев. Это сопровождается болью в суставе и стопе, быстрой утомляемостью ног. В области "шишки" наблюдается покраснение, небольшой отек.
Степени тяжести деформации:
1. Отклонение большого пальца кнаружи до 15 o .
2. Отклонение большого пальца от 15 до 20 o .
3. Отклонение большого пальца от 20 до 30 o .
4. Отклонение большого пальца более 30 o .
При 3 и 4 степени деформации возможно развитие осложнений, таких как:
- молоткообразное искривление пальцев;
- болезненные натоптыши и мозоли, склонные к воспалению;
- боль при ходьбе;
- врастание ногтя.
Искривлению пальца предшествует неудобство ношения обуви и появление боли при ходьбе. Из-за деформации сустава происходит изменение стопы, появление возвышения посередине, где легко образуются болезненные мозоли и натоптыши. Второй палец стопы также изменяется, принимает форму молотка, на нем тоже образуется мозоль.
Подобные симптомы могут встречаться и при некоторых других заболеваниях: деформирующий остеоартроз, артрит, подагра. Чтобы узнать причину появления "шишки" и болей, необходимо обратиться за консультацией к ортопеду. После осмотра врач назначит вам рентгенологическое обследование (снимок стопы в трех проекциях) и плантографию.
В результате дальнейшего развития патологического процесса при нелеченной вальгусной деформации у многих пациентов развивается хронический бурсит (воспаление околосуставной сумки) и болезнь Дейчлендера (изменение структуры костей плюсны).
Лечение
Консервативное лечение
К нехирургическим методам лечения вальгусной деформации относят ношение ортопедических супинаторов и ночных шин, стелек, межпальцевых прокладок, физиотерапевтическое лечение, лечебная гимнастика для пальцев ног и стопы. Для уменьшения воспаления применяют внутрисуставное введение дипроспана, гидрокортизона (гормональных препаратов).
Консервативное лечение не приводит к полному выздоровлению, используется только на ранних стадиях, и в качестве предоперационной подготовки.
Хирургическое лечение
Существует большое количество (более 100) методов хирургического лечения вальгусной деформации. Основные из них представлены ниже:
- Экзостэктомия (иссечение некоторой части головки плюсневой кости).
- Остеотомия, или удаление части фаланги пальца или плюсневой кости.
- Создание состояния неподвижности сустава большого пальца стопы (артродез).
- Восстановление связок вокруг плюснефалангового сустава большого пальца стопы, и их сопоставление.
- Артропластика резекционная, или резекция (удаление) части плюснефалангового сустава со стороны плюсневой кости.
- Замена пораженного сустава на имплант.
Однако следует учесть, что у части пациентов наблюдается повторное образование "косточки". В послеоперационном периоде пациенты вынуждены длительное время ограничивать физическую нагрузку на стопу. Это создает некоторые неудобства.
В настоящее время используют менее травматичные методы хирургического лечения вальгусной деформации, при которых значительно сокращается период послеоперационной реабилитации.
Реабилитация после операции
Эффективным методом для облегчения реабилитации после оперативного лечения вальгусной деформации считается ударно-волновая терапия, действие которой направлено на улучшение кровообращения в тканях, а также на уменьшение отека и боли в месте операции.
При вальгусной деформации первого пальца стопы обувь должна быть мягкой, с широким носом и на низком каблуке (до 4 см).
При плоско-вальгусной деформации стопы необходимо носить новую обувь с высоким и жестким задником, на 3 см выше пятки, с плотным и высоким супинатором.
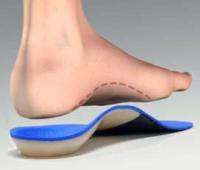
Для коррекции деформации стопы используются различные виды стелек и полустелек. Лучше всего для этого подходят стельки, изготовленные по индивидуальному заказу. С их помощью снижается нагрузка на суставы ног, улучшается кровообращение стопы, снижается чувство усталости в ногах.
Иногда стельки тяжело уместить в обуви, особенно стандартные. Поэтому с целью коррекции патологических нарушений в стопе можно использовать полустельки – укороченный вариант обычной стельки (без переднего отдела).
В некоторых нетяжелых случаях ортопед может разрешить ношение ортопедических подпяточников.
Подробнее об ортопедических стельках
Массаж при вальгусной деформации стопы
Вальгусная деформация стопы у детей

Для лечения вальгусной деформации ног у ребенка следует уделить внимание позе маленького пациента: в положении стоя ноги должны быть сомкнуты - это снижает нагрузку на суставы и стопу. Длительность прогулок следует ограничить. Хорошо влияет на установку ног:
- плавание;
- езда на велосипеде;
- ходьба босиком (особенно по песку, траве и гальке);
- игра в футбол;
- занятия на шведской стенке;
- лазание по лестнице.
Для коррекции установки ног следует носить ортопедическую обувь с высоким жестким задником или стельки. Правильно их подобрать вам поможет врач-ортопед. Обувь должна хорошо сидеть на ноге. Нельзя носить обувь, уже бывшую в употреблении. Дома можно ходить без обуви.
Массаж как нельзя лучше влияет на процесс выздоровления. Проводить его нужно регулярными курсами. Очень важна и лечебная физкультура, упражнения должны проводиться ежедневно. Лучше это представить в виде игры, чтобы ребенок с удовольствием их выполнял. Из упражнений следует отметить поднимание мелких предметов и сминание полотенца пальцами ноги, перекатывание палочки стопой, вставание из позы "по-турецки".
При неэффективности проводимого лечения прибегают к хирургической операции. С этой целью проводят варизирующую остеотомию. В ходе операции из кости (при вальгусной деформации голени - это бедро) выпиливается клин. Кость соединяется с помощью винтов. После операции используются аппараты для внешней фиксации кости, остеосинтез по методу Илизарова.
Читайте также:


