Суставные ямки на теле позвонка 10 5
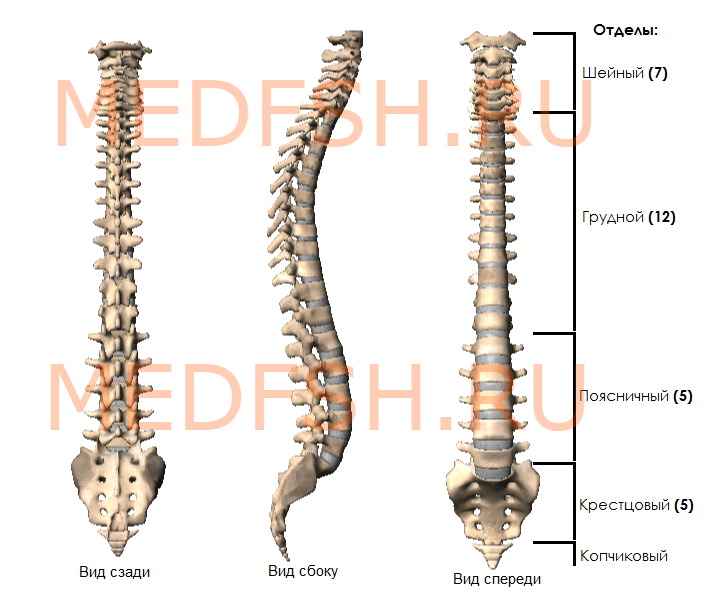
Общее описание позвоночника. Первый, второй, седьмой шейный позвонок, грудной, поясничный, крестцовый и копчиковый позвонки. Соответствующие отделы.
Строение и функции позвоночного столба
Позвоночный столб, или позвоночник является частью скелета туловища и выполняет защитную и опорную функции для спинного мозга и выходящих из позвоночного канала корешков спинномозговых нервов. Главной составляющей позвоночника является позвонок. Верхний конец позвоночника поддерживает голову. Скелет верхней и нижней свободных конечностей прикрепляется к скелету туловища (позвоночник, грудная клетка) посредством поясов. В результате, позвоночник передает тяжесть тела человека поясу нижних конечностей. Таким образом, позвоночный столб выдерживает значительную часть тяжести человеческого тела. Следует обратить внимание на то, что будучи весьма прочным, позвоночный столб удивительно подвижен.
Позвоночник человека представляет длинный изогнутый столб, состоящий из ряда лежащих один над другим позвонков. Наиболее типично следующее их количество:
- шейных позвонков (С — от лат. cervix — шея) — 7,
- грудных (Th — от лат. thorax — грудь) — 12,
- поясничных (L — от лат. lumbalis — поясничный) — 5,
- крестцовых (S — от лат. sacralis — крестцовый) — 5,
- копчиковых (Со — от лат. coccygeus — копчиковый) — 4.
У новорожденного ребенка число отдельных позвонков 33 или 34. У взрослого человека позвонки нижнего отдела срастаются, образуя крестец и копчик.
Позвонки разных отделов отличаются по форме и величине. Однако все они имеют общие признаки. Каждый позвонок состоит из главных элементов: расположенного спереди тела позвонка и сзади дуги. Таким образом, дуга и тело позвонка ограничивают широкое позвоночное отверстие. Позвоночные отверстия всех позвонков образуют длинный позвоночный канал, в котором залегает спинной мозг. У позвоночного столба между телами позвонков находятся межпозвоночные диски, построенные из волокнистого хряща.
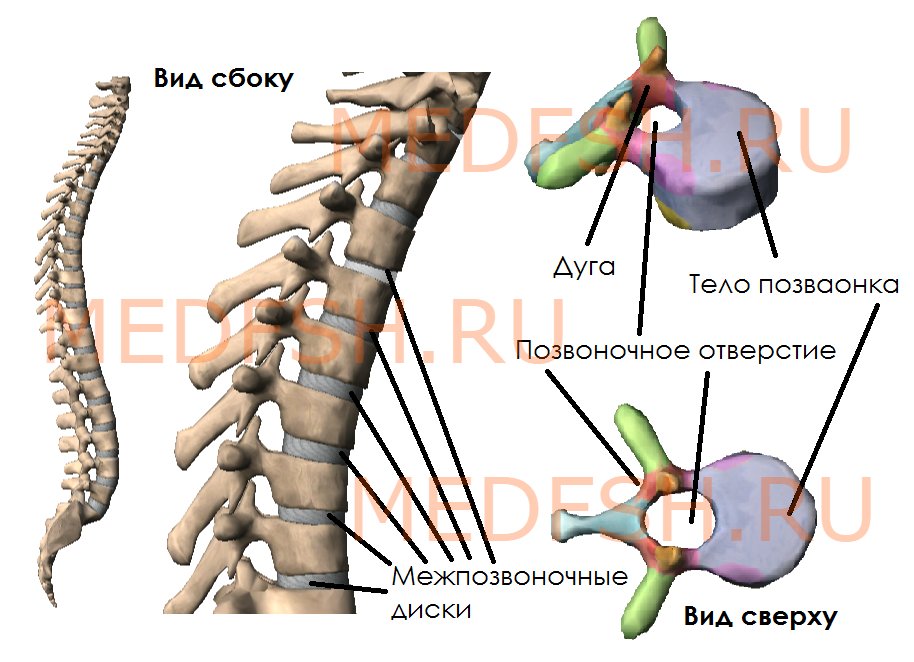
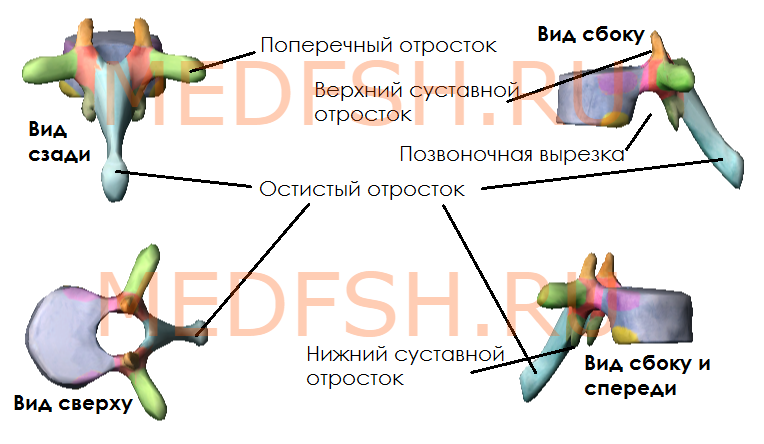
От дуги позвонка отходят отростки, кзади направляется непарный остистый отросток. Вершина многих остистых отростков легко прощупывается у человека по средней линии спины. В стороны от дуги позвонка отходят поперечные отростки и по две пары суставных отростков: верхние и нижние. При помощи их позвонки соединяются между собой. На верхнем и нижнем краях дуги вблизи ее отхождения от тела позвонка имеется по вырезке. В результате, нижняя вырезка вышележащего и верхняя вырезка нижележащего позвонков образуют межпозвоночное отверстие, через которое проходит спинномозговой нерв.
Итак, позвоночный столб выполняет опорную и защитную функцию, состоит из позвонков, разделённых на 5 групп:
- Шейные позвонки — 7
- Грудные позвонки — 12
- Поясничные — 5
- Крестцовые — 5
- Копчиковые — 1-5 (чаще 4)
Каждый позвонок, в свою очередь, имеет следующие костные образования:
- тело (расположено спереди)
- дугу (расположено сзади)
- остистый отросток (отходит назад)
- поперечные отростки (по бокам)
- две пары суставных отростков (сбоку сверху и снизу)
- верхняя и нижняя вырезки (образуются на месте отхождения суставного отростка от тела)
Шейные позвонки, особенности строения первого, второго и седьмого шейного позвонка
Число шейных позвонков у человека, как почти у всех млекопитающих, — семь.
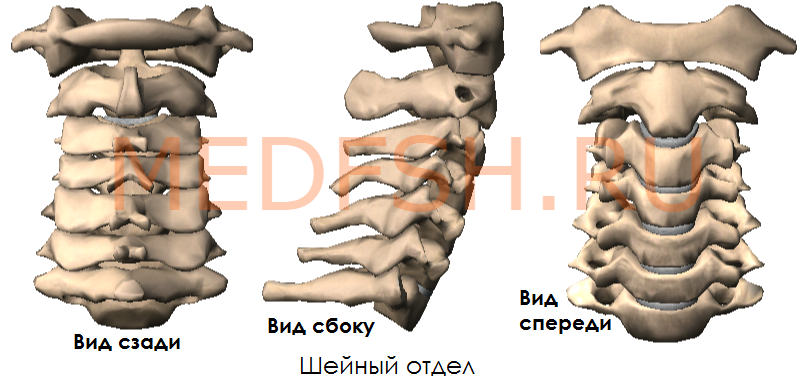
Шейные позвонки человека отличаются от других своими небольшими размерами и наличием небольшого округлого отверстия в каждом из поперечных отростков. При естественном положении шейных позвонков эти отверстия, накладываясь один на другой, образуют своеобразный костный канал, в котором проходит позвоночная артерия, кровоснабжающая мозг. Тела шейных позвонков невысокие, их форма приближается к прямоугольной.
Суставные отростки имеют округлую гладкую поверхность, у верхних отростков она обращена кзади и вверх, у нижних — вперед и вниз. Длина остистых отростков увеличивается от II к VII позвонку, концы их раздвоены (кроме VII позвонка, остистый отросток которого самый длинный).
Первый и второй шейные позвонки сочленяются с черепом и несут на себе его тяжесть.
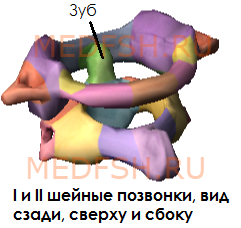
Не имеет остистого отростка, его остаток — небольшой задний бугорок выступает на задней дуге. Средняя часть тела, отделившись от атланта, приросла к телу II позвонка, образовав его зуб.
Тем не менее, сохранились остатки тела — латеральные массы, от которых отходят задняя и передняя дуги позвонка. На последней имеется передний бугорок.
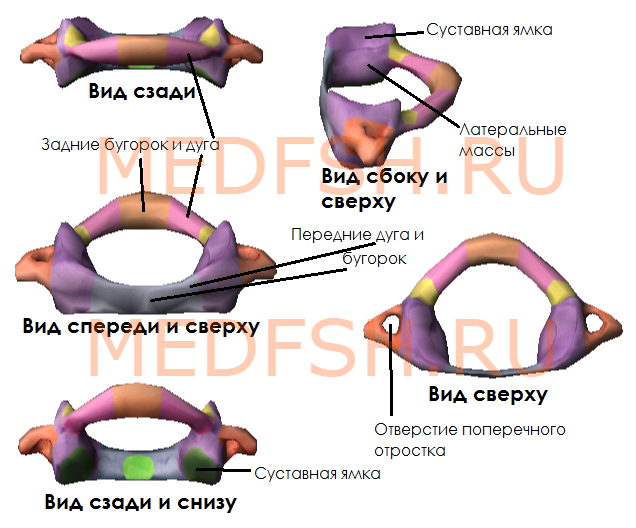
Атлант не имеет суставных отростков. Вместо них на верхней и нижней поверхностях латеральных масс находятся суставные ямки. Верхние служат для сочленения с черепом, нижние — с осевым (вторым шейным) позвонком.
При поворотах головы атлант вместе с черепом вращается вокруг зуба, который отличает II позвонок от других. Латерально от зуба на верхней стороне позвонка расположены две суставные поверхности, обращенные вверх и вбок. Они сочленяющиеся с атлантом. На нижней поверхности осевого позвонка имеются нижние суставные отростки, обращенные вперед и вниз. Остистый отросток короткий, с раздвоенным концом.
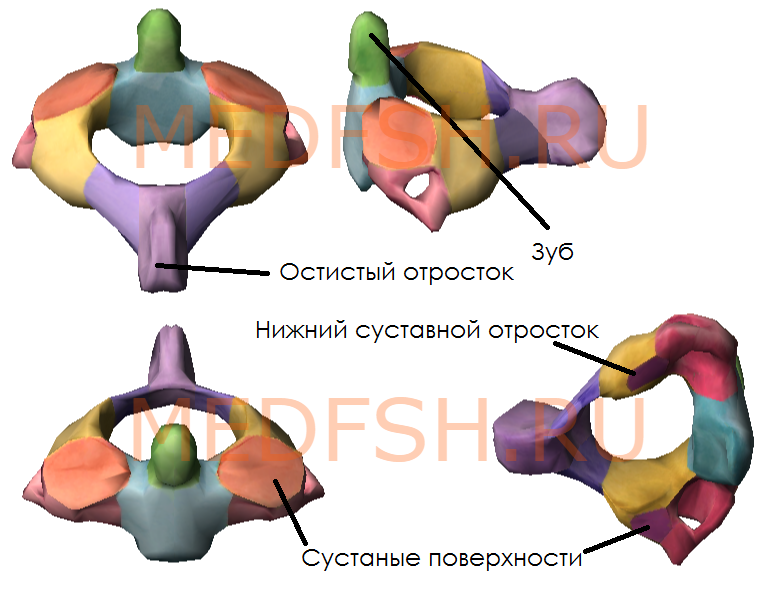
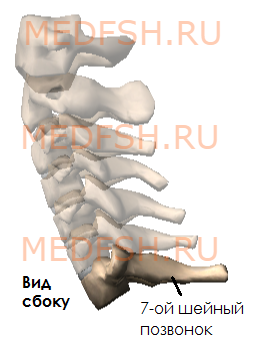
Имеет длинный остистый отросток, который прощупывается под кожей на нижней границе шеи.
Итак, шейные позвонки (7) имеют небольшой размер, на поперечных отростках имеются отверстия поперечного отростка.
Особенным строением обладает первый шейный позвонок, или атлант, а также второй и седьмой шейные позвонки.
Грудные позвонки
Двенадцать грудных позвонков соединяются с ребрами. Это накладывает отпечаток на их строение.
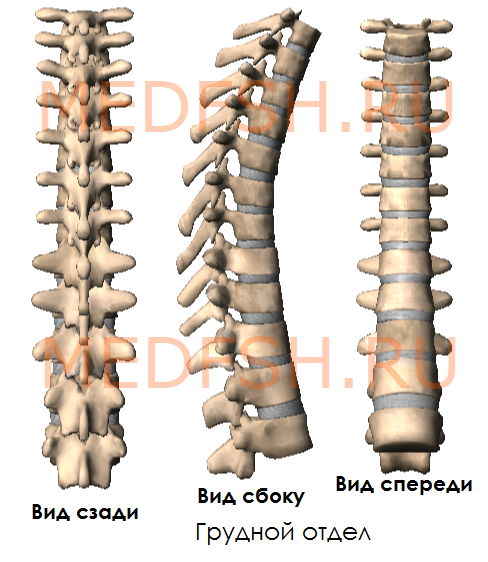
На боковых поверхностях тел имеются реберные ямки для сочленения с головками ребер. Тело I грудного позвонка имеет ямку для I ребра и половину ямки для верхней половины головки II ребра. А во II позвонке имеется нижняя половина ямки для II ребра и пол-ямки для III. Таким образом, II и нижележащее ребра, по X включительно, присоединяются к двум смежным позвонкам. К XI и XII позвонкам прикрепляются лишь те ребра, которые соответствуют им по счету. Их ямки располагаются на телах одноименных позвонков.
На утолщенных концах поперечных отростков десяти верхних грудных позвонков имеются реберные ямки. С ними сочленяются соответствующие им по счету ребра. Таких ямок нет на поперечных отростках XI и XII грудных позвонков.
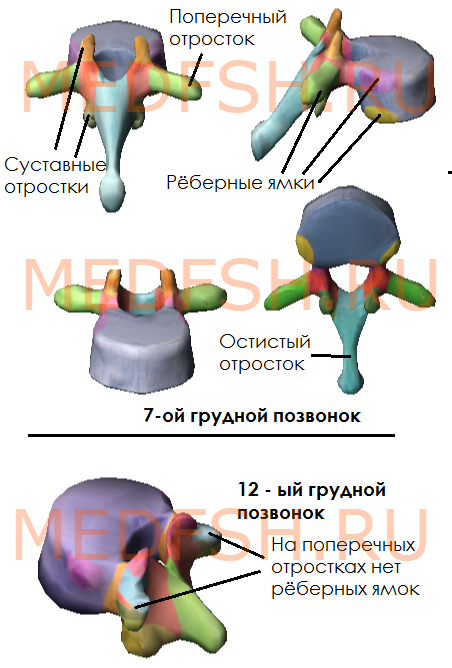
Суставные отростки грудных позвонков расположены почти во фронтальной плоскости. Остистые отростки значительно длиннее, чем у шейных позвонков. В верхней части грудного отдела они направлены более горизонтально, в средней и нижней частях опускаются почти вертикально. Тела грудных позвонков увеличиваются в направлении сверху вниз. Позвоночные отверстия имеют округлую форму.
Итак, особенности грудных позвонков:
- имеются рёберные ямки, расположенные на боковых поверхностях тела, а также на концах поперечных отростков 10-ти верхних грудных позвонков
- суставные отростки почти во фронтальной плоскости
- длинные остистые отростки
Поясничные позвонки
Пять поясничных позвонков отличаются от других крупными размерами тел, отсутствием реберных ямок.
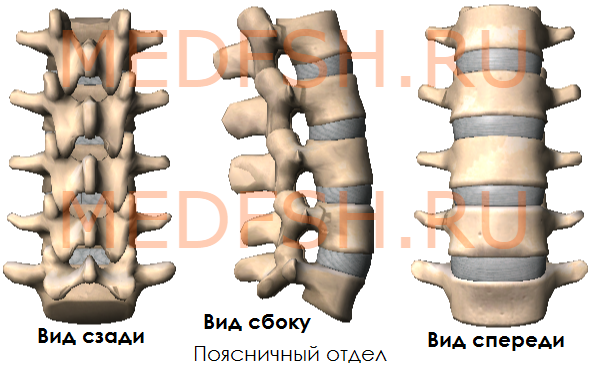
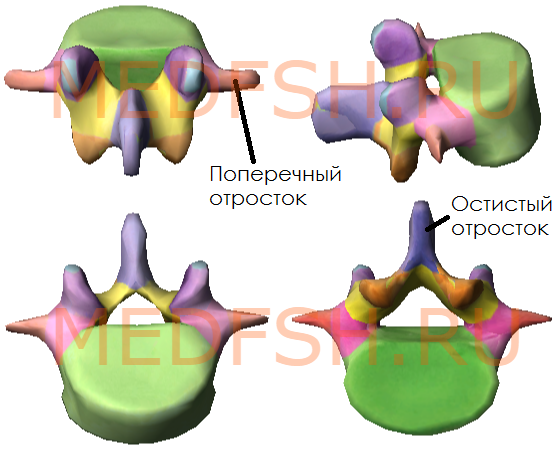
Поперечные отростки сравнительно тонкие. Суставные отростки лежат почти в сагиттальной плоскости. Позвоночные отверстия треугольной формы. Высокие, массивные, но короткие остистые отростки расположены почти горизонтально. Таким образом, строение поясничных позвонков обеспечивает большую подвижность этой части позвоночника.
Крестцовые и копчиковые позвонки
Наконец, рассмотрим строение крестцовых позвонков у взрослого человека. Их 5, и они, срастаясь, образуют крестец, который у ребенка еще состоит из пяти отдельных позвонков.
Примечательно то, что процесс окостенения хрящевых межпозвоночных дисков между крестцовыми позвонками начинается в возрасте 13-15 лет и заканчивается только к 25 годам. У новорожденного ребенка задняя стенка крестцового канала и дуга V поясничного позвонка еще хрящевые. Сращение половин костных дуг II и III крестцовых позвонков начинается с 3-4-го года, III-IV — в 4-5 лет.
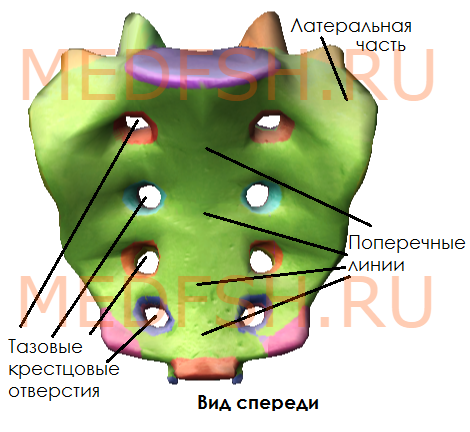
Передняя поверхность крестца вогнутая, в ней различают:
- среднюю часть, образованную телами, границы между которыми хорошо видны благодаря поперечным линиям
- затем два ряда круглых тазовых крестцовых отверстий (по четыре с каждой стороны); они отделяют среднюю часть от латеральных.
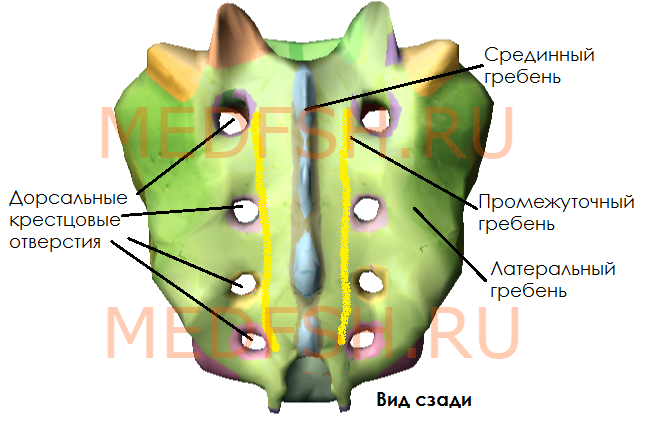
Задняя поверхность крестца выпуклая и имеет:
- пять продольных гребней, образовавшихся благодаря слиянию отростков крестцовых позвонков:
- во-первых, остистых отростков, образующих срединный гребень,
- во-вторых, суставных отростков, образующих правый и левый промежуточные гребни
- и в-третьих, поперечных отростков позвонков, образующих латеральные гребни
- а так же четыре пары дорсальных крестцовых отверстий, расположенных кнутри от латеральных гребней и сообщающихся с крестцовым каналом, который является нижней частью позвоночного канала.
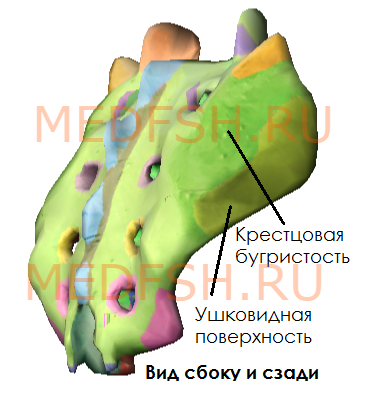
На латеральных частях крестца находятся ушковидные поверхности для сочленения с тазовыми костями. На уровне ушковидных поверхностей сзади расположена крестцовая бугристость, к которой прикрепляются связки.
В крестцовом канале находятся терминальная нить спинного мозга и корешки поясничных и крестцовых спинномозговых нервов. Через тазовые (передние) крестцовые отверстия проходят передние ветви крестцовых нервов и кровеносные сосуды. В свою очередь, через дорсальные крестцовые отверстия — задние ветви тех же нервов.
Копчик образован 1-5 (чаще 4) сросшимися копчиковыми позвонками. Копчиковые позвонки срастаются в возрасте от 12 до 25 лет, причем этот процесс идет в направлении снизу вверх.

Остеофиты – это костные наросты, формирующиеся под воздействием негативных факторов. Часто образуются остеофиты поясничного отдела на фоне протрузии межпозвоночных дисков. При этом тела соседних позвонков начинают соприкасаться, тереться друг об друга. Это провоцирует появление небольших трещин на краях. Поэтому остеофиты пояснично-крестцового отдела часто называют краевыми.
Они создают массу проблем при движении. Благодаря своим неровным краям травмируют окружающие их мягкие ткани. Это становится причиной постоянного воспаления, спазма кровеносных сосудов, раздражения и образования рубцовых деформаций.
Узнать больше информации про симптомы и лечение остеофитов поясничного отдела можно из предлагаемого материала. В нем также рассказано про потенциальные причины развития данного заболевания и способы эффективной профилактики в молодом и пожилом возрасте.
Остеофиты – что это такое
Для начала давайте разберемся в вопросе о том, что это такое – остеофиты поясничного отдела позвоночника и как они формируются. Остеофиты – это отложение солей кальция в местах нарушения целостности костной ткани. Данный механизм обусловлен защитными свойствами человеческого организма. За счет образования костных мозолей происходит сращивание переломов, рубцевание некоторых других тканей, которые должны обладать повышенной прочностью.
Остеофиты образуются в местах, где наблюдается трение. Это могут быть суставные поверхности, на которых разрушился защитный хрящевой синовиальный слой. Также костные наросты возникают на краях тел позвонков, которые при резком снижении высоты межпозвоночного диска начинают при совершении разных движений встречаться друг с другом. При столкновении незащищенная костная ткань разрушается. Образовавшиеся трещины и сколы заполняются фиброином и отложениями солей кальция.
Края остеофитов не ровне, поэтому они травмируют окружающие ткани. Могут провоцировать незначительное капиллярное кровотечение. Это способствует вторичной реакции воспаления и образованию грубых рубцов. При обширном процессе формирования остеофитов возникает риск полного сращивания соседних позвонков между собой. Контрактура позвоночника приводит к его неподвижности и потере гибкости. Может страдать спинной мозг, расположенный в спинномозговом канале.
Остеофиты поясничного отдела позвоночника хорошо видны на рентгенографических снимках. Они могут располагаться как на телах позвонков, так и на всех отростках и их суставных поверхностях. Множественные отложения солей кальция возникают при нарушении обмена веществ. Единичные костные наросты всегда связаны с травматическим воздействием.
Отложение солей кальция может наблюдаться в окружающих позвоночный столб мягких тканях. Кальцинация связок и сухожилий – это часто встречающийся патологический процесс. Он ограничивает функциональность связочного сухожильного аппарата, создает препятствия для гибкости и подвижности позвоночного столба. Остеофиты на фиброзном кольце межпозвоночного диска создают проблемы с диффузным питанием. Это важнейший фактор развития остеохондроза (дегенеративного дистрофического заболевания позвоночного столба).
Остеофиты в случае размещения на межпозвоночных дисках создают следующие проблемы:
- нарушают способность хрящевой ткани усваивать жидкость, которая выделяется паравертебральным мышцами при их работе, это становится причиной обезвоживания фиброзного кольца и забора влаги из расположенного внутри пульпозного ядра;
- способствует утрате эластичности межпозвоночного диска – он теряет способность расправляться после компрессионного сжатия при совершении движений, формируется протрузия, а затем и межпозвоночная грыжа диска;
- создаёт повышенное трение между замыкательной пластинкой тела позвонка и межпозвоночным диском, что является важнейшим фактором атрофии капиллярной сети, питающей ткань позвонка и межпозвоночного диска;
- разрушает окружающие ткани, вызывает постоянное раздражение;
- болевой синдром не позволяет пациенту вести активный образ жизни, что еще больше усугубляет течение остеохондроза и ведет к быстрому разрушению позвоночника.
Остеофиты – это следствие многочисленных заболеваний позвоночного столба и окружающих его тканей. В редких, исключительных случаях остеофиты позвоночника формируются под воздействием общих факторов, таких как избыточное количество солей кальция в периферической крови и лимфатической жидкости. Это может стать следствием передозировки витамина D.
Причины краевых остеофитов позвонков
Краевые остеофиты позвонков поясничного отдела формируются под воздействием неблагоприятных факторов. Основными причинами данного заболевания являются:
- дегенеративные дистрофические изменения, происходящие в хрящевой ткани межпозвоночных дисков;
- смещение тел позвонков, их нестабильность положения, ретролистез и антелистез;
- разрушение межпозвоночных суставов, в том числе деформирующий спондилоартроз;
- нарушение осанки и искривление позвоночного столба;
- переломы и трещины костей позвоночника (тел позвонков и их отростков);
- воспалительные процессы, в том числе асептический некроз костной ткани, туберкулез кости, сепсис и т.д.);
- травмы окружающих позвоночный столб мягких тканей (растяжения и разрывы связок и сухожилий, разрывы мышц и т.д.).
Провокационными факторами могут быть:
- ведение малоподвижного образа жизни;
- привычка сутулиться, сгибать спину при сидении;
- отсутствие регулярных достаточных физических нагрузок на поясничный отдел;
- тяжелая физическая работа, связанная с подъемом тяжестей или длительным нахождением в согнутом положении;
- занятия тяжелой атлетикой;
- избыточная масса тела;
- нарушение метаболизма и обмена веществ в организме человека;
- избыточная масса тела;
- неправильная постановка стопы, дисфункция коленного, голеностопного или тазобедренного сустава;
- синдром короткой ноги и т.д.
Краевые остеофиты тел позвонков поясничного отдела могут образоваться при длительном лежачем положении больного. Особенно высока вероятность данного осложнения у тех пациентов, которые лежат на спине на жестко поверхности. Профилактикой костных мозолей в этой ситуации станет регулярное переворачивание больного, проведение сеансов массажа и лечебной физкультуры.
Как проявляются остеофиты в пояснице
Остеофиты в пояснице проявляются клиническими симптомами, указывающими на воспалительный процесс в области их образования. Типичные признаки патологии – это:
- болевой синдром, носящий острый режущий или колющий характер, появляющийся при совершении определённого типа движений (например, при наклоне в правую сторону боль есть, а при наклоне в левую сторону – нет);
- ограничение подвижности, скованность движений;
- избыточное напряжение мышц спины и поясницы с одной стороны;
- распространение боли при компрессии остеофитом нервного корешка;
- периодически возникающие признаки воспаления (покраснение и отечность кожных покровов, болезненность при пальпации и т.д.).
Для постановки точного диагноза опытному врачу достаточно будет провести пальпацию тел позвонков и их остистых отростков. Пальпаторно можно обнаружить даже достаточно мелкие остеофиты. Для подтверждения поставленного диагноза достаточно рентгенографического снимка в разных проекциях. На нем будет видно образование остеофитов. Можно оценить размер костных наростов и их место расположения.
Перед тем, как лечить от боли при остеофите в пояснице, необходимо обнаружить причину его образования. Только после проведения комплексного лечения выявленного заболевания, можно приступать к удалению отложения солей кальция.
Нужна ли операция при остеофите в поясничном отделе
Многие пациенты задаются вопросом о том, нужна ли операция при остеофитах в поясничном отделе и каким образом можно проводить эффективное лечение.
Хирургическое вмешательство необходимо только в сложных запущенных случаях. Если остеофиты крупные, расположены в местах выхода корешковых нервов из фораминальные отверстий в телах позвонков, то предпочтителен хирургический способ удаления отложения солей кальция. Если наросты располагаются так, что они не давят на корешковые нервы, то можно использовать консервативные способы лечения.
Хирургическая операция не является эффективным способом борьбы с отложением солей кальция в позвоночном столбе. Она позволяет лишь устранять следствие нарушения в организме человека. Без воздействия на причину появления заболевания остеофиты будет формироваться снова и снова.
Между тем хирургическое вмешательство на тканях позвоночного столба – это всегда риск того, что пациент может утратить способность самостоятельно передвигаться. Парезы и параличи нижних конечностей и органов брюшной полости – это частые послеоперационные осложнения.
Поэтому, прежде чем прибегнуть к хирургическому удалению остеофитов с позвоночного столба, необходимо изучить все альтернативные возможности лечения, взвесить все за и против.
Способы лечения остеофитов поясничного отдела
Существующие способы лечения остеофитов поясничного отдела включают в себя хирургические и консервативные методики. К сожалению, на сегодняшний день пока не разработано фармакологического препарата, который позволил бы эффективно убрать отложение солей. Все рекламируемые биологически активные добавки к пище – это не более, чем профанация. Они не обладают никакими заявленными лечебными свойствами. Это даже не лекарства, а продукты питания. Поэтому не стоит тратить свои денежные средства. Лучше обратитесь за помощью в клинику мануальной терапии.
Лечение остеофитов поясничного отдела позвоночника с помощью методов мануальной терапии дает следующие положительные результаты:
- массаж повышает эластичность тканей, их проницаемость, ускоряет обмен веществ в области образования костного нароста;
- остеопатия ускоряет процесс микроциркуляции крови и лимфатической жидкости, повышает возможность распада остеофита под воздействием собственных сил организма;
- лечебная гимнастика и кинезиотерапия позволяют активировать процессы метаболизма и ускоряют обмен веществ в паравертебральных мышечных тканях;
- рефлексотерапия запускает процесс естественной регенерации за счет задействования скрытых резервов человеческого организма;
- физиотерапия запускает процесс разрушения и утилизации тканей остеофита.
В сложных клинических случаях может использоваться лазерное воздействие. Комплексный подход к лечению позволяет получить положительные результаты в сжатые сроки. Положительная динамика наблюдается примерно у 70 % пациентов, которые тщательно следуют всем рекомендациям лечащего врача.
Особе значение имеет гимнастика при остеофитах поясничного отдела- она позволяет запустить процесс распада отложения солей кальция и активирует восстановление нормальной поверхности костной ткани. В том случае, если остеофиты образовались на суставных поверхностях межпозвоночных сочленений, гимнастика позволяет восстановить разрушенное хрящевой синовиальное волокно. Эта методика лечения применима только в тех случаях, когда не произошло полного разрушения внутрисуставного синовиального слоя. При остеофитах на краях тел позвонков можно применять лечебную гимнастику на любой стадии патологического процесса. Комплекс упражнений должен быть разработан индивидуально с учетом всех особенностей здоровья пациента.
Имеются противопоказания, необходима консультация специалиста.
Отделы позвоночника 
Рисунок № 7. Отделы позвоночника
В этой основной части осевого скелета человека различают шейный, грудной, поясничный, крестцовый и копчиковый отделы. Рассмотрим более подробно эти отделы и наиболее типичное количество их позвонков.
Поэтому I и II шейные позвонки имеют не только особую форму, отличаясь по своему строению от других позвонков, но и персональные названия: атлант и эпистрофей.

На магнитно-резонансной томографии (MPT) №1 — шейный отдел позвоночника, в относительно нормальном состоянии.
Шейный отдел позвоночника должен иметь нормально выраженный физиологический лордоз, не должно быть гиполордоза или гиперлордоза, а так же кифотических деформаций.
Ширина спинного мозга: сагиттально > 6-7 мм
1. Сагиттальный размер позвоночного канала на уровне:
С1 ≥ 21 мм
С2 ≥ 20 мм
С3 ≥ 17 мм
C4—C5=14 мм
2. Высота межпозвонковых пространств:
С2 20—21 мм

Рисунок № 8. Первый шейный позвонок — атлант (atlas). Вид сверху
1 — позвоночное отверстие;
2 — задний бугорок;
3 — задняя дуга;
4 — борозда позвоночной артерии;
5 — отверстие поперечного отростка;
6 — верхняя суставная ямка;
7 — поперечный отросток;
8 — латеральная масса;
9 — ямка зуба;
10 — передний бугорок;
11 — передняя дуга.
Рисунок № 9. Второй шейный позвонок — эпистрофей (осевой — axis). Вид сзади и сверху
1 — зуб осевого позвонка;
2 — задняя суставная поверхность;
3 — верхняя суставная поверхность;
4 — тело позвонка;
5 — поперечный отросток;
6 — отверстие поперечного отростка;
7 — нижний суставной отросток;
8 — остистый отросток;
9 — дуга позвонка
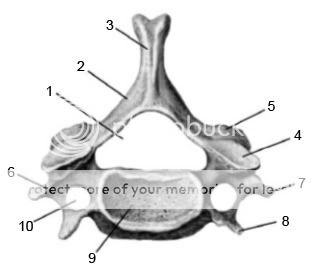
Рисунок № 10. Типичный шейный позвонок (C3—C7).
Вид сверху
1 — позвоночное отверстие;
2 —дуга позвонка;
3 — остистый отросток;
4 — верхний суставной отросток;
5 — нижний суставной отросток;
6 — поперечный отросток;
7 — задний бугорок поперечного отростка;
8 — передний бугорок;
9 — тело позвонка;
10 — поперечное отверстие

Фото № 1. Макет шейного отдела позвоночника человека, на котором хорошо видно, как позвоночная артерия проходит через отверстия в поперечных отростках, образующих таким образом костный канал для позвоночной артерии.

Грудной отдел должен иметь нормальную степень кифоза (угол кифоза по Stagnara формируется линией, параллельной замыкательным пластинкам Т3 и Т11= 25°).
Позвоночный канал на грудном уровне имеет округлую форму, что делает эпидуральное пространство узким почти по всей окружности дурального мешка (0,2-0,4 см), а на участке между Т6 и Т9 он наиболее узок.
Сагиттальный размер: Т1—Т11 = 13-14 мм, Т12 = 15мм.
Поперечный диаметр: > 20-21 мм.
Высота межпозвонковых дисков: самая меньшая на уровне Т1, на уровне Т6-Т11 приблизительно 4-5мм, наибольшая на уровне Т11-Т12.
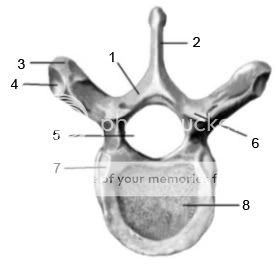
Рисунок № 11. Грудной позвонок. Вид сверху
1 — дуга позвонка;
2 — остистый отросток;
3 — поперечный отросток;
4 — рёберная ямка поперечного отростка;
5 — позвоночное отверстие;
6 — верхний суставной отросток;
7 — верхняя рёберная ямка;
8 — тело позвонка
В поясничном отделе форма позвоночного канала, создаваемая телом и дужками позвонка, вариабельна, но чаще она пятиугольная. В норме позвоночный канал в пояснично-крестцовом отделе сужен в переднезаднем диаметре на уровне L3 и L4 позвонков. Его диаметр каудально увеличивается, и поперечное сечение канала приобретает форму, близкую к треугольной, на уровне L5-S1. У женщин канал имеет тенденцию к расширению в нижней части крестцовой области. Сагиттальный диаметр значительно уменьшается от L1 к L3, почти неизменен от L3 к L4 и увеличивается от L4 к L5.
В норме переднезадний диаметр позвоночного канала в среднем равен 21 мм (15-25 мм).
Существует простая и удобная формула определения ширины позвоночного канала:
нормальный сагиттальный размер не менее 15 мм;
11-15 мм — относительный стеноз;
менее 10 мм — абсолютный стеноз. Уменьшение этого соотношения свидетельствует о сужении канала.
Высота поясничных межпозвонковых дисков 8-12 мм, нарастает от L1 до L4-L5, обычно уменьшается на уровне L4-S1.
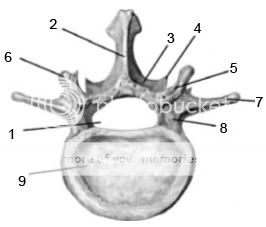
Рисунок № 12. Поясничный позвонок. Вид сверху
1 — позвоночное отверстие;
2 — остистый отросток;
3 — дуга позвонка;
4 — нижний суставной отросток;
5 — верхний суставной отросток;
6 — сосцевидный отросток;
7 — поперечный отросток;
8 — ножка дуги позвонка;
9 — тело позвонка.

Рисунок № 13. Крестец и копчик. Вид спереди.
Крестец:
1 — основание крестца;
2 — верхний суставной отросток;
3 — латеральная часть;
4 — передние крестцовые отверстия;
5 — поперечные линии;
6 — верхушка крестца;
7 — крестцовые позвонки.
Копчик:
8 — копчиковые позвонки;
9 — боковые выросты (рудименты поперечных отростков);
10 — копчиковые рога (рудименты верхних суставных отростков).
Вообще надо отметить, что рельеф крестца весьма интересен и во многом загадочен. Его передняя поверхность вогнута, имеет поперечные линии (места сращивания тел позвонков), четыре пары тазовых крестцовых отверстий, через которые выходят спинномозговые нервы. Задняя поверхность выпуклая. На ней имеются соответственно четыре пары дорсальных крестцовых отверстий, пять продольных гребней, образованных сращиванием остистых, суставных, поперечных отростков крестцовых позвонков. На латеральных частях крестца есть так называемые суставные ушковидные поверхности, предназначенные для сочленения с тазовыми костями. Кзади от данных суставных поверхностей располагается крестцовая бугристость, к которой прикрепляются связки.
Внутри крестца проходит крестцовый канал, являющийся продолжением позвоночного канала. В нижней части он заканчивается крестцовой щелью, с каждой стороны которой находится крестцовый рог (рудимент суставного отростка). Крестцовый канал содержит терминальную нить спинного мозга, корешки поясничных и крестцовых спинномозговых нервов, то есть весьма важные для организма нервные стволы, которые обеспечивают иннервацию органов малого таза и нижних конечностей. У мужчин крестец длиннее, уже и круто загнут в сторону полости малого таза. А вот у женщин крестцовая кость плоская, короткая и широкая. Такое анатомическое строение женского крестца помогает формированию гладкой внутренней поверхности женского таза, необходимой для благополучного прохождения плода при родах.
Своими характеристиками, особенностями строения, функциями крестец в образном сравнении напоминает древнейший институт человеческого общества: совокупность близких людей, соединившихся через таинство в монолитную, крепкую семью — ячейку общества, опору государственности. В общем, таких близких друг другу людей, которые выполняют не только репродуктивную функцию и связаны общностью быта, но и сплочены единой ответственностью, взаимной помощью, слаженностью в совместной жизни и отношениях.
Рисунок № 14. Крестец и копчик. Вид сзади.
Крестец:
1 — верхний суставной отросток;
2 — крестцовый канал (верхнее отверстие);
3— крестцовая бугристость;
4 — ушковидная поверхность;
5 — латеральный крестцовый гребень;
6 — медиальный крестцовый гребень;
7 — срединный крестцовый гребень;
8 — дорсальные (задние) крестцовые отверстия;
9 — крестцовый рог;
10 — крестцовая щель (нижнее отверстие крестцового канала).
Копчик:
11 — копчиковые позвонки;
12 — боковые выросты;
13 — копчиковые рога.
Копчик состоит из 3-5 рудиментарных позвонков, сросшихся в одну кость. Их обозначают как СO1, O2 и так далее. Любопытно, что на ранних стадиях развития человеческий эмбрион имеет хвостовой отросток, который, бывает, сохраняется и после рождения. Однако, для медицины это не составляет проблемы: хвостик легко можно удалить без последствий для организма. У взрослого человека копчик представляет собой единую малоподвижную структуру, которая по форме похожа на пирамидку, направленную основанием вверх, а верхушкой — вниз и вперёд. Необычный вид имеет первый копчиковый позвонок. Его небольшое тело сочленяется с крестцом, имеет боковые выросты (рудименты поперечных отростков). А на задней поверхности тела находятся копчиковые рога (рудименты верхних суставных отростков), которые направлены вверх к рогам крестца и соединяются с ними посредством связок. Остальные же копчиковые позвонки мелкие, имеют округлую форму. В окружающих тканях копчика множество нервных окончаний. К копчику прикрепляются мышцы и фасции промежности. У женщин копчик более подвижен, в процессе родов дорсальное отклонение копчика обеспечивает расширение родового канала. Так что не так уж и бесполезен этот рудимент, как кажется на первый взгляд.
Читайте также:


