Спондилеза грудного отдела позвоночника с протрузией дисков
Деформирующий спондилез грудного отдела позвоночника это хроническое дегенеративное заболевание, которое приводит к разрушению межпозвоночных дисков и деформации позвонков.
Спондилез в грудном отделе встречается реже, чем в других – пояснице или шее. Это связано с меньшей подвижностью позвонков и мощным костно-мышечным каркасом, окружающим позвоночник. Для того чтобы вовремя предотвратить развитие патологии, давайте рассмотрим, что такое спондилез грудного отдела позвоночника: симптомы и лечение.
Что такое спондилез
Дл того чтобы выяснить, что такое спондилез грудного отдела позвоночника, рассмотрим строение данной области.

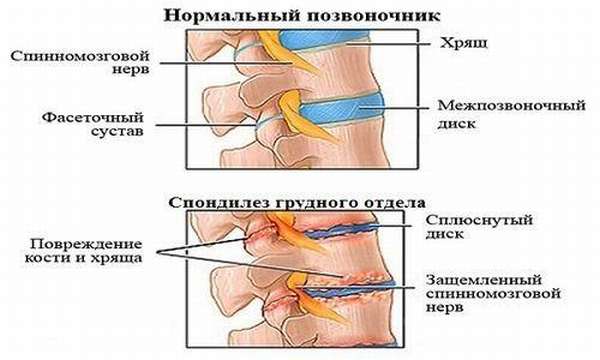
Позвоночник состоит из позвонков и межпозвоночных дисков. По разным причинным межпозвоночные диски могут деформироваться, они истираются от интенсивной нагрузки, сплющиваются под давлением, разрушаются из-за недостатка питания.
При разрушении межпозвонковых дисков расстояние между позвонками сокращается, кости позвоночника утрачивают свою функциональную подвижность и начинают тереться друг о друга.
В результате этого на позвонках начинает разрастаться костная ткань – наросты или остеофиты. Костные разрастания приводят к нарушению стройности позвоночного столба, позвонки меняют свое местоположение, смещаются, могут защемлять нервные корешки и кровеносные сосуды. От этого возникает боль.
Процесс разрастания остеофитов является защитной реакцией организма на дистрофические изменения в межпозвоночных дисках. Так организм восстанавливает недостающие элементы для амортизации позвонков.
Болезнь развивается очень медленно и на первой стадии никак себя не проявляет. Человека могут беспокоить редкие боли в грудной области, которые могут приниматься за другие патологии.
Причины развития
Спондилопатия грудного отдела позвоночника чаще всего развивается у людей пожилого возраста. Со временем происходит постепенное изнашивание тканей позвоночника, уменьшается количество жидкости и коллагена в организме, связки теряют свою эластичность, снижается мышечный тонус и уменьшается упругость межпозвоночных дисков. Сочетание различных факторов риска и провоцирует развитие спондилеза.
В настоящее время из-за малоподвижного обаза жизни болезнь может развиваться и в более раннем возрасте.
Рассмотрим причины спондилеза:
- травмы позвоночника или грудной области,
- непосильные тяжести, неправильный подъем тяжелый предметов,
- нарушение обмена веществ в тканях позвоночника,
- недостаток питательных веществ в организме,
- малоподвижный образ жизни, плохая осанка,
- избыточный вес,
- спортивные перегрузки,
- аномалии в развитии.
Симптомы
Из-за медленного развития болезни, больной часто обращается к врачу в запущенной форме патологии, когда уже наступили необратимые процессы разрушения тканей. К тому же симптомы спондилеза можно спутать с болезнями сердца, легких или принимать их за остеохондроз.
Симптомы, характерные для спондилеза:
- болевой синдром слабо выраженного характера в начале заболевания и переходящий в хронические боли на последующих стадиях,
- боли при спондилезе грудного отдела позвоночника, схожие с сердечными: тяжелые и сжимающие,
- мышечные спазмы в грудной области,
- онемение кожи,
- тугоподвижность и боль после сна,
- улучшение состояния после физических упражнений,
- неестественное положение осанки, больной стремится занять то положение, которое позволяет ослабить боль,
- боли во время сна при поворотах,
- боль может «,отдавать», во внутренние органы, желудок, печень.
Диагностика
Боли в груди могут говорить о различных патологиях, поэтому очень важно использовать дифференцированный подход в диагностике заболевания. Важно решить к какому врачу следует обратиться за помощью.
Первоначальный прием и осмотр проводит терапевт, он и определит —, у какого специалиста необходимо проводить дальнейшее обследование и лечение. Может понадобится обследование у разных врачей. Это может быть ортопед, кардиолог, невропатолог, ревматолог.
Обследование начинается с лабораторных анализов крови, например, для определения наличия воспалительных процессов. Делается рентген в нескольких плоскостях. Он показывает наличие костных наростов, степень сокращения расстояния между позвонками, наличие или отсутствие травмы.
Компьютерная томография наиболее информативна. Она показывает состояние спинного мозга, кровеносных сосудов, межпозвоночных дисков и прилегающих тканей.
Магнитно-резонансная томография так же подробно определяет наличие деформаций и дегенеративных изменений в позвоночнике.
Электромиография определяет состояние нервной системы, защемление нервных окончаний.
Радиоизотопное сканирование назначают для исключения определенных опухолей и злокачественных новообразований.
Лечение
Успешность в лечении спондилеза зависит о того, как рано больной обратился за помощью, а врач выявил заболевание.
В задачи лечебного процесса входит следующее:
- уменьшение и купирование болевого синдрома,
- расслабление спазмированных мышц,
- улучшение питания тканей позвоночника: позвонков, межпозвоночных дисков, нервной системы,
- улучшение обмена веществ и усиление кровообращения,
- укрепление мышечного каркаса.
Теперь рассмотрим боле подробно: как и чем лечить спондилёз грудного отдела позвоночника.
Медицинские препараты помогут снять боль и уменьшить воспаление. Для этого назначают нестероидные противовоспалительные средства (Диклофенак, Ибупрофен). Но их долгое применение может привести к развитию побочных эффектов, поэтому лечащий врач должен следить за состоянием организма и своевременно назначать поддерживающую корректирующую терапию.
При сильных болях, если НПВС не приносят облегчения, назначают кортикостероиды, гормональные средства, более сильные, но имеющие больше побочных эффектов.
Для улучшения питания тканей применяются витаминные комплексы. Для хрящевой ткани назначают хондропротекторы. Они могут способствовать восстановлению тканей межпозвоночных дисков и предотвратить их дальнейшее разрушение (Глюкозамин, Хондроитин, Артра, Терафлекс).
Для расслабления мышечной ткани применяю миорелаксанты (Сирдалуд, Мелоксикам).
Для поддержания и питания нервной системы так же используют витамины (Мильгамма, Нейромультивит).
Хирургическое вмешательство проводится в крайних случаях, когда есть угроза развития других болезней или добиться улучшения состояния больного не возможно другими способами.
Курсы физиотерапии проводят совместно с основным лечением после острой фазы болезни. Она помогает снять болевой синдром, убрать отеки, улучшить трофику тканей, способствовать лучшему проникновению лекарственных веществ в область поражения.
Электрофорез применяют для улучшения усвоения лекарственных веществ. Силу и время воздействия выбирает врач в зависимости от тяжести заболевания. Благодаря методу воздействия лекарственное вещество намного лучше задерживается в тканях и эффект от его применения длится дольше.
Лазеротерапия снимает болевой синдром, уменьшает воспаление, стимулирует местное кровообращение, уменьшает отечность тканей, ускоряет регенерацию, способствует лучшему усвоению лекарств и нормализует обмен веществ.
Магнитотерапия основана на воздействии магнитного поля. Она способствует расширению сосудов и улучшению кровообращения, снимает отек, боль и оказывает расслабляющее действие.
Ударно-волновая терапия использует акустические волны низкой частоты. Она обладает теми же качествами, как и выше перечисленные.
Различные виды физиотерапии применяются последовательно, друг за другом, и назначаются врачом-физиотерапевтом.
Спондилез грудного отдела позвоночника и лечение народными средствами можно рассматривать как вспомогательную терапию. Их можно использовать только в период ремиссии. Растительные препараты, лекарственные травы или эфирные масла обладают биологически активными веществами, которые помогают в выздоровлении организма.
Можно растирать грудную область маслом пихты, это поможет уменьшить боль.
Из 30 грамм жгучего перца и 200 мл водки можно сделать перцовую настойку, растирать для разогревания больную область.
Также используют мази на основе барсучьего жира с добавлением масел или самостоятельно. Также его можно использовать в пищу в качестве источника ненасыщенных жирных кислот и витаминов А и Е.
Важно! Использование того или иного средства народной медицины должно быть согласовано с вашим лечащим врачом.
Упражнения в лечебной гимнастике должны быть плавными и мягкими, не причиняющими дискомфорт. Выбор упражнений определяет врач – ортопед или врач по лечебной физкультуре. Первоначально занятия лучше проводить под контролем врача, что бы следить за правильностью их выполнения и исключить ошибки.
По окончании курса лечения больной должен самостоятельно регулярно выполнять данные упражнения для сохранения здоровья позвоночника.
Гимнастика при спондилёзе грудного отдела позвоночника может включать такие упражнения:
- стоя ровно, медленно поднимайте руки вверх через стороны, так же плавно опускайте, вы должны почувствовать работу мышц в межлопаточной области,
- так же стоя, сложите вытянутые руки в замок, ладони направлены к себе, поднимайте и опускайте руки,
- лежа на животе, вытяните руки вперед, приподнимите руки и ноги и потянитесь, задержите положение на несколько секунд, затем опустите и расслабьтесь,
- лежа на животе, сложите руки за голову, поднимите верхнюю часть туловища, задержитесь на несколько секунд и опуститесь, ноги должны лежать не отрываясь от пола, без напряжения.
Пример комплекса ЛФК для позвоночника можно увидеть на видео в конце статьи. После основного курса лечения в период облегчения больным спондилезом рекомендовано проходить курс восстановления в реабилитационном центре. Так же будет полезным санаторно-курортное лечение, бальнеотерапия.
Хирургическое вмешательство проводится в исключительных случаях. Оно показано, если консервативные методы лечения не дают положительного эффекта, больной испытывает сильный болевой синдром или на фоне спондилеза развиваются различные осложнения.
Профилактика и прогноз
Для профилактики болезни необходимо знать причины и факторы риска, которые были описаны выше. Для поддержания позвоночника и опорно-двигательного аппарата в хорошей форме необходимо вести активный образ жизни, заниматься посильными видами спорта, плаванием, избегать подъема тяжестей, использовать правильную технику переноски грузов, следить за осанкой, правильно питаться.
Для позвоночника очень полезны мягкие виды фитнеса, йога, растяжки и разработка связок и мышц. Плавание и аквааэробика хорошо расслабляют и восстанавливают тонус позвоночника.
Поскольку спондилез имеет необратимые последствия, вылечить его полностью на сегодняшний день невозможно. Можно лишь облегчить симптомы: снять боль, остановить разрушение хрящевой ткани межпозвоночных дисков, существенно улучшить качество жизни пациента за счет реабилитационных мероприятий и медикаментов.
Заключение
Спондилез очень серьезное тяжелое заболевание позвоночника, оно существенно влияет на жизнь человека. Человек теряет возможность вести активный образ жизни, заниматься активными видами спорта, испытывать перегрузки.
Поэтому очень важно правильно дифференцировать симптомы и своевременно обращаться за врачебной помощью.
Одной из разновидностей дегенеративно-дистрофических изменений позвоночника является спондилез. Поражение грудного отдела позвоночника – один из вариантов этого заболевания. Нужно понимать, что такой диагноз означает хроническую прогрессирующую патологию основной опорной структуры человеческого организма. К сожалению, возникающие изменения позвонков не имеют обратного развития. Но правильный образ жизни и грамотное комплексное лечение позволят достичь компенсации и достаточно долгое время сохранять трудоспособность.
При спондилезе на краях позвонков появляются костные шипы (остеофит ы ). Площадка тела позвонка при этом расширяется и изгибается. Благодаря этому возможна временная стабилизация измененного межпозвоночного диска. Но в то же время остеофиты приводят к уменьшению пространства между позвонками, могут деформировать межпозвонковые отверстия и травмировать нервные структуры.
Остеофиты в грудном отделе появляются преимущественно на наружных передне-боковых поверхностях соседних позвонков. Они растут навстречу друг другу. Это приводит к ограничению подвижности и даже к срастанию костей. Изменяется форма спины, поэтому спондилез грудного отдела позвоночника называют деформирующим.
Спондилез чаще всего локализуется в средней и нижней частях грудного отдела позвоночника, особенно на уровне Th 8 –Th 9.
Почему он возникает
Дегенеративно-дистрофические процессы присущи людям пожилого возраста. Происходит постепенное изнашивание всех структур, снижается содержание воды в организме, коллагеновые волокна теряют упругость. Ослабляются и начинают окостеневать связки, уменьшается тургор межпозвоночных дисков, кости меняют свою внутреннюю структуру, снижается тонус и сила скелетных мышц.
В результате уменьшается поддержка позвоночника, все его структуры начинают испытывать излишнюю нагрузку даже при удержании вертикального положения тела, а не только при движениях. От этого прогрессивно нарастают изменения и позвонков, и дисков между ними.
В более молодом возрасте причиной спондилеза служат все состояния, приводящие к неравномерной избыточной нагрузке на грудной отдел позвоночника. К ним относятся:
Предрасполагает к изнашиванию позвонков изменение естественных изгибов позвоночника. Так бывает при патологии суставов нижних конечностей, плоскостопии или аномалиях таза.
Основные проявления

Спондилез грудного отдела позвоночника возникает реже, чем аналогичное поражение поясничной области, что объясняется меньшей опорной нагрузкой на верхнюю часть спины. Но он часто вызывает выраженные корешковые боли из-за ущемления спинно-мозговых нервов. Они могут имитировать болезни внутренних органов, так что нередко пациент со спондилезом вначале обращается к терапевту.
Сами костные шипы не имеют никаких внешних признаков, пока они небольшого размера и не ограничивают движений. Основные симптомы при спондилезе грудного отдела позвоночника появляются при компрессии корешков. Провоцирующим моментом может стать резкий глубокий вдох, внезапная физическая нагрузка, переохлаждение.
При этом возникает односторонняя сильная боль непосредственно возле позвоночника. Называется это состояние торакаго (при остром внезапном развитии) или торакалгией (при достаточно продолжительном течении). Боль отдает по соответствующему межреберью и может доходить до грудины. Иногда она простреливает в шею и надплечье.
Боль может ограничивать объем дыхательных движений. Обычно интенсивность ее нарастает к вечеру, усиливается при кашле, чихании, поворотах тела, подъеме руки над головой. При поражении корешков с левой стороны нередко возникает подозрение на стенокардию, а при правосторонней локализации часто предполагают патологию печени или правой почки.
Иногда появляется также чувство онемения или ползанья мурашек в каком-то участке грудной клетки. При появлении боли рефлекторно напрягаются расположенные рядом мышцы, формируется мышечно-тонический синдром, что приводит к некоторому изменению продолжительности и характера неприятных ощущений.

Постепенно происходит сужение позвоночного канала, спинной мозг начинает сдавливаться, в нем происходят нейродистрофические процессы.
При появлении боли в средней части спины и в грудной клетке необходимо провести дифференциальную диагностику между патологией позвоночного столба и болезнями внутренних органов. Только в этом случае лечение будет своевременным и эффективным.
Как обследоваться и лечиться
Пациенту со спондилезом нужно обратиться к неврологу или вертебрологу. При первичной консультации терапевт (врач общей практики) даст направление именно к этим специалистам в случае подозрения на поражение позвоночника.
Обследование включает в себя верификацию характерных изменений позвонков и исключение болезней сердца и других органов. Определить характер и степень поражения грудного отдела позвоночника помогают нескольких методов:
Лечение спондилеза грудного отдела позвоночника должно быть направлено не только на купирование возникшего болевого синдрома, но и на снижение скорости прогрессирования дегенеративно-дистрофического процесса. Используются лекарства и немедикаментозные меры консервативной терапии. Операция требуется при выраженных изменениях, приводящих к стойкой прогрессирующей компрессии нервных структур.
При острой корешковой боли назначается щадящий режим с обеспечением покоя пораженной области. Но при уменьшении выраженности симптомов начинается лечебная гимнастика. Поначалу она проводится под контролем инструктора или врача-реабилитолога. Это позволит определить программу необходимых физических упражнений и сформировать правильную механику движений. После улучшения состояния ЛФК должна проводиться регулярно для укрепления мышечного корсета и снятия локальных мышечных спазмов. Также необходима коррекция положения тела во время работы и осанки.
Из лекарств применяются нестероидные противовоспалительные средства (НПВС) , миорелаксанты , витамины, сосудистые препараты, хондропротекторы. Причем только последние оказывают лечебно-профилактическое действие, тогда как все остальные предназначены для купирования острого состояния. Хондропротекторы принимаются достаточно продолжительными курсами не менее 2 раз в год. Быстро снять болевой синдром позволяют лечебные блокады.
К немедикаментозным способам относят массаж, физиотерапию, гирудотерапию, лечебное вытяжение. Из физиотерапевтических методик чаще всего применяют электрофорез с анестетиками, амплипульс, фонофорез, ДДТ (диадинамические токи), ударно-волновую терапию, бальнеологическое лечение.
Массаж направлен на снятие мышечно-тонического синдрома. Также возможно применение отдельных приемов мануальной терапии для воздействия на мягкие ткани без вовлечения костно-суставных структур. Использование массажа позволяет ускорить наступление улучшения, а зачастую и обойтись без приема центральных миорелаксантов.
Вопросы нетрудоспособности
На период развития острой боли вследствие компрессии корешков оформляется лист временной нетрудоспособности.
При нарушении самостоятельного передвижения и выполнения профессиональных обязанностей, длительном и выраженном болевом синдроме, частых обострениях решается вопрос об установлении инвалидности. Причиной таких грубых нарушений является присоединение к спондилезу грудного отдела позвоночника выраженных изменений межпозвоночных дисков и дугоотростчатых суставов, поражение спинного мозга с парезами ног, стойкое ущемление нескольких корешков.

Спондилез — зонтичный термин, используемый для описания дегенерации (то есть разрушения) позвоночных структур. Наш позвоночник состоит из трех отделов — шейного, грудного и поясничного, — каждый из которых может стать причиной боли в спине.
У более чем 80% людей старше 40 лет имеются признаки спондилеза на рентгеновских снимках. Считается, что большинство случаев спондилеза связаны с возрастными изменениями в позвоночнике, генетической предрасположенностью и травмами спины.
Общее определение спондилеза грудного отдела звучит следующим образом: это состояние, которое может привести к сужению позвоночного канала в верхней и средней части спины, результатом чего становится компрессия корешков спинномозговых нервов и спинного мозга. В долгосрочной перспективе компрессия вызывает повреждение вышеупомянутых структур и появление таких симптомов как слабость и онемение в верхних конечностях, нарушения походки и боль, иррадиирующую в руку.
Боль в спине — один из самых распространенных типов боли, встречающихся у людей среднего и пожилого возраста. Зачастую она является следствием разрушения позвонков в силу возраста и естественного износа костной ткани после многолетнего использования. Грудной отдел находится в середине позвоночника, при этом наибольшее количество движений приходится на шейный и поясничный регионы.
Дегенерация грудного отдела позвоночника не настолько распространена, как дегенерация шейного и грудного отделов. В первую очередь, она вызвана возрастными факторами риска. Позвоночный столб состоит из ряда костных сегментов, разделенных между собой хрящевыми подушечками, защищающими позвонки от излишней нагрузки и разрушения. Эти хрящевые подушечки с гелеобразным центром называют межпозвонковыми дисками, и со временем естественные изменения в человеческом организме приводят к их обезвоживанию и потере защитных качеств, что, в свою очередь, становится причиной боли в спине. Кроме того, при усугублении спондилеза существует риск образования межпозвонковой грыжи. Плюс ко всему, из-за недостатка хрящевого слоя позвонки начинают тереться друг о друга, что вызывает дальнейшие повреждения.
Спондилез грудного отдела позвоночника может также стать результатом состояния под названием стеноз позвоночного канала, при котором позвоночный канал — полая вертикальная трубка по центру позвоночного столба, внутри которой располагаются спинной мозг и отходящие от него корешки спинномозговых нервов, — сужается, что приводит к компрессии нервного корешка и появлению болевой симптоматики. Костные наросты (остеофиты) также могут сдавить спинномозговые нервы, что вызовет боль в спине и другие симптомы.
Факторы риска развития спондилеза грудного отдела позвоночника
Как и в случае с другими дегенеративными состояниями позвоночника, существуют определенные факторы, повышающие риск развития спондилеза у конкретного человека. Некоторые из этих факторов мы перечислим ниже:
Поскольку спондилез — это прямое следствие износа позвоночных структур, возраст здесь имеет решающее значение;
Виды работ, включающие монотонные, повторяющиеся движения или подразумевающие долгое нахождение в неудобной позе, оказывают дополнительную нагрузку на позвоночник и приводят к раннему износу позвоночных структур;
Травматизация позвоночника повышает риск развития спондилеза;
В некоторых случаях, может иметь место наследственная предрасположенность к ускоренному износу межпозвонковых дисков или к повреждению суставов.
Распространенные причины спондилеза грудного отдела позвоночника
К сожалению, главная причина спондилеза — старение. С возрастом хрящевая и костная ткани позвоночника постепенно изнашиваются, что и вызывает спондилез. К спондилезу чаще всего приводят:
Когда межпозвонковые диски теряют воду, они скукоживаются, из-за чего позвонки начинают тереться друг о друга, таким образом, все больше усугубляя износ;
Связки соединяют кости между собой. Когда связки позвоночника теряют эластичность, это приводит к снижению гибкости позвоночника, что ускоряет его дегенерацию;
Гипермобильность позвоночного сегмента может привести к формированию костных наростов, появлению межпозвонковой грыжи и других проблем с позвоночником, способствующим развитию спондилеза.
Состояния, сопутствующие спондилезу грудного отдела позвоночника
Поскольку с возрастом в позвоночнике начинают происходить определенные изменения, позвоночник становится более предрасположен к развитию состояний, приводящих к спондилезу или дегенерации. Большинство дегенеративных состояний позвоночника могут развиваться совместно со спондилезом. К таким состояниям, например, относят:
Межпозвонковая грыжа может сдавить нервные корешки и спинной мозг и стать причиной появления боли (от умеренной до выраженной);
Дегенерация позвоночника зачастую приводит к наращиванию дополнительной костной ткани, следствием чего становится сдавление спинномозговых нервов и спинного мозга;
Стеноз позвоночного канала — это сужение позвоночного канала, результатом которого становится компрессия спинномозговых нервов и спинного мозга;
Спондилолистез — это смещение одного из позвонков вперед по отношению к соседнему нижнему;
Фесеточный синдром — это дегенеративное состояние, которое развивается как следствие износа хрящевой ткани дугоотросчатых (фасеточных) суставов позвоночника.
Симптомы спондилеза грудного отдела позвоночника
Распространенные симптомы спондилеза грудного отдела позвоночника включают:
- скованность в верхней или средней части спины;
- мышечную слабость;
- проблемы с ходьбой и нарушения походки;
- боль в верхней части спины, особенно по утрам;
- онемение и покалывание в верхних и нижних конечностях;
- нарушения координации.
Диагностика и лечение спондилеза грудного отдела позвоночника
Зачастую спондилез грудного отдела позвоночника выражается в хронической боли в спине, которая и заставляет людей обратиться за медицинской помощью. На консультации врач-невролог осуществит сбор анамнеза, подробно расспросит пациента о его жалобах, а также проведет полный медицинский осмотр, включая и оценку неврологического статуса пациента. После осмотра врач может назначить пациенту прохождение дополнительных обследований для подтверждения и уточнения диагноза. Такими обследованиями могут стать рентгенография, компьютерная томография (КТ) или магнитно-резонансная томография (МРТ). МРТ считается наиболее продвинутым методом диагностики проблем с позвоночником, поскольку позволяет получить высококачественные снимки не только костной, но и мягких тканей позвоночника: спинного мозга, спинномозговых нервов, мышц, связок и межпозвонковых дисков. Тем не менее, иногда бывают ситуации, когда патология, которую не было видно на снимках МРТ, обнаруживается только на рентгеновских или КТ-снимках. Врач обратит внимание на любые признаки дегенерации и повреждений позвоночника на полученных изображениях.
Чаще всего, не осложненные случаи спондилеза грудного отдела позвоночника успешно лечат с помощью нехирургических методов. К методам консервативного лечения спондилеза грудного отдела позвоночника относят:
- прикладывание к больному месту пузыря со льдом/грелки;
- прием безрецептурных обезболивающих и противовоспалительных препаратов;
- безнагрузочное вытяжение позвоночника, которое помогает снизить скорость дегенерации позвоночных структур и уменьшить размеры межпозвонковой грыжи;
- лечебную гимнастику;
- медицинский массаж;
- тейпирование (технику, используемую для предотвращения травм и реабилитации);
- эпизодическое ношение ортопедического корсета;
- гирудотерапия
К оперативному вмешательству при спондилезе грудного отдела позвоночника прибегают лишь тогда, когда 1) комплексное консервативное лечение, проводимое на регулярной основе и в течение длительного времени, оказалось не эффективным и 2) если у пациента наблюдается нарастание симптомов неврологического дефицита (слабость в руке, нарушение мелкой моторики и прочее).
Профилактика
У Вас может иметься повышенный риск развития спондилеза грудного отдела позвоночника в силу генетической предрасположенности, характера работы или других факторов. Тем не менее, простые изменения в образе жизни могут улучшить общее состояние Вашего позвоночника и потенциально снизить выраженность спондилеза:
- регулярно упражняйтесь;
- поддерживайте здоровый вес;
- пересмотрите свой рацион;
- уделите внимание формированию правильной осанки;
- бросьте курить;
- избегайте частого приема алкоголя;
- пейте больше жидкости.
Описание и факторы риска
При изнашивании межпозвоночных дисков или при наличии патологии костная ткань подвергается изменениям в виде образования на них микротрещин. Это приводит к компенсаторному образованию костной ткани на патологическом участке. Если действие провоцирующего фактора не прекращается, то процесс приводит к деформации позвонка. Ткань позвонков разрастается, расстояние между ними сокращается, что приводит к сдавливанию находящихся рядом нервных корешков и кровеносных сосудов.
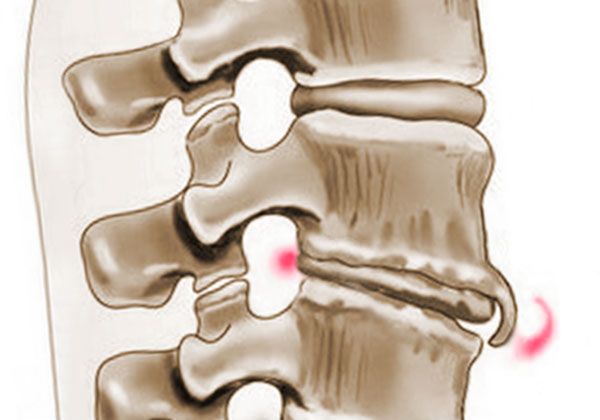
Таким образом, костная ткань образует остеофиты, которые имеют вид шипов. Разрастаясь, они сдавливают межпозвоночный диск. При дальнейшем прогрессировании процесса межпозвоночный диск сильнее уплощается, что в итоге может привести к полному сращению нескольких позвонков между собой.
Основными факторами, которые приводят к развитию спондилезу грудного отдела позвоночника, являются:
- неправильное распределение нагрузки на позвоночник при физических упражнениях или постоянная статическая нагрузка на него;
- механические повреждения грудного отдела позвоночника;
- изменения возрастного характера.
Причины
Деформирующий спондилез грудного отдела позвоночника может быть обусловлен рядом причин, основными из которых являются:
- чрезмерная физическая нагрузка, приходящаяся на грудной отдел;
- сидячий образ жизни с неправильной статической нагрузкой на позвоночник;
- гипокальциемия;
- врожденные аномалии развития позвоночника;
- длительное переохлаждение, нахождение на сквозняке;
- избыточный вес;
- травмы грудного отдела позвоночника;
- нарушения осанки;
- недостаточное кровоснабжение позвонков;
- генетическая предрасположенность;
- пожилой возраст;
- нарушения обмена веществ.
Развитие спондилеза чаще всего спровоцировано несколькими этиологическими причинами, поэтому заболевание считается мультифакторным.
Симптомы и диагностика
Начальная стадия развития спондилеза грудного отдела чаще всего протекает бессимптомно или с наличием незначительного дискомфорта в спине. Однако такое состояние обычно не является поводом для обращения за медицинской помощью и заболевание на этом этапе диагностируется как случайная находка на рентгене. Грудной спондилез II степени протекает с более выраженной симптоматикой. Больной предъявляет жалобы на боли в области лопаток сжимающего или простреливающего характера. Нередко боли могут иррадиировать в область сердца (что заставляет больного обращаться к кардиологу), печени, желудка. Также появляется онемение определенного участка кожи на спине и мышечные спазмы, вследствие раздражения нервных окончаний.
Часто больные не могут занять удобную для них позу для уменьшения болевого приступа. В вечернее время боли становятся интенсивнее, характерно появление сильного дискомфорта во время сна при поворотах туловища. Состояние ухудшается при резкой смене погоды, переохлаждении пораженного участка спины, долгом обездвиживании.
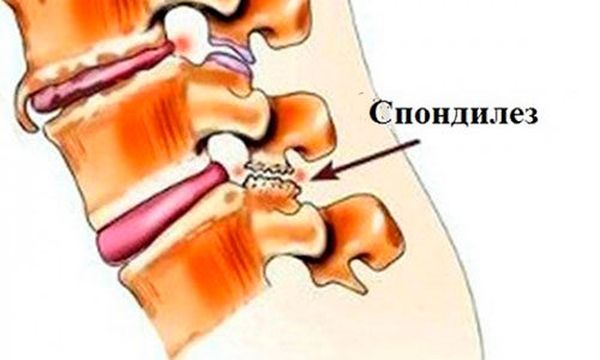
Кроме симптомов, связанных непосредственно с позвоночником, могут наблюдаться учащенное дыхание или одышка, боли в области сердца (ложная стенокардия), быстрая утомляемость при физической нагрузке. Болезнь может нарушать работу кишечника, мочеполовых органов, печени.
Спондилез III степени проявляется в полном сращении нескольких позвонков между собой, что означает полное обездвиживание в грудном отделе. Симптоматика становится более выраженной, боли нарастают, затрудняется дыхание. Является конечной стадией развития болезни, что приводит к инвалидизации пациента.
Прежде чем поставить диагноз по определенным жалобам больного, врач должен провести ряд исследований, которые включают в себя рентгенографию, компьютерную томографию, УЗИ, магнитно-резонансную томографию. По итогам данных анализов врач может определить стадию развития болезни, степень разрастания остеофитов, что позволит эффективно провести курс лечения.
Лечение и профилактика
При обнаружении ранее описанных симптомов ни в коем случае не следует заниматься самолечением.
Спондилез является серьезным заболеванием, постановкой диагноза, выявлением симптомов и лечением которого должен заниматься только врач-специалист. Назначение медикаментов позволяет снять болевые ощущения, остановить или затормозить воспалительный процесс. Фармакотерапия включает в себя применение анальгетиков, нестероидных противовоспалительных средств, миорелаксантов, спазмолитиков. Так как болезнь сопровождается воспалением хрящевой ткани, целесообразно назначение хондропротекторов.
Наряду с медикаментозным лечением проводится обязательный курс физиотерапии. Применение ультразвука и электрофореза способствует улучшению и восстановлению кровотока в области позвоночника и, как следствие, отеки и воспалительные процессы уменьшаются. Мануальная терапия также поможет снять боль, улучшить кровообращение, снять мышечные спазмы, расслабить мышцы спины. Следует помнить, что лечебный процесс может занять довольно долгий период. После проведения медикаментозного курса лечения и снятия болевого синдрома пациенту рекомендуется пройти курс лечебной физкультуры и гимнастики.
Эти упражнения помогают укрепить мышечный корсет позвоночника, восстановить утраченные функции и профилактировать дальнейшее ухудшение состояния. В тех случаях, когда патологический процесс необратим, а медикаменты оказывают только симптоматический эффект, необходимо хирургическое вмешательство. Оперативным путем удаляются костные наросты с последующей пластикой позвонков и межпозвоночного диска.
Профилактика спондилеза довольно проста и сводится к соблюдению следующих правил:
- диета с большим содержанием кальция и других микроэлементов (кисломолочные продукты, рацион с большим количеством фруктов и овощей);
- дозированные физические нагрузки;
- соблюдение правильного режима труда и отдыха (при долгом сидячем положении делать разминку в течение каждого часа).
В этом видео вы услышите полезную информацию о спондилезе позвоночника.
Читайте также:


