Спинальная анестезия при искривлении позвоночника


Спинальная анестезия при сколиозе II степени.
Спинальная анестезия – то, что не так давно мне пришлось испытать на себе. Если у вас есть какие-то страхи и сомнения (как было и у меня), то надеюсь, что частично или полностью их развею.
Подготовка ♦♦♦
Операция у меня была плановая, поэтому заранее я побеседовала с анестезиологом о выборе анестезии.
Как он мне объяснил, такой вид обезболивания является преимущественным, так как вводится лишь один препарат. При полном же наркозе вводятся несколько препаратов. Поэтому, соответственно, при спинальной снижается риск непредсказуемых реакций организма.
После расспросов о всевозможных аллергиях, перенесенных оперативных вмешательствах, переливаниях крови и т.д. я все - таки остановила свой выбор на рекомендованной спинальной анестезии, хотя изначально настраивала себя на общий венозный наркоз.
Страх был еще из-за сколиоза 2 степени. Искривление у меня в грудном отделе, но все равно деформация присутствует и в пояснице. Врач осмотрел меня и сказал, что противопоказанием в моем случае это не будет.
Процесс ♦♦♦
♦ Вы садитесь на операционный стол, выгибая спину. Голову опускаете к груди, руки спокойно кладете на колени. Сестра для подстраховки придерживает вас в этом положении, чтобы вы не шевелились.
♦ Затем спину щедро обрабатывают специальным раствором. Он был холодный, и я вздрагивала от неожиданности.
♦ Дальше важно не шевелиться. Анестезиолог вводит обезболивание. Об ощущениях я была предупреждена заранее. Это маленький укольчик, практически безболезненный. Далее чувствуется ощущение распирания в позвонке и легкого жжения. Я еще чувствовала, как будто в позвонок залили что-то холодное. Это неприятно, но терпимо.
♦ Как вводили анестезирующее вещество я не почувствовала. Просто сидела неподвижно в течение некоторого времени, пока мне не разрешили распрямиться.
♦ Вот и все. Далее ранку заклеили, и я легла на стол.
Ощущения во время операции ♦♦♦
Действовать анестезия начинает быстро. Я сразу же начала ощущать, как немеет левая нога. Наверное, это из-за сколиоза.
Далее, в течение минут 5, я перестала управлять ногами, хотя я могла с огромным усилием воли пошевелить пальцами. Еще я ощущала прикосновения к ногам и напряжение мышц.
Ужасно боялась, что буду чувствовать манипуляции хирурга. Но, как ни странно, ничего кроме толчков, дерганий и т.д. я не ощутила. Да, неприятно, мерзко, но боли не было вообще.
Через несколько минут стало тянуть низ живота. Достаточно сильно. Я сказала об этом анестезиологу и мне вкололи какой-то препарат. Все быстро прошло.
До окончания операции я просто лежала и ждала, когда же все то закончится, и я смогу отдохнуть.
После операции ♦♦♦
После операции меня переложили на каталку и отвезли в палату.
Начался отходняк. Меня трясло так, что одеяло подпрыгивало. Было такое чувство, как будто я стою на 30 градусном морозе голая. Длилось это примерно часа 1,5. Дальше стало лучше.
Чувствительность стала возвращаться часа через 2. Ощущала, как будто ноги сильно затекли, а теперь приходят в норму. Начала понемногу шевелить пальцами, потом перевернулась на бок.
Вставать после спинальной анестезии можно было через 6-7 часов. Поэтому я просто валялась и прислушивалась к своему телу.
Послеоперационные боли появились также через 2 часа. Сразу позвала сестру, чтобы мне сделали обезболивающий укол. После того, как он подействовал, болевые ощущения практически полностью ушли.
Встала я часов через 6. Меня не тошнило, не мутило, голова не болела. И вообще, никаких негативных моментов я не испытывала. Кроме, разве что, сильной слабости.
Боялась, что будут боли в спине, но нет, их не было к счастью. Правда, первые пару дней немного тянуло при наклонах в месте введения препарата. Потом эти ощущения ушли.
Сейчас прошло около 2 недель после операции. Никаких неприятных последствий не появилось. О спинальной анестезии я сейчас даже не вспоминаю.
Могу ли я рекомендовать такой вид анестезии? Все очень индивидуально. Если у вас нет никаких противопоказаний, вы уверены в опыте врача-анестезиолога, у вас достаточно крепкая нервная система, чтобы присутствовать в сознании на операции, то спинальную анестезию можно рассматривать как возможный вариант.
Лично я не пожалела, что выбрала именно ее. Так как насмотрелась на то, как отходят пациенты после общего наркоза. Это то еще зрелище.
Сколиоз и эпидуральная анастезия.

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Но вот тут не так давно на осмотре у кардиолога доктор сходу со спины мой сколиоз рассмотрела и произнесла, что может быть эпридуралка мне противопоказана, а нужна общественная анастезия, ибо при таковом искривлении проблемно сделать анастезию соответствующим образом. Произнесла что перед кесаревым нужно будет побеседовать с анестезиологом.
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
К доктору на доп. консультацию идти уже поздно, т.к. нужно уже на недельке в роддом ложиться. Знала б ранее — проконсультировалась. Рентгеновские снимки, кот. были изготовлены года 3 назад есть.
Есть кто-либо кто символом с схожей неувязкой? Буду благодарна за инфо, спасибо заблаговременно.
у меня с юношества тоже сколиоз, вряд ли на данный момент у меня что-то исправилось, и тоже было плановое кесарево. мне делали спинальную анестезию (не эпидуральную, поэтому что в нашем роддоме всем ставят спинальную), никто даже ни слова мне не говорил о сколиозе.
в хоть каком варианте (одна из нескольких редакций какого-либо произведения (литературного, музыкального и тому подобного) или официального документа; видоизменение какой-либо части произведения (разночтения отдельных) традиционно встреча с анестезиологом проходит заблаговременно, так что у вас будет возможность спросить.
Спасибо за коммент. Просто уже лежала в этом роддоме на сохранении (да и в паре остальных мест уже успела). Уже сообразила, что ежели есть какая неувязка со здоровьем, нужно настоятельно на нее обращать внимание докторов. У них поток, все понятно, с каждым няньчиться времени нет. УЗИ чуток не против воли заставляла покропотливее разглядывать)).
Спинальная анестезия
Каудальный, эпидуральный и спинномозговой наркоз, относятся к так именуемой нейроаксиальной или центральной блокаде, которая способом местного обезболивания (процесс уменьшения чувствительности тела или его части вплоть до полного прекращения восприятия информации об окружающей среде и собственном состоянии) повлияет на спинной мозг и его корни. Более всего всераспространена техника спинальной анестезии, которая применяется, в варианте, оперативного вмешательства при грыжесечении, урологических и гинекологических операциях. В отданной статье разглядим, что таковое спинальная анестезия, технику выполнения хирургической манипуляции, а также найдём противопоказания и последствия спинальной анестезии.
Спинной мозг, размещающийся в позвоночном канале, является одним из важных сегментарных частей центральной нервной системы (множество элементов, находящихся в отношениях и связях друг с другом, которое образует определённую целостность, единство). Снутри органа, заканчивающегося на уровне L2 позвонка, находится полостная спинномозговая жидкость, в которую вводятся особые фармакологические фармацевтические продукты для спинальной анестезии. Местный анестетик, к примеру, Наропин, введенный в спинной мозг, смешиваясь с жидкостным содержанием, вызывает блокировку нервных корешков в пределах спинномозгового места. Иными словами, начинает действовать спинальный наркоз. Местный анестетик (Наропин) начинает поочередно отключать волокна или нервный путь, который отходит от центра спинного мозга:
- Сначала спинной наркоз (искусственно вызванное обратимое состояние торможения центральной нервной системы, при котором возникает сон, потеря сознания, расслабление скелетных мышц, снижение или отключение некоторых) действует на преганглионарные симптоматические волокна, которые размещены меж грудным и поясничным отделом позвоночника. Цель: расширить сосуды. Побочные деяния: падение артериального давления и температурное увеличение дермы.
- Последующая мишень анестетика – это волокна температурной чувствительности. Происходит охлаждающее, а потом тепловое действие.
- 3-ий шаг деяния наркоза – это волокна эпикритической боли. Наропин стимулирует протопатический болевой синдром.
- Заключительный шаг деяния анестезии – это блокировка иннервации внутренних анатомических органов, при которой понижается их поверхностная, глубочайшая, вибрационная и проприорецепционная чувствительность.
Так, смотрится действие, и техника проведения анестезирующего фармацевтического продукта в спинномозговой канал позвоночного столба.
Нередко задаваемые вопросцы до и опосля операции:
Что делать, ежели болит голова опосля спинальной анестезии – ответ на этот вопросец вы отыщите опосля чтения отданной статьи.
Местная спинномозговая анестезия проводится меньше грудной диафрагмы, и только в том варианте, когда есть конкретные предпосылки, исключающие общий наркоз.
Внимание! Перед началом хирургической манипуляции, вылечивающий доктор должен разъяснить пациенту (человек или другое живое существо, получающий(-ее) медицинскую помощь, подвергающийся медицинскому наблюдению и/или лечению по поводу какого-либо заболевания, патологического состояния или иного) о необходимости оперативного вмешательства, объяснить какой наркоз лучше, и к каким вероятным отягощениям и последствием должен быть готов человек опосля операции.
К относительным противопоказаниям воплощения оперативного вмешательства относятся:
- сердечная дефицитность и ишемия сердечки;
- гиперчувствительность нервной системы;
- головная боль;
- септические состояния;
- гиповолемия;
- кахексия.
Абсолютные противопоказания к спинальной анестезии:
- психологические болезни;
- воспалительная патология в зоне пояснично-крестцового отдела позвоночника;
некоррегированная гиповолемия; - гнойные болезни кожи в поясничной зоне;
- томная форма анемии;
- броско выраженный кифоз, сколиоз и остальные аномальные состояния позвоночника;
внутричерепная гипертензия; - аллергическая реакция на местные анестетики.
Не считая того, спинальную анестезию не рекомендуется проводить людям с приобретенными болезнями сердечно-сосудистой системы, нездоровым сладким диабетом, клиентам старше 65 лет, и людям с гипертонической патологией.
Принципиально знать, что более значимым аргументом к противопоказаниям спинальной анестезии является нежелание пациента подвергаться таковому способу обезболивания.
Перед началом операции нужна психогенная подготовка пациента. За полчаса до оперативного вмешательства, чтоб купировать боль в спине, человеку внутримышечно вводятся наркотические, антигистаминные и седативные фармакологические средства. Как правило, подкожный укол в спину – это 20% раствор кофеина и 0,05% раствор дигидроэрготамина, который увеличивает венозный возврат в кровяных сосудах.
Спинномозговая пункция пациенту делается в положении посиживая или лёжа на боку, чтоб колени были очень придавлены к грудной клеточке. Перед тем как вводится спинальная игла, кожа спины два раза обрабатывается дезинфицирующим средством или спиртом. Не рекомендуется использовать раствор йода, так как он может попасть в подпаутинное место, и вызвать асептический арахноидит. Опосля обезболивания участка пункции, при реакционном отсутствии чувствительности, вводится 0,25–0,5% раствора новокаина. Спинальные иглы для спинномозговой пункции подбираются в личном порядке. Опосля прокалывания желтоватой спинномозговой связки, извлекается мандрен, и предстоящее продвижение иглы доводится до прокалывания жесткой спинномозговой оболочки, с целью внедрения в полостной канал позвоночника. Истечение ликвора из павильона иглы – это признак четкого попадания в субарахноидальное место. По усмотрению доктора также анестетик (Наропин) можно доставить парамедианным методом. Но существует риск попадания иглы в брюшную область при мельчайшем отклонении от линии движения движения.
Опосля операции с применением спинномозговой пункции вероятны разные ухудшения общего состояния пациента. До этого всего – это головная боль опосля спинальной анестезии. Таковое состояние считается обычным, так как местный анестетик (Наропин) оказывает остаточное действие. Пациенту не следует паниковать, что опосля наркоза болит голова. В течение 4-5 часов опосля операции, при условии нормализации артериального давления, и в состоянии покоя, головная боль исчезнет. Последующая жалоба пациента – это то, что у него болит спина () — собственный момент импульса элементарных частиц, имеющий квантовую природу и не связанный с перемещением частицы как целого) опосля спинальной анестезии. Причина такового состояния заключается в последующем. Все нервные волокна под действием местной анестезии были заблокированы. Но опосля спинального наркоза они восстанавливают свою прежнюю чувствительность, что и является предпосылкой болевого синдрома в спине. Как правило, пациенту при таковом состоянии вводят обезболивающие фармакомпоненты. К иным отягощениям при спинальной анестезии относят:
- Спинальная гематома.
- Понижение или увеличение артериального и внутричерепного давления.
- Тошнота и рвотный рефлекс.
- Понижение частотных сокращений сердечки (аритмия).
О всех эмоциях дискомфорта и больных чувствах нужно оповещать обслуживающий мед персонал.
В реальнее время способ СА чрезвычайно нередко применяется при родовспоможении. Местная анестезия при родах владеет рядом преимуществ, в сопоставлении с общим наркозом при операции (действие или их совокупность для достижения какой-либо цели) кесарева сечения. Спинальная анестезия при кесаревом сечении лишена таковых противных отягощений, как аспирация желудочного содержимого, интубационных проблем в трахеи и т. д. Важным показателем является то, что при спинальной анестезии при кесаревом сечении коэффициент риска летального финала существенно снижет, чем при регионарном и/или общем наркозе. Не считая того, опосля операции кесарева сечения под СА, новорожденные (по шкале Апгара) наименее подвержены депрессии дыхания.
- Свести до минимума риск инфекционного инфецирования, соблюдая серьезные правила асептики.
- Возникающие мощные головные боли опосля спинальной анестезии – это итог понижения тонуса гладкой мускулатуры в стенах кровеносных сосудов, ведущих к ухудшению кровоснабжения. В этом варианте предвидено терапевтическое исцеление, увеличивающее или понижающее артериальное давление. Сколько будет продолжаться постпункционная головная боль, зависит от физиологии и сопутствующих клинических состояний пациента.
- Так как вегетативные нервные волокна пояснично-крестцовой зоны восстанавливаются в крайнюю очередь, пациенты жалуются на задержку мочеиспускания. Но при переполненном и больно растянутом мочевом пузыре требуется соответственное исцеление – катетеризация.
Необыкновенную опасность представляет так именуемый полный спинальный блок, исцеление которого просит наибольшего внимания и собранности профессионалов. Патология возникает в итоге неверного интератекального введения анестезирующего средства. У пациента возникает утрата чувствительности или слабость в руках и ногах, возникает затрудненность дыхания и даже вероятна утрата сознания. Стоит хоть сколько-нибудь промедлить и впору не начать реанимационные мероприятия, человека ждет летальный финал. Метод мед действий неотложной помощи при полном спинальном блоке:
- Реанимационные мероприятия сердечно-лёгочной системы.
- Искусственная вентиляция лёгких 100% кислородом.
- Немедленное введение внутривенной инфузионной перегрузки, чтоб избежать остановки сердечки.
- Искусственная вентиляция проводится до полного разрешения неувязки.
Таковым образом, подводя результаты из ежедневной медицинской практики, можно констатировать, что спинальный наркоз, как вид регионарной анестезии, имеет как и безусловные достоинства, так и определенные недочеты перед общим обезболиванием при оперативном вмешательстве. Стоит отметить, что регионарное обезболивание – это вид мед искусства, который, к огорчению, не почти всем анестезиологам доступен. Потому вольный выбор анестезирующего средства должен оставаться за пациентом.
Эпидуральная анестезия (процесс уменьшения чувствительности тела или его части вплоть до полного прекращения восприятия информации об окружающей среде и собственном состоянии): вероятные отягощения у роженицы
- Долгие головные боли. Причина – случайный прокол жесткой мозговой оболочки при проведении эпидуральной анестезии. Возникает в 3% вариантов, в итоге чего 70% дам мучаются головными болями в течение почти всех месяцев опосля родов.
- Долгие боли в спине, вызванные разными причинами. Могут длиться месяцы и даже годы.
- Появление воспалительного процесса и кист спинного мозга.
Современная медицина проводит операции и болезненные процедуры под анестезией. Вид наркоза зависит от сложности и длительности хирургического вмешательства. Общий наркоз и спинномозговая анестезия проходят под контролем врача-анестезиолога.
Спинальная анестезия — это способ, позволяющий временно отключить чувствительность некоторых нервов. Методика технически проста, включает в себя стойкий обезболивающий эффект, имеет низкий процент осложнений, устраняет послеоперационную боль.
Что такое спинальный наркоз и в чем его преимущества перед общим
Рассмотрим, зачем проводится наркоз в спинной мозг и что это такое. Спинальный наркоз — наркоз в позвоночник при операции. Это частый метод обезболивания в нижней части туловища. Лекарство вводят через специальную иглу в область поясничного отдела позвоночного столба близко к нерву. Анестезиолог проходит иглой через позвоночник, межпозвоночные связки, эпидуральный отдел и оболочку спинного мозга и вводит анестетик.
Пациент испытывает только дискомфорт, так как место пункции ранее обезболивают. После больной чувствует онемение с нижних конечностей до пояса. Болевые сигналы блокируются, происходит расслабление мышц, пациент теряет меньше крови.
Какой наркоз лучше во время операции — общий или спинной — решает врач. Техника спинномозговой анестезии сложная и небезопасная, но вероятность опасных последствий меньше, чем при общем наркозе. Выбор методики зависит от ситуации и наличия противопоказаний. Спинальная анестезия безопаснее и дешевле, человек легче переносит период реабилитации после наркоза.
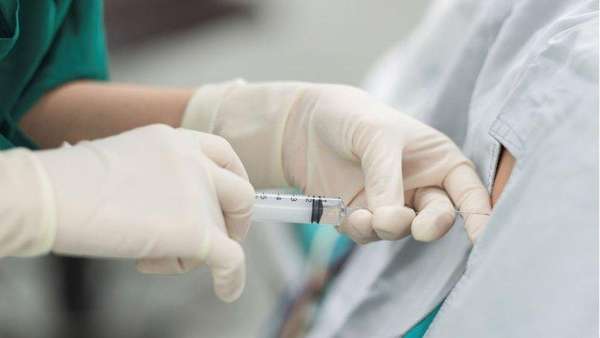
Спинальная анестезия имеет преимущества перед другими методами:
- мгновенный болеутоляющий эффект при меньшей дозировке анестетиков,
- уменьшение количества теряемой крови,
- риск развития тромбообразования ниже,
- применима при хронических и острых легочных заболеваниях, помогает избежать удушья,
- подходит для обезболивания во время родов, кесарева сечения, при этом медикаменты не поступают в организм ребенка,
- снижает мышечный тонус тонкого кишечника при операции на этом участке,
- расслабляет гладкую мускулатуру стенок сосудов, поэтому подходит для пациентов с сердечной недостаточностью,
- нет ограничений по приему напитков и пищи в послеоперационный период,
- пациент в сознании, общается с анестезиологом и хирургом до, в течение хирургического вмешательства и сразу после операции,
- быстрое восстановление самочувствия, отсутствие слабости,
К недостаткам спинальной анестезии относят:
- тошноту, рвоту, судороги,
- головную боль, боли в спине,
- неврологические осложнения,
- гематомы, спинномозговой абсцесс,
- аллергию.
Современная медицина использует два основных вида наркоза:
- Общий. Больного переводят в искусственный сон. Сознание и болевая чувствительность отключены во всем теле.
- Эпидуральный. Отключается чувствительность только на определенном участке тела, непосредственно в области операции, человек находится в сознании.
Спинальный наркоз — одна из разновидностей эпидуральной анестезии. Такое обезболивание медицина использует при родах и кесаревом сечении, при этом роженица находится в сознании. Спинальную и эпидуральную анестезии проводят в одном месте, но они имеют различия.
Чем отличается эпидуральный наркоз от спинального:
- Одинаковый набор для пункции, но игла для спинномозговой анестезии более тонкая.
- Доза анестетика для спинальной анестезии меньше, чем для эпидуральной. Анестетик вводят ниже уровня спинного мозга в область, содержащую ликвор (спинномозговую жидкость). Практически мгновенно после введения препарата развивается чувство онемения ниже укола.
Главные отличия спинальной анестезии от общего наркоза: меньше требований к проведению, меньше осложнений, быстрое восстановление самочувствия — человек передвигается самостоятельно уже в первые сутки после процедуры. Пациенты, перенесшие общий наркоз, первые сутки нуждаются в длительном сне, у них часто развивается тошнота, депрессия, забывчивость, апатия.
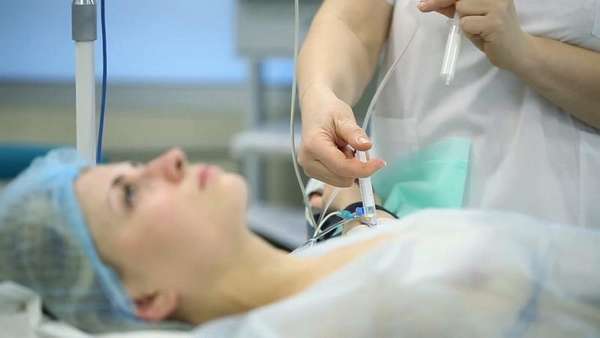
Показания
Спинномозговую анестезию используют в гинекологической, урологической сфере, в операциях, затрагивающих область промежности, половых органов, ног.
Справка. Метод не используют в операциях по ампутациям, потому что это негативно отражается на психике пациента. При таких операциях хирург выбирает общий наркоз.
Спинальную анестезию делают в следующих ситуациях:
- хирургическое вмешательство в органах, располагающихся в нижней части туловища,
- проведение операций в гинекологии и урологии,
- оперирование нижних конечностей (варикоз),
- операции на промежности,
- блокирование боли во время родов, кесарева сечения,
- наличие противопоказаний у пациента к другим способам обезболивания.
С учётом достоинств и недостатков для операции КС наиболее предпочтителен люмбальный наркоз. Спинная анестезия рекомендуется в случае психологической неподготовленности женщины к родам, рождения крупного ребенка, преждевременных родов, стимуляции слабой родовой деятельности. Общий наркоз врач выбирает при наличии противопоказаний к спинальной анестезии.
Противопоказания
Анестезия, как любое вмешательство, подразумевает ввод в организм веществ, которые в некоторых случаях ухудшают состояние пациента, вызывают неприятные последствия во время операции и после наркоза.
Выделяют противопоказания эпидурального наркоза:
- недавняя кровопотеря, обезвоживание,
- низкая свертываемость крови,
- пороки сердца, нарушение сердечного ритма,
- в родах — отклонения в развитии у ребенка или гипоксия плода,
- проблемы с позвоночником,
- неврологические или психологические расстройства.
К абсолютным противопоказаниям относятся:
- категорический отказ пациента о процедуры,
- отсутствие условий для реанимации, плохое освещение,
- аллергия на анестетики,
- повышенное внутричерепное давление,
- кожные инфекционные процессы на месте укола: сепсис, герпес, менингит.
Подготовка
Врач обсуждает с пациентом, как проводится спинальная анестезия, до начала операции. Пациенту необходимо сообщить врачу-анестезиологу о хронических заболеваниях, перенесенных операциях, аллергических реакциях. Эта информация необходима для предупреждения возможных осложнений во время анестезии.
Перед операцией необходимо подготовиться:
- за 6-8 часов до операции запрещается кушать, пить и курить,
- перед операцией удалить съемные зубные протезы, контактные линзы,
- исключить косметику и не красить ногти,
- снять ювелирные украшения и парики.
Важно! Соблюдение правил необходимо, чтобы снизить риск развития осложнений.

Как делают спинальную анестезию
Проведение спинальной анестезии проходит почти безболезненно и занимает 10–15 минут. Врач выполняет процедуру, подсказывает пациенту, как занять правильное положение — лежа или сидя. Для быстрого и безопасного выполнения наркоза врач просит не двигаться и не менять положение тела во время процедуры. Затем после обработки места инъекции специальным дезинфицирующим раствором делает обезболивающий укол с анестетиком специальной тонкой иглой в месте пункции — между вторым и пятым позвонками.
В завершение иглу извлекают, место введения закрывают стерильной повязкой. После выполнения спинальной анестезии пациент ощущает легкое покалывание в ногах, тяжесть, чувство разливающегося тепла. Ощущение боли пропадает в оперируемой области при прикосновении острыми предметами.
В современной медицине анестезиологи используют местные анестетики:
- «,Лидокаин», совместно с «,Фентанилом»,. Подходит для недолгих операций от 30 до 45 минут.
- «,Прокаин», с «,Фентанилом», 5% раствор. Препарат короткого срока действия.
- «,Бупивакаин»,. Срок действия блокады —, до часа. Допустимо использовать в большей дозе.
- «,Наропин»,. Применим при длительных операциях. Если делать 0,75% раствором — от 3 до 5 часов действия, 1% — 4-6 часов.
- Адъюванты: «,Адреналин», — удлиняет время анестезии, «,Фентанил», — усиливает эффект обезболивания.
Справка. Иногда в качестве добавки врачи применяют «,Морфин», или «,Клофелин»,.
Возможные последствия
Эпидуральный наркоз вредит организму меньше, чем общий. Значение имеет квалификация врача, делающего анестезию. Эффект обезболивания и осложнения спинального наркоза зависят от правильности проведения пункции.
Немаловажную роль имеет заболевание, которое устраняют хирургическим методом. Необходимо обратить внимание на тяжесть и стадию заболевания, общее состояние здоровья пациента, образ жизни до операции. Перед процедурой узнайте у своего доктора, какие последствия спинномозговой анестезии после операции могут проявиться у вас.
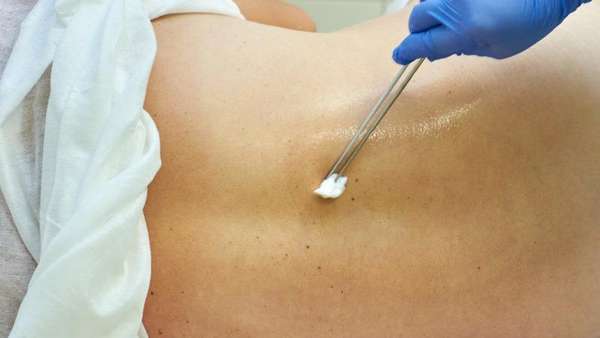
Побочные действия спинномозгового наркоза:
- тошнота и головная боль в первые сутки после операции, боль в горле,
- после наркоза болит спина, поясница, мышцы,
- артериальное давление понижено, головокружение,
- незначительная боль в месте пункции несколько дней,
- проблемы с мочеиспусканием у мужчин,
- неврологические нарушения — покалывания на определенных участках кожи, кожные покровы частично теряют чувствительность, слабость мышц ног, спутанность сознания, дрожь,
- аллергия, зуд.
Заключение
Любая анестезия – сложная процедура. Спинальный и эпидуральный наркоз используют при отсутствии противопоказаний к применению. Этот метод обезболивания часто применяют при родах и кесаревом сечении, что исключает риск воздействия препарата на младенца, снижает риск осложнений для матери и ребенка.
Хирургическое вмешательство, в процессе которого врач контролирует общее состояние пациента, поддерживает его дыхательные функции и наблюдает за кровообращением, все же может иметь последствия. Многие пациенты боятся спинного наркоза. Однако осложнения после спинной анестезии встречаются редко, проходят быстро и не требуют специального лечения.
Спинальная анестезия является одной из самых популярных и широко используемых анестезирующих процедур. Но, иногда могут возникнуть осложнения разной степени тяжести. Итак, какие из них самые распространенные?
Это простая, экономически выгодная и эффективная методика, обеспечивает полную сенсорную и моторную блокаду, а также послеоперационную анальгезию с высокой частотой успеха. Среди преимуществ спинальной анестезии стоит отметить:
- снижение частоты тромбозов глубоких вен,
- снижение интраоперационной кровопотери,
- предотвращение легочной аспирации.
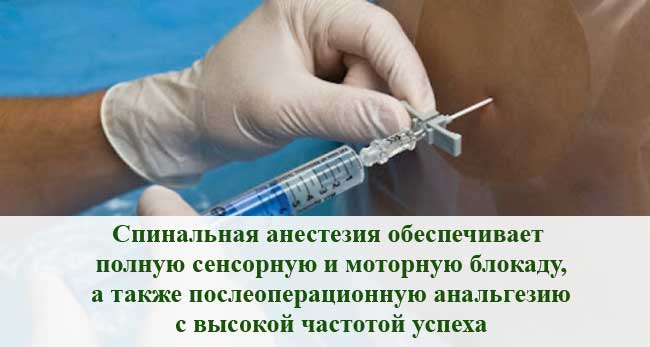
Но, реальную проблему при использовании спинальной анестезии представляют сопутствующие заболевания, операции по поводу запущенных злокачественных новообразований, пациенты с нарушенной иммунной системой, а также случаи инфицирования. Пациенты с дегенеративными аномалиями позвонков или перенесшие ранее операции на позвоночнике также относятся к группе риска и требуют дальнейшей оценки и усилий для правильного выполнения интратекальной (эндолюмбальной) анестезии.
Самые распространенные осложнения спинальной анестезии
Из-за инвазивного характера спинальной анестезии существует несколько типов осложнений, которые могут возникать с различной частотой.
Гипотония является частым осложнением спинальной анестезии, которое возникает, когда симпатическая цепь блокируется. Падение артериального давления может вызвать тошноту и рвоту, что указывает на ишемию спинного мозга, это, в свою очередь, вызывает нежелательное состояние для пациента.
В случае беременности снижение артериального давления на критическом уровне может повлиять как на мать, так и на ребенка и привести к более серьезным последствиям в течение более длительного периода.
Факторы риска развития гипотонии при спинальной анестезии:
- наличие артериальной гипертензии,
- пожилой возраст,
- повышенный индекс массы тела.
Снижение температуры тела обычно наблюдается после нейроаксиальной анестезии. Расширение сосудов из-за симпатической блокады усиливает кровообращение в коже, что приводит к снижению температуры тела. При подготовке кожи к операции с антисептическими растворами, особенно при выполнении операций на большой площади, или инфузия жидкости с более высокой скоростью может также способствовать гипотермии во время операции.
Снижение температуры внутри тела может вызвать дрожь, особенно в послеоперационный период, что увеличивает потребление кислорода. Известно, что гипотермия вызывает гиперкоагуляцию и инфекции. Особое внимание следует уделить снижению этого физиологического стресса у детей и пациентов пожилого возраста. Поскольку он может привести к серьезным последствиям, включая низкую перфузию жизненно важных органов, коронарную ишемию и инфекцию.
Очень важно согреть пациента с помощью одеял, хирургических термоматрасов, внутривенных растворов и препаратов крови, чтобы уменьшить тяжесть этого осложнения.

Постуральная пункционная головная боль (ППГБ) - это осложнение, которое чаще всего наблюдается у женщин среднего возраста и у пациентов, которым были проведены оперативные вмешательства по гинекологии и акушерству.
Среди факторов риска стоит отметить:
- Низкий индекс массы тела,
- Постуральная пункционная головная боль в анамнезе;
- Наличие хронических головных болей.
ППГБ требует дифференциации от других причин головной боли. Как правило, она локализируется в лобно-затылочной области с жесткостью затылочной мышцы. Начинается при переходе из положения лежа на спине в положение сидя или стоя. Боль может варьироваться от легкой до тяжелой, быть тупой, пульсирующей или острой. У некоторых пациентов может наблюдаться головокружение, тошнота и рвота.
Головная боль обычно появляется на второй день после дуральной пункции и может длиться от одного до семи дней, но может наблюдаться уже через 20 минут после дуральной пункции.
Утечка спинномозговой жидкости через дуральное отверстие может стать причиной постуральной пункционной головной боли.
Пневмоцефалия с последующей ППГБ является редким, но хорошо описанным осложнением непреднамеренной пункции твердой мозговой оболочки. Она имеет поздние клинические проявления и может вызывать длительную головную боль в результате случайного входа в твердую мозговую оболочку, когда эпидуральная анестезия выполняется с помощью техники потери сопротивления с использованием воздуха.
Растяжение мочевого пузыря в послеоперационный период вызывает дискомфорт у пациентов и, если его не устранить, приводит к более серьезным осложнениям, включая постоянное повреждение мышцы детрузора. Спинальная анестезия влияет на мочеиспускание, блокируя все афферентные нервные волокна, делая пациента неспособным чувствовать растяжение мочевого пузыря или срочность мочеиспускания. Катетеризация мочевого пузыря не безобидна; она несет в себе риск травмы мочеиспускательного канала и более серьезных осложнений, включая инфекцию и гематологическое распространение, которое может достигать места операции.
Некоторые хирургические факторы риска могут увеличить частоту задержки мочи, такие как аноректальная хирургия, паховая грыжа, ортопедическая (особенно тазобедренная) хирургия, абдоминальная хирургия, инструментальные роды, гинекологическая хирургия. Характеристики пациентов показали, что предрасположенность к задержке мочи имеют мужчины в возрасте 50 лет и старше.
Спинальная гематома после спинальной анестезии является серьезным осложнением, которое требует раннего хирургического вмешательства для предотвращения постоянного неврологического повреждения.
Факторы риска данного осложнения:
- пожилой возраст,
- женский пол,
- пациенты, принимающие препараты, влияющие на коагуляцию,
- трудности в выполнении блокады и размещение постоянного эпидурального катетера.
Присутствие гематомы часто подозревается в случае неожиданного увеличения продолжительности моторного блока или задержки при выздоровлении. Нейрохирургия в течение восьми часов после эпидуральной гематомы обязательна для восстановления двигательных функций без неврологического вреда.
Хотя бактериальный менингит после спинальной анестезии является редким осложнением. Если это происходит, то оно может привести к серьезным последствиям, включая постоянную неврологическую инвалидность и смерть. Наличие лихорадки и неврологических нарушений может обеспечить дифференциацию от постуральной пункционной головной боли.
Эпидуральный абсцесс обычно вызывается флорой кожи; чаще всего поражаются бактериями S. Aureus (Золотистый стафилокоокк). Другими менее распространенными причинами инфекции являются аэробные и анаэробные стрептококки и анаэробные грамотрицательные бациллы. Точный механизм того, как микроорганизм достигает спинного мозга, остается спорным.
Пациенты с ранее существовавшими неврологическими заболеваниями, такими как рассеянный склероз, боковой амиотрофический склероз или состояние после полиомиелита, ранее рассматривались как относительные противопоказания для нейроаксиальной анестезии.
Нейроаксиальная анестезия у пациентов с патологией позвоночного канала, включая заболевание поясничного диска, стеноз позвоночного канала или предыдущую операцию, является еще одной проблемой, которая требует особого внимания. В ретроспективном обзоре обнаружили, что у пациентов с ранее существовавшей патологией позвоночного канала был более высокий уровень неврологических осложнений. Однако отсутствие контрольных групп, получающих общую анестезию, затрудняет описание результатов, связанных с тем, возникают ли осложнения из-за хирургического вмешательства или из-за естественного прогрессирования заболевания.
Читайте также:


