Смещение позвонка у плода

Spina bifida - дефект развития нервной трубки, представляющий собой расщепление спинномозгового канала (спинальный дизрафизм), часто с формированием грыж спинного мозга.
Центральная нервная система формируется из эктодермы на 3-й неделе эмбрионального развития. Длина эмбриона в этот период составляет всего 15 мм. Листки эктодермы сближаются и формируют невральный желобок, а затем, сблизившись, нервную трубку (рис. 1). Вокруг формируется костное кольцо. В норме закрытие невральной трубки происходит к 28-му дню гестации. Однако при нарушениях закрытия формируются такие ее дефекты, как анэнцефалия, энцефалоцеле и spina bifida (рис. 2).
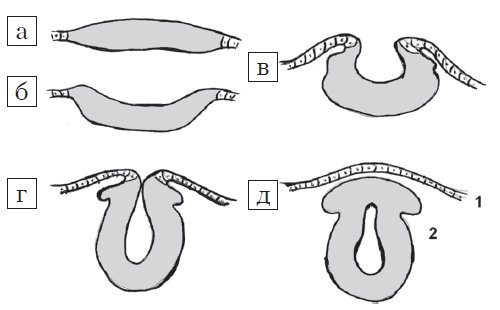
Рис. 1. Стадии эмбриогенеза нервной трубки: поперечный схематических разрез.
а) Медуллярная пластинка.
б, в) Медуллярная бороздк.
г, д) Нервная трубка: 1 - роговой листок (эпидермис); 2 - нейральные гребни.
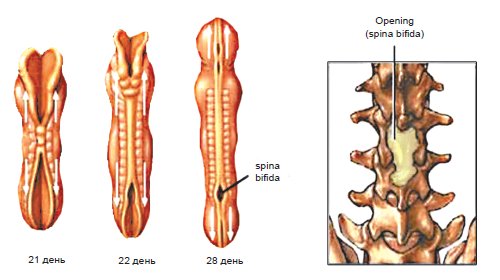
Рис. 2. Формирование дефекта нервной трубки.
Типичным для всех видов и форм спинальных дизрафий является их заднее расположение с дефектом заднего полукольца позвоночного канала. Крайне редко (менее 1% случаев) незаращение формируется на переднебоковой поверхности канала, и возникают передние спинномозговые грыжи.
Передняя и задняя расщелины позвонка могут проходить по срединной линии, а также располагаться асимметрично. В ряде случаев щель располагается косо. Если расщепление позвонков происходит по срединной линии, то деформация позвоночника может быть незначительной или вовсе не выражена. Однако при асимметричном и косом расположении щели в сочетании с другими аномалиями развития позвонков (например, односторонней микроспондилией половины позвонка, аномалией суставных отростков) развивается выраженная деформация позвоночника.
Наиболее часто (до 70% случаев) spina bifida локализуется в пояснично-крестцовой области, в 21% - в грудном отделе и в 9% - прочей локализации [1].
Выделяют три варианта spina bifida
- Spina bifida occulta. Этот вариант еще называют "скрытым", так как видимого наружного дефекта нет. Скрытые незаращения позвоночника обычно локализуются в пояснично-крестцовой области и, как правило, клинически ничем не проявляются. Часто они являются случайной "находкой" при рентгенологическом исследовании позвоночника или МРТ. Анатомическая сущность скрытой расщелины позвоночника состоит в неполном заращении дужки позвонка. Это наиболее благоприятный вариант spina bifida. Иногда в области дефекта имеются "маркеры" или кожные стигмы в виде липом, кистозных и/или солидных масс, участков аномального оволосения, гиперпигментации. При закрытых дефектах также встречаются аномалии позвонков, деформации стоп и аномально низкорасположенный конус. Закрытый вариант spina bifida не сопровождается синдромом Арнольда Киари II, вентрикуломегалией и другими интракраниальными изменениями [2].
- Meningocele. Менингоцеле представляет собой расщепление позвоночника с выпячиванием в дефект твердой мозговой оболочки, но без вовлечения в процесс нервных структур (рис. 3). Содержимое грыжевого мешка - мозговые оболочки и ликвор, форма его - обычно стебельчатая с суженной ножкой. Костный дефект захватывает обычно два-три позвонка. Клинические проявления заболевания вариабельны и колеблются от бессимптомного течения до нарушения функции тазовых органов, двигательных и чувствительных расстройств. Данный вариант spina bifida встречается редко.
- Myelomeningocele. Это наиболее тяжелая форма spina bifida, с вовлечением в грыжевой мешок оболочек, спинного мозга и его корешков. Костный дефект обычно широкий и протяженный, захватывает от 3 до 6-8 позвонков. Степень неврологического дефекта всегда тяжелая параплегия нижних конечностей, чувствительные расстройства, нейрогенный мочевой пузырь и парез кишечника. Именно эта форма спинномозговых грыж встречается наиболее часто - около 75% всех форм 3. Почти во всех случаях миеломенингоцеле сочетается с синдромом Арнольда - Киари II. Таким образом, обнаружение признаков аномалии Арнольда - Киари II у плода является маркером наличия spina bifida. Кроме того, в 70-80% случаев у плода развивается гидроцефалия [5, 6].
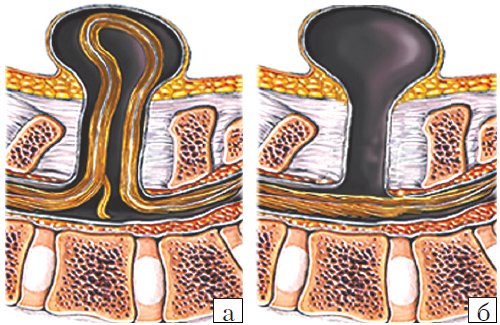
Рис. 3. Схема дефектов позвоночника плода.
а) Meningomyelocele.
б) Meningocele.
Представляем клинические наблюдения, демонстрирующие возможности эхографии в диагностике дефектов позвоночника плода.
Пациентка К., 26 лет, обратилась в клинику в 23 нед беременности. Беременность первая. Исследование проводилось на аппарате Accuvix-XQ (Samsung Medison) с использованием режима поверхностной объемной реконструкции 3D/4D. Показатели фетометрии полностью соответствовали сроку беременности. В процессе сканирования позвоночника во фронтальной и сагиттальной плоскостях выявлена угловая деформация позвоночника в грудном отделе, протяженностью около трех позвонков. В поперечной плоскости сканирования нарушения структур и целостности тканей не было обнаружено. В режиме 3D/4D реконструкции было выявлено асимметричное расхождение ребер правой и левой стороны грудной клетки (рис. 4).
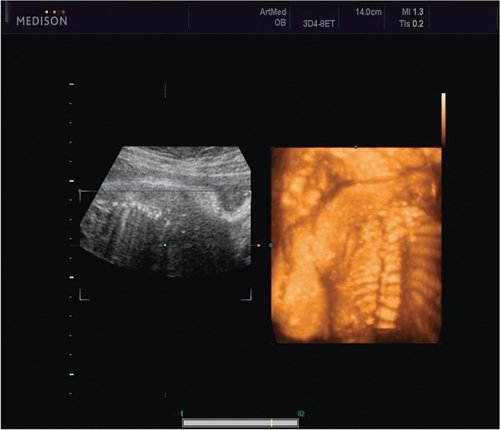
Рис. 4. Эхографическая картина асимметрии ребер в режиме 3D реконструкции.
Ребра левой стороны были сближены, межреберные промежутки уменьшены по сравнению с противоположной стороной (рис. 5, 6). Другой патологии у плода не было выявлено. Заподозрен врожденный сколиоз, основой которого является наличие боковых полупозвонков (hemivertebrae) или боковых клиновидных позвонков. В 26 нед ультразвуковая картина сохранялась. При проведении трехмерной эхографии получено отчетливое изображение асимметрии реберных дуг и сколиотическая деформация позвоночника.
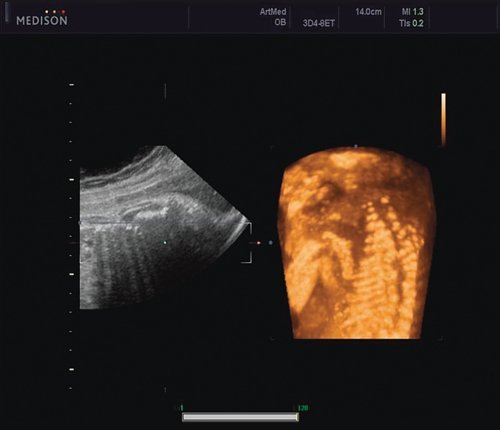
Рис. 5. Асимметрия межреберных промежутков в режиме 3D реконструкции.
Патологии позвоночника у плода встречаются в 1 случае на 1000 беременностей. Часто нарушения касаются не только самого позвоночного столба, но и спинного мозга. В основном плод с аномалией позвоночника гибнет внутриутробно или сразу после рождения, поэтому очень важно установить проблему как можно раньше, чтобы женщина обдуманно приняла решение о прерывании беременности.
патологии позвоночника у плода
Причины возникновения внутриутробных аномалий позвоночника
В большинстве случаев аномалия возникает в поясничном отделе, реже — в шейном, и совсем нечасто — в области крестца и грудном отделе.
Причины столь сложной патологии до сих пор не ясны. Но среди факторов, провоцирующих нарушение формирования спинного мозга, совершенно определенно можно выделить:
- TORCH-инфекцию;
- токсическое воздействие лекарств;
- сложные условия работы;
- употребление наркотиков и алкоголя;
- многолетний стаж курения.
Когда можно обнаружить патологии позвоночника у плода
Расщепление нервной трубки происходит в период с 19 по 30 день гестации (дня последней менструации у беременной). Аномалию позвоночника можно выявить уже на первом скрининге, который проводится на 11-й неделе беременности. Второй скрининг обычно подтверждает результаты 1-го скрининга и выявляет новые нарушения.
Миеломенингоцеле
75% всех случаев аномалий позвоночника у плода занимает миеломенингоцеле (spina bifida cystica). Патология выражается в выпячивании спинного мозга за пределы позвоночной дужки. Иногда мозговая ткань защищена кожей, но чаще выходит наружу вместе с нервными отростками. В последнем случае плод рождается с параличом нижних конечностей, проблемами с кишечником и мочевым пузырём. В 90% случаев у плода диагностируется гидроцефалия (водянка головного мозга).
Характерные признаки миеломенингоцеле на УЗИ:
- на задней поверхности позвоночника визуализируется жидкость;
- через позвоночную щели видно образование с жидкостью внутри;
- черепная ямка имеет меньшие размеры;
- ткани мозжечка смещены;
- выражено искривление позвоночника;
- размеры плода меньше нормы;
- диагностируется гидроцефалия из-за низкого расположения спинного мозга и блокировки спинномозговой жидкости.
При подозрении на патологию женщина сдаёт кровь на специфические ферменты. У неё повышен уровень альфа-фетопротеина, как и при других аномалиях плода. Затем беременную отправляют на 4D сканирование, во время которого можно увидеть объёмное изображение плода. Однако это становится возможным только с 20-й недели беременности.
Миеломенингоцеле — тяжёлая форма расщепления позвоночника, поэтому при подтверждении диагноза на УЗИ женщине рекомендуют сделать аборт. Даже если малыш родится живым, он не сможет ходить, у него будут проблемы с внутренними органами.
Операция по перемещению вышедшего за пределы позвоночного столба спинного мозга со спинномозговыми нервами проводится в течение 48 часов с момента рождения. Выпячивающаяся капсула помещается обратно в позвоночный канал, сверху нашиваются мышцы и кожа.
Такие дети нуждаются в особом лечении, которое существенно не улучшит их качество жизни. Очень низкий процент детей в будущем смогут ходить, но большинство будет нуждаться в инвалидной коляске, потому что нервные окончания повреждаются и не позволяют спинному мозгу нормально функционировать.
Синдром Клиппеля-Фейля
Синдром Клиппеля-Фейля встречается очень редко, в 1 случае из 120 000 беременностей, и имеет особенность передаваться по наследству.
Патология заключается в аномальном строении шейного отдела позвоночника, при котором позвонки сращиваются между собой. Шея практически отсутствует и, в зависимости от разновидности синдрома, патология имеет и другие нарушения. Наиболее опасна разновидность KFS3, при которой сращены не только шейные позвонки, но и грудные, а также поясничные. Из-за незаращения дужек позвоночника образуются дополнительные рёбра.
Помимо этого у плода визуализируются лишние пальцы, их недоразвитие или сращивание, гипоплазия почек, заращение мочеиспускательного канала, заболевания сердечно-сосудистой системы, отсутствует лёгкое, сбои в работе ЦНС. При любой форме синдрома у плода формируется искривление позвоночника (сколиоз).
Причина патологии — мутация гена GDF6. Выявляется аномалия не раньше 20-й недели беременности. При ультразвуковом исследовании на экране УЗИ заметно следующее:
- укорочение шеи;
- плод не поворачивает голову;
- низкая линия роста волос на затылке;
- асимметрия лица;
- отсутствие одного лёгкого;
- гипоплазия почки;
- срастание или недоразвитие пальцев на руке;
- лишние количество пальцев;
- сращение позвонков в различных отделах позвоночника.
Первые две разновидности синдрома Клиппеля-Фейля поддаются коррекции. Ребёнку проводят операцию, затем он проходит сложную восстановительную терапию. На сегодняшний день полностью восстановить позвоночник не удастся, однако человек сможет жить обычной жизнью, потому что умственные способности не затрагиваются.
При третьей форме патологии женщине предложат прерывать беременность, потому что при срастании позвонков ущемляются нервные корешки, из-за чего развиваются различные заболевания внутренних органов. Дети с формой KFS3 требуют особый уход за собой и всё-равно умирают в раннем возрасте.
Spina bifida
Spina bifida или неполное закрытие позвоночного канала, возникающее на ранних сроках беременности в связи с неправильным формированием нервной рубки. Помимо проблем с позвоночником, при Spina bifida имеется недоразвитие спинного мозга. 95% детей с такой патологией рождается у совершено здоровых молодых родителей.
Самой лёгкой формой патологии является Spina bifida occulta — небольшая щель в позвоночном столбе, не сопровождающаяся выпячиванием наружу спинного мозга и повреждением нервных корешков. Дефект внешне практически не заметен, и со стороны сложно сказать, что есть какая-то проблема.
Иногда у новорождённого наблюдаются проблемы с кишечником и мочевым пузырём, имеется сколиоз и слабый тонус ног. Единственным способом диагностики патологии является рентгенография. На скрининговом УЗИ она практически не видна, только при 4D УЗИ можно увидеть неполное сращение дужек позвоночного столба на поздних сроках беременности. Аномалия не требует коррекции, и прерывать беременность женщине не надо.
Кистозная гигрома шеи
Гигрома на шее у плода (лимфангиома) — это доброкачественная опухоль, которая образуется в результате нарушения формирования лимфасистемы в области шейных позвонков в период эмбрионального развития. Если нарушается лимфаток в месте соединения яремного мешка с яремной веной, образуется киста или несколько кист, заполненных фиброзно-серозной жидкостью. Опухоль локализуется возле шейных позвонков, влияя на развитии плода.
Патологию на УЗИ можно увидеть уже на 1-м скрининге на срок 11-12 недель. Главным показателем будет увеличение толщины воротникового пространства. Гигрома шеи у плода возникает как в результате хромосомных нарушений, так и под влиянием внешних причин — механической внутриутробной травмы, курение и употребление алкоголя матерью, перенесённые во время беременности инфекции.
На 2-м скрининге гигрома визуализируется как ассиметричное новообразование с плотной оболочкой, иногда имеющее перегородки внутри, расположенное в проекции шейного отдела позвоночника. Сама по себе опухоль не представляет угрозы для жизни плода.
На ранних сроках делается биопсия хориона с целью выявления хромосомных нарушений. Если они подтвердятся, женщине предложат прервать беременность. В случае отсутствия генетических отклонений врачи придерживаются выжидательной позиции. очень часто к 18-20 неделе беременности гигрома рассасывается сама собой.
Если этого не произойдёт, то у малыша после рождения вероятно наличие следующих отклонений:
- парез лицевого нерва — обездвиживание мускулатуры лица по причине длительного сдавливания гигромой нервного волокна;
- деформация позвоночника (чаще всего встречается кривошея — искривление шейного отдела из-за воспалительного процесса в шейных мышцах вследствие перенапряжения постоянного давления опухоли);
- деформация затылочной кости и челюсти;
- нарушение глотательной функции;
- обструкция дыхательных путей (непроходимость дыхательного канала из-за перекрытия трахеи гигромой).
Лечится гигрома консервативно после рождения ребёнка. Если причиной патологии не являются хромосомные нарушения, прогноз для малыша благоприятен.
Выводы
Чтобы исключить любые патологии позвоночника у плода, нужно уже на ранних сроках проходить скрининг с помощью хорошего УЗИ-аппарата. Аномалии позвоночника видны даже при первом обследовании, что позволяет, в случае тяжелых нарушений, своевременно прервать беременность.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter
При родовой травме шейного отдела позвоночника у новорожденных меняется анатомически правильное положение части столба. Такое нарушение сопровождается специфическими симптомами, которые появляются в основном со стороны нервной и опорно-двигательной систем.
Родовые травмы шеи диагностируются у новорожденных довольно часто, примерно в 85% всех клинических случаев. Они могут стать причиной различных осложнений в развитии малыша. Лечение такой патологии комплексное, состоит из нескольких видов терапий разной направленности.
Что такое родовая травма шейного отдела позвоночника?
Травмирование части позвоночного столба обычно происходит при осложненных родах. Из-за того, что позвоночник ребенка (и у взрослого человека, кстати, тоже) очень хрупкий, прикладывание физической силы на шейные позвонки может вызвать их повреждение. Еще более неустойчивой к влиянию извне шею делает то, что комплекс связок и мышц в ней развит достаточно слабо.
Беременность и рождение ребенка — это, в некоторой степени, непредсказуемый процесс и врачам довольно трудно точно просчитать, как себя поведет организм матери и плода. Причинами появления травм шейного отдела могут быть различные нарушения с обеих сторон. Между собой эти причины можно условно разделить на внешние и внутренние.
Со стороны материнского организма причинами возникновения травм могут стать:
- Возрастная группа — если женщина слишком зрелая или наоборот молодая, повышается риск травмирования плода;
- Подвержение организма длительному воздействию вредных веществ (это может произойти из-за проживания в неблагоприятных экологических условиях, к примеру в зонах ЧАЭС или химических заводов, или если мать работала на вредной работе);
- Ребенок был переношен;
- Узкий таз;
- Интенсивный токсикоз;
- Инфекции родовых путей;
- Наличие генитальных заболеваний (эндометрит, вагинит, сальпингит, сальпингоофорит, вульвовагинит) и венерических патологий;
- Патологии сердечно-сосудистой или эндокринной системы;
- Присутствовало осложнение нормально протекающей беременности (гестоз);
- Матка физиологически маленькая или имеет гиперантефлексию (анатомическая аномалия, при которой матка перегибается спереди, маточные тело и шейка образуют острый угол).
Нарушения со стороны плода тоже не редко становятся причиной травм в шейном отделе. Среди основных стимулирующих повреждение факторов можно выделить:
![]()
Рождение раньше срока;- Крупные габариты ребенка, из-за чего он с трудом проходит через тазовое отверстие;
- В результате тазового предлежания ребенок занимает неправильное положение (ногами вниз и головой вверх, в норме головка должна быть внизу);
- Патологическое уменьшение околоплодных вод;
- Плод находится в развернутом положении;
- Асфиксия (чаще всего появляется на фоне обвития, из-за чего шейные позвонки изменяют положение);
- Гипоксия (недостаток кислорода в отдельных органах или тканях);
- Разгибательное или асинклитическое вставление головки плода.
- Использование вакуум-экстракции (извлечение ребенка за головку посредством аппарата вакуум-экстрактора);
- Применение щипцов (из-за неправильного использования этого медицинского приспособления у детей могут страдать конечности и позвоночный столб вместе со спинномозговым каналом);
- Поворот плода на ножку.

Натальные травмы позвоночника и другие повреждения нередко вызываются влиянием сразу нескольких перечисленных факторов. При нарушении родового процесса могут страдать разные системы органов, интенсивность травм варьируется от легких до очень тяжелых. Большая часть из них проявляется со временем развития ребенка, но самые сложные можно диагностировать сразу после его рождения.
Натальные травмы позвоночного столба разделяются на несколько типов. Каждая отличается механизмом возникновения повреждения. В медицинской практике выделяются такие виды травматизаций шейного отдела позвоночного столба;
- Ротационные;
- Дистракционные;
- Сгибающе-сдавливающие.
Рассмотрим каждую из травм подробнее.

В некоторых случаях при родах возникает необходимость стимулировать прохождения плода по материнским половым путям. Такое характерно для ситуаций, когда существует угроза для жизни матери и ребенка или если родовая деятельность слишком слабая (у женщины ослабевают схватки и сокращения в матке недостаточно интенсивные, чтоб вытолкнуть ребенка).
В подобной ситуации для извлечения ребенка врач использует специальные щипцы или руки, которыми он обхватывает голову плода и вытаскивает его.
Во время извлечения ребенка врач совершает ротационные движения по часовой стрелке и против неё. Обычно подобную манипуляцию акушеры проводят очень осторожно и никаких проблем не возникает. Но некоторые специалисты делают это небрежно, в результате чего может произойти подвывих атланта с последующим его смещением. Как известно, через атлант проходит продолговатый мозг, крупные артерии, нервы и спинномозговой канал. Из-за подвывиха эти структуры могут сдавливаться.
Сгибающе-сдавливающая травма развивается вследствие чрезмерного давления на шейный участок позвоночного столба. Подобная травматизация присуща для случаев, когда роды проходят стремительно и ребенок в ускоренном темпе проходит по материнским половым путям. Ускоренные роды могут быть как естественным, так и искусственно вызванным явлением. Механизм возникновения травмы такой:
- Из-за мышечного спазма головка застревает;
- В ходе повторного сокращения тело резко проталкивается вперед и давит на головку;
- На фоне давления происходит компрессия структур позвоночника.
Повреждение шейных позвонков, вплоть до их перелома, может произойти в случаях, когда врачи не делают кесарева сечения, но ребенок из-за слишком узкого таза естественным образом выйти не может. В это время мускулатура в родовых путях активно сокращается и способствует выталкиванию ребенка наружу. Получается, что с одной стороны на него давят мышцы, а с другой тазовые кости.

Дистракционные травмы шейного отдела позвоночника заключаются в чрезмерном растяжении шеи. Чаще всего такие повреждения происходят при рождении крупного ребенка.
Травмирование может произойти в ходе разных родовых осложнений:
- Голова ребенка уже вышла, а плечи не проходят сквозь тазовое отверстие из-за большого обхвата. Тогда принимающий роды доктор должен за голову вытянуть ребенка из родовых путей.
- Присутствует тазовое предлежание. В таких случаях врачам приходится вытягивать ребенка за таз, потому что иначе головка не выйдет.
Спасает ли от травмы кесарево сечение?
При родах, проведенных методом кесарева сечения, травмирование шеи и других отделов позвоночного столба происходят довольно редко. Может создаться впечатление, что хирургические роды являются панацеей травм, однако это не так. При проведении кесарева травматизация может произойти из-за влияния некоторых факторов:
- Кесарево сечение не назначают здоровым женщинам и тем, кто может сам родить без вмешательства. Сами показания к проведению операции могут быть обусловлены наличием текущей угрозы плоду.
- Даже при операции плод поддается механическому влиянию. Для извлечения ребенка на матке женщины делается сечение длинной максимум 25 см, хотя окружность плеч практически каждого плода составляет не меньше 35 см. Это приводит к тому, что врачи, проводящие операцию, должны вытягивать ребенка с помощью физической силы.
- Когда ребенок проходит по половым путям матери, в его организме запускается автономная работа дыхательной и сердечно-сосудистой систем. Если малыша извлекают искусственным способом, такой естественный запуск не осуществляется. По этой причине врачам приходится стимулировать работу систем другими методами, что может сказаться на центральной нервной системе ребенка.
Согласно статистике хирургические роды являются не менее потенциально опасными, чем естественные. У деток, рожденных таким способом, довольно часто обнаруживают повреждения черепной коробки, смещение позвонковых структур в шейном отделе и кровоизлияние в глазную сетчатку. Поэтому можно с уверенностью сказать, что избежать родовой травмы шейного отдела позвоночника посредством кесарева сечения скорее всего не получится.
Симптомы постродовых травм шейного отдела

Непосредственно в роддоме родовые травмы можно распознать по наличию визуально заметных повреждений на ребенке. Гематомы, переломы, вывихи и подвывихи, надрывы и разрывы, следы сдавливания — все эти механические повреждения являются очевидными признаками травмы. Кроме таких признаков можно заметить укорачивание или удлинение шеи, покраснение и отек в этой области, сильный мышечный спазм шеи и затылка.
Еще одним явным признаком миотонических нарушений является то, что ребенок сразу после рождения и потом в течение долгого времени принимает позу лягушки.
В период между родами и непосредственной выпиской из роддома врачи обычно не выделяют достаточного количества времени на диагностирование постродовых патологий у ребенка. В большинстве случаев это связано с тем, что наличие родовых травм требует судебного разбирательства для выявления ошибок со стороны врачей.
Признаки родовых травм могут исходить от разных отделов организма. Среди основных симптомов повреждения шейного отдела позвоночного столба можно выделить:
Большинство признаков родовых травм проявляется со временем развития ребенка. Обычно это происходит уже спустя 5-7 дней после родов. Родители малыша часто считают, что нарушенное состояние малыша обусловливается статусом новорожденного и не обращают на него внимания.
Опасность родовой травмы шеи
По мере взросления у детей мышечный гипотонус проявляется тем, что они не держат сами головку, долго не могут самостоятельно садиться и в поздно начинают ходить.
У находящихся в периоде активного умственного развития детей родовые травмы проявляются значительными задержками развития. В основном такие нарушения становятся заметными, когда малыш идет в школу. У ребенка может наблюдаться:
- Нарушение мелкой моторики;
- Парезы рук/ног;
- Заикание;
- Энурез;
- Плохая обучаемость;
- Гиперактивность;
- Устойчиво повышенное давление;
- Нарушенная способность к концентрации;
- Тяжесть в голове и головная боль.
Из-за этого малыши часто не могут социально адаптироваться. Также у некоторых детей могут присутствовать выраженные искривления позвоночника, косолапость, мышечная дистрофия, признаки вегето-сосудистой дистонии.
В более зрелом возрасте тоже могут оставаться отпечатки от натальной травмы шейного отдела позвоночника. У многих взрослых пациентов сохраняется асимметрия лица, присутствуют устойчивые головные боли (вплоть до мигрени) и головокружения, скачки давления, нарушение координации, шумы и звуки в ушах.
Еще одним неприятным последствием натальных травм шейного отдела позвоночника является хроническая боль. Она мучает постоянно, обостряется при движениях. Локализуется обычно в области спины (иррадиирует в разные её отделы), в руках и ногах.
Есть ряд и более серьезных последствий родовой травмы шеи. Большинство из них необратимы, они представляют опасность не просто для здоровья ребенка, а и для его жизни. Такими последствиями являются:
- Речевые нарушения;
- Отсутствие рефлексов;
![]()
Гидроцефалия;- Повышенное внутричерепное давление;
- Сильные спазмы и судороги конечностей;
- Паралич;
- Отмирание мышц;
- Тахикардия;
- ДЦП;
- Бронхиальная астма;
- Кома;
- Смерть.
Диагностика и лечение травм
Бывают случаи, когда травма шейного отдела позвоночника не диагностируется в роддоме. Симптомы повреждений, которые были перечислены выше, должны заставить родителей насторожиться и запланировать визит к врачу. Также пойти на прием нужно, если имели место некоторые факторы:
- У ребенка была диагностирована перинатальная энцефалопатия или задержка внутриутробного развития;
- Проводились хирургические роды (кесарево сечение);
- Присутствовал долгий безводный период;
- При проведении родов ребенка вытягивали щипцами или проводили выдавливание;
- У ребенка была припухлость на головке, называемая кефалогематомой (свидетельствует о черепно-мозговой травме);
- Роженице меньше 17 или больше 35 лет;
- Вес ребенка превышал 4 кг;
- Использовалась эпидуральная анестезия;
- Проводилось искусственное вскрытие плодного пузыря;
- Роды стимулировались или были стремительными;
- Присутствовало тазовое предлежание;
- После извлечения ребенок не закричал, был синюшным, присутствовало обвитие.
Обычно диагностированием и лечением натальных травм шеи занимаются детские остеопаты или ортопеды. При этом перед обращением к ним рекомендуется пройти консультацию у невролога. После тщательного первичного осмотра они назначают некоторые инструментальные исследования, которые позволяют точно установить диагноз. Ребенку проводится:
- Доплерография — отображает состояние кровообращения в пораженном отделе позвоночника;
- Рентгенография — снимки показывают характер и степень смещения позвонков;
- УЗИ — указывает на поврежденность и структуру мягких тканей.
После установления диагноза врач в первую очередь займется вправлением позвонков. После этого ребенку будет назначена носка воротника Шанца (для фиксации шеи), его доктор подберет индивидуально для ребенка. Длительность использования воротника зависит от степени травмы шеи. Во время всего лечебного периода ребенок должен регулярно наблюдаться врача. Спустя определенное время проводятся повторные инструментальные исследования, по итогу которых определяется успешность терапии.
Профилактика возникновения травм
Для того, чтоб застраховать ребенка от травмирования шейного отдела, мамы могут придерживаться некоторых профилактических правил еще во время неонатального периода. При чем о таких профилактических аспектах нужно помнить не только мамам, а и наблюдающим их врачам. Правила следующие:
![]()
Планирование беременности и зачатия до непосредственного их момента;- Проведение лечения фоновых болезней у родителей до момента зачатия;
- Посещение обширных осмотров и гинекологических консультаций на регулярной основе;
- Оказывание только профессиональной медицинской помощи, врач должен предупреждать патологии и не пускать все на самотек;
- Соблюдение сбалансированного и правильного рациона питания;
- Ведение матерью здорового образа во время вынашивания ребенка (от курения, алкоголя и пагубных привычек лучше отказаться);
- Оперативное и максимально безвредное для плода лечение подхваченных во время беременности болезней.
Все патологические нарушения в состоянии ребенка должны быть выявлены до момента его рождения. Это поможет оптимизировать процесс родов и свести риск травмирования малыша к минимуму.
Читайте также:





