Синдром позвоночного нерва симптомы
Позвоно́чного нерва синдро́м
(синоним: синдром позвоночной артерии, синдром Барре — Льеу, шейная мигрень, задний шейный симпатический синдром)
синдром раздражения симпатического сплетения, окружающего позвоночную артерию. Это периартериальное сплетение, образующееся из постганглионарных волокон звездчатого узла, называется позвоночным нервом. Позвоночные артерии и позвоночные нервы проходят в канале, образованном поперечными отростками шейных позвонков.
Синдром позвоночного нерва имеет сложный генез. Основную роль в его происхождении играют изменения шейного отдела позвоночника при Остеохондрозе с образованием боковой грыжи межпозвоночного диска, артроза унковертебральных соединений с боковыми остеофитами, наличие разгибательного подвывиха в межпозвоночных суставах с нестабильностью, патологической подвижностью в каком-либо сегменте шейного отдела позвоночника. Эти патологические факторы (иногда и сдавление артерии измененными мышцами) вызывают компрессию и раздражение симпатического сплетения позвоночной артерии, а также сдавление самого сосуда.
Позвоночная артерия подвергается сдавливанию лишь в области унковертебральных сочленений остеофитами, имеющими величину более 2 мм и направленными в канал поперечных отростков. Компрессия позвоночной артерии может вызвать как временные затруднения кровотока в ней, так и ишемию стволовых образований головного мозга.
В клиническом течении условно различают функциональную и органическую (ишемическую) стадии синдрома позвоночного нерва. Первая стадия характеризуется вегетативными, корешковыми и сосудистыми нарушениями вследствие раздражения позвоночного нерва и корешков шейного отдела спинного мозга и проявляется головной болью, корешковыми, а также глазными, кохлеовестибулярными, глоточными и гортанными симптомами.
Типичны постоянные тупые головные боли, которые локализуются в шейно-затылочной области и распространяются кпереди на соответствующую половину головы (гемикрания), что дало основание называть их шейной мигренью, хотя другие симптомы мигрени (Мигрень) при этом отсутствуют. Иногда головные боли длительно локализуются в лобно-орбитальной области и имитируют заболевание околоносовых пазух, сосудистую патологию и др. Для П. н. с. характерно усиление головной боли ночью и утром, а также зависимость ее от движений головы. В некоторых случаях головные боли впервые появляются после длительного вынужденного положения головы, например к концу киносеанса или театрального спектакля, во время работы. Боли усиливаются при быстрой ходьбе, при подъеме и спуске с лестницы, при тряске во время езды на транспорте; могут продолжаться от нескольких минут до нескольких часов, нередко имеют пульсирующий характер. Иногда боли при П. н. с. распространяются на зону иннервации тройничного нерва в верхнюю и нижнюю челюсти. При этом тупые боли возникают на той же стороне, что и головная боль, одновременно с ней и усиливаются при движениях головы. Нередко наблюдаются парестезии (онемение, чувство жжения, ползания мурашек) на половине лица, на стороне головной боли. Бывают парестезии кожи головы, которые появляются только при прикосновении — расчесывании волос, мытье головы и др.
Корешковый синдром также является постоянным компонентом П. н. с. Боли в области шеи часто возникают при горизонтальном положении тела, особенно по ночам; они могут иррадиировать в надплечье, руку, усиливаться при поворотах и наклоне головы в больную сторону (вследствие сужения межпозвоночного отверстия и усиления компрессии шейных корешков). При длительном вынужденном положении головы (на работе, в кинотеатре и др.) боли усиливаются. У части больных болевой синдром имеет распространенный характер и захватывает надплечье, лопатку, плечо, переднюю грудную стенку, включает вегетативный компонент, являющийся следствием раздражения симпатических ветвей (см. Ганглионит). Раздражение шейных корешков может проявляться лишь парестезиями, которые, как и боли, усиливаются при движениях головы. При этом в пальцах кисти чаще наблюдаются парестезии, а в проксимальных отделах рук преобладают боли. Нередко при П. н. с. повороты головы сопровождаются ощущением хруста, потрескивания в шее. Шейные корешковые боли могут сочетаться с рефлекторным мышечным напряжением, создающим вынужденное положение головы. В тяжелых случаях для уменьшения боли больные держат руку поднятой или заводят ее за голову.
Характерны нарушения слуха и вестибулярных функций. Больные жалуются на шум в ушах, ощущение звона, писка, свиста, гула, ощущение давления в наружных слуховых проходах, снижение слуха. С помощью аудиографии выявляется поражение звуковоспринимающего аппарата (неврит слуховых нервов). В большинстве случаев появляется головокружение, которое редко бывает системным, обычно оно имеет характер ощущения провала, дурноты, часто с тошнотой, рвотой, пошатыванием, иногда падением в сторону поражения. При перемене положения головы головокружение обычно усиливается.
Степень выраженности головокружения различна, оно чаще наблюдается по утрам, после сна и совпадает с усилением головной боли. Слуховые и вестибулярные симптомы возникают приступообразно, иногда без видимого повода, но чаще при поворотах головы. Кохлеовестибулярные нарушения обусловлены хроническим раздражением позвоночного нерва, которое вызывает как рефлекторные изменения кровоснабжения внутреннего уха с ишемией в бассейне внутренней слуховой артерии, так и прямое раздражение слуховых и вестибулярных органов.
Так называемые глоточные и гортанные симптомы при поражении позвоночного нерва встречаются относительно редко. Больные жалуются на парестезии с ощущением инородного тела в глотке, покалыванием и жжением в этой области, что побуждает их постоянно покашливать. Иногда наблюдается дисфония, причиной которой служит нарушение иннервации гортани.
Переход в органическую стадию происходит постепенно и характеризуется появлением преходящих нарушений мозгового кровообращения в вертебробазилярном бассейне, развитием ишемии стволовых образований.
У многих больных в этой стадии возникают неврозоподобные состояния: наблюдаются раздражительность, утомляемость, эмоциональная лабильность, тревога, снижение памяти, подавленность, нарушение сна. Основой патогенеза этих симптомов является патологическая импульсация от ангиорецепторов позвоночной артерии. Развиваются также сосудистые нарушения.
Наряду с преходящими нарушениями мозгового кровообращения в системе основной и позвоночной артерий (см. Инсульт) при П. н. с. частым вариантом недостаточности кровообращения в области ствола мозга являются синкопальный (обморочный) синдром и приступы внезапного падения (так называемые дроп-атаки). Обмороки возникают вследствие ишемии ретикулярной формации ствола с кратковременным выключением сознания и утратой постурального тонуса; дроп-атаки обусловлены ишемией каудальных отделов мозгового ствола.
Диагноз при многообразии жалоб и относительно бедной объективной симптоматике затруднен, тем более, что ни один отдельный симптом не является типичным только для П. н. с Диагноз устанавливают в амбулаторных условиях на основании головной боли характерной локализации с иррадиацией, сочетания головной боли с головокружением, шумом в ушах, а также со зрительными нарушениями, наличия боли в шейном отделе позвоночника, а часто и в руке. Следует учитывать зависимость всех симптомов от движений в шейном отделе позвоночника. Большое значение в диагностике имеет рентгенография шейного отдела позвоночника, при которой выявляются остеохондроз и деформирующий спондилез.
Дифференциальный диагноз проводят с мигренью, арахноидитом задней черепной ямки, дисциркуляторной энцефалопатией, невралгией тройничного нерва, болезнью Меньера.
Мигрень чаще возникает в детском и юношеском возрасте, нередко имеет наследственный характер; головные боли бывают приступообразными, сопровождаются обилием вегетативных симптомов, которые исчезают после приступа. П. н. с., напротив, возникает в возрасте около 40 лет, головные боли монотонные, постоянные, сочетаются с корешковым болевым синдромом шейной локализации, слуховыми, вестибулярными и зрительными нарушениями.
При дифференциации П. н. с. с арахноидитом задней черепной ямки учитывают локализацию головной боли в половине головы, зависимость ее от движений головы, наличие шейного корешкового синдрома, а на рентгенограммах позвоночника — остеохондроза.
Для дисциркуляторной энцефалопатии при гипертонической болезни или церебральном атеросклерозе характерны рассеянная церебральная симптоматика, иногда мнестико-интеллектуальные нарушения, преходящие нарушения мозгового кровообращения в анамнезе. Дифференциация с невралгией тройничного нерва затруднений не вызывает, так как при П. н. с. кроме тригеминальных болей имеются боли в шейно-затылочной области, а также кохлеовестибулярные и другие нарушения.
Лечение комплексное. Выраженные проявления заболевания (резкие головные боли, головокружение с тошнотой и рвотой, корешковый болевой синдром, преходящие нарушения мозгового кровообращения) требуют госпитализации больного. При остром корешковом болевом синдроме назначают постельный режим в течение 3 дней и полупостельный режим в течение 3—5 дней. Большое значение имеет положение больного в постели: на спине, с низкой небольшой подушкой, под шею можно подложить мешочек с нагретым песком, что обеспечит сухое тепло и фиксацию шейного отдела позвоночника в наиболее удобном положении. В дальнейшем рекомендуется физиотерапия: диадинамические и синусоидные модулированные токи, электрофорез растворов эуфиллина, анальгина (на заднюю поверхность шеи, надплечья), магнитотерапия, фонофорез гидрокортизона. Во всех стадиях процесса при болевом синдроме рекомендуется переменное магнитное поле в пульсирующем режиме. Если нет возможности провести физиотерапию, применяют горчичники и мази (эфкамон, никофлекс, финалгон, индометациновую мазь и др.). Показаны аппликации димексида с растворенным в нем индометацином или напроксеном в течение 40—50 мин. При очень сильной боли внутримышечно вводят смесь аминазина, димедрола и анальгина. Рекомендуется иммобилизация шейного отдела позвоночника стеганым мягким воротником. Необходима коррекция сосудистых нарушений путем внутривенного и внутримышечного введения вазоактивных препаратов (эуфиллина, кавинтона, пентоксифиллина, сермиона, ксантинола никотината), внутрь назначают циннаризин (стугерон), а также ганглиоблокаторы (ганглерон) в сочетании с сибазоном (реланиумом). После стихания острых болей можно применять радоновые, хвойные или минеральные ванны, массаж, грязевые аппликации невысокой температуры. При стойком болевом синдроме иногда оказывает эффект рефлексотерапия. Используют также индометацин, ортофен, напроксен, пироксикам и др. Неврозоподобный синдром служит показанием к назначению транквилизаторов и антидепрессантов (хлозепида, мезапама, мебикара, фенибута, сибазона, азафена, амитриптилина и др.). В комплексном лечении учитывают то обстоятельство, что П. н. с. может усугубляться под влиянием инфекционных, токсических, аллергических и других факторов.
Лечебную гимнастику назначают лишь после уменьшения болей. При этом учитывают возраст больного, степень выраженности остеохондроза и его клинических проявлений, наличие сопутствующих заболеваний. Противопоказаны вращательные движения в шейном отделе позвоночника, особенно лицам пожилого возраста, а также запрокидывание головы с переразгибаннем позвоночника. Сеанс лечебной физкультуры обычно длится от 5 до 30 мин и включает упражнения на укрепление мышц шеи, трапециевидных мышц, декомпрессию корешков, которая создается вытягиванием шеи в положении сидя, стоя и лежа с произвольным напряжением мышц. Лечение пассивным вытягиванием следует проводить очень осторожно, т.к. оно может усилить головную боль и головокружение. Вытяжение противопоказано лицам пожилого возраста, при атеросклерозе сосудов головного мозга, гипертонической болезни, хронической недостаточности кровообращения в вертебробазилярном бассейне.
Вне обострения заболевания показано санаторно-курортное лечение, которое включает сероводородные, радоновые или жемчужные ванны, грязи, массаж, ЛФК, а также применение вазоактивных препаратов. Рекомендуется противорецидивное лечение, диспансерное наблюдение, рациональное трудоустройство.
Профилактика включает меры, направленные на укрепление мышц шеи и плечевого пояса, исключение факторов, способствующих обострению заболевания. Следует предупреждать микротравмы, особенно шейного отдела позвоночника. Больным с П. н. с. рекомендуется избегать резких наклонов, поворотов головы, редкого разгибания шеи, статических и динамических нагрузок на позвоночник. Противопоказана работа, связанная с поднятием тяжестей, вынужденным положением головы и туловища, с частыми наклонами и поворотами головы. Из-за головокружения больные не должны работать на высоте, на транспорте, у движущихся механизмов.
Библиогр.: Головокружение, под ред. М.Р. Дикса и Д. Худа, пер. с англ., М., 1989: Лечение нервных заболеваний, под ред. В.К. Видерхольта, пер. с англ., М., 1984; Неотложная помощь в клинике нервных болезней, под ред. П.В. Волошина, Киев, 1987; Попелянский Я.Ю. Вертеброгенные заболевания нервной системы, Казань, 1981; Ратнер А.Ю. Шейная мигрень, Казань, 1965, библиогр.
Что такое Невралгия позвоночного нерва -
Позвоночный нерв находится в тесной анатомической связи с позвоночной артерией, которая васкуляризирует нервные корешки V-VII шейных позвонков, участвующих в его образовании. Сдавление остеофитами позвоночной артерии является причиной головных болей в затылочной области и сосцевидных отростках, а также вестибулярных расстройств (синдром позвоночной артерии). Этот симптомокомплекс трудно отграничить от болей приступообразного характера при невралгии самого позвоночного нерва, которые также могут длиться в течение нескольких часов.
Что провоцирует / Причины Невралгии позвоночного нерва:
Провоцирующими факторами могут быть резкие движения головой, перегрузка шейного отдела при фиксированных позах.
Симптомы Невралгии позвоночного нерва:
Различают две формы шейноплечевой невралгии:
- острая форма без продромального периода;
- хроническая форма с продромальным периодом и повторными обострениями.
Острая форма возникает под влиянием травмы, резкого движения головой, инфекции. Больные жалуются на сильную боль, локализующуюся в зоне иннервации пораженного корешка чувствительного нерва, обычно в области шеи, или иррадирующую от шеи до пальцев по латеральной или внутренней поверхности руки. У некоторых больных может наблюдаться вегетативный компонент - цианоз, повышенное потоотделение в зоне иннервации, отек. В таких случаях интенсивность боли особенно велика. Подобные явления зависят от раздражения одного из вегетативных ганглиев шейного отдела - среднего или нижнего.
У больного в остром периоде болезни может выявляться кривошея - фиксированный наклон головы и шеи в сторону поражения. Все движения как в здоровую, так и в больную сторону резко болезненны и ограничены. Движения руки в плечевом поясе также несколько ограничены. Нарушений чувствительности в зоне иннервации пораженного корешка в острой фазе заболевания, как правило, не бывает. Положительна проба Лассега - наклон головы кпереди с ее вращением в сторону усиливает боль.
Под влиянием провоцирующих факторов, например при длительной фиксированной позе, развивается типичный приступ описанной выше клиники шейноплечевой невралгии.
Диагностика Невралгии позвоночного нерва:
- Дифференциальный диагноз
Весьма схожа клиника шейноплечевой невралгии при шейном остеохондрозе и спондилезе с невралгией, вызываемой добавочным шейным ребром. В дифференциальной диагностике этих двух заболеваний решающим является выявление добавочного шейного ребра при рентгенологическом исследовании.
Лечение Невралгии позвоночного нерва:
Основные принципы лечения и профилактики те же, что и при невралгии затылочных нервов. Невралгия шейноплечевая. Патологические изменения обнаруживаются в области Cv- Cviii. Провоцирующими факторами могут быть травма головы (удар сверху вниз, ношение груза на голове), форсированные движения головой, фиксация ее в крайнем положении сгибания, разгибания, повороты во время сна; вынужденная поза при работе, например, с согнутой головой у лиц канцелярского труда, чертежников и т. д.
К каким докторам следует обращаться если у Вас Невралгия позвоночного нерва:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Невралгии позвоночного нерва, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Euro lab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Euro lab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу. Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
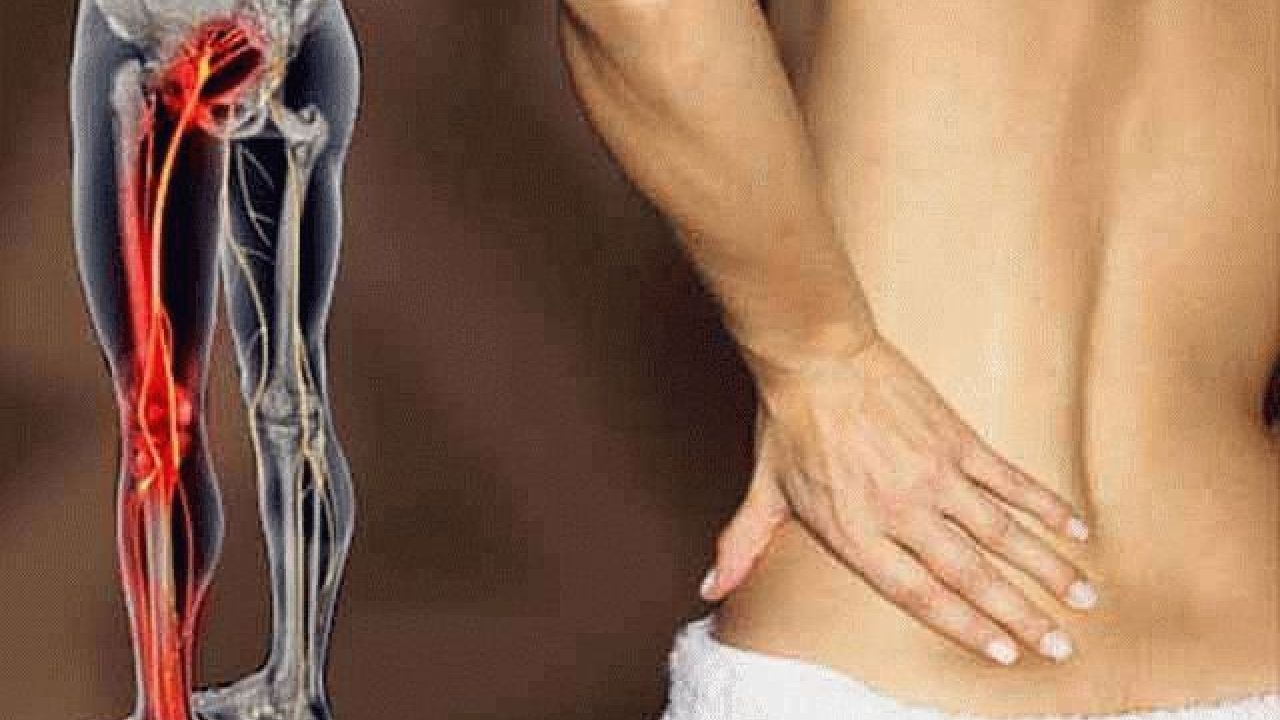
Любое защемление нерва в пояснице дает выраженный болевой синдром, сопровождающийся неврологическими признаками неблагополучия со здоровьем. Это онемение, парестезии, мышечная слабость, судороги и т.д. Нервное защемление в пояснице приводит к временной нетрудоспособности, поскольку пациент утрачивает возможность наклоняться, сгибать и разгибать туловище, выполнять некоторые другие движения. На весь период лечения показано ограничение физических нагрузок. В первые дни после защемления корешкового нерва в пояснице показан строгий постельный режим без оказываемого мышечного напряжения на пораженную область.
Соответственно, при появлении соответствующих клинических симптомов защемления нерва в пояснице для лечения следует обратиться на прием к врачу. Доктор предоставит лист временной нетрудоспособности, что позволит дать отдых спине и исключить вероятность развития неприятных осложнений. Нельзя продолжать ходить на работу и выполнять свои привычные домашние дела. Сразу же после защемления необходимо обеспечить полный физический покой поясничному отделу позвоночника. Важно понимать, что длительная компрессия нервного волокна нарушает его трофику и может привести к атрофии. В результате этого будет нарушена иннервации большого участка тела. В ряде случаев это становится причиной нарушения функции кишечника и мочевого пузыря.
Защемление корешкового нерва в пояснице может быть обусловлено дегенеративными дистрофическими изменениями в позвоночнике. В молодом возрасте часто причиной становится смещение тела позвонка, рубцовая деформация связочного аппарата, компрессионный перелом позвонка и т.д.
Корешковое защемление в пояснице может давать сопутствующие клинические симптомы, указывающие на развитие патологий в тех органах и системах человеческого тела, за иннервацию которых отвечает пораженный корешок. Предлагаем узнать, за что и какие поясничные корешковые нервы отвечают:
- L1 и L2 отвечает за иннервацию аппендикса и слепой кишки, брюшной полости и верхней части бедра (при его поражении развиваются грыжи белой линии живота, могут возникать длительные спастические или атонические запоры, сменяющиеся диареей, воспаление толстого кишечника);
- L3 и его ответвления иннервацию половые органы, область колена и мочевой пузырь (провоцирует развитие синдрома гиперактивности мочевого пузыря, у женщин может возникать недержание мочи, у мужчин - импотенция, боли в коленях);
- L4 отвечает за правильное функционирование сосудов и мышц голени и стопы, предстательной железы у мужчин (при компрессии этого корешка возникают острые боли в голенях и стопах, развивается варикозное расширение вен нижних конечностей, может присутствовать ишиас, люмбалгия, в тяжелых случаях наблюдается длительная задержка мочеиспускания);
- L5 иннервирует голени, пальцы ног и стопы, (при повреждении могут развиваться стойкие отёки, острые постоянные боли в лодыжках, постепенно формируется плоскостопие за счет снижения тонуса мышечного свода стопы).
Еще одна вероятная опасность защемления корешкового нерва в пояснице заключается в том, что ответвления участвуют в формировании пояснично-крестцового и копчикового нервного сплетения. Они обеспечивают функциональность всей нижней части тела. При поражении корешкового нерва возникает плексопатия, воспаление нервного сплетения. Частично выпадают инновационные функции.
Причины защемления корешков в области поясницы
Защемление корешков в пояснице возникает в силу негативного действия разных факторов. Чтобы понять механизм патологического изменения, предлагаем ознакомиться со строением позвоночного столба:
- в поясничном отделе находится пять позвонков;
- между ними располагаются межпозвоночные хрящевые диски, обеспечивающие равномерное распределение амортизационной нагрузки при движениях и защищающие корешковые нервы от компрессии;
- между собой позвонки соединяются с помощью фасеточных и дугоотросчатых межпозвоночных суставов (они покрыты хрящевой суставной капсулой);
- стабильность позвонков обеспечивается хрящевым диском и связочным аппаратом, включающим в себя короткие межпозвонковые и длинные продольные связки);
- тела позвонков вместе с дугообразными отростками формируют внутреннее овальное отверстие;
- все вместе позвонки и межпозвоночные диски формируют спинномозговой канал;
- внутри него располагается спиной мозг, который при помощи ликвора через овальное отверстие в затылочной кости черепной коробки передает нервный импульс к структурам голоного мозга и обратно к частям тела;
- от спинного мозга отходят парные корешковые нервы, которые выходят через фораминальные отверстия в боковых частях тел позвонков.
В дальнейшем корешковые нервы разветвляются. Часть их них участвует в формировании поясничного, крестцового и копчикового нервных сплетений. Другие формируют седалищный, бедренный и другие крупные нервы.
Защемление в области поясницы может происходить на разных уровнях (дуральные оболочки, фораминальные отверстия, места разветвлений, точки входа и выхода из нервных сплетений. Основные причины, провоцирующие защемление корешкового нерва в пояснице – это:
- дегенеративные дистрофические изменения в хрящевой ткани межпозвоночных дисков (остеохондроз и его осложнения в виде протрузии, экструзии и грыжи диска);
- воспалительные процессы в области позвоночника и паравертебральных тканей (миозит, тендинит, артрит межпозвоночных суставов, болезнь Бехтерева, подагра, системная красная волчанка, неврит, радикулит, полиомиелит, клещевой энцефалит и т.д.);
- рост доброкачественных и злокачественных опухолей в месте расположения корешковых нервов и их ответвлений;
- отеки мягких тканей (могут быть геморрагическими, возникающими после травматического воздействия, застойные с выпотом лимфатической жидкости, серозными и т.д.);
- травматическое воздействие (переломы тела и остистых отростков позвонков, трещины, разрывы и растяжения связочной и сухожильной ткани, вывих или подвывих позвонка);
- нарушение осанки и искривление позвоночника, в том числе и сопряженное с перекосом костей таза;
- неправильная постановка стопы (полая стопа, косолапость или плоскостопие);
- внешние факторы негативного влияния (сдавливание, удары, низкая температура воздуха);
- смещение тел позвонков относительно центральной оси (спондилолистез в виде ретролистеза и антелистеза);
- стеноз спинномозгового канала аза счет образования остеофитов, анкилоза и т.д.
С высокой долей вероятности защемление корешкового нерва в пояснице могут спровоцировать следующие факторы риска:
- избыточная масса тела, создающая повышенную нагрузку на межпозвоночные хрящевые диски;
- неправильная осанка и привычка сутулиться;
- ведение малоподвижного образа жизни с преимущественно сидячим типом работы и без регулярных физических нагрузок на мышечный каркас спины;
- тяжелый физический труд, связанный с подъемом тяжестей и их переносом;
- курение и употребление алкогольных напитков – провоцирует нарушение процесса микроциркуляции крови и лимфатической жидкости, что влечёт за собой преждевременное разрушение хрящевой ткани межпозвоночных дисков;
- неправильный выбор обуви и одежды;
- неправильная организация спального и рабочего места.
Исключать все возможные причины и факторы риска следует на этапе диагностики. К моменту начала лечения действие патогенных факторов должно быть полностью исключено.
Симптомы и признаки защемления нерва в пояснице
Защемление нерва в пояснице – это боль, которая отличается высокой степенью интенсивности. Она может быть жгучей, простреливающей, пульсирующей. Если при защемлении нерва в пояснице боль отдает в область паха, то нужно исключать вероятность поражения органов брюшной полости и малого таза.
Защемление в пояснице отдает в ногу в том случае, если поражается седалищный или бедренный нервы. Эти патологии часто провоцируются вторичными мышечными спазмами, возникающими на фоне развития приступа остеохондроза.
Первые признаки защемления нерва в пояснице обычно появляются сразу же после воздействия провокационного фактора. Это может быть подъем тяжести, длительное статическое напряжение мышц поясничной зоны, падение, резкое движение и т.д. Постепенно симптомы защемления в пояснице нарастают, становятся нестерпимыми. Нестероидные противовоспалительные препараты, такие как ибуклин, ортофен, кеторол, диклофенак, анальгин, баралгин, не оказывают достаточного обезболивающего воздействия. Поэтому принимать их не стоит. Они не помогут до тех пор, пока не будет устранено давление с корешкового нерва.
Постепенно к боли добавляются неврологические симптомы защемления нерва в пояснице:
- онемение в отдельных участках нижних конечностей, ягодичной области, передней брюшной стенке и т.д.;
- парестезии и ощущение ползающих мурашек;
- нарушение тонуса сосудистой стенки, которое влечет за собой снижение температуры на отдельных участках, за иннервацию которых отвечает пораженный нерв, и бледность кожных покровов;
- мышечная слабость, которая постепенно может переходит в парез и паралич;
- быстрая утомляемость ног при ходьбе;
- нарушение работы кишечника (поносы и диареи, снижение уровня перистальтики);
- нарушение работы мочевого пузыря (гиперфункция, частые позывы к мочеиспусканию или его полное отсутствие в течение нескольких суток).
При появлении подобных симптомов необходимо обратиться на прием к неврологу или вертебрологу. Эти специалисты проведут осмотр, поставят предварительный диагноз и назначат лечение. Для диагностики используется рентгенографический снимок и МРТ поясничного отдела позвоночника, УЗИ внутренних органов брюшной полости и малого таза.
Что делать, чем и как лечить защемление
Первое, что делать при защемлении нерва в пояснице – отказаться от продолжения тех действий, которые его спровоцировали. Важно понимать, что продолжение работы или занятий спортом может привести к печальному результату. Следующее, что делать при защемлении в пояснице – лечь на спину на твердую ровную поверхность. Затем нужно попытаться расслабить напряженные мышцы.
Существует несколько способов того, как снять защемление в пояснице в домашних условиях. Первый – применять некоторые гимнастические упражнения, которые помогают увеличивать промежутки между позвонками, тем самым устраняя компрессию с нервного волокна. Но следует понимать, что перед тем, как лечить защемление нерва в пояснице с помощью гимнастики, необходимо исключить возможное смещение тела позвонка или его вывих. В таких ситуациях помощь может быть оказана только остеопатом или мануальным терапевтом.
Прежде чем лечить защемление в пояснице нужно исключить вероятность компрессионного перелома, особенно у пожилых людей, у которых высок риск развития остеопороза. У молодых людей рентгенографический снимок необходим в случае падения, ДТП, ушиба, ранения в области позвоночного столба.
Лечение защемления нерва в пояснице
Стандартная схема лечения защемления нерва в пояснице включает в себя:
- постельный режим и обеспечение полного физического покоя поясничного отдела позвоночника в течение первых 5-7 дней;
- затем назначается курс лечебной гимнастики, физиотерапии, массажа;
- для купирования острого болевого синдрома назначаются нестероидные противовоспалительные препараты в виде внутримышечных инъекций;
- для восстановления высоты межпозвоночных дисков назначаются хондропротекторы;
- также в схему лечения входят витаминные препараты, сосудорасширяющие и местное применение мазей.
Практически все применяемые лекарственные препараты могут быть исключены. Если использовать для лечения методы мануальной терапии. Они позволяют быстро восстановить нормальное состояние корешкового нерва, исключить его повторную компрессию. Выбор метода лечения всегда остается за пациентов. Но только лечебная гимнастика и кинезиотерапия в сочетании с остеопатией и рефлексотерапией позволяют добиваться полного восстановления позвоночного столба.
Имеются противопоказания, необходима консультация специалиста.
Читайте также:


