Симптомы смещение спинного мозга симптомы
Дата публикации: 12.06.2018
Дата проверки статьи: 29.11.2019
Смещение позвонков — это подвывих в одном или нескольких местах позвоночника. Медицинское название болезни — спондилолистез или листез. Позвонки защищают спинной мозг, нервные сплетения и внутренние органы от повреждений, поэтому патология нарушает здоровую жизнедеятельность всего организма. Возникает из-за врождённых или приобретённых заболеваний, травм, механических воздействий на спину и шею. Диагностикой и лечением занимаются узкопрофильные специалисты — травматологи, ортопеды, неврологи, нейрохирурги, ревматологи, хирурги и другие врачи.
- Причины смещения позвонков
- Симптомы смещения позвонков
- Стадии развития смещения позвонков
- Разновидности
- Диагностика
- К какому врачу обратиться
- Лечение смещения позвонков
- Осложнения
- Профилактика смещения позвонков
Причины смещения позвонков
Источником патологии может стать как травмирование опорно-двигательного аппарата, так и развитие острых или хронических заболеваний организма. Самые распространённые причины спондилолистеза:
- возрастные дегенеративные процессы в костно-мышечной системе;
- родовые и механические травмы спины, падения, удары, переломы, вывихи;
- сбои работоспособности и местоположения межпозвоночных дисков;
- повышенные физические и психоэмоциональные нагрузки;
- врождённая слабость костных и мышечных тканей позвоночника;
- несращение позвоночных элементов (спондилолиз);
- шейный, поясничный остеохондроз;
- резкие сокращения мышц;
- болезни щитовидной железы;
- нарушения работы сердца и сосудов;
- нездоровый образ жизни;
- длительное пребывание в одном положении.
Симптомы смещения позвонков
Всего в организме здорового человека насчитывается 33 или 34 позвонка в 5 отделах позвоночника — шейном, поясничном, грудном, крестцовом и копчиковом. Спондилолистез имеет как общие, так и локальные признаки. К общим относятся острый или тупой болевой синдром с иррадиацией в другие части тела, повышенная усталость, искривление осанки, онемение и покалывание в области позвоночного столба, конечностей и шеи.
Симптомы заболевания в шейном отделе:
- острая и хроническая головная боль;
- нервные расстройства;
- нарушения сна;
- хруст в суставах;
- шум или звон в ушах;
- снижение зрения;
- просаживание голоса.
Симптомы спондилолистеза пояснично-крестцового отдела:
- ограниченная подвижность тела;
- резкие боли в пояснице;
- расстройства кишечника и мочевого пузыря;
- напряжение или ослабление мышц спины;
- отёки верхних и нижних конечностей;
- варикозное расширение вен;
- общая слабость.
Признаки смещения позвонков грудного отдела:
- болезненные ощущения в области груди, сердца, печени, почек;
- кашель, затруднения дыхания, болезни горла и дыхательных путей;
- чувство сдавливания в рёбрах;
- нарушения пищеварения.
Стадии развития смещения позвонков
Степень спондилолистеза определяют в зависимости от распространения дефекта. Всего различают 5 стадий развития:
- Первая. Позвонок смещается не более, чем на ¼, симптомы проявляются во время активных движений туловища.
- Вторая. Сдвиг увеличивается до 50 %, болезненность и другие признаки возникают чаще, иногда в спокойном состоянии.
- Третья. Площадь деформации достигает 75 %, больной ощущает сильную боль, которая иррадиирует в ноги и руки, возникает скованность и ограничение подвижности.
- Четвёртая. Дефект занимает более 75 %, выражается интенсивным болевым синдромом при движении, невозможностью стоять или двигаться, снижением чувствительности конечностей, шеи и спины.
- Пятая. Полностью смещённый позвонок может выпасть из позвоночного столба, что грозит обездвиженностью и параличами.
Разновидности
Листезы классифицируют по причинам возникновения, степени фиксации и стороне направленности сдвига. Также болезнь различается по локации — смещение позвонков шейного отдела позвоночника развивается в области шеи и затрагивает часть верхнего надплечья и головы. Смещение позвонков поясничного, крестцового и грудного отделов позвоночника локализуется в области спины, груди и копчика, ограничивает подвижность и нарушает функции внутренних органов.
- Дегенеративное. Встречается обычно после 40-50 лет вследствие возрастных дегенераций. Чаще развивается в пояснице на фоне остеохондроза или позвоночного артроза.
- Истмическое. Возникает независимо от возраста, развивается в межпозвоночных зонах вследствие нагрузок или таких заболеваний, как спондилолиз.
- Диспластическое. Диагностируется в пояснично-крестцовом отделе, преимущественно в фасеточных суставах при формировании позвоночника.
- Травматическое. Появляется после травмирования и других механических факторов. Сопровождается нарушением целостности межпозвонковых пластин, суставов.
- Патологическое. Причины появления — прогрессирующие болезни костей и мышц, связок, внутренних органов, а также раковые опухоли, воспаления, инфекции.
- Стабильное. Несмотря на патологию, стойкая фиксация позвонка сохраняется, он не двигается и не смещается при ходьбе, наклонах, сгибах и разгибах.
- Нестабильное. Характеризуется повышенной подвижностью, что грозит ущемлением нервных окончаний и сосудистых сеток.
- Ретроспондилолистез. Верхний позвонок смещается вниз по отношению к нижнему.
- Антеспондилолистез. Смещение верхнего позвонка вперёд по отношению к нижнему.
- Латероспондилолистез. Боковой сдвиг позвонка влево или вправо.
Диагностика
Для диагностирования патологии врачи используют осмотр, оценку неврологического состояния пациента, лабораторные и аппаратные методики. Из инструментальных методик применяют рентген, электронейромиографию, МРТ и КТ. Специалисты оценивают амплитуду движений позвоночника, уровень мышечных спазмов, характер боли, наличие блоков работоспособности органов.
В сети клиник ЦМРТ вы можете пройти обследования с помощью таких методик:
Описание
В целом, нарушить целостность или повредить работу спинного мозга весьма затруднительно, поскольку он защищен мышечным корсетом и многочисленными позвонками. Однако некоторые его заболевания характеризуются патогенным сдавлением и, соответственно, нарушением его привычных функций.

В такой клинической картине все зависит от интенсивности приложенного усилия: при мощном сдавливании спинного мозга нервные импульсы блокируются, а при незначительном - лишь прерываются на определенный промежуток времени.
Если такое патологическое состояние обнаружено своевременно, то есть возможность восстановить все функции спинного мозга в прежнем объеме. В противном случае до конца своей жизни можно остаться инвалидом.
Итак, сдавлением спинного мозга считается комбинация неврологических признаков, которые вызваны деформацией либо смещением спинномозгового вещества на фоне травмы либо прогрессирующего новообразования злокачественного происхождения.
Так, выделяют переднее, заднее и внутреннее сдавливание, каждое из которых имеет свою причину и клиническую картину.
В случае переднего сдавливания имеют место костные отломки, вывихнутый позвонок или потерянные сегменты диска межпозвонкового . Заднее сдавливание спровоцировано порванной желтой связкой, присутствием инородного тела в полости со спинномозговой жидкостью или поломанной дужкой позвонка. А вот внутреннее сдавливание вызвано патогенной отечностью спинного мозга.
В целом, все эти формы сдавления спинного мозга поддаются лечению, но только на ранней стадии диагностирования. Уже в запущенных клинических картинах имеют место рубцово-спаечные процессы, эпидурит, арахноидальные кисты либо абсцесс.
Так что шутить с данным диагнозом уж точно не рекомендуется, но возникает он, как правило, уже во взрослом возрасте. На детей же распространяется крайне редко.
Вспоминая этиологию этого патологического процесса, стоит отметить, что предшествует сдавлению спинного мозга перелом позвонка, кровоизлияние, разрыв межпозвоночных дисков, присутствие злокачественных новообразований в толще спинного мозга или позвоночника, инфекционные заболевания или другие патологии.
Кстати, артериовенозный шунт (сосуд) также способен оказывать патогенное давление на спинной мозг, усугубляя состояние позвоночника и создавая благоприятные условия для многих заболеваний из области нейрохирургии.
Симптомы
От данного заболевания в любом случае страдают отдельные группы мышц, а локализация болевого синдрома обусловлена конкретной пораженной областью. В данной клинической картине присутствует не только общая слабость, но и паралич, лишая чувствительности отдельных зон.

Непосредственно на участке сдавления боль постепенно усиливается, поскольку патогенное новообразование оказывает повышенное давление на спинной мозг. Такое патологический процесс сопровождается полной или частичной потерей чувствительности, а продолжительность состояния варьирует в пределах нескольких дней – трех недель.
Начинается болезнь с неприятного ощущения в области спины, которое при продолжительной нагрузке сменяется сильной болью. Кроме того, присутствует слабость в ногах, покалывание и онемение нижних конечностей, потеря былой чувствительности и быстрая утомляемость. Нарушения наблюдаются в выделительной и пищеварительной системах.
В первом случае пациент жалуется на часто мочеиспускание и повышенное потоотделение, а во втором его регулярно мучают запоры.
Если своевременно не отреагировать на призывы своего организма, то появляется тремор конечностей, повышенная активность сухожилий, парез, задержка мочи. Такие симптомы уже более выражены, поэтому не заметить их просто невозможно.
Диагностика
Определить, какая именно зона спинного мозга пострадала, поможет современная диагностика. Действительно, врач после изучения жалоб пациента направляет его на обследование, а точный диагноз может поставить только по его результатам. Для этих целей обязательными методами диагностики являются КТ и МРТ, результаты которых взаимно друг друга дополняют.

Компьютерная томография достоверно определяет сосредоточенный очаг патологии, а также все его причины. Магнитно-резонансная томография дополняет клиническую картину информацией о всех патогенных новообразованиях, если таковы имеются. В целом, таких процедур должно быть достаточно для объективного решения, но не всегда.
Некоторые специалисты настоятельно рекомендуют выполнить такое обследование, как миелография, которое разрешает все спорные моменты после предварительно выполненных КТ и МРТ.
Кстати, также можно обнаружить смещение костей позвоночника, преобладающие опухоли кости, скопление крови или ликвора, абсцесс, разрыв межпозвоночного диска и злокачественное образование спинного мозга.
То есть данная современная методика позволяет исключить остальные патологии со сходной симптоматикой, а также выявить все патогенные факторы, предшествующие сдавлению спинного мозга.
Профилактика
В данной клинической картине очень сложно говорить о профилактике, поскольку порой от характерного пациента просто ничего не зависит. Болезнь рецидивирует на внутреннем уровне, а правильное питание и образ жизни, увы, не спасают.
Однако каждому человеку важно следить за своим здоровьем, регулярно выполняя плановое обследование и появляясь у специалиста с малейшими жалобами. Здесь важно не забывать, что болезнь на ранней стадии лечится эффективно, а уже в запущенной форме практически не излечимо.
Лечение
Теперь понятно, что сдавление спинного мозга требует немедленного врачебного участия, иначе потом повреждение этого важного органа будет необратимым. В выборе интенсивной терапии нейрохирурги ориентируются на причину патологического процесса, однако в большинстве клинических картин рекомендуют своим пациентам выполнить операцию.

Иногда в хирургическом вмешательстве просто нет необходимости, а истребить некоторые опухоли, спровоцировавшие сдавление, можно по средствам лучевой терапии. Однако после данной процедуры требуется интенсивное медикаментозное лечение, предусматривающее обязательный курс кортикостероидов для устранения патогенной отечности спинного мозга.
В тех многочисленных случаях, когда сдавливание сопровождается острым инфекционным процессом, просто не заменима интенсивная антибиотическая терапия. Однако в любом случае важно понимать, что все медикаменты должны быть назначены только врачом, а принимать их следует в строго ограниченных дозировках.
Как показывает практика, на ранней стадии диагностирования сдавление спинного мозга можно устранить консервативным путем, а в операции просто нет необходимости.
Зато на позднем сроке болезнь лечится операбельно, а реабилитационный период многих пациентов пугает своей продолжительностью.
Мало того, клинический исход непредсказуемый, а при наличии злокачественных новообразований не исключен и летальный исход. Так что крайне важно внимательно относиться ко всем тревожным переменам некогда здорового человеческого организма.
Болезни спинного мозга – это большая группа различных патологий, которые различаются по некоторым признакам. Спинной мозг, располагающийся в центре позвоночного столба, играет огромную роль в нервной системе. Поэтому важно знать сами заболевания их симптомы и вовремя начинать терапию.
Симптомы и признаки заболеваний спинного мозга
У болезней спинного мозга очень много признаков. Этот орган разделяется на определенные сегменты, которые связываются с конкретной парой нервных окончаний. Каждая такая пара полностью отвечает за работу определенных органов. Волокна серого вещества перекрещены, именно по этой причине патология с левой стороны является прямым нарушением с правой.
Ткань спинного мозга состоит из двух элементов: серого вещества (нервные клетки) и белого вещества (отростки). Его длина составляет примерно 45 см, он регулирует все функции организма, а его работа происходит при помощи передачи импульсов.
Симптомы могут различной степени. Самыми легкими из них считаются головокружение и тошнота, а также болезненность в мышцах, которая появляется периодически. В зависимости от интенсивности ощущений, состояние может ухудшиться.

Частыми и опасными признаками считаются двигательные нарушения, то есть ограничения движения полным или частичным параличом. Сопровождается это повышенным тонусом в мышечной ткани. Обычно такие нарушения симметричны, но в некоторых случаях могут быть исключения.
Нарушение чувствительности зависит от места нахождения болезни и ее степени. Оно бывает поверхностным, температурным или болевым. Вегетативные нарушения сопровождаются высокой температурой и сильной потливостью. При этом нарушается обмен веществ, меняется характер стула и мочеиспускания. При защемлении нервов болевые симптомы уходят в руки. Если произошло поражение поясницы, то боль будет ощущаться в нижних конечностях.
Кроме основных симптомов, которые сопровождают болезнь, она быть выражена в:
- бесконтрольном опорожнении кишечника,
- болезненности в мышцах,
- атрофии мышц.
Компрессионные заболевания спинного мозга
Некоторые патологии могут вызвать пережатие канала спинного мозга, которое называется компрессией. При этом всегда нарушаются функции этого органа. Этот процесс могут вызвать такие заболевания, как отит, гайморит. При их длительном течении появляются менингиты и энцефалиты. Также опасность возникновения компрессии имеют кровоизлияния, произошедшие вследствие травм или проблем со стенками сосудов. Кроме того, опасны опухоли, остеохондроз, грыжа и артрит.
Опухоли мозга
Абсолютно любые новообразования в спинном мозге опасны, поэтому большее значение уделяется не злокачественности, а расположению опухоли. Обычно выделяют три группы таких образований – экстрадуральные, интрадуральные и интрамедуллярные.
Экстрадуральные самые опасные и быстрее остальных прогрессируют. Они появляются в позвонках или твердой ткани мозга. Интрадуральные возникают под твердой тканью оболочки спинного мозга. Интрамедуллярные располагаются в самом мозге.
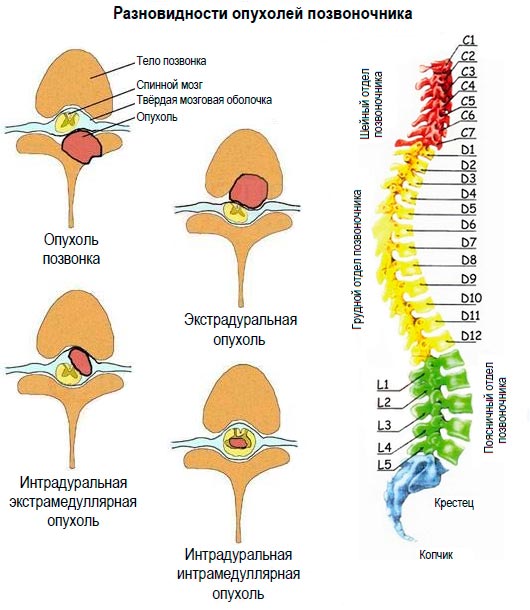
Опухоли лечатся только при помощи операции, которая не всегда проходит удачно. Восстанавливающая терапия назначается только после успешного хирургического вмешательства, иначе будет неэффективной.
Межпозвоночные грыжи
Самыми частыми среди всех заболеваний в спине являются межпозвоночные грыжи. Изначально образуется протрузия, а только спустя время возникает грыжа из-за того, что происходит разрыв фиброзного кольца, которое выполняет фиксирующую функцию ядра диска.
После того, как происходит разрыв, вся жидкость начинает вытекать и, чаще всего, она попадает в спинномозговой канал. Если заболевание затрагивает спинной мозг, начинает развиваться миелопатия (разрушение вещества позвоночника).
Бывают случаи, когда заболевание никак не проявляется, и больной чувствует себя прекрасно, но когда вовлекается в заболевание спинной мозг, то проступают такие симптомы:
- болезненность в пораженной зоне,
- изменение чувствительности,
- потеря контроля над конечностями,
- слабость,
- нарушение работы внутренних органов,
- боль распространяется от поясницы до коленной чашечки.
Эти признаки появляются, когда грыжа достигает огромного размера. Для лечения применяют терапевтическое воздействие, с применением медикаментозных препаратов и физиотерапии.
Некомпрессионные неопластические миелопатии
Радиационная и паракарциноматозная миелопатии считаются болезнями, которые тяжело разграничить. При проведении МРТ виден сильный отек спинного мозга, который лечится с использованием лучевой терапии.
Некротическая миелопатия в момент обострения поражает одновременно несколько отделов в спинномозговом канале. Причина этого – сильные раковые новообразования, которые сопровождаются воспалением. У больных может наблюдаться частичный или полный паралич, возможны нарушения тазовых органов.
Карциноматозный менингит возникает из карциномы. В некоторых случаях он не вызывает миелопатии, при условии, что не развивается расхождение по нервным корешкам, которые становятся причиной инфильтрации спинномозгового канала и провоцируют обостренную компрессию.
Инфаркт спинного мозга
Причиной инфаркта часто становится сильное нарушение спинального кровеносного обращения, в результате которого происходит сильный сбой в работе спинного мозга, так как кровь поступает к нему с сильным затруднением. Такое может случиться в любом позвоночном отделе. В том, который сильнее поражен, и развивается инфаркт.
Чаще всего, определить истинную причину, по которой произошел инфаркт очень сложно. Но самой распространенной является образование тромбов в мелких кровеносных сосудах. Они поставляют кровь к спинному мозгу даже тогда, когда происходит поражение экстравертебральных артерий.
Наиболее часто таким нарушением страдают люди в возрасте старше 50 лет, а у больных в возрасте до 40 лет инфаркт происходит при патологиях аорты и васкулите.
Развитие инфаркта происходит при образовании тромбоза или в момент расслоения аорты. Но он может появиться и по другим причинам – при артериите и сывороточной болезни. Ишемический инфаркт общего типа часто вызывается за счет нарушения спинального кровеносного обращения или при миелоишемии. Когда возникает инфаркт, поражается сразу несколько отделов.
Причиной для развития инфаркта может стать незначительная травма, например, при занятиях спортом. В этом случае его вызывает отколовшаяся от грыжи межпозвонкового диска микрочастица.
Симптомы болезней спинного мозга самые разнообразные. Возникает сильная болезненность в области спины, снизиться чувствительность, как болевая, так и температурная. В некоторых случаях случается двусторонний вялый паралич конечностей. Признаками спинального инфаркта является постоянная боль в голове, тошнота и слабость, которые сопровождаются обмороками.
Воспалительные миелопатии
Заболевания спинного мозга способны активировать воспалительный процесс. Этот синдром обычно развивается в течение нескольких дней или недель. Самой частой причиной считается инфекционная болезнь.
Если обостряется миелит, то больной жалуется на болезненность в области спины и сильную слабость в мышечном корсете, которая развивается очень быстро. К тому же, возможно появление парестезии в нижних конечностях.
Когда спинной мозг поражается вирусом, то могут возникать специфические типы миелита. Частой причиной болезни становится опоясывающий герпес.
Еще одним заболеванием является арахноидит – воспалительный процесс в спинном и головном мозге. Именно он поражает паутинную оболочку. Причин его появления много. Это болезни различного вида и степени тяжести, травмы и воспалительные процессы в носовых пазухах. При назначении лечения сначала ликвидируется инфекционный источник, для этого выписывают антибиотики и различную терапию.
Хронические миелопатии
Заболевания хронического типа могут локализоваться в различных участках и проявлять себя по-разному.
Одной из распространенных причин является спондилез. Он опасен тем, что способен вызывать сильные изменения в межпозвоночных дисках. Эти нарушения вызывают компрессионные отклонения в спинном мозге и нервных корешках. Локализоваться он может в грудном, шейном и поясничном отделах.
Спондилез становится причиной отложения солей, а они значительно сужают каналы позвоночного столба и отверстия между позвонками. Его осложнением является образование грыж между позвонками.
Само заболевание является следующим этапом развития остеохондроза и активно прогрессирует при плохом питании позвоночника, травмах и физических нагрузках. Это заболевание распространяется среди мужского населения старше 40 лет. Ключевым симптомом является болезненность после нагрузок, переохлаждения и при резких движениях. В некоторых случаях может ограничиваться движение позвоночного столба.
Лечение назначается в зависимости от степени и симптомов заболевания спинного мозга, но оно всегда комплексное и направлено на замедление течения болезни, снятие болезненности и симптомов, а также предотвращение возможных осложнений. Используют массаж, физиотерапию и медикаменты.
Еще одно хроническое заболевание – это люмбальный стеноз. Болезнь вызывает сужение центрального канала в позвоночном столбе, в результате чего образуется компрессия в позвоночнике и нервных окончаниях. Патология делится на два вида:
- Врожденный стеноз. Появляется из-за узкого прохода в позвоночном канале и определенных особенностей позвонков и их аномалий.
- Приобретенный стеноз. Вызывается смещением позвонков или их уменьшением, которое произошло после травмы. Болезнь может стать причиной опухолей, протрузий дисков или образования грыж.
Диагностирование заболевание осуществляется при помощи МРТ. Для лечения используют консервативный метод, а в некоторых случаях возможно оперативное вмешательство.
Сосудистые заболевания
Болезнь сосудов спинного мозга вызывается нарушениями в сосудистой системе. Развиваться они могут при компрессионном поражении или в момент изменения стенок, а также при врожденных аномалиях.
Бывают случаи, когда причиной сосудистых отклонений являются аномалии в строении самих капилляров, а также нарушения в венозных руслах. Такие отклонения могут не проявлять себя в течение многих лет. Прогрессировать они могут по-разному.
Лечение этих заболеваний назначают с особой осторожностью, и только после полного обследования с точной постановкой диагноза. Неправильно подобранные методы для терапии заболевания спинного мозга могут вызвать ухудшение состояния. В таких случаях болезнь начинает активно прогрессировать.
Кроме стандартного комплексного лечения в некоторых случаях требуется оперативное хирургическое вмешательство, которое восстанавливает кровообращение в спинном мозге.
Если при обследовании были выявлены острые или осложненные отклонения в кровеносной и сосудистой системе, то одновременно проводится дальнейшее обследование, назначается повторная сдача анализов и препаратов, которые будут снимать симптоматику и улучшать общее состояние больного.
Отклонения в спинном мозге, если не начать своевременное лечение, могут вызвать серьезные осложнения. Заниматься самостоятельным лечением в этом случае недопустимо, так как можно ухудшить состояние. Рекомендуется пройти полное обследование, установить истинные причины болезни и начинать лечение, которое в некоторых случаях назначается индивидуально.
Практически каждому человеку хотя бы раз в жизни приходится подвергаться тем или иным физическим травмам. Многие из них вспоминаются потом как досадное недоразумение, некоторые — например травмы позвоночника — способны наложить серьезный отпечаток на всю дальнейшую жизнь. Здесь требуются не только грамотная первая помощь, квалифицированная диагностика, комплексное лечение, но и курс реабилитации.
Чтобы лучше понять, на каких этапах требуется поспешить, а на каких действовать постепенно, давайте рассмотрим особенности спинальных травм и методы их лечения.



Причины и виды травм позвоночника
По данным Всемирной организации здравоохранения, травмы позвоночника получают около полумиллиона человек ежегодно. Среди травм опорно-двигательного аппарата на повреждения позвоночника приходится до 17% случаев. Наиболее подвержены им физически активные мужчины в возрасте до 45-ти лет, у пожилых людей обоих полов такие травмы равновероятны. Дети повреждают позвоночник редко и в основном — в шейном отделе.
Травмы позвоночника бывают открытые и закрытые, осложненные повреждениями спинного мозга и без осложнений. Нарушение целостности тканей спинного мозга может произойти как при открытой, так и при закрытой травме. По локализации выделяют шейные, грудные, поясничные, копчиковые травмы. Шейные и поясничные распространены шире всего.
По причинам появления различают:
- Компрессионные травмы — после сильного сдавливания одного или нескольких позвонков. При компрессионных травмах не наблюдается нарушения функций позвоночника, однако пациент может испытывать боль в позвоночнике всю оставшуюся жизнь. Такие травмы чаще всего получают спортсмены и дети во время падений или неудачных прыжков.
- Хлыстовые травмы — после чрезмерного и резкого сгибания-разгибания. В основном им подвержен шейный отдел позвоночника. Чаще всего встречаются при автомобильных авариях и на производстве при несоблюдении техники безопасности.
- Ушибы — после боковых ударов. Оставляя позвонок целым, без трещин и переломов, травмируют спинномозговые ткани.
- Огнестрельные повреждения. Самые тяжелые, способны полностью разрушить тело позвонка, вызвать переломы и трещины рядом с ним.
По типу повреждения:
- ушибы;
- трещины;
- дисторсии (надрывы или разрывы связок и сумок суставов позвонков без смещения);
- переломы остистых или поперечных отростков, дуг или тел позвонков;
- подвывихи и вывихи позвонков;
- переломовывихи позвонков;
- травматический спондилолистез (постепенное смещение позвонка кпереди вследствие разрушения связочного аппарата).
В лечебной практике важно различать стабильные и нестабильные травмы. Стабильные травмы — это повреждения, не усугубляющиеся со временем, возможно консервативное лечение с кратким реабилитационным периодом. Нестабильная травма позвоночника отличается тем, что со временем повреждение костной или спинномозговой ткани усиливается. В таких случаях обычно требуется операция с последующим осторожным восстановлением двигательных функций.
Поскольку повреждения позвоночника способны не просто существенно ухудшить качество жизни, но и привести к инвалидности, следует внимательно отнестись к их симптомам и своевременно обратиться к врачу. В случае тяжелых, осложненных травм позвоночника требуется срочная медицинская помощь, поскольку каждая минута промедления влечет за собой серьезные последствия.
Если после занятий спортом, падений, автомобильных аварий, тяжелой физической работы вы ощущаете следующие симптомы травмы, даже слабо выраженные, следует срочно обратиться к врачу, чтобы обследовать позвоночник:
- со стороны спины — напряжение мышц, болевые ощущения, иногда отдающие в конечности;
- со стороны конечностей — покалывание, жжение, онемение;
- общее снижение чувствительности в мышцах;
- тошнота, головокружение.
При тяжелых травмах возможен так называемый спинальный шок — угнетение деятельности рефлекторных центров спинного мозга, ниже места повреждения позвоночника. Это может привести к параличу ног или даже всех конечностей, если поврежден шейный отдел. Подобные симптомы проигнорировать уже не получится.
При травме позвоночника больному нельзя садиться. Во время оказания первой помощи его следует положить на твердую и ровную поверхность, а при перемещениях фиксировать туловище в одной плоскости. Недопустимо какое-либо сгибание позвоночника, голова должна находиться в одной плоскости с туловищем. Если для подобных манипуляций нет необходимого опыта и квалификации, следует, не трогая пострадавшего, дождаться приезда бригады первой медицинской помощи.
При подозрениях на спинномозговую травму требуется срочно сделать инъекции препаратов, подавляющих некроз клеток спинного мозга, и направить пациента на МРТ, чтобы подтвердить или исключить диагноз, определить вид и распространенность повреждений. Серьезные травмы спинного мозга нестабильны, зоны некроза тканей быстро растут и могут привести к инвалидности пациента.
Выделяют три вида повреждений:
- Сотрясение. Проявляется в кратковременном нарушении функции нижних конечностей, задержке дефекации и мочеиспускания. Эти симптомы быстро проходят при должном уходе за больным и не влекут за собой тяжелых последствий.
- Ушиб. В легких случаях может иметь те же симптомы, что и сотрясение, в более серьезных — наблюдается спинальный шок из-за разрыва тканей. Если функции конечностей не восстановились хотя бы частично в течение 24–48 часов, это говорит о полном поперечном поражении (разрыве) участка спинного мозга. Полный разрыв спинного мозга при неправильном лечении ведет к образованию обширных пролежней, изъязвлению желудочно-кишечного тракта с массивными кровотечениями.
- Сдавливание. Это повреждение тканей обломками позвонков или смещенными целыми позвонками. Даже при небольшом сдавливании спинного мозга могут постепенно нарастать нарушения чувствительности и двигательные расстройства.
Если спинной мозг не затронут или повреждения носят легкий характер, лечением позвоночных травм занимаются в основном травматологи-ортопеды. В случае серьезного повреждения спинного мозга требуется вмешательство нейрохирурга. По мере необходимости подключаются другие специалисты узких профилей.
В зависимости от вида травмы позвоночника лечение на госпитальном этапе может быть консервативным или хирургическим. Если диагностирована легкая стабильная травма, прописываются постельный режим, массаж, физиопроцедуры. При более серьезных стабильных травмах применяются закрытые исправления деформаций: вправление позвонков и их фрагментов, вытяжение позвоночника. После этого больной носит специальный воротник или корсет. При нарастающих симптомах поражения спинного мозга требуется срочная операция. Также к хирургическим методам приходится прибегать, если консервативное лечение неэффективно. Таких больных курируют травматолог, нейрохирург и реабилитолог.
Реабилитация после травм позвоночника идет длительно — не менее шести недель, чаще — два–три месяца. Если не было осложнений на спинной мозг, с первых дней травмы показана лечебная физкультура. Сначала это дыхательные упражнения, со второй недели добавляются упражнения для конечностей. В зависимости от общего состояния пациента, упражнения постепенно усложняются, добавляются массаж и физиопроцедуры. Если спинной мозг был поврежден, в курсе реабилитации также могут применяться электроимпульсная терапия, иглоукалывание. Обязательно медикаментозное лечение, направленное на активизацию кровообращения, усиление процессов регенерации нервной ткани, повышение внутриклеточного метаболизма, решение нейроурологических проблем. Если травма позвоночника стала причиной инвалидности ранее здорового активного человека, требуется предпринять меры по его бытовой и социально-психологической адаптации. Не стоит преуменьшать важность режима дня, здорового питания, свежего воздуха: все это позитивно сказывается на эмоциональном состоянии пациента, помогает ему восстановиться.
При успешном комплексном лечении с момента травмы до окончания реабилитационного периода проходит в среднем полгода.
Обычные больницы, как правило, не приспособлены для полноценного реабилитационного периода. Многие пациенты направляются сразу домой, со списком рекомендаций, чувствуя себя полностью неприспособленными к обыденной жизни. Лучшее решение — реабилитация в санатории или специализированном медицинском центре, где обеспечивается комплексное наблюдение за состоянием пациента и применяются современные методики восстановления после травм позвоночника.
Обстановка уютного 4-звездочного отеля, ресторанная кухня, культурная программа, экологически чистый район, сосновый лес — все это позволяет пациентам чувствовать себя как на отдыхе и с удовольствием заниматься своим здоровьем при поддержке квалифицированного медицинского персонала. Здесь хорошо понимают, что доброе расположение духа, спокойствие, уверенность в себе — важные факторы успешной реабилитации после травм позвоночника и возвращения к полноценной жизни в новых реалиях.
Читайте также:


