Симптомы пояснично-крестцового радикулита и люмбаго

Пояснично-крестцовый радикулит – самое распространенное осложнение остеохондроза с поражением межпозвоночного диска L5-S1. Лечение патологии занимается невролог или вертебролог. Эти доктора обладают всеми необходимыми знаниями для постановки точного диагноза и разработки индивидуального курса лечения для каждого пациента.
Узнать больше информации про симптомы и лечение радикулита пояснично-крестцового отдела позвоночника можно в предлагаемой статье. Здесь рассмотрены основные причины развития данного заболевания, способы его ранней диагностики и проведения эффективного лечения.
Радикулит пояснично-крестцового отдела является осложнением дегенеративного дистрофического разрушения межпозвоночного диска. Он состоит из плотного фиброзного кольца, внутри которого располагается пульпозное ядро. Данное образование призвано обеспечивать защиту корешковых нервов, которые отходят от спинного мозга через фораминальные отверстия в телах позвонков. Корешковые нервы отвечают за иннервацию отдельных участков тела. Корешковый нерв L5, распадаясь на отдельные ветви, обеспечивает иннервацию мягких тканей голени, стопы, пальцы ног. При его повреждении могут возникать плотные отёки в области голени и коленного сустава, боли в лодыжках, постепенно развивается плоскостопие за счет нарушения функции мышечного свода стопы. Корешковые нерв S1 отвечает за иннервацию бедренных костей и области ягодицы. При его поражении появляются боли в крестце, возрастет риск развития деформирующего остеоартроза тазобедренного сустава, может возникать асептический некроз головки бедренной кости.
Острый пояснично-крестцовый радикулит возникает по причине первичных дегенеративных изменений. Они источают фиброзное кольцо межпозвоночного диска, снижают его высоту. В результате непривычной физической нагрузки может произойти ущемление нервного волокна. Оно воспаляется. Появляется сильная боль, которая иррадиирует в область таза, паха, бедро, голень и стопу.
Хронический пояснично-крестцовый радикулит — это постоянно присутствующие тупые боли в области поясницы, отдающие в ногу и паховую область. Сопровождаются различными неврологическими проявлениями, такими как ощущение онемения в определённых областях, снижение температуры кожных покровов, парестезии, снижение мышечной силы и т.д. Является сопутствующим состоянием при протрузии и экструзии межпозвоночного диска L5-S1.
Вопрос о том, что такое радикулит и как его можно безопасно и эффективно лечить часто задают пациенты в кабинете врача вертебролога или невролога. Радикулит — это осложнение длительно протекающего остеохондроза. Иногда он может стать результатом действия различных травм, роста опухолей или искривления позвоночника.
Несколько лет назад считалось, что пояснично-крестцовый радикулит – это удел пожилых людей, которые всю жизнь проработали на тяжелом производстве. В настоящее время это скорее миф, чем реальность. Радикулит пояснично-крестцового отдела позвоночника диагностируется у пациентов в возрасте 20 – 26 лет. К 30 годам примерно 80 % современного городского населения уже имело в анамнезе более 1-го случая развития радикулита.
В большей степени патологическому изменению межпозвоночного диска L5-S1 подвержены женщины. У них первичные дегенеративные процессы здесь запускаются в процессе вынашивания беременности. При росте плода происходит изменение осанки, позвонки поясничного и крестцового отделов меняют свое место положения, смещаются кзади. В процессе родовой деятельности может произойти нарушение целостности окружающего связочного и сухожильного аппарата. Все это негативно сказывается на состоянии фиброзного кольца межпозвоночного диска. В дальнейшем без правильно проведенной послеродовой реабилитации диск разрушается, развивается дегенеративное дистрофическое заболевание позвоночника (остеохондроз), осложненное протрузией, экструзией, грыжей диска и радикулитом.
У мужчин радикулит пояснично-крестцового отдела позвоночника часто развивается при тяжелом физическом труде, увлечении тяжелой атлетикой и т.д. У представителей сильного пола первые признаки дегенерации хрящевой ткани позвоночного столба появляются позже, чем у женщин, примерно в возрасте 30 – 32 лет.
Что такое радикулит пояснично-крестцового отдела позвоночника
Для начала давайте разберемся в вопросе о том, что такое радикулит пояснично-крестцового отдела позвоночника и почему он развивается. Итак, радикулит в точном переводе с латинского означает воспаление корешкового нерва. Почему возникает это воспаление? По ряду причин:
- воздействие компрессионного давления тел позвонков при снижении физиологической высоты межпозвоночных дисков (протрузия);
- избыточное напряжение мышц поясницы при остеохондрозе с компенсаторной целью;
- смещение тела позвонка при ослаблении связочного аппарата и снижении высоты межпозвоночного диска;
- искривление позвоночника;
- нарушение осанки, при котором происходит неравномерное распределение амортизационной нагрузки, особенно опасно изменение глубины физиологических изгибов позвоночника;
- выход пульпозного ядра в виде грыжи – его белки оказывают раздражающее воздействие на окружавшие ткани, в нервное волокно корешковых нервов в том числе.
При воспалении корешкового нерва наблюдается нарушение процесса иннервации тех отделов, за которые он отвечает. Болевой синдром иррадиирует по ходу нервного волокна, может достигать стопы, передней брюшной стенки, области паха.
Причины дискогенного или вертеброгенного пояснично-крестцового радикулита
Дискогенный пояснично-крестцовый радикулит – это воспаление корешкового нерва при разрушении или снижении высоты межпозвоночного диска. Вертеброгенный пояснично-крестцовый радикулит – это воспаление, спровоцированное различными дегенеративными и воспалительными процессами, протекающими в позвоночном столбе.
- Основные причины развития пояснично-крестцового радикулита:
- искривление позвоночника и нарушение осанки;
- неправильная постановка стопы (плоскостопие или косолапость);
- травмы спины (компрессионные перелом, трещины тел и остистых отростков позвонков, растяжение и разрывы связочной и сухожильной ткани, вывихи, смещения и т.д.);
- опухоли позвоночника и спинного мозга;
- инфекции, такие как туберкулез, клещевой энцефалит, полиомиелит и т.д.;
- избыточная масса тела, создающая повышенную нагрузку на спину и позвоночный столб;
- отсутствие регулярных достаточных физических нагрузок на мышцы спины;
- тяжелый физический труд и увлечение тяжелой атлетикой;
- деформирующий остеоартроз тазобедренного, коленного или голеностопного сустава.
Очевидная причина развития радикулита – остеохондроз. Это дегенеративное дистрофическое заболевание приводит к тому, что у пациента начинает обезвоживаться фиброзное кольцо межпозвоночного диска. Оно утрачивает свою эластичность и способность к обеспечению защиты корешкового нерва. В результате длительного течения остеохондроза возникает радикулит как осложнение. Его часто ошибочно принимают за обострение остеохондроза и проводят соответствующее лечение. Это нервная тактика. Радикулит следует лечить дополнительно к остеохондрозу, поскольку при нем помимо хрящевой ткани межпозвоночного диска затрагиваются еще и корешковые нервы. Их также следует восстанавливать.
Клинические симптомы пояснично-крестцового радикулита
Первые симптомы пояснично-крестцового радикулита включают в себя локальные и удаленные проявления. К локальным признакам относится:
- боль в области воспаление корешкового нерва (в проекции межпозвоночного диска L5-S1);
- напряжение окружающих мышц каркаса спины;
- болезненность при пальпации остистых отростков;
- скованность движений;
- покраснение и повышение температуры кожных покровов в области поясницы;
- отечность окружающих мягких тканей.
К удаленным признакам относятся неврологические проявления компрессии и воспаления корешкового нерва:
- ощущение онемения по ходу поражённого нервного волокна;
- снижение уровня кожной чувствительности;
- распространение боли острого, жгучего или стреляющего характера по ягодичной, бедренной области, голени, стопе;
- парестезии (ощущение ползающих мурашек).
В остром периоде нарушается работа вегетативной нервной системы. У пациента появляется повышенное потоотделение, общая слабость, сонливость, апатия, учащенное сердцебиение. Затем возникает ощущение мышечной слабости в нижней конечности на стороне поражение корешкового нерва. При отсутствии полного проведения моторного или сенсорного импульса по воспаленному нерву может развиваться спастический паралич нижней конечности.
Клинические симптомы пояснично-крестцового радикулита у женщин могут дополняться болями внизу живота, спазмами при мочеиспускании, синдромом гиперактивного мочевого пузыря, запорами и т.д.
Перед тем, как лечить пояснично-крестцовый радикулит
Крайне важно перед тем, как лечить пояснично-крестцовый радикулит, провести полную клиническую дифференциальную диагностику и отыскать причину воспаления корешкового нерва. До тех пор, пока не будет устранена причина, проводить лечение будет бесполезно. Даже при успешном проведении терапии в скором времени у пациента появится рецидив заболевания.
Диагностика начинается с посещения врача невролога или вертебролога. Он проводит осмотр и назначает рентгенографический снимок. На нем могут быть видны дегенеративное дистрофические изменения, смещение тела позвонка, искривление позвоночника, разрастание остеофитов, трещины и переломы. Если этого недостаточно для постановки точного диагноза, то необходимо провести МРТ обследование. На данном снимке видно фактическое состояние всех тканей, включая хрящевые, связочные, сухожильные, мышечные волокна. Можно исключить опухоли, грыжи, рубцовые деформации и инфекции.
Опасность медикаментозного лечения
Медикаментозное лечение пояснично-крестцового радикулита не только малоэффективно, но и представляет собой серьезную опасность для здоровья человека. В настоящее время отсутствуют эффективные фармаколочгеиские препараты, способные восстановить структуру поврежденного нервного волокна. Более того, отсутствуют фармакологические средства, которые позволили бы эффективно вылечить причину радикулита – остеохондроз.
Обычно пациенту назначается комплекс, включающий в себя миорелаксанты, нестероидные противовоспалительные препараты, поливитаминные средства, хондропротекторы. Применять из всего этого разнообразия можно только витамины группы B, поскольку они действительно могут оказывать положительное влияние на состояние корешковых нервов. Все остальные препараты частично бесполезны, частично опасны.
Наибольшую опасность представляет собой применение нестероидных противовоспалительных препаратов с обезболивающей целью. Таким образом человек снимает болевой синдром и продолжает оказывать физическую нагрузку на и без того поврежденный межпозвоночный диск. Никакого лечебного эффекта эти средства не дают, напротив, ускоряют процесс распада хрящевой ткани фиброзного кольца межпозвоночного диска.
Миорелаксанты купируют напряжение мышечного волокна. Тем самым усугубляют ситуацию, поскольку напряженные мышцы компенсируют чрезмерную амортизационную нагрузку, оказываемую на поврежденные хрящевые диски. Усугубляется течение радикулита.
Хондропротекторы обладают потенциалом восстанавливающего лечебного эффекта на хрящевую ткань. Но для получения положительного результата необходимо вводить их непосредственно в очаг патологической деформации. При внутримышечном введении или при приеме в виде таблеток они не проникают в поврежденные места межпозвоночных дисков, поскольку нарушение диффузного питания – это и есть основная причина остеохондроза и осложняющего его радикулита.
Лечение радикулита пояснично-крестцового отдела позвоночника
Начинать лечение радикулита пояснично-крестцового отдела позвоночника следует с поиска и устранения его причины. Самое эффективное на сегодняшний день лечение радикулита пояснично-крестцового отдела – это сочетание методов мануальной терапии, тракционного вытяжения, иглоукалывания, физиотерапии и лечебной гимнастики.
При лечении радикулита пояснично-крестцового отдела позвоночника:
- массаж и остеопатия позволяют восстановить нарушенную микроциркуляцию лимфатической жидкости и крови, улучшить проницаемость и эластичность мягких паравертебральных тканей, снять избыточное мышечное напряжение;
- рефлексотерапия запускает процесс естественной регенерации поврежденных хрящевых тканей;
- лечебная гимнастика и кинезиотерапия укрепляют мышечный каркас спины и поясницы, запускают процесс диффузного питания межпозвоночных дисков;
- тракционное вытяжение позвоночного столба позволяет восстановить нормальные размеры межпозвоночных промежутков, устранить давление с корешковых нервов;
- физиотерапия и лазерное воздействие ускоряют процесс выздоровления.
Курс лечения всегда разрабатывается индивидуально. Не стоит в этом деле опираться на знания, полученные в сети интернет. Обратитесь за помощью к опытному вертебрологу или неврологу Доктор проведёт осмотр и разработает индивидуальный план лечения.
Имеются противопоказания, необходима консультация специалиста.
Эта акция - для наших друзей в Фейсбуке, Твиттере, ВКонтакте, Ютуб и Инстаграм! Если вы являетесь другом или подписчиком страницы клиники.
Пациенты, обратившиеся в нашу клинику и прошедшие исследования МРТ, рентген, ЭЭГ или РЭГ, могут получить первичную консультацию .
Врач-невролог, мануальный терапевт, остеопат
Высшая квалификационная категория, заведующий отделением неврологии
Врач-невролог, мануальный терапевт, иглорефлексотерапевт
Врач-невролог, мануальный терапевт
Врач-невролог, рефлексотерапевт, невролог-алголог, психоневролог
Кандидат медицинских наук
Высшая квалификационная категория, кандидат медицинских наук
Врач-невролог, мануальный терапевт, рефлексотерапевт
Врач-невролог, рефлексотерапевт, мануальный терапевт, остеопат
Высшая квалификационная категория
Врач-невролог, мануальный терапевт
Основные показания для применения устройства Triton - вытяжение и мобилизация скелетных структур и мышц, ослабление периферической иррадиирующей боли, боли в поясничном отделе позвоночника
Боль в спине описывают по-разному: острая, тянущая, мучительная, жгучая, приступообразная и т.д. Причины, ее вызывающие, также разнятся. Хотя, откровенно говоря, большинство из нас до них и не доискивается. Заболело — значит надо приложить тепло и выпить таблетку (сделать укол).
Но не все так просто. Боль в спине может быть как следствием легко устраняемого (если вы в руках хорошего специалиста) мышечного зажима, так и проявлением весьма серьезного заболевания, которое нуждается в незамедлительном лечении. И чем раньше человек начнет терапию, тем больше шансов на успех.
Верно определить причину и характер патологии и назначить адекватную комплексную терапию может только врач! Самолечение при болях в спине неэффективно и опасно!
Что такое радикулит
Радикулит (радикулопатия, корешковый синдром) представляет собой воспалительное поражение спинномозговых корешков, сопровождающееся выраженным болевым синдромом.
Патологические изменения могут происходить как в одном спинномозговом корешке, так и в нескольких одновременно.

Диагностика и лечение радикулита
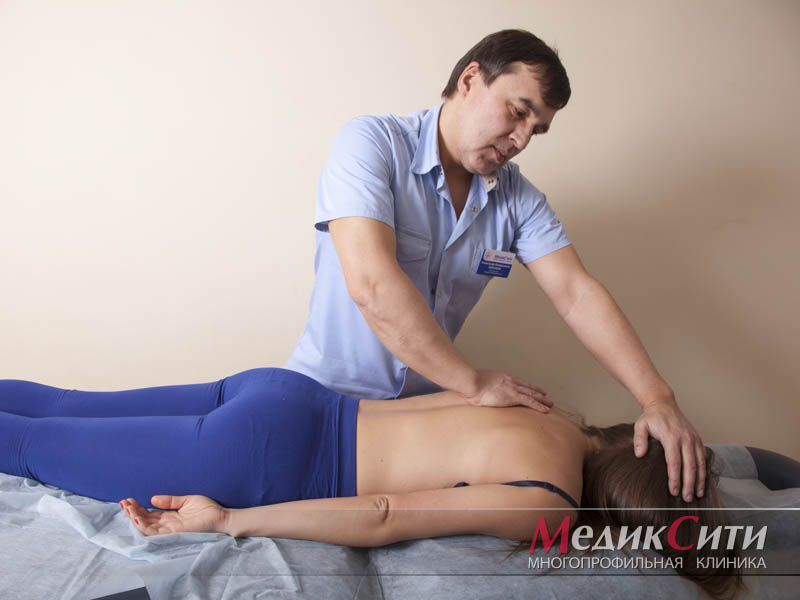
Диагностика и лечение радикулита

Диагностика и лечение радикулита
Почему воспаляются спинномозговые корешки
Спровоцировать радикулопатию могут различные причины, но в подавляющем числе случаев корнем всех бед является остеохондроз и связанные с ним дегенеративно-дистрофические изменения в тканях межпозвонковых дисков и позвонков.
Среди других распространенных причин радикулита:
- опухоли позвоночника;
- аномалии развития позвоночника;
- травматические повреждения;
- грыжи позвоночника;
- ревматизм, артрит;
- избыточный вес, низкая физическая активность;
- постоянная статическая нагрузка на позвоночник (сидячая и стоячая работа);
- компрессионные нагрузки на позвоночник (физически тяжелый труд и спортивные дисциплины, предполагающие поднятие тяжестей);
- инфекционные заболевания (грипп, менингит, туберкулез, сифилис);
- частые переохлаждения и др.
Симптомы радикулита
В зависимости от локализации воспалительного процесса, различают шейный, поясничный, крестцовый радикулит.

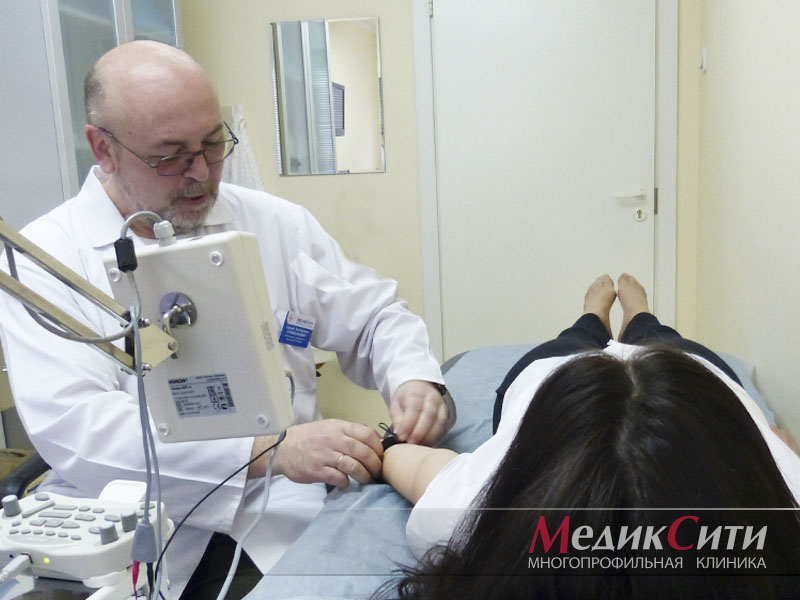
Диагностика радикулита: ЭМНГ
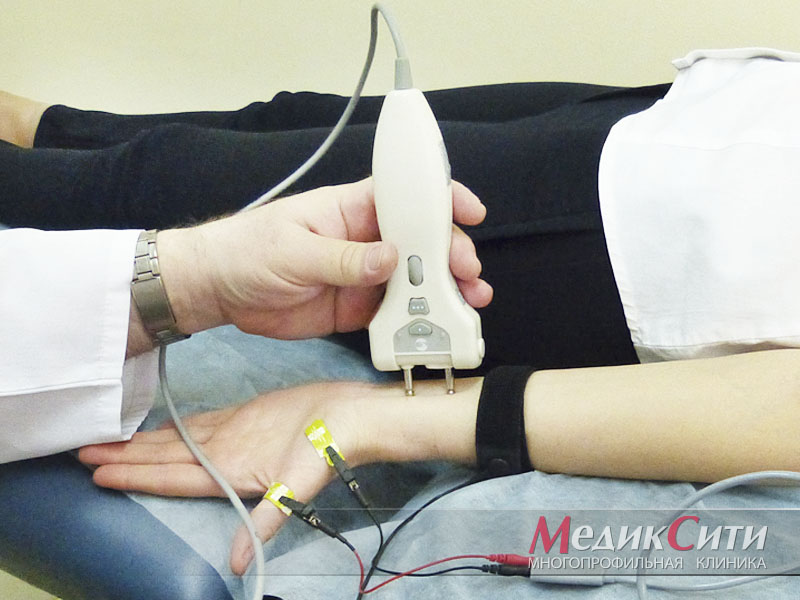
Диагностика радикулита: ЭНМГ
Шейный радикулит характеризуется болью и нарушениями чувствительности затылка, задней поверхности головы и плеч. Ощущения усиливаются при движении головой (при кивке, наклоне, повороте). У больного может возникнуть кривошея.
При шейно-плечевом радикулите к перечисленным признакам добавляются боль и онемение в плечах, лопатках, руках; при шейно-грудном — боли в верхней части грудного отдела спины.
Грудной радикулит проявляется сильными болями в груди, кардиалгией (боль в сердце), плечевом поясе и межреберье, а также в животе. Ноющие приступообразные боли при радикулите этого вида сопровождаются покалыванием и онемением, могут иррадиировать в руки. У человека может понижаться температура тела, скакать давление, возникать затрудненность дыхания.
Пояснично-крестцовый радикулит (поясничный радикулит) — самый распространенный вид заболевания, при котором задействовано пояснично-крестцовое соединение. Проявляется острой болью в области поясницы, отдающей в ногу (как по передней, так и по задней поверхности). Боль распространяется ниже колена и доходит до голени и стопы, сопровождается нарушением ходьбы, затруднениями при наклонах, неприятным онемением и покалыванием ноги. С течением времени может наступить атрофия мышц.
Из-за своей подвижности поясничный отдел часто подвергается повреждениям. Для этой части позвоночника характерны такие патологии, как грыжа диска, остеохондроз, спондилоартроз.
В результате сжатия корешков поясничного отдела появляется острая боль, отдающая в ягодицу, бедро, голень и наружную часть стопы. При движении ощущения усиливаются, человек может хромать.
Боль в пояснице — не всегда проявления пояснично-крестцового радикулита, это могут быть другие заболевания позвоночника.

Диагностика радикулита: МРТ позвоночника

Диагностика радикулита: ЭМНГ
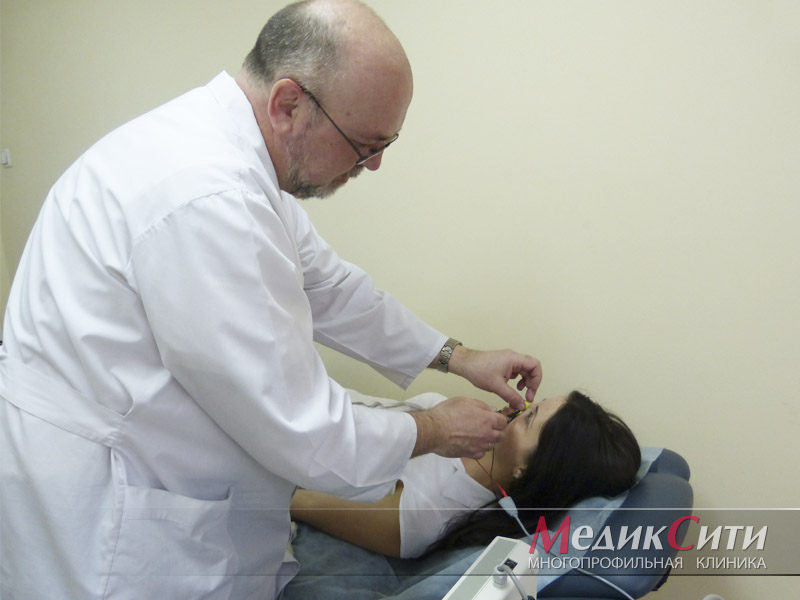
Диагностика радикулита: ЭНМГ
Люмбаго ("прострел") может быть связан и не связан с радикулопатией. Заболеванию свойственны внезапные интенсивные (стреляющие, рвущие, пульсирующие) боли в нижней части спины, спазмы мышц и нарушения движения. Боль может иррадиировать в ягодицу или ногу.
Боль может сохраняться длительно, до месяца.
Люмбалгии (боли при люмбаго) могут возникать на фоне сильного переохлаждения, значительной нагрузки или при травматическом смещении позвонков.
Приступ люмбаго, в среднем, длится до 5-7 дней. По свидетельству больных, сильнее всего люмбалгия в первые часы приступа и по ночам.
Лечение люмбаго в быту должно быть сведено к купированию болевых ощущений, далее необходимо срочно посетить врача-невролога.
При надлежащем лечении полное выздоровление (с исчезновением всех проявлений люмбаго) наступает в течение 1-1,5 месяцев.
Ишиасу сопутствуют резкие, жгучие боли по ходу седалищного нерва. Поэтому нередко используется еще одно название этого недуга — ишиас седалищного нерва. Болей в пояснице при ишиасе может не быть.
Симптомы ишиаса исчерпываются преимущественно одним словом — боль. Боли при ишиасе описываются пациентами как стреляющие, жгучие, кинжальные. Они могут быть как приступообразными, так и весьма продолжительными, хроническими.
Болевые ощущения при ишиасе, как правило, односторонние. Они могут охватывать ягодицу, заднюю поверхность бедра и голени, иногда достигать кончиков пальцев. Симметричная боль — достаточно редкое явление.
При люмбоишиалгии симптомы люмбаго и ишиаса комбинируются и сосредоточиваются на поясничной области с переходом в ягодицы и в ноги. Боли описываются как длительные, глубинные.
Диагностика и лечение радикулита
Прием врача-невролога — первый шаг на пути к выздоровлению. После подробного опроса и осмотра больного доктор назначает необходимые тесты.
В список рекомендуемых обследований могут входить:
Лечение радикулита, лечение ишиаса и люмбаго назначается индивидуально для каждого пациента.
Обычно это комплекс необходимых лечебных мероприятий:
- лекарственная терапия;
- ЛФК;
- физиотерапия;
- иглорефлексотерапия;
- мягкие мануальные методики и др.

Пояснично-крестцовая радикулопатия – клинический симптомокомплекс, который чаще всего вызван дегенеративными дистрофическими изменениями в позвоночных структурах и проявляется вторичным воспалительным процессом.
Особенность этого вида патологии заключается в том, что она затрагивает периферическую нервную систему. Проявляется различными вариантами болевых ощущений: иногда боль локализуется в нижней части спины, иногда может отдавать в конечности или затрагивать всю нижнюю часть туловища. Характер боли и ее продолжительность во многом определяется видом и формой заболевания, а также причинами, которые привели к ее возникновению.
Общая характеристика пояснично-крестцовой радикулопатии

Поясничный отдел позвоночника анатомически наиболее подвижен и подвергается самым сильным нагрузкам, независимо от того, присутствуют достаточные физические нагрузки или нет.
Позвонки принято обозначать первой буквой латинского названия зоны расположения и цифрой, обозначающей номер позвонка. Так, первый позвонок поясничной области обозначается L1 и так далее до L4, L5. Особенно уязвимы переходные сегменты отделов позвоночника – L5 – S1. Именно изменения на этом участке приводит к возникновению пояснично-крестцового радикулита.
Данный процесс связан с высыханием и уплотнением тканей, что приводит к образованию трещин, а в дальнейшем к выпячиванию части межпозвоночного диска в позвоночный канал (протрузий), или к разрыву фиброзного кольца, провоцирующему образование грыжи, когда ядро диска выходит наружу. Эти процессы влияют на ослабление связок, под их влиянием происходит истончение межпозвоночных дисков.

Организм вынужден защищать позвоночник, поэтому сбоку по краям позвонков образуются остеофиты (костные выступы), которые компенсируют подвижность и предотвращают смещение позвонков. Это процесс носит название спондилез, он отмечается на поздних стадиях развития радикулита.
И выпячивание дисков, и грыжи, и остеофиты давят на нервные окончания, защемляя спинномозговые корешки, что приводит к болезненным ощущениям в области защемления.
При этом защитные функции организма вызывают мышечную реакцию. Как правило, чтобы ослабить давление на нерв и увеличить промежуток между позвонками, мышцы переходят в состояние повышенного тонуса, что приводит к сильным спазмам.
Длительность патологических процессов провоцирует переход заболевания в хроническую стадию.
Возрастной фактор часто является причиной изменения костной ткани, которое приводит к дегенеративным процессам. Люди, чей возраст превышает 40 лет, входят в группу риска.
Радикулиту подвержены люди, которые длительно вынуждены оставаться в статической позе (в наклоне, в сидячем положении). Часто страдают этим видом радикулита спортсмены, и люди, чьи профессии связаны с повышенными физическими нагрузками.
Еще одна группа людей, подверженная заболеванию – люди, чьи профессии связаны с работой в условиях низких температур или повышенной влажности.
Причины возникновения

Радикулит принято считать болезнью возрастных пациентов, хотя это далеко не всегда соответствует действительности. В последнее время наметилась четкая тенденция развития патологических процессов в позвоночнике, вызванных гиподинамией (пониженной физической активностью).
Другими факторами, вызывающими защемление нервных корешков пояснично-крестцовой зоны могут являться:
- наследственность, т.е. генетическая предрасположенность;
- интоксикации организма (алкоголем, тяжелыми металлами);
- травмы позвоночника;
- инфекционные заболевания: грипп, туберкулез, сифилис;
- болезнь Бехтерева;
- нарушение обменных функций;
- врожденные или приобретенные патологии позвонков;
- грыжа межпозвоночных дисков;
- синдром грушевидной мышцы;
- образование остеофитов;
- различные заболевания позвоночника: сколиозы, артрит, остеохондроз, стеноз (сужение канала в позвоночнике, по которому проходит нерв), спондилолистез (смещение позвонков).
Радикулит поясничный симптомы и лечение

Общие симптомы проявления пояснично-крестцового радикулита:
- Сильные боли, которые могут быть локализованы в различных областях (от поясницы и ягодиц до задней или боковой поверхности бедер) и отличаться разной интенсивностью. Любая физическая активность при этом только усиливают боль, также боль усиливается при попытке прокашляться и во время чихания.
- Ограниченность подвижности в области поясницы, при которой невозможно наклониться вперед или отклониться назад, а также трудно делать боковые наклоны.
- Нарушение подвижности пальцев ног, такие простые действия как сгибание пальцев ног или подъем на цыпочки становится проблематичным.
- Радикулит, вызванный остеохондрозом может иметь и видимые внешние проявления. Например, сглаживание естественного поясничного лордоза (прогиба позвоночника вперед) и увеличение кифоза (прогиба назад), проявление сколиоза в сторону, где локализуются дегенеративные изменения.
Кроме того, характерные симптомы зависят от вида поясничного радикулита и степени поражения нервной ткани задетых корешков.
Виды радикулита пояснично-крестцовой зоны
В зависимости от того, как проявляется заболевание, выделяют три разновидности радикулита: люмбалгия, ишиас и люмбоишиалгия.
Переводится с латыни как “поясница”. Термином характеризуют резкую простреливающую боль в данной области. Приступы люмбаго часто продолжаться от нескольких минут до нескольких часов, а когда простреливающие боли наблюдаются в течение многих месяцев, принято говорить о люмбалгии.

Механизм появления люмбаго: сначала происходит смещение или изменение структуры позвонков поясничного отдела, которое затем вызывает защемление нервных окончаний.
Этот процесс приводит к появлению сильной боли в нижней части спины, гипертонусу мышц и нарушению двигательной активности. Мышцы спазмируются, пациент застывает, наклонившись вперед, и не может больше шевелиться, любые действия, направленные на изменение положения вызывает приступ сильнейшей боли.
Больной не может ни самостоятельно, ни с посторонней помощью разогнуться.
- значительные физические нагрузки;
- излишнее напряжение мышц, например при поднятии тяжестей (боль проявляется в момент нагрузки и продолжается после нее);
- резкая смена температур, например, при обливании ледяной водой после парной.
Выражается наличием стреляющей боли в области седалищного нерва. Пациент ощущает жжение и покалывание в области ягодиц, бедер и голени довольно длительное время, боль не отпускает даже во сне.

Совмещает все симптомы предыдущих видов. Боль локализуется в нижней области спины и отдает в ягодичную область и ноги.
При этом имеет длительный ноющий характер.
Формы радикулопатии
Классификация форм радикулопатии основана на различии причин поражения нервов. Различают:
- спондилогенную (дискогенную) радикулопатию, при которой отмечается дегенеративное изменение диска;
- вертеброгенную (берущую начало от различных нарушений в позвоночнике, например, нарушение строения тела позвонка);
- смешанную, которая совмещает и поражение позвоночного диска, и поражение тела позвонка.
Причиной возникновения заболевания является дегенеративные изменения позвоночных дисков. Начинается с истончения тканей диска, потери эластичности и истирания диска. Пульпозное ядро, которое находится внутри фиброзного кольца при истирании выпячивается наружу, при разрыве кольца образуется грыжа. Процесс сопровождается давлением на нервные корешки спинномозговых нервов.
Диагностика

Для диагностики во время острого периода применяют исследования специфических реакций организма, которые состоят из нескольких тестов:
- проверка на симптом Бехтерева (когда человек пытается сесть из положения лежа, он подгибает ногу с той стороны, где отмечаются поражения позвоночника);
- проверка на симптом Ласега (поднимание выпрямленной ноги в положении лежа на спине приводит к усилению болевого синдрома);
- проверка симптома Бонне (появляются визуальные изменения: складка под ягодицей со стороны поражения выравнивается);
- тест симптома Нери (наклон головы вызывает сильную боль в пояснице, крестце и ногах);
- симптом Дежерина (чихание и кашель вызывают еще большую интенсивность боли).
Проведение этих тестов позволяет поставить диагноз “радикулит”. Также для дальнейших исследований применяется:
- Рентгенография в двух проекциях, которая определяет искривление, аномалии развития позвоночника, остеохондрозные изменения и подвывихи.
- Электромиография. Проводится для подтверждения и определения уровня поражения нервно-мышечной структуры.
- КТ и МРТ. Помогают исключить опухолевые онкологические процессы.
- Магнитно-резонансная терапия не только определяет размеры грыжи, но и выявляет изменения спинального вещества, вызванные воспалением, а также степень компрессии канала позвоночного столба.
Лечение
Для лечения пояснично-крестцового радикулита применяется консервативная терапия с учетом причины, вызвавшей патологию, а также стадии заболевания.

В первую очередь пациенту назначается постельный режим и медикаментозная терапия. Далее проводится комплексное лечение, которое включает как медикаментозную, так и физическую терапию, состоящую из физиопроцедур, ЛФК, массажа. Возможно также применение дополнительных альтернативных методов, таких как мануальная терапия, иглорефлексотерапия, гирудотерапия.
Главная цель на начальном этапе лечения – избавить пациента от сильной и острой боли, подавить воспалительные процессы в нервной и мышечной ткани.
Поэтому лечение радикулита с помощью фармацевтических препаратов подразумевает прежде всего применение нестероидных противовоспалительных и обезболивающих препаратов в таблетках, уколах, мазях: Ибупрофен, Диклофенак, Ортофен, Нимесулид; мази Финалгон, Апизартрон, Индометацин.

В случаях, когда противовоспалительные препараты из нестероидной группы не помогают, назначают гормональные препараты из группы глюкокортикостероидов: Дипроспан, Дексаметазон, Преднизолон.
Защитной реакцией на компрессию нервных окончаний является гипертонус мышц. Чтобы снять их спазмирование принимают миорелаксанты: Мидокалм, Сирдалуд, Баклофен.
Для восстановления нервной ткани назначают комплексы витаминов: Мильгамма, Нейромультивит.
Если радикулит имеет спондилогенную форму, то резонно применение хондропротекторов – препаратов, способных восстанавливать хрящевую ткань. Это Хондроксид, Хондроитин, Структум, Дона.
Также в лечение могут использовать мочегонные средства для снятия отечности (Фуросемид, Лазикс) и трициклические антидепрессанты в случае длительного и устойчивого болевого синдрома (Дезипрамин, Амитриптилин).
Полезное видео
Посмотрите видео о радикулите в поясничном отделе
Заключение
Радикулопатия пояснично-крестцовой зоны бывает разных видов и форм, которые отличаются характерной симптоматикой. Чтобы правильно лечить заболевание, его нужно правильно диагностировать.
Читайте также:


