Шейный отдел позвоночника пальпация
Техника осевой нагрузки

Рис. 172. Осевая нагрузка на позвоночник
Перед ощупыванием позвоночника в целях оценки способности его выдерживать нагрузки по вертикали и выявления зоны болезненности можно применить прием вертикальной компрессии (осевая нагрузка, рис. 172).
Техника приема такова: исследуемый находится в вертикальном положении стоя или сидя.
Врач, располагаясь сзади, накладывает свои руки на его темя и осторожно осуществляет равномерное или толчкообразное давление вниз .
Большого усилия прилагать не следует. Манипуляция прекращается при появлении локальной или распространенной боли.
Этот прием нельзя использовать при подозрении на деструкцию, перелом или смещение позвонков.
Пальпация позвоночника
Пальпация позвоночника проводится в вертикальном положении исследуемого (стоя, реже — сидя), с наклоном туловища вперед и обязательно в горизонтальном положении на животе в условиях максимального расслабления мышц. Пальпируя шейный и поясничный отделы в положении лежа, необходимо использовать подкладную ватную подушку. Этим достигается не только расслабление мышц, но и расширение межостистых промежутков (рис. 173).

Рис. 173. Положение исследуемого и подкладной подушки при пальпации шейного отдела позвоночника (А) грудного и поясничного отделов позвоночника (Б).
При пальпации позвоночника очень важно исследовать высоту стояния и положение остистых отростков, величину межостистых промежутков в разных отделах позвоночника, состояние над- и межостных связок, исследовать мышцы справа и слева от позвонков на одном уровне, места выхода межпозвонковых нервов, межреберные промежутки от позвоночника до грудины (рис. 174).

Рис. 174. Пальпация над- и межостистых связок.
Указательный или средний палец правой руки, лучше в полусогнутом состоянии с достаточной силой погружается в межостистые пространства. Рука может располагаться перпендикулярно или вдоль позвоночника. Возникающая боль указывает на повреждение связок или диска. При подозрении на разрыв межостистых связок исследование проводится с подкладкой подушек под живот больного. Такое положение расширяет межостистое пространство и благоприятствует выявлению резкого расширения его и появлению западений между соседними остистыми отростками при разрыве связок
Уровень стояния и положение остистых отростков проверяется двумя способами:

Рис. 175. Пальпация позвоночника в вертикальном положении пациента.

Рис. 176. Ощупывание остистых отростков позвоночника.
1. Рука врача плоско укладывается на позвоночник так, чтобы указательный палец правой руки располагался на вершинах отростков;
при вертикальном положении исследуемого пальцы должны быть направлены вверх (рис. 175),
при горизонтальном положении — они могут быть направлены вниз (рис. 176);
ощупывание проводится от IV—V шейного позвонка до крестца включительно;
Рука врача плотно укладывается на позвоночник так, чтобы указательный палец располагался на вершинах отростков. Скользящим движением от IV—V шейного позвонка до крестца включительно можно выявить малейшие смешения остистых отростков вперед (спондилолистез), назад (ретролистез, чаше в шейном отделе), в стороны, а также их расщепление.
2. Пальпация остистых отростков по Турнеру — мягкий край локтевой стороны ладони прикладывается к спине вдоль остистых отростков под углом 45°, движение ладони вдоль позвоночника легко выявляет выступающие отростки пораженных позвонков; при ощупывании обращается внимание на расстояния между соседними остистыми отростками.
При нормальном строении позвоночника остистые отростки располагаются строго по вертикальной линии (можно ориентироваться по гиперемии кожи над вершинами отростков). В разных отделах позвоночника высота остистых отростков разная, наибольшая она в грудном отделе. Надо обращать внимание на уровень рядом лежащих отростков. В норме между соседними отростками нет значительных перепадов, за исключением уровня VII шейного и II поясничного позвонков. Выбухание, западение, отклонение в сторону в норме не отмечается, при их появлении необходимы специальные исследования для определения причины. Отклонение нескольких остистых отростков в сторону указывает на искривление позвоночника (сколиоз), который нередко наблюдается и у практически здоровых людей.
Исследуя остистые отростки, важно обратить внимание на величину промежутков между ними. В норме в разных отделах она разная, но переход величины между соседними позвонками постепенный. Значительное увеличение или сужение межостистых промежутков между соседними отростками, появление болезненности при пальпации — признаки неблагополучия (растяжение или разрыв межостистой связки, смещение позвонка, перелом остистого отростка).
Далее остистые отростки необходимо пропальпировать, используя давление (компрессию) большим или средним пальцем, а затем проперкутировать средним пальцем или неврологическим молоточком. Этими способами выявляется болезненность.
Исследование проводится сверху вниз от позвонка к позвонку. С особой тщательностью исследуются те места, где выявлены отклонения при осмотре или имеется болезненность.

Рис. 177. Выявление локальной болезненности надавливанием на остистые отростки.
При компрессии большим пальцем для большего усилия он устанавливается вертикально (рис. 177), однако вначале давление
должно быть умеренным, далее оно возрастает, но только до появления болезненности. Можно подобную компрессию выполнить средним пальцем.
Для большего усилия используется большой палец правой руки, последовательно исследуются все остистые отростки и особенно — в зоне болезненности, видимой деформации позвоночника и смещения остистых отростков. В этих местах компрессия пальцем начинается с незначительного усилия, она не должна быть сильной, с появлением боли прекращается.
Дугоотростчатые и реберно-позвонковые суставы ощупыванию не доступны. Их исследование носит ориентировочный характер и проводится с помощью глубокой пальпации с надавливанием большим пальцем по паравертебральным линиям — на 1,5—2 см в сторону от линии остистых отростков в грудном отделе и 2—3 см — в поясничном отделе (рис. 179). У здоровых пальпация безболезненная, боль возникает при воспалении зтих суставов, мышц над ними и при травме.

Рис. 179. Пальпация области суставных отростков позвоночника.
Большие пальцы врача сильно погружаются в ткани рядом с остистыми отростками (1,5—2 см от остистых отростков в грудном отделе и 2-5 см — в поясничном отделе).
Болезненность возникает при воспалительном поражении суставов, поврежденных связках, патолоши диска, переломах поперечных отростков, патологии мышц спины.
Пальпация мышц спины проводится в условиях их максимального расслабления, то есть, в положении лежа. Кисть врача располагается пальцами вверх в паравертебральной области слева или справа от остистых отростков на расстоянии 3—5 см. Лучше начать исследование с шейного отдела. Пальцы погружаются в мышцы и последовательно перемещаются по направлению к поясничному отделу. Рабочая поверхность — конечные фаланги II, III, IV пальцев, обладающие наибольшей чувствительностью. Пальпацию мышц можно проводить одновременно двумя руками, расположенными справа и слева от позвоночника. Можно пальпацию проводить так, как показано на рис. 180.

Рис. 180. Пальпация параспинальных мышц.
Один или два пальца осторожно погружаются в мышцу на расстоянии 3—5 см от остистых отростков на всем протяжении позвоночника с каждой стороны. Этим выявляется напряжение мышц (особенно длинных мышц спины), сопровождающее почти все заболевания позвоночника, и болезненность.
Диагностическая ценность метода очень высока, но пальпация требует большого навыка.
У здорового человека ощупывание мышц в паравертебральных областях безболезненное, тонус мышц умеренный, одинаковый на всем протяжении и с обеих сторон, однако он зависит от физической тренированности и способности человека расслабиться. Напряжение мышц спины, распространенное или локальное, указывает на зону и уровень патологии, что может быть обусловлено заинтересованностью мышц, суставов, позвонков, дисков, связок, нервных корешков.
Перкуссия по остистых отростков
Перкуссия по остистым отросткам проводится одним из трех вариантов.
1. Правая кисть врача укладывается вдоль позвоночника так, чтобы II и IV пальцы ложились по сторонам остистого отростка, а средний палец касался вершины отростка. Удары но остистому отростку наносятся этим же средним пальцем, а II и IV пальцы, умеренно погруженные в мышцы, хорошо воспринимают рефлекторное напряжение мышц, возникающее при наличии боли.
2. Левая кисть врача укладывается вдоль позвоночника так, чтобы II и III пальцы ложились по бокам исследуемого остистого отростка с легкой компрессией на мышцы для восприятия рефлекторного мышечного напряжения при ударах по отростку. Удары наносятся средним пальцем правой кисти, как при обычной перкуссии, или неврологическим молоточком.
3. Перкуссия остистых отростков проводится по принципу обычной непосредственной перкуссии III пальцем правой кисти или неврологическим молоточком (рис. 178).

Рис. 178. Выявление болезненности перкуссией по остистым отросткам.
ЭТО НЕ РЕКЛАМА
Жив ли Христос? Воскрес ли Христос из мертвых? Исследователи изучают факты
Остеопат Гуричев Арсений Александрович

Фото: Marta Jastrzebska
Особенности анатомии шейного отдела позвоночника. Виды повреждений и дисфункций. И так ли часто встречается вывих Атланта, или не верь глазам своим…
О “правке Атланта”
Правка Атланта — это технический приём, основанный на убеждении о том, что позвонки куда то смещаются (в частности первый шейный), и что из за этого происходят все проблемы со здоровьем.
Наибольший вклад в распространение продажи услуги правки Атланта внесли продолжатели фирмы AtlasPROfilax Academy Switzerland®, продающие механический аппарат для “правки Атланта”, обучающие специалистов и проводящие собственно “правку Атланта”.
Обилие разномастных “правщиков Атланта” — от аппаратных до мануальных, в основном не врачей, разносит заразу всеобъясняющего подвывиха и обязательной коррекции верхнешейного отдела позвоночника. Инстаграм-герои распространяют идею о 100% встречаемости родовой травмы шеи у детей и международном заговоре врачей.
Высокая встречаемость небольших асимметрий этого отдела позвоночника, выявляемая при рентгенологическом исследовании и высокая степень ошибок укладки подогревает нездоровый интерес к Атланту. Ещё больший интерес подогревается желанием человека получить простое решение сложных проблем (Эликсир молодости).
А был ли мальчик…
Посмотрим с точки зрения анатомии, рентгенологии, травматологии и нейрохирургии на вопросы повреждений шейного отдела позвоночника, и в частности Атланта.
Атлант — первый шейный позвонок. Тело позвонка у Атланта отсутствует (эмбрионально оно ушло на построение зуба второго шейного позвонка). Позвоночное отверстие большое, на внутренней поверхности передней дужки имеется ямка для сочленения с зубом второго шейного позвонка — так формируется срединный атлантоосевой сустав (сустав Крювелье). На верхней поверхности задней дуги имеется борозда (борозды — с обеих сторон) позвоночной артерии.
Атлант посредством верхних суставных поверхностей соединяется с мыщелками затылочной кости, образуя атлантозатылочный сустав. Нижними суставными поверхностями Атлант сочленяется с Аксисом, или вторым шейным позвонком — это латеральные атланто-осевые суставы.
Таким образом Атлант и Аксис имеют три сустава: один срединный и два латеральных, некоторые авторы из за особенностей физиологии движения выделяют здесь четвёртый сустав — между задней суставной поверхностью зуба и поперечной связкой Атланта. Сочленение мыщелков затылка, Атланта и Аксиса функционально образуют один общий сустав, который называют суставом головы, или суставом затылка.
- Передняя затылочно-позвоночная перепончатая связка
- Передняя продольная связка
- Задняя продольная связка
- Покровная перепонка
- Поперечная связка Атланта (её ножки — крестообразная связка)
- Нижняя боковая связка зуба
- Собственные связки зуба:
- крыловидная связка
- связка верхушки зуба
- задняя (posterior) затылочно-позвоночная перепончатая связка
- Дорзальная (dorsalis) атлантоаксиальная перепончатая связка
- Желтые связки
- Межостистые связки
- Выйная связка
- Межпоперечные связки
Связочный аппарат зуба
От верхушки зуба второго шейного позвонка до переднего края большого отверстия затылочной кости идут три связки: связка верхушки зуба и две крыловидные связки. Сзади сустав Крювелье укреплён поперечной связкой, фиксированной к боковым массам Атланта. Передняя дужка и волокна поперечной связки образуют очень плотное, крепкое, устойчивое к травме костно-фиброзное кольцо. От поперечной связки вверх — к затылочной кости и вниз — к Аксису направлены волокна крестообразной связки. Все связки зуба покрыты лентой задней продольной связки, которая отделяет сустав Крювелье от спинного мозга.
В шейном отделе позвоночника имеются оригинальные для позвоночника суставы — унковертебральные сочленения (Troland), или суставы Люшка — соединения вытянутых верхнебоковых краёв тел (крючковидных отростков) каудальных позвонков с нижнебоковыми углами тел краниальных позвонков с образованием суставов, имеющих щель около 2-4мм, заполненную синовиальной жидкостью.
Не смотря на то, что размеры шейных позвонков наименьшие в позвоночном столбе нагрузка на 1см2 межпозвонкового диска в шейном отделе позвоночника большая чем в поясничном отделе (Matiash et al, В.А. Епифанцев, А.В. Епифанцев, 2004). Развитый связочный аппарат обеспечивает относительно незначительную подвижность между телами шейных позвонков — их диапазон горизонтального смещения составляет 3-5мм (R.Galli et al, В.А. Епифанцев, А.В. Епифанцев, 2004).
Анатомия верхнешейного отдела рассматривается в биомеханике со следующими особенностями движения: скольжение мыщелка затылочной кости вентрально сопровождается дорсальным скольжением противоположного мыщелка, что вызывает боковой наклон головы в сторону вентрально расположенного мыщелка и ротацию головы в сторону дорсального мыщелка (Остеопатия в разделах. Часть II. Рук. для врачей под ред. И.А. Егоровой, А.Е. Червотока. Изд. дом СПбМАПО, СПб, 2010).
Кроме особенностей анатомии позвонков следует отметить и наличие в данной области наиважнейшей части головного (продолговатый мозг) и спинного мозга — уровень их границы находится на выходе из сегмента С1 спинномозговых корешков, которые идут горизонтально и выходят из позвоночного канала над позвонком СI. Далее в шейном отделе сегменты спинного мозга расположены на один позвонок выше соответствующего по счёту позвонка.
Позвоночные артерии
Есть особенности и со стороны системы кровообращения. Позвонки шейного отдела у оснований поперечных отростков имеют отверстия, формирующие канал для позвоночных артерий. В подзатылочной области они покидают позвоночник и заходят в голову — здесь имеются петли позвоночных артерий, обеспечивающие повороты головы без артериального обкрадывания, но эта же особенность создаёт уязвимость для внешнего давления на сосуды.
Позвоночные артерии кровоснабжают заднюю часть головного мозга, также участвуют в общем кровоснабжении мозга (их вклад порядка 30%). Кровоснабжению по позвоночным артериям могут препятствовать: аномалия Кимерли, спазм мышц (например, нижней косой мышцы головы), атеросклеротические бляшки, тромбы и тромбоэмболы, другие эмболы, аномалии и особенности развития (повышенная извитость, перегибы).
Резервное пространство
Нужно понимать, как в данной области мало места. Первый-второй шейные позвонки небольших размеров, внутри в канале проходит достаточно толстый спинной мозг, который над этой областью превращается в продолговатый мозг (головной). На этом уровне располагаются важнейшие нервные центры и проходят нервные пути.
Пространство между спинным мозгом и стенками позвоночного канала называется “резервным пространством”, в шейном отделе позвоночника оно составляет спереди 0,3-0,4см, сзади 0,4-0,5см, с боков 0,2-0,95см (Практическая нейрохирургия. Рук. для врачей под ред. Б.В.Гайдара. Гиппократ. СПб, 2002). Наибольшее резервное пространство в шее находится на уровне Атланто-аксиального сочленения, наименьшее (за счёт шейного утолщения спинного мозга) — на уровне четвёртого шейного позвонка.
- Боли в покое и при движении
- Ограничение подвижности головы и шеи
- Изменение положения головы
- Вынужденное положение головы
- Неустойчивость головы
- Звуки (хруст, треск, хлопок)
- Искры и потемнение в глазах
- Нарушения чувствительности в конечностях
- Боль в затылке, плече, руке
- Другие неврологические симптомы
Грубое механическое повреждение на данном уровне (вывих, переломовывих, перелом) часто приводит к повреждению (ушиб, сдавление) спинного мозга и может сопровождаться неврологическими нарушениями: двигательными — от глубокого тетрапареза до тетраплегии с угасанием рефлексов, задержкой мочи и парадоксальным мочеиспусканием, чувствительными — гипестезией, анестезией, расстройствами проводникового характера.
По механизму
- Сгибательные
- Разгибательные
- Ротационные
- Наклона
- Сдвига
- Компрессионные
- Смешанные (комбинированные)
По дальнейшей подвижности
- Стабильные
- Нестабильные
По повреждению спинного мозга
- Осложнённые (с повреждением мозга и корешков)
- Неосложнённые (без повреждения мозга и корешков)
По клиническому периоду
- Острый (дни)
- Ранний (недели)
- Промежуточный (месяцы)
- Поздний (годы).
Структуральные повреждения
- перелом
- переломо-вывих
- лопающийся перелом Атланта (перелом Джефферсона)
- вывихи и подвывихи Атланта (вывихи Кинбека)
- вывихи и подвывихи других позвонков
- разрыв межпозвонкового диска
- травматическая грыжа диска
- разрыв связок
- сотрясение спинного мозга
- ушиб спинного мозга
- сдавление спинного мозга (позвонком, диском, кровью)
- кровоизлияние под оболочки
- ушиб (кровоизлияние) мягких тканей
- разрыв мышц.
- Вентральная (передняя) фиксация мыщелка затылочной кости
- Дорсальная (задняя) фиксация мыщелка затылочной кости
- Ротационная дисфункция сегмента СI-СII
- ERS (экстензия, ротация, латерофлексия) сегмента СI-СII
- FRS (флексия, ротация, латерофлексия) сегмента СI-СII
- ERS (экстензия, ротация, латерофлексия) нижнешейных сегментов
- FRS (флексия, ротация, латерофлексия) нижнешейных сегментов
- NSR (нейтральное положение, латерофлексия, ротация) нижнешейных сегментов.
(Остеопатия в разделах. Часть II. Рук. для врачей под ред. И.А. Егоровой, А.Е. Червотока. Изд. дом СПбМАПО, СПб, 2010).
Остеопатический заговор
Дисфункции шейного отдела позвоночника исправляются за секунды — минуты, техники коррекции дисфункций проходят в базовом остеопатическом образовании. Если бы всё дело было в подвывихе первого шейного позвонка, который достаточно легко коррегируется, то почему бы всех не излечивать таким простым образом?
Мнение некоторых пациентов-параноиков: “Вы специально не исправляете Атлант, чтобы долго лечить пациента” (заявление по типу: “Стоматологи специально повреждают соседние зубы, что бы потом у человека развился кариес, чтобы потом его лечить”, или «Педиатры специально вакцинируют детей, что бы они потом болели«).
Вывих или подвывих?
Если смещение сочленяющихся суставных поверхностей происходит не на всю их длину, то говорят о подвывихе. Если смещение произошло на полное расстояние, а верхушки суставных отростков зафиксировались друг на друге, то такой вывих называют верховым. Передние вывихи с наклоном вывихнутого позвонка называют опрокидывающимися, а без такового — скользящими (Практическая нейрохирургия. Рук. для врачей под ред. Б.В.Гайдара. Гиппократ. СПб, 2002).
Кто вывихнут?
Какой позвонок считать вывихнутым — верхний, или нижний? Большинство травматологов, нейрохирургов и рентгенологов считают вывихнутым верхний позвонок на нижнем, обосновывая это тем, что неподвижной частью позвоночника является крестец, по аналогии с вывихами конечностей, где вывихнутой считается дистальная часть конечности относительно туловища.
В простонародье под “вывихом Атланта” понимают асимметрию затылка относительно первого шейного позвонка, и асимметрию второго шейного позвонка, относительно первого и затылочной кости. Такая асимметрия проявляется на рентгенологическом исследовании, или МРТ как асимметрию положения зуба второго шейного позвонка, или разница расстояний между зубом второго шейного и первым шейным позвонком.
Диагностика
- Опрос
- Осмотр
- Пальпация
- Рентген-диагностика
- Другие методы
Особенности диагностики шеи
Рентгенологическая диагностика верхнешейного отдела позвоночника требует очень аккуратной укладки. Снимок производится через открытый рот, либо при открывающемся и закрывающемся рте. Особенность такого снимка в том, что укладка сложная, пациент чувствует определенный дискомфорт, пациент-ребёнок во время рентгенографии маловероятно может спокойно и ровно лежать.
Из за малых размеров первого и второго шейных позвонков, ещё меньших размеров пространств в канале этих позвонков и относительно большого угла прохождения рентген лучей ошибки оценки симметрии при рентгенографии данного отдела достаточно высоки.
Асимметрия боковых расстояний зуба второго шейного позвонка — частая находка на рентгенографии. Получается противоречивая картина: на рентгенограмме — выраженная асимметрия, а человек не имеет симптомов вывиха (подвывиха) этого уровня шейного отдела позвоночника. Похожая картина будет, если в кабинет свободно и уверенно войдёт пациент со снимком бедра, где будет перелом со смещением…
(По Орел А.М., Гридин Л.А.,Функциональная рентгенанатомия позвоночника.Русский врач. Москва. 2008)
Для изучения положения позвонков шейно-затылочного перехода используются краниовертеброметрические показатели (Орел А.М., 2006, Орел А.М., Гридин Л.А., 2008). Достаточно информативны снимки в сагиттальной и фронтальной проекциях, на которых можно оценить следующие показатели.
Линия Чамберлена
Расстояние между верхушкой зуба второго шейного позвонка и линией, соединяющей задние края твёрдого нёба и большого отверстия затылочной кости. Совпадающая линия — показатель Мак-Грегора, или расстояние между верхушкой зуба второго шейного позвонка и линией, соединяющей задний край твёрдого нёба с нижней точкой чешуи затылочной кости (Ульрих Э.В., Мушкин А.Ю., 2001, Орел А.М., Гридин Л..А, 2008).
Линия Тибо-Вакенгейма
Основная линия проводится касательно к скату затылочной кости — показатель, отражающий аномалии развития основания черепа.
Угол Велкера
Показатель, характеризующий основание черепа, формируется пересечением линий — касательно решётчатой и основной костей, и касательно к скату.
Угол Бродской
Угол Бродской З.Л. — образуется пересечением линии, касательной ската и линии задней поверхности зуба второго шейного позвонка.
Линия Свищука
Линия соединяет передние контуры теней основания остистых отростков I, II, III шейных позвонков, визуализируя заднюю стенку позвоночного канала.
Индекс Чайковского
Индекс Чайковского М.Н., или Индекс Pavlov (Ульрих Э.В., Мушкин А.Ю., 2001) — отношение ширины позвоночного канала на уровне IV шейного позвонка к величине переднезаднего размера тела этого позвонка.
Линия Fischgold-Metzger
Линия соединяет вершины теней сосцевидных отростков, в норме верхушка зуба Аксиса находится на 1-2мм выше этой линии (Королюк И.П., 1996).
Линия Задорнова
Показатель, определяющий соотношение верхних граней пирамид височных костей на рентгенограмме во фронтальной проекции.
При оценке снимка во фронтальной плоскости определяют симметрию положения зуба второго шейного позвонка. Расстояние между медиальными стенками боковых масс Атланта и боковыми поверхностями зуба Аксиса должно быть одинаковым и симметричным (Селиванов В.П., Никитин М.Н., 1971, Сипухин Я.М., Беляев А.Ф., Суляндзига Л.Н., 2005, Левит К, Захсе Й, Янда В., 1993).
Рентген-диагностика мягких тканей шеи
На рентгеногорамме возможна оценка мягких тканей шеи. В ретровертебральное пространство, где оценивается плотность мягких тканей, остистые отростки позвонков, нижний контур затылочной кости и другие структуры проецируются выйная связка.
Процесс костеобразования нередко обнаруживается и в передней продольной связке в виде участков окостенения на уровне межпозвонковых пространств, что объясняется, вероятно, функцией надкостницы, которую выполняет передняя продольная связка. Это состояние диагностируется как проявление фиксирующего гиперостоза Форестье (Орел А.М., Гридин Л.А.,Функциональная рентген-анатомия позвоночника. Русский врач. Москва. 2008).
Зарисовка
- Можно к вам записаться?
- А что случилось?
- У меня вывих Атланта, а наши врачи мурыжат-мурыжат и даже не пытались меня обследовать. Я в Интернете как прочла про Атлант, так мне всё сразу стало ясно.
- Как вы узнали о том, что у вас вывих Атланта?
- Так рентген то всё и показал. Я как увидела результаты рентгена, вообще всё совпало. Вы мне его поставьте на место и всё.
- …
Выводы о шее
Неосторожное, а то и ложное заявление одного специалиста, который убедительно указывает на наличие той или иной проблемы, которая якобы всё объясняет и которую должен исправить другой специалист (и тогда все болезни волшебным образом уйдут как вода в песок) приводит к недопониманию пациента и врача на следующем этапе оказания медицинской помощи.
В организме человека нет какой то специальной области, типа кнопки, выключив которую исчезают все симптомы. У одного человека может быть несколько заболеваний, часто мало связанных друг с другом.
Механическая травма шейного отдела позвоночника — это конкретное повреждение (вывих, перелом, кровоизлияние и тд), которое должно быть доказано несколькими методами диагностики. Эта позиция касается и новорожденных.
Травма шейного отдела позвоночника не встречается у всех новорожденных младенцев. Как не встречается любое заболевание или повреждение у всех людей в популяции. Эта идея также касается глистов, нарушений иммунитета, гиповитаминоза, гастрита, или психосоматических расстройств.
У врачей нет договорённости не лечить пациентов и делать им специально хуже. Все врачи прошли базовое медицинское образование 6 лет (стоматологи 5 лет) и ординатуру 2 года (или интернатуру 1 год), большая часть — постдипломное образование, и разбираются в вопросах анатомии, физиологии, патологии и клинической медицины лучше чем инженер, продавец, водитель, или музыкант. Что не мешает врачам ошибаться.
За всю историю человечества не найдено ни одного универсального, помогающего всем людям, всеисцеляющего метода, даже такого прекрасного как правка Атланта…
Решение найдётся!
Основной целью диагностики является определение наиболее эффективной тактики лечения, основанной на клинической картине пациента. Т.е. диагностика позволяет определить, что с пациентом и какие лечебные мероприятия ему необходимы. Здесь можно выделить три важных компонента:
- Исключение любого серьезного патологического состояния, которое может потребовать направления к врачу для дальнейшего обследования или хирургического лечения.
- Идентификация нарушений паттерна движений, двигательного контроля, проприоцептивной чувствительности, а также соединительно-тканных и невральных дисфункций, и, если возможно, других связанных внутренних и внешних факторов.
- Выявление других особенностей, которые могут влиять на течение заболевания.
Субъективное обследование
Сбор анамнеза имеет важное значение. Проанализируйте историю заболевания пациента и текущую ситуацию. Жалобы пациента, содержат большую часть информации, необходимой для исключения красных флагов и руководства к последующему обследованию.
Расспрашивая пациента, необходимо уточнить, имеется ли симптоматика в других регионах (область плеча, грудной отдел).
Уже на этом этапе можно использовать индекс ограничения жизнедеятельности из-за боли в шее (The Neck Disability Index) и специфическую функциональную шкалу пациента (Patient-Specific Functional Scale).
Пациенты с болью в шее должны быть опрошены на предмет наличия так называемых красных и желтых флагов. Тщательный сбор анамнеза и, возможно, использование разнообразных форм медицинского скрининга являются первым шагом в процессе обследования.

Специальные вопросы
Дополнительное обследование в отношении красных флагов: радиологические аспекты
- Вопросы диагностической визуализации: см. алгоритм Canadian C-Spine Rule (CCR). В случае положительного решения необходимо отправить пациента на визуализацию.
- Рентгенограмма шейного отдела позвоночника чаще всего используется для выявления переломов. Вместе с тем, компьютерная томография более чувствительна в отношении переломов. Пациенты с быстро нарастающими неврологическими признаками и симптомами должны быть направлены на МРТ шейного отдела.
- Пациенты с красными флагами, включая онкологию в анамнезе, возможное поражение позвоночных артерий или нестабильность верхнего шейного отдела, также должны быть направлены на визуализацию.
Желтые флаги являются факторами, которые приводят к нарушению дееспособности пациента в долгосрочной перспективе. Психосоциальные факторы могут способствовать возникновению у пациента стойкой боли и инвалидности, а могут способствовать переходу острого состояния в хроническое, инвалидизирующее состояние. Некоторые признаки и убеждения пациента, на которые следует обратить внимание:
- пассивное отношение к терапии;
- боль должна быть устранена до возвращения к активности;
- необходимость длительного отдыха, снижение функциональной активности и уход от повседневной деятельности;
- пациент сообщает о крайней степени интенсивности боли;
- потребление алкоголя или других веществ.
Опросник страха и избегания (The Fear-Avoidance Beliefs Questionnaire, FABQ) является хорошим инструментом для выявления желтых флагов. Для выявления депрессии можно использовать опросник депрессии Бека (The Beck Depression Inventory, BDI) или скрининговую шкалу тревоги и депрессии (The Depression Anxiety Screening Scale, DASS). Также можно применять шкалу катастрофизации боли (The Pain Catastrophizing Scale), которая помогает определить, не преувеличивает ли пациент свои симптомы и тяжесть ситуации в целом. Например, в популяции пациентов с хлыстовой травмой выявлена умеренная корреляция между порогом болевой чувствительности к давлению и значениями по шкале катастрофизации боли.
Объективное обследование
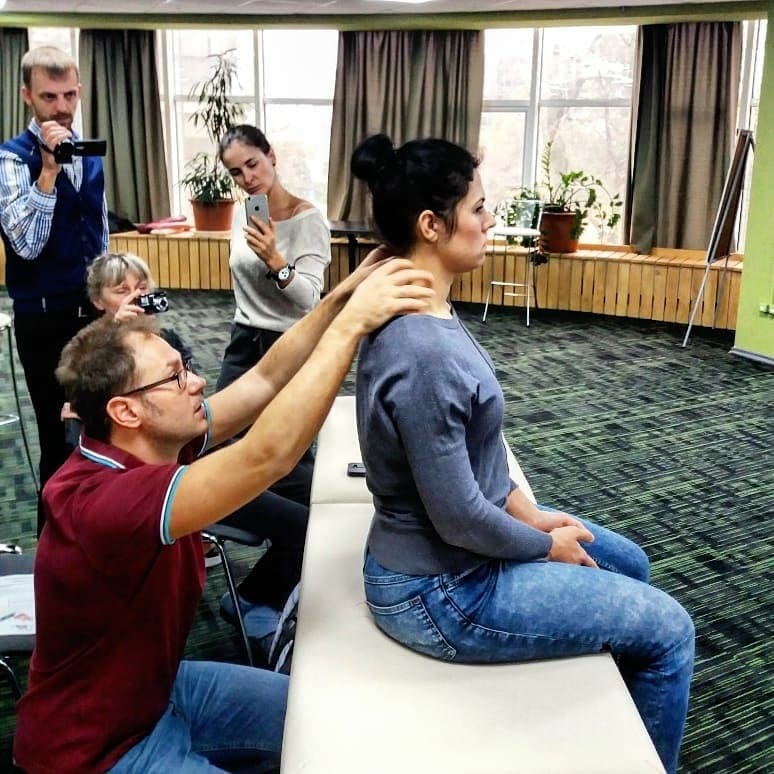
Осматривайте пациента в положении стоя и сидя. В рамках обследования могут быть скорректированы постуральные отклонения для определения их влияния на симптоматику пациента. Наиболее частые постуральные нарушения:
- Протракция шейного отдела или переднее положение головы.
- Протракция плечевого пояса.
- Верхний грудной отдел: кифоз, лордоз, норма.
- Средний грудной отдел: кифоз, лордоз, норма.
Прежде всего попросите пациента продемонстрировать то движение, которое наиболее легко воспроизводит его симптомы. Движение, которое демонстрирует пациент, может дать много ключей к основной причине проблемы и быть критерием эффективности лечения.
Активные движения, пассивные движения, дополнительное давление
Сегментарная мобильность шейного и грудного отделов (PPIVMs и PAIVMs)

Оценка сегментарной мобильности шейного отдела
- Пациент в положении лежа на животе. Терапевт оценивает сегментарную мобильность шейного и грудного отделов позвоночника.
- Большими пальцами осуществляется воздействие (осцилляции) на остистые отростки шейного отдела в задне-переднем направлении.
- Таким же способом можно оценивать подвижность межпозвонковых суставов с каждой стороны.
- Каждый сегмент оценивается на предмет болевого ответа.
- Подвижность сегментов оценивается как нормальная, гипермобильная или гипомобильная. Интерпретация мобильности основана на восприятии и опыте клинициста.
- Психометрические данные для комбинированной оценки болевой провокации и подвижности.
Тестирование пассивных движений в атлантозатылочном суставе (флексия/экстензия)
- Пациент в положении на спине, при этом голова пациента может располагаться на столе, либо за краем кушетки.
- Терапевт стоит у изголовья.
- Тестирование движения (правая фасетка):
- поверните голову на 20-30° вправо для того, чтобы расположить правую фасетку в сагиттальной плоскости;
- выполните трансляцию затылочной кости кпереди, это позволяет оценить экстензию в правой фасетке;
- выполняя трансляцию затылочной кости кзади, можно оценить флексию в этом же сочленении;
- повторите то же самое с левой стороны.
Тестирование подвижности атлантоаксиального сустава (ротация во флексии)
Протестируйте мышцы в положении лежа на спине и сидя.
Положение лежа на спине
Положение лежа на животе
- Пальпация позвонков шейного и грудного отделов центрально и унилатерально.
- Пальпация 1-7 ребер верхнего и среднего грудного отделов.
- Оценка вспомогательных движений 1-7 ребер в задне-переднем направлении.
- Пальпация с целью оценки текстуры тканей на уровне шейного и грудного отделов позвоночника.
- Пальпация с целью оценки сколиотических нарушений.
Неврологическая оценка
Необходимо выполнять неврологическое исследование, если пациент сообщает об онемении или покалывании в спине, области плечевого пояса или верхних конечностях, а также если у пациента есть очаговая слабость, которая указывает на вовлечение нерва.
- C5-C6 – двуглавая мышца плеча.
- C5-C6 – плечелучевая мышца.
- C7 – трёхглавая мышца плеча.
- Флексия (C5).
- Экстензия (C6, C7, C8).
- Отведение (C5).
- Флексия (C5, C6).
- Экстензия (C7).
- Флексия (C6-7).
- Экстензия (C6-7).
- Флексия (C7-C8).
- Экстензия (C7-C8).
- Отведение (T1).
- C3 – затылок.
- C4 – надключичное пространство.
- C5 – передняя поверхность плеча.
- C6 – боковая поверхность плеча.
- С7 – задняя поверхность руки.
- С8 – 4-5 фаланги.
- T1 – медиальная поверхность руки и подмышечная впадина.
Вестибулярная и зрительная функции (черепные нервы 2, 3, 4, 6 и 8):
- Таблица Снеллена для проверки остроты зрения.
- Оценка зрачковой реакции (сужение) на свет. Отсутствие реакции указывает на нарушение функции зрительного или глазодвигательного нерва.
- Движения глаз можно проверить, попросив пациента следить за движениями пальца в горизонтальной, вертикальной и горизонтальной плоскостях. Если глазное яблоко отклоняется от своего нормального положения, нарушаются движения глаз или пациент сообщает о двоении в глазах, то имеет место дисфункция глазодвигательного, блокового и/или отводящего нерва.
- Чувствительность. Оценка болевой и поверхностной чувствительности осуществляется на лбу, щеках и челюсти пациента. Снижение чувствительности или онемение могут быть связаны с поражением тройничного нерва.
- Двигательная функция. Попросите пациента сжать зубы. Слабость, гипотрофия мышц или одностороннее отклонение челюсти указывают на поражение тройничного нерва.
- Попросите пациента поднять брови, нахмуриться, показать зубы, улыбнуться, плотно закрыть глаза и надуть обе щеки.
- Паралич проявляется неспособностью пациента закрыть глаза, опущением уголка рта или затруднением артикуляции.
- Одностороннее поражение нижнего двигательного мотонейрона (НДМ): паралич Белла.
- Двустороннее поражение НДМ: синдром Гийена-Барре.
Языкоглоточный, блуждающий и подъязычный нервы
- Изменение голоса и произношения.
- Дисфония: охриплость означает слабость голосовых связок; гнусавость указывает на парез (слабость) мягкого неба.
- Дизартрия: плохая артикуляция речи.
- Попросите пациента пожать плечами. Неспособность поднять плечи вверх против сопротивления может указывать на поражение добавочного нерва.
Специальные тесты
Пациента усаживают и просят сделать глубокий вдох и задержать его при попытке выдоха на 2-3 секунды. Тест считается положительным при воспроизведении симптомов.
Читайте также:


