Сгибание в шейном отделе позвоночника
Сгибание головы относительно шейного отдела позвоночника и сгибание шейного отдела позвоночника относительно грудного отдела позвоночника зависят от передних мышц шеи.
В подзатылочной части шейного отдела (рис. 76) передняя прямая мышца и длинная мышца головы (It) производят сгибание в атлантозатылочном суставе.
Длинная мышца шеи (1с 1) и 1с2) и длинная мышца головы производят сгибание в нижних сочленениях позвонков. Необходимо подчеркнуть, что длинная мышца шеи играет важнейшую роль в выпрямлении шейного отдела позвоночника и удержании его в прямом положении (рис. 77).
Передние мышцы шеи (рис. 78) находятся на расстоянии от шейного отдела позвоночника и, следовательно, действуют через длинное плечо рычага.
Это мощные сгибатели головы и шейного отдела позвоночника. Они включают в себя над- и подъязычные мышцы:
• челюстно-подъязычная мышца (mh) и переднее брюшко двубрюшной мышцы (не показано здесь) соединяют нижнюю челюсть и подъязычную кость;
• подподъязычные мышцы: щитоподъязычная, грудино-ключично-подъязычная (sch), грудино-щитовидная (не показана на рисунке) и лопаточно-подъязычная (oh).
При одновременном сокращении этих мышц нижняя челюсть опускается, но если она фиксирована сокращением жевательных мышц, то есть жевательной ( т ) и височной (t), тогда над- и подподъязычные мышцы производят наклон головы относительно шейного отдела позвоночника и сгибание шейного отдела позвоночника относительно грудного отдела позвоночника с одновременным уплощением шейного лордоза. Таким образом, они очень важны для поддержания равновесия шейного отдела позвоночника.
| 1. Сгибание головы и шеи. 2. Разгибание шейного отдела позвоночника задними мышцами шеи |
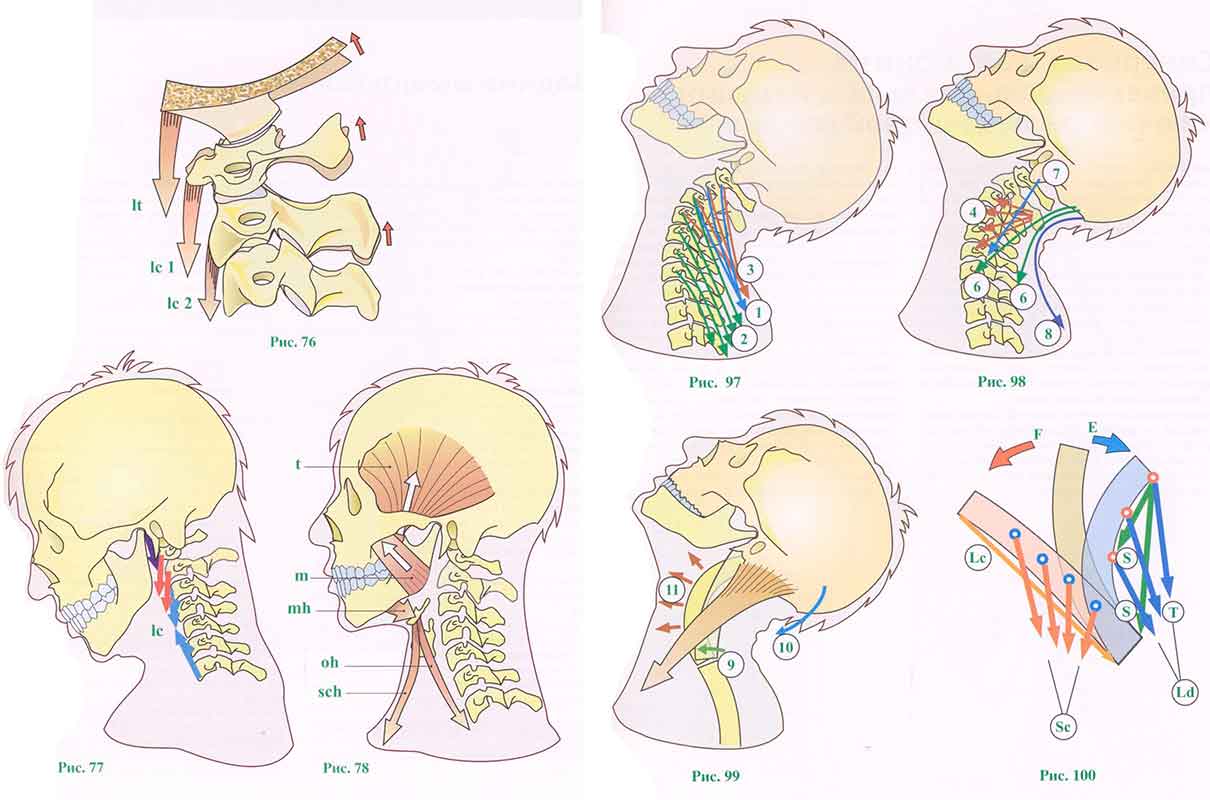 |
Разгибание шейного отдела позвоночника задними мышцами шеи
Все эти мышцы разгибают шейный отдел позвоночника, но в зависимости от своего положения они могут быть разделены на три группы.
Первая группа (рис. 97) включает в себя все мышцы, начинающиеся от поперечных отростков шейного отдела и идущие косо вниз и назад в область грудного отдела:
• ременная мышца шеи (11);
• длиннейшая мышца шеи и шейная часть крестцово-поясничной мышцы (12);
• мышца, поднимающая лопатку (13).
Эти мышцы разгибают шейный отдел позвоночника и усиливают шейный лордоз. При их одностороннем сокращении происходит наклон и поворот шейного отдела позвоночника в сторону сокращения. Таким образом, они производят сочетанное движение нижней части шейного отдела позвоночника.
Вторая группа (рис. 98) включает в себя все мышцы, которые идут косо вниз и вперед:
• с одной стороны, поперечно-остистая мышца (4), собственная мышца нижней части шейного отдела позвоночника;
• с другой - мышцы, связывающие затылочную кость с нижней частью шейного отдела позвоночника: полуостистая мышца головы (6), длиннейшая мышца головы (7) и ременная мышца головы (не показана на рисунке);
• наконец, подзатылочные мышцы, не представленные на рисунке.
Все эти мышцы разгибают шейный отдел позвоночника и усиливают шейный лордоз, а также разгибают голову благодаря своему прикреплению непосредственно к затылку.
Третья группа включает в себя все мышцы, которые проходят над шейным отделом позвоночника, не прикрепляясь к позвонкам. Они связывают затылок и сосцевидный отросток с лопаточным поясом. Это:
• с одной стороны, трапециевидная мышца ((8), на рис. 79 и (9), рис. 93);
• с другой стороны, грудино-ключичнососцевидная (рис. 99), которая идет диагонально через шейный отдел позвоночника. При сокращении грудино-ключично-сосцевидной мышцы с двух сторон и симметрично они производят: разгибание головы по отношению к позвоночнику (10), сгибание шейного отдела позвоночника по отношению к грудному (9) и разгибание собственно шейного отдела позвоночника, усиливая шейный лордоз (11).
Стабильность шейного отдела позвоночника в сагиттальной плоскости (рис. 100) зависит от постоянного динамического равновесия между:
• с одной стороны, разгибанием задними шейными мышцами, перекрывающими полностью или частично шейный лордоз: ременной (S), длиннейшей мышцей шеи, крестцово-поясничной, длиннейшей мышцей груди (Ld) и трапециевидной (Т);
• с другой стороны, передними и передненаружными мышцами;
• длинной мышцей шеи (Lc), которая сгибает шейный отдел позвоночника и уменьшает шейный лордоз;
• лестничными мышцами (Sc), которые сгибают шейный отдел позвоночника по отношению к грудному, но стремятся усилить шейный лордоз, если им не противодействуют длинная мышца шеи и над- и подъязычные мышцы. Одновременное сокращение всех этих мышечных групп поддерживает шейный отдел позвоночника жестко в нейтральной позиции. Эти мышцы действуют как ванты, расположенные в сагиттальной плоскости и в многочисленных косых плоскостях.
Они играют определяющую роль в равновесии головы и в удержании тяжести, находящейся на голове, что практикуется у некоторых народностей для освобождения рук. Этот обычай усиливает структуру шейного отдела позвоночника и увеличивает мощность мышц шеи.
Исследование начинают с осмотра мышц вначале в положении, не требующем их значительного напряжения. Оцениваются контуры мышц, наличие гипо- и гипертрофии, рубцов и контрактур и пр. Затем оцениваются мышцы, по тем же параметрам, но уже в условиях движения в соответствующем суставе.
Отмечают также наличие контрактур. Особое внимание обращают на многораздельную мышцу спины (тяж шириной 1,5-2 см, а ниже L3 – 5 см), расположенную по бокам от линии остистых отростков. Латеральнее ее располагаются выпрямитель спины, а еще латеральнее – квадратная мышца поясницы. В норме мышечное напряжение в них сохраняется в пределах наклона вперед на 10-15°, затем паравертебральные мышцы должны выключаться. При разгибании момент расслабления мышцы определяют не столь четко. Напряжение мышц шеи лучше исследовать в положении больного лежа на спине.
Нередко выявляется изменение мышечной трофики. Выделяют три ее степени: I – незначительное, едва заметное глазом уменьшение объема мышцы; II – легкая атрофия, больше в проксимальных или дистальных отделах; III – тотальная атрофия мышц.
Количественно мышечный тонус оценивают в миотонах при помощи миотономера системы Арсланова. Для сравнения показателей исследования определяют коэффициент мышечного тонуса (КМТ) – это отношение показателя мышечного тонуса в норме к показателю тонуса исследуемой мышцы (в норме равен 1,0 – относительная единица).
Выделяют мышечно-тоническое и дистрофическое поражение мышц. В первом случае характерна диссоциация между жалобами на болевые ощущения в мышце и отсутствием ее болезненности при пальпации. Дистрофические поражения мышцы, мест прикрепления ее сухожилий и других фиброзных тканей к костным тканям (нейроостеофиброз) проявляются алгической и триггерной стадиями процесса. При алгической стадии нейроостеофиброза в мышце появляются узелки уплотнений (Корнелиуса, Мюллера, Шаде), исчезающие после разминания, а при триггерной стадии они не исчезают, пальпация их болезненна и сопровождается отдачей в другие зоны. Мышечная сила в обеих стадиях снижена. Итак, для триггерных зон характерно возникновение при их стимуляции отраженной миосклеротомной боли, возникновение стойкого анальгезирующего эффекта при введении местного анестетика в тиггерные зоны (новокаин, тримекаин, лидокаин), от точечного или термического воздействия, в отличие от воздействия на любые другие зоны.
Антальгическая миофиксация позвоночника возникает в результате того, что любое движение в кинематической цепи позвоночника передается на пораженный двигательный сегмент, происходит изменение внутридискового давления и раздражение рецепторов синувертебрального нерва. Различают распространенную, ограниченную или локальную миофиксацию. Распространенная форма миофиксации характерна для рефлекторного напряжения глубоких и поверхностных мышц ряда позвоночных сегментов. Локальная форма миофиксации обусловлена иммобилизаций позвоночно-двигательного сегмента за счет рефлекторно-тонического сокращения глубоких односуставных мышц.
Силу мышц определяют противодействием ее сокращению в изометрическом положении мышцы. Количественную оценку проводят по шестибальной системе: 0 баллов – паралич, отсутствие пальпаторно определяемых мышечных сокращений при активном усилии больного; 1 балл – парез, наличие пальпаторно определяемых и видимых сокращений, не переходящих в заданное движение; 2 балла – резкое ослабление мышечной силы, мышечное сокращение, переходящее в заданное движение, амплитуда которого резко ограничена и выполнение которого возможно только в определенном исходном положении (по направлению силы тяжести) или в облегченных условиях, направленных на снижение или выключение массы конечности (движение в воде, на скользящей поверхности, при подвешивании и т. д.); 3 балла – значительное ослабление мышц, выполнение активного движения возможно при различных исходных положениях, но без дополнительного отягощения (сопротивления заданному движению); 4 балла – незначительное ослабление мышечной силы, выполнение движений возможно при различных исходных положениях и при дополнительном отягощении; 5 баллов – нормальная мышечная сила, что выявляется при сопоставлении с силой мышцы непораженной стороны. Для оценки мышечной силы используют также динамометры разнообразных конструкций. При определении парезов различных групп мышц нужно помнить, что при патологии корешка С5 возникает слабость дельтовидной мышцы, корешка С6 – двуглавой мышцы, С7 – трехглавой мышцы. Слабость длинного разгибателя большого пальца стопы чаще наблюдают при сдавлении корешка L5, а слабость икроножной мышцы – корешка S1. При парезе разгибателей стопы затруднена ходьба на пятках, при парезе икроножных мышц или сгибателей стопы – на носках и по ступенькам.
Ротация туловища осуществляется как по часовой, так и против часовой стрелки, при фиксированном тазе. Иногда при ротации, если движения сохранены в полном объеме, улавливается легкое сопротивление на больной стороне, нередко сопровождающееся хрустом.
При обширном объеме движений позвоночника между отдельными сегментами подвижность составляет не более 4°. Наибольший объем возможен в нижне-шейном и пояснично-крестцовом отделах. В сгибании практически участвуют только грудной отдел, а шейный и поясничный выпрямляются, в разгибании – наоборот. В грудном отделе осуществляется преимущественно боковые (больше в нижне-грудном) и вращательные (больше в верхне-грудном) движения, а в поясничном в основном в передне-заднем направлении.
Основной вид движения в атланто-затылочном суставе – сгибание и разгибание вокруг фронтальной оси, проходящей через основание мыщелков затылочной кости. Для атланто-аксиального сустава характерно вращательное движение вокруг вертикальной оси в пределах более 20° и 30-40° при латерофлексии, сгибание и разгибание с амплетудой 7,5-14°. При легком наклоне вперед во вращательном движении участвуют преимущественно двигательные сегменты С3-С7, при максимальном наклоне вперед – С1-С2, а назад – преимущественно двигательный сегмент С5-С7.
Общий объем движений в шейном отделе позвоночника равен при сгибании 70°, разгибании - 60°, боковых наклонах - 30°, вращении - 75° (по Я. Ю. Попелянскому сгибание и разгибание составляет 130-160°, наклон на плечо - 45°, поворот в сторону - 90°).
Объем движений грудного отдела позвоночника: при сгибании равен 50°, при разгибании - 55°, боковых наклонах - 100°, вращении - 40°.
Объем движений поясничного отдела составляет при сгибании - 40°, разгибании - 30°, боковых наклонах - 35°, вращении - 5°.
В шейном отделе позвоночника сгибание в норме должно происходить до соприкосновения подбородка с грудиной, при разгибании чешуя затылочной кости может занять горизонтальное положение, боковое сгибание – до соприкосновения уха с неприподнятым надплечьем, при вращении подбородок может совершать экскурсии от одного акромиального отростка до другого. При сгибании позвоночника тренированный человек может коснуться пола кончиками пальцев, не сгибая коленных суставов; при разгибании позвоночника достать пальцами подколенные ямки; при боковом сгибании кончиками пальцев, скользя по наружной поверхности бедер, могут коснуться соответствующего коленного сустава.
Методы определения подвижности позвоночника: 1. Измеряют расстояние от пальцев опущенных рук до пола при наклоне вперед (Л. С. Минор). 2. Измеряют расстояние от пола до пальцев, скользящих вдоль туловища рук (С. М. Петелин). 3. Подушечку большого пальца устанавливают на гребень крестца, а подушечку указательного прижимают к остистому отростку L4 или L5. Больной активно наклоняется в сторону и при этом определяют объем наклонов (Я. Ю. Попелянский). 4. Измеряют расстояние от остистого отростка С7 позвонка до крестца в положении стоя. При максимальном сгибании вперед в норме расстояние увеличивается на 5-7 см и наклоне назад в норме расстояние уменьшается на 5-6 см. 5. Проба Отта. При максимальном сгибании расстояние между остистыми отростками ТI и ТXII позвонков в норме увеличивается на 4-5 см. 6. Прием Шобера. Ставят отметки на коже на уровне остистого отростка L5 и на 10 см выше, затем измеряют расстояние между этими отметками при максимальном сгибании вперед (в норме увеличение на 4-5 см). Больной при этом исследовании не должен сгибать ноги в суставах. 7. Курвиметрия по Ф. Ф. Огиенко. Выделяют 4 степени нарушения объема движений: 1 – уменьшение объема на 1/4 от нормы; 2 - уменьшение объема на 1/3; 3 - уменьшение объема на 1/2 от нормы; 4 – полная неподвижность.
Количественную оценку подвижности позвоночника в передне-заднем направлении производят при помощи курвиметра; ротационных движений в градусах – при помощи ротатометра и подвижности в шейном и поясничном отделах во фронтальной плоскости – с помощью транспортира со стрелкой и угломера. Часто у больных определяют невозможность разгибания позвоночника, что связано с увеличением поясничного лордоза. Боковые же движения ограничены особенно в сторону, противоположную сколиозу, а болезненность при этом чаще выражена при наклоне в сторону. Нарушение ротационных движений бывает редко. Подвижность позвоночника из-за боли нарушается обычно в различных плоскостях, но чаще страдают сгибание и разгибание.
Исследования чувствительности проводятся по классическим неврологическим методикам.
Снижение кожной болевой чувствительности может сопровождаться чертами гиперпатии. При этом важно установить время адаптации к уколу и асимметрию. Наблюдают нарушение чувствительности в зоне дерматомов или в виде пятен. Наиболее четко гипальгезию определяют в дистальных частях дерматома, т. к. длинные чувствительные волокна более подвержены компрессии, чем короткие. Если гипальгезия выявлена в области I-II-III пальцев кисти и не простирается проксимальнее запястья, то ее нельзя связать с корешковой патологией; необходимо исключить компрессию срединного нерва в запястном канале.
Симптом де-Клейна. При форсированных поворотах и запрокидывании головы могут возникать ощущения головокружения, тошноты, шума в голове. Это указывает на заинтересованность позвоночной артерии.
Симптом Нери. При активных и пассивных наклонах головы вперед боль возникает в зоне пораженного корешка.
Симптом Лермитта. При резком наклоне головы вперед появляется боль в виде прохождения электрического тока через все тело вдоль позвоночника.
Проба Берчи. Больной сидит на стуле, врач стоит позади больного, охватывает ладонями нижнюю челюсть, голову прижимает к груди, поднимается на носки и проводит вытяжение шейного отдела позвоночника. Если при этом меняется характер и интенсивность шума в ухе или в голове, болей в области шеи, то это указывает на заинтересованность шейного отдела позвоночника в возникновении симптомов.
Проба Бонне – приведение и ротация внутрь бедра сопровождается болями вследствие натяжения грушевидной мышцы.
Симптом Ласега-Лазаревича. Различают три степени его выраженности.
I степень (слабо выраженный) – боль по ходу дерматома (корешка) появляется при поднятии ноги до угла 60°. Боль интенсивная, имеется умеренное защитное сокращение мышц спины, брюшной стенки, таза;
II степень (умеренно выраженный) – боль появляется при поднятии ноги до угла 45?, возникает резкое защитное сокращение отдельных мышц, умеренная вегетативная реакция;
III степень (резко выраженный) – угол поднятия ноги составляет до 30°, возникает генерализованное защитное сокращение мышц, резкая вегетативная реакция.
Модификация симптома Ласега, которое можно использовать в экспертных случаях: 1) появление боли при опускании ноги с края кушетки в положении больного лежа на животе; 2) исследование симптома Ласега в положении больного стоя; 3) прием Венгерова – сокращение брюшных мышц при исследовании симптома Ласега (необходимо предварительно отвлечь внимание больного).
Симптом Васермана – возникновение боли по передней поверхности бедра при подъеме вверх выпрямленной ноги у больного, лежащего на животе.
Симптом Мацкевича – появление боли по передней поверхности бедра при сгибании голени у больного, лежащего на животе.
Синдром Говерса-Сикара – боль по ходу седалищного нерва при сильном тыльном разгибании стопы.
Симптом Сикара - боль по ходу седалищного нерва при сильном подошвенном сгибании стопы у лежащего больного.
Амоса симптом – характеризуется своеобразным переходом из положения лежа в положение сидя – пытаясь, сесть, больной помогает себе, упираясь руками в поясничную область. Симптом отмечают при вертеброгенном пояснично-крестцовом болевом синдроме.
Симптом гомолатерального напряжения многораздельной мышцы. В норме она при стоянии на одной ноге расслабляется гомолатерально и резко напрягается на гетеролатеральной стороне. При люмбоишиалгии расслабления мышцы на гомолатеральной стороне нет.
Маршевая проба А. Г. Панова, В. С. Лобзина, Ю. К. Чурилова. В положении стоя больного просят маршировать на месте, пальпируя одновременно поясничные правертебральные мышцы. На гомолатеральной стороне (стороне боли) обнаруживается выраженное напряжение мышц.
Вегетативно-сосудистые расстройства проявляются зябкостью конечностей, выраженным венозным рисунком; понижение температуры обеих или одной стопы, тыла кисти, предплечья. Можно обнаружить снижение пульсации артерий одной или обеих стоп, чаще на стороне более выраженной боли (симптом Вартенберга). Отмечается ассиметрия окраски кожи, стоп, кистей. Так, если конечность бледная и на ощупь холодная, то страдают артериолы; цианотичная, теплая – венулы; цианотичная, холодная – артерии и венулы. Наиболее простой для выявления вегетативно-осудисиых изменеий является проба Боголепова. Больной вытягивает руки вперед. Врач определяет цвет кожи кистей и кровенаполнение. Затем больной поднимает одну руку максимально вверх, а другую опускает вниз. Через 30 секунд больной поднимает руку до исходного положения. У здоровых лиц окраска ногтей становится одинаковой через 30 секунд.
У больных с синдромом раздражения позвоночной артерии бывают ощущения тумана перед глазами, головная боль, паракузии, непереносимость шума и яркого света, головокружение, тошнота, сердцебиение, боль в области сердца (шейная мигрень). О состоянии тонуса внутримозговых сосудов судят по состоянию артерий сетчатки, по возникшим ощущениям при поворотах и наклонах головы и при вытяжении по Берчи.
Обращают также внимание на наличие симптома Бернара-Горнера (сужение зрачка, глазной щели и западание глазного яблока). Изменяется реакция на УФО (меньше на стороне боли), изменяются показатели гальванической пробы, артериального давления, пульса, реовазографии, кимографии.
Трофические изменения проявляются в виде нарушения потоотделения (ангидроза или гипергидроза), шелушения кожи, ее морщинистости, истончения, припухлости.
Пальпируя также ряд вегетативных болевых точек:
- 1. Точка позвоночной артерии – располагается медиальнее заднего края грудино-ключично-сосцевидной мышцы, ниже затылочных точек на линии, соединяющей вершину сосцевидного отростка и остистый отросток эпистрофея на границе наружной и средней трети.
- 2. Точки Маркелова-Бирбраира – сонной артерии, верхняя тригеминальная, диафрагмального нерва (над срединой ключицы), надплечья (в средней трети), срединная точка плеча, лучевой артерии, тенара, межреберная, солнечного сплетения (на середине расстояния между пупком и лобком), Лапинского (у внутреннего края подколенной складки), артерий стоп.
- 3. Верхнего шейного симпатического узла – на уровне С2-С7 позвонков медиальнее надэрбовских точек на передне-боковой поверхности тел.
- 4. Звездчатого узла – от поперечного отростка С7 позвонка до головки первого ребра.

Диагностика позвоночника Позвоночник (Columna vertebralis) состоит из позвонков и межпозвоночных дисков, переднезадняя асимметрия тел которых обуславливает физиологические изгибы – шейный и поясничный лордоз, грудной и крестцовый кифоз. Равномерное распределение силы гравитации на запирательную пластинку и наружное фиброзно-хрящевое кольцо позвонков обеспечивает центральное пульпозное ядро межпозвоночных дисков.
Сгибание и разгибание позвоночника в сагиттальной плоскости возможно во всех его отделах, но наиболее свободно эти движения выполняются в атлантозатылочном суставе (Articulatio atlantooccipitalis), а более ограничено – в шейном и поясничных отделах. Боковые сгибания возможны в атлантозатылочном суставе, поясничном и шейном отделах. Ротация (вращение вокруг оси) – атланто-осевое сочленение, а также в грудном отделе позвоночника (нужно отметить, что степень ротации зависит от формы апофизеальных (синовиальных) суставов).
Перед обследованием позвоночника пациента нужно раздеть. В первую очередь врач осматривает пациента со стороны спины, при этом оценивая состояние областей анатомической локализации позвоночника. Затем проводится осмотр отделов позвоночника. Особое внимание нужно обращать на осанку пациента (рисунок 1). При этом могут определяться увеличенные изгибы позвоночника (кифоза и лордоза) и боковые искривления (сколиоз).
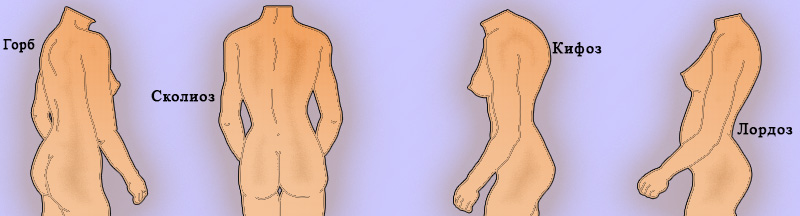
Рисунок 1. Деформация позвоночника
Сколиоз легко выявляется при осмотре пациента со спины, особенно при наклоне вперед. Также хорошо выявляются и локальные искривления позвоночника (горб), что может быть обусловлено компрессионным переломом позвонков (при разного рода травмах, инфекционной (туберкулез) или опухолевой патологии).
Для оценки объема движений в каждом отделе и определения локальной болезненности позвоночника применяют пальпацию.
При обследовании шейного отдела пациент должен находится в сидячем положении. Во время осмотра врач должен выявлять возможные искривления в этом отделе, после чего провести пальпацию остистых отростков шейных позвонков. Бывают случаи, когда в надключичной ямке выявляется добавочное шейное ребро (часто обуславливает синдром верхней апертуры грудной клетки), косвенным признаком которого является отсутствие пульса лучевой артерии при оттягивании руки больного вниз – проба Адсона. Затем оценивается объем пассивных и активных движений шейного отдела. Для этого врач располагается сбоку от пациента и просит его прижать подбородок к груди – оценка сгибания (норма – 45°), - потом максимально запрокинуть голову назад – оценка разгибания (норма – до 45°). Оценка бокового сгибания (норма – до 45°) врач располагается сзади или спереди от пациента и просит максимально наклонить голову в стороны. Оценка ротации (вращения) шейного отдела позвоночника (норма – примерно 80°) проводится в положении пациента стоя: сначала пациент смотрит (оглядываясь) назад на пятки через левое плечо, потом через правое (рисунок 2). Важно отметить, что во время выполнения таких движений у пациента может возникать боль, причем не только в шее, но и в руках.
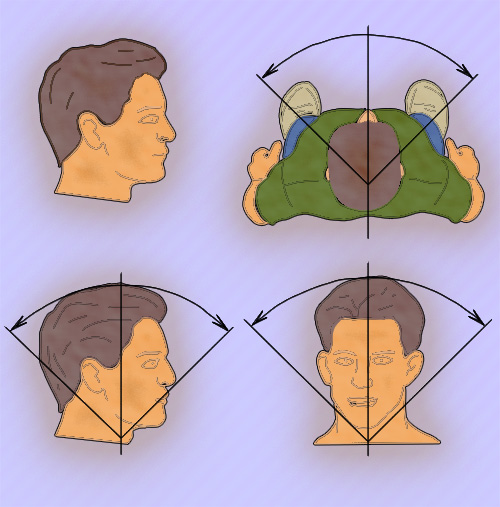
Рисунок 2. Оценка движений в шейном отделе позвоночника
Также для оценки подвижности шейного отдела позвоночника применяют пробу Спурлинга – врач осторожно надавливает руками на голову пациента (пациент в положении сидя) (рисунок 3). В случае усиления боли или возникновении парастезии в верхних конечностях, следует подозревать поражение фасеточных суставов или ущемление корешков в межпозвоночном отверстии.
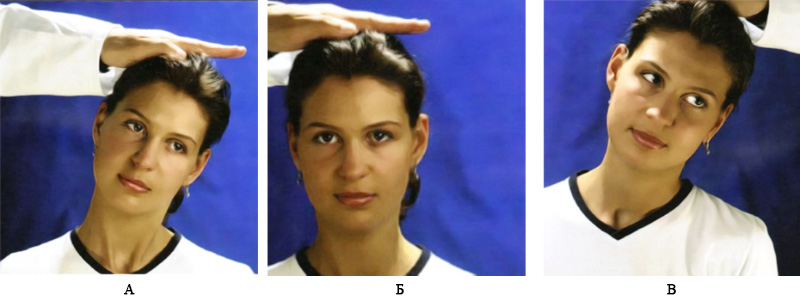
Рисунок 3. Проба Cпурлинга
Врач должен проявлять особую осторожность при обследовании шейного отдела у пациентов с ревматоидным артритом и синдромом Дауна.
После проведения пробы Спурлинга пациента просят в положении сидя скрестить руки на груди и повернуть туловище сначала в одну, потом в другую сторону. В этом случае объем движений врачу удобно оценивать сверху.
Подвижность реберно-позвоночных суставов оценивается путем оценки величины дыхательной экскурсии грудной клетки (в норме показатель экскурсии – 5 сантиметров). При хронической обструктивной болезни легких и болезни Бехтерева (анкилозирующий спондилоартрит – Ankylosing Spondylitis) показатель экскурсии грудной клетки снижается до 1-2 см.
Для обнаружения болезненных зон проводят пальпацию остистых отростков позвонков (при этом позвоночник должен быть слегка согнутым).
Поясничный отдел позвоночника также осматривается, пальпируется (остистые отростки) и оценивается объем его движений. Оценка степени сгибания позвоночника подразумевает проведение пробы Томайера (измерение расстояния от кончиков пальцев рук пациента до пола при максимальном наклоне туловища вперед, колени при этом прямые; норма – 0-5 см). В согнутом состоянии позвоночник образует плавную дугу. Если при сгибании остается поясничный лордоз, это признак ограничения подвижности позвоночника в поясничном отделе.
Для более точной оценки подвижности позвоночника в поясничном отделе применяют тест Шобера: пациент находится в положении стоя, на уровне остистого отростка L5 и на 10 см выше отмечают две точки и измеряют расстояние между ними; при максимальном наклоне туловища вперед проводят повторное измерение расстояния между этими точками (рисунок 4). В норме расстояние между точками при наклоне туловища увеличивается примерно на 4 сантиметра, при патологии – значительно меньше (например, при болезни Бехтерева).
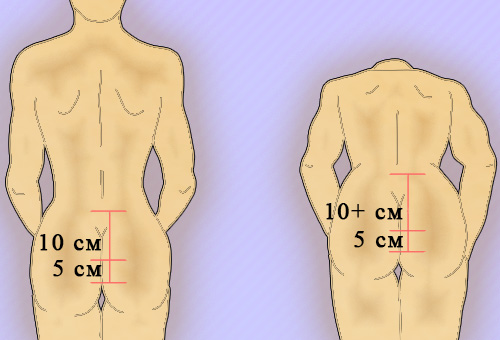
Рисунок 4. Тест Шобера
Стабилизировав таз руками, пациента просят прогнуться назад – разгибание; потом выполнить боковые наклоны туловища – боковое сгибание. При этом врач оценивает амплитуду движений (рисунок 5).
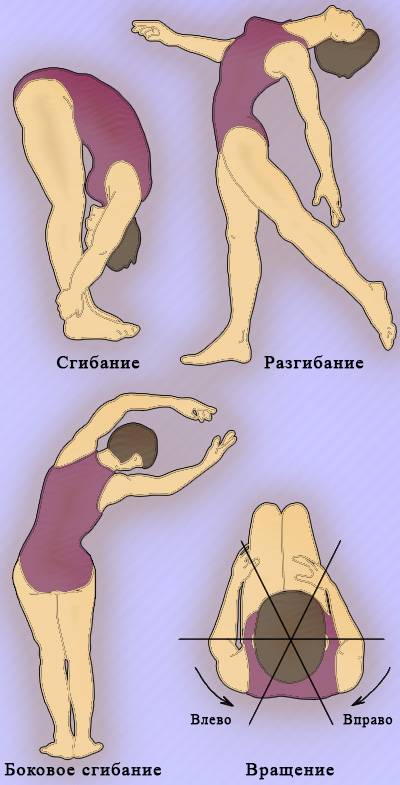
Рисунок 5. Оценка подвижности грудного и поясничного отделов позвоночника
Есть и другие диагностические признаки, позволяющие определять поражение крестцово-подвздошных сочленений, таких как симптомы Кушелевского. Для этого используют специальные приемы Кушелевского. Первый прием: пациент занимает положение лежа на спине, врач размещает руки на гребнях подвздошных костей и резко на них надавливает (рисунок 6). При саркоилеите у пациента возникает боль в крестцовой области.
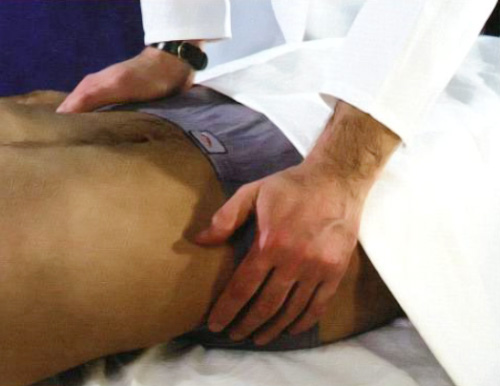
Рисунок 6. Первый прием Кушелевского
Второй прием Кушелевского: пациент в положении лежа на боку, врач располагает руки в области подвздошной кости с противоположной стороны и резко надавливает. В случае появления боли в крестцовой области симптом Кушелевского считается положительным. Третий прием Кушелевского: пациент в положении лежа на спине, одна нога выпрямлена, другая – согнута в коленном суставе и немного отведена в сторону. Врач одной рукой опирается на коленный сустав согнутой ноги, другой рукой оказывает давление на подвздошную кость с противоположной стороны (рисунок 7). В случае воспаления крестцово-подвздошных сочленений у пациента появляется боль.
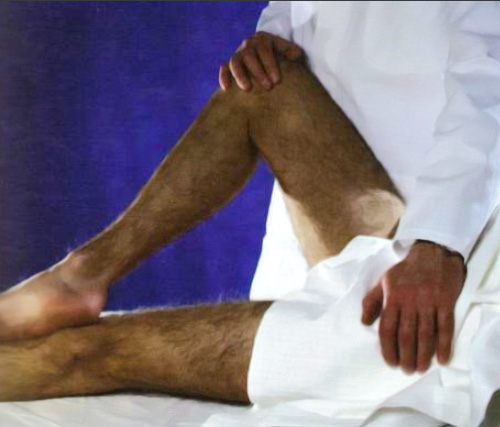
Рисунок 7. Третий прием Кушелевского
Боли, вызванные патологией нервных корешков, как правило, усиливаются при натяжении. Для определения этой патологии часто применяют прием Ласега (Lasegue), первая фаза которого подразумевает сгибание прямой ноги в тазобедренном суставе (пациента находится в положении лежа на спине; при пояснично-крестцовом радикулите у пациента в области поясницы, на задней поверхности бедра и голени возникает боль, которая усиливается при тыльном сгибании стопы). Вторая фаза приема Ласега: при выполнении действий, описанных в первой фазе, пациенту сгибают ногу в коленном суставе, при этом боль стихает, что делает возможным дальнейшее поднятие ноги (рисунок 8).
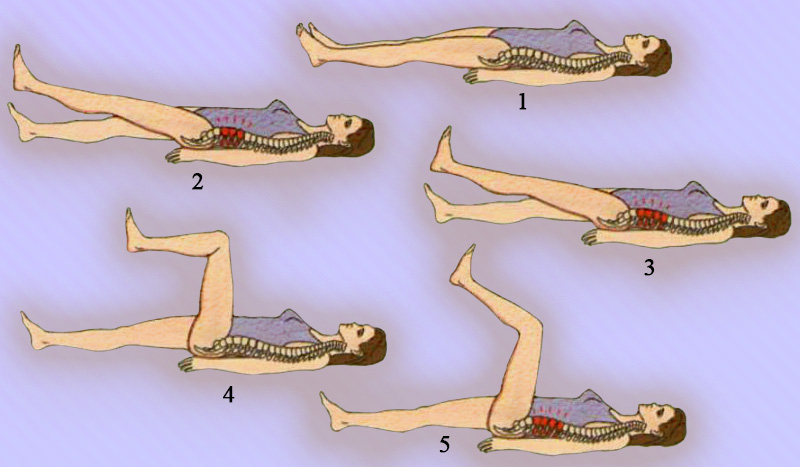
Рисунок 8. Прием Ласега
После этого пациент ложится на живот и сгибает ногу в коленном суставе. Таким образом определяется симптом натяжения бедренного нерва. Если при этом появляется боль на передней поверхности бедра, это указывает на патологию нервных корешков L2-L4 – симптом Мацкевича. В некоторых случаях у пациента при попытке разгибания тазобедренного сустава может возникать усиление боли – положительный симптом Вассермана (рисунок 9).
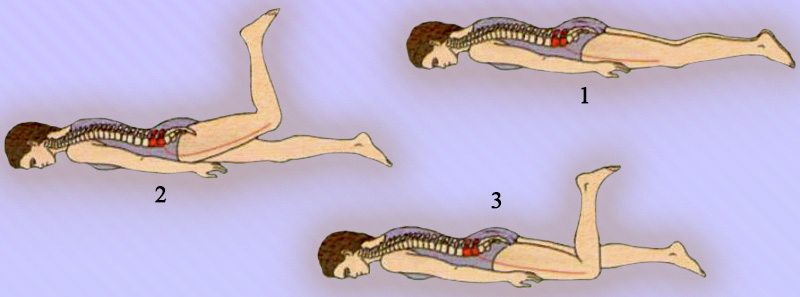
Рисунок 9. Приемы натяжения бедренного нерва
Читайте также:


